Согласно законодательству, все больные с подозрением на наличие новообразований и с подтвержденным диагнозом подлежат обязательной регистрации и учету. Диспансерное наблюдение за пациентами позволяет своевременно выявить патологию и назначить адекватное лечение, предотвратить появление осложнений, метастазов и рецидивов, а также составить статистические данные для оценки состояния в регионе и в стране. Для удобства диспансеризации было выделено в онкологии 4 клинические группы, которые определяют тактику ведения пациентов.
Существуют определенные правила и сроки диспансеризации больных со злокачественными новообразованиями. Они созданы специально для того, чтобы осуществлять тщательный контроль над терапевтическими мероприятиями и их эффективностью, вовремя проводить обследование пациентов, своевременно определять наличие рецидивов и метастазов, вести учет впервые заболевших, вылеченных и погибших пациентов.
4 клинические группы в онкологии позволяют систематизировать списки пациентов, чтобы адекватно оценить ситуацию по каждому конкретному больному. К тому же, благодаря им территориальное онкологическое учреждение, осуществляющее наблюдение, может вовремя уведомить пациента о необходимости повторного обследования или проведении дополнительных лечебных мероприятий. 4 клинические группы в онкологии необходимы для получения информации по каждому пациенту и его состоянию. Именно благодаря 4 клиническим группам в онкологи можно составить адекватные статистические сведения, позволяющие составить общую картину, принять необходимые меры для профилактики заболеваний, просвещения населения и регулировать наличие мест в стационаре.
Стоит отметить, что правила диспансерного наблюдения за пациентами с разными злокачественными заболеваниями немного отличаются. Есть такие формы патологии, при которых необходим прижизненный учет пациентов, в других случаях диспансерное наблюдение ведется в течение 5 лет после полного излечения и при отсутствии метастазов, потом сведения подаются в архив. Динамическое наблюдение за пациентом осуществляется по определенной схеме: в течение года после терапии – 1 раз в 3 месяца, на 2 год – 1 раз в 6 месяцев, на 3-5 и более — 1 раз в год.
4 клинические группы в онкологии были созданы для облегчения учета пациентов, принадлежность больных к разным группам определяется на основании обследования и результатов лечения. В зависимости от терапии и динамики процесса пациент может переходить из одной группы в другую.
Первая клиническая группа – это пациенты с подозрением на наличие опухоли или с предраковыми заболеваниями. 1 клиническая группа делится на подгруппы:
- Первая клиническая группа а: пациенты с неясными клиническими признаками и неуточненным диагнозом — существуют строго ограниченные сроки наблюдения за пациентами первой клинической группы а – они равны 10 суткам. По завершении этого периода должен быть поставлен точный диагноз и больного либо снимают с онкологического учета, либо переводят из 1 клинической группы в другую;
- 1 клиническая группа b: больные с предопухолевыми заболеваниями – факультативными или облигатным предраком. Факультативный предрак – это патология, которая может перерасти в рак, но вероятность этого крайне мала. Пациенты 1 клинической группы с этим типом болезни наблюдаются у специалистов разного профиля.
Облигатный предрак – заболевание, которое с высокой степенью вероятности может трансформироваться в злокачественное новообразование. Пациенты первой клинической группы с подобными болезнями проходят обязательное обследование и учет у онкологов.
Все пациенты 1 клинической группы подлежат активному наблюдению в течение 2 лет после проведенного лечения, по результатам терапии их снимают с учета или переводят в другие группы.
На пациентов 1 клинической группы составляют обычную контрольную диспансерную карту по форме 030-6/у. Карты больных первой клинической группы, подлежащих снятию с учета, сохраняют до отчетного периода и после компьютерной обработки сдают в архив. При отсутствии информации о пациентах первой клинической группы в течение одного года их снимают с учета. При необходимости повторного занесения пациента в 1 клиническую группу на него составляется новая карта. Другие отчетные документы на больных первой клинической группы не заполняются.
2 клиническая группа – пациенты с уточненным злокачественным новообразованием, которым требуется специализированное лечение для выздоровления или достижения стойкой ремиссии. Во 2 клиническую группу входят все больные, у которых возможно провести терапию, направленную на устранение патологического очага и восстановление утраченных функций в любом объеме для улучшения качества жизни. Также выделяется отдельная подгруппа – клиническая группа рака 2 а. В нее входят больные, требующие радикального лечения.
Как правило, во 2 а клинической группе рака находятся пациенты на 1-2 стадии опухолевого процесса, при которых возможно полное излечение от заболевания. Во 2 клиническую группу а вписывают пациентов с ограниченным или строго локализованными состояниями.
На основании диспансерного наблюдения за пациентами 2 клинической группы их переводят в 3 клиническую группу и 4 клиническую группу рака.
На пациентов 2 клинической группы составляют определенные регистрационные документы. При установлении диагноза впервые в жизни для каждого больного 2 клинической группы формируется учетная форма – 090/у (извещение о первичном больном). Этот документ составляется на всех пациентов 2 клинической группы рака, которые пришли самостоятельно, были выявлены на медицинском осмотре, на основании диспансерного наблюдения. Он передается в течение 3 дней в онкологические учреждения по месту жительства и хранится не менее 3 лет.
По окончанию лечения пациентов 2 клинической группы заполняется форма 027-1/у (выписка из карты). Она составляется в день выписки из стационара и передается в территориальное онкологическое учреждение по месту жительства. Также на каждого больного 2 клинической группы рака составляется форма 030-6/у (контрольная карта пациента), в которой хранятся все сведения о них. К тому же все пациенты 2 клинической группы рака вносятся в документ 030-6/грр, составляющийся для регистров и формирования статистики.
3 клиническая группа – это пациенты, которые являются практически здоровыми и находятся под наблюдением после терапии. Пациентов 3 клинической группы при наличии рецидивов переводят во 2 или в 4 клиническую группу. Существуют определенные сроки диспансеризации больных 3 клинической группы, они зависят от формы рака. Некоторые пациенты 3 клинической группы наблюдаются у онкологов пожизненно, другие в течение 5 лет после терапии. При условии отсутствия рецидивов у больных 3 клинической группы их снимают с учета. Для 3 клинической группы также ведут регистрационные документы, при снятии пациентов с учета их хранят не менее 3 лет, а затем передают в архив.
4 клиническая группа рака – больные с распространенными формами патологии или запущенными процессами, у которых невозможно проведение радикального лечения. В 4 клиническую группу входят пациенты, которым показана паллиативная терапия для улучшения качества жизни и устранения неблагоприятных симптомов. Также в 4 клиническую группу входят пациенты, у которых выявили рецидив, не поддающийся лечению. Помимо этого, в 4 клиническую группу вносят больных из 2 группы при отказе от лечения или при неэффективности проведенных мероприятий. Пациентов 4 клинической группы рака наблюдают врачи по месту жительства, иногда консультируют онкологи.
Не исключено внесение пациентов в 4 клиническую группу даже после первичного выявления опухоли, это случается при позднем обращении пациентов, у которых диагностируется 3 или 4 стадия. Многие специалисты при записи «4 клиническая группа рака» отказывают людям в помощи, но этого делать нельзя. Ведь пациенты 4 клинической группы нуждаются в специализированной помощи для улучшения качества жизни до необходимого уровня. С этой целью могут применяться оперативные вмешательства, химио и радиотерапия, медикаменты. Диспансерное наблюдение за пациентами 4 клинической группы осуществляет пожизненно.
Стоит отметить, что для пациентов 4 клинической группы рака, помимо выше указанных документов, составляют протокол 027-2/у, если злокачественное новообразование было выявлено впервые сразу на завершающих стадиях (3-4). Также он составляется посмертно, если опухоль явилась причиной смерти или была обнаружена на вскрытии в запущенной форме.
источник
Рак метастазировал в печень — что это означает? Почему в печени возникают метастазы рака? Насколько это опасно? Каковы первые симптомы? Какие методы диагностики помогают выявить метастазы в печени? Куда обращаться, где лучше лечиться? Можно ли вылечиться? — Отвечаем на эти и другие вопросы.
Мне поставили метастазы в печени с первичным очагом в кишечнике. Очень надеялся, что успеем пролечить кишечник, но не успели — я долго тянул с бумагами в другой клинике. Так вот, когда они обнаружились — у меня, естественно, опустились руки, и я уже мысленно представил себе оставшиеся недели. Благо, в современное обезболивание я верю, а в то, что с поражениями в печени можно выжить — не верилось. Так оно и было бы, если бы я не попал к доктору Пылёву. Он нашёл выход. И это меня спасло.
Не помню точное название операции — оно очень длинное, с какими-то индексами, но, по сути, как Андрей Львович объяснил мне на пальцах — на моё счастье, три очага образовались в одной доле печени. На моё несчастье — в той что больше, а значит, важнее. Просто взять и отрезать её нельзя. Оставшийся кусок не выдержит нагрузки.
Решение состояло из двух операций. Первая — он как-то перенаправил кровоток в печени таким образом, чтобы меньшая часть печени получала больше крови чем та, что больше. За счет этого, малая доля начала расти! И значит, стала принимать на себя всё больше нагрузки. Чуть меньше чем через месяц она уже была такого размера, которого хватает на почти нормальную работу печени как органа.
Второй операцией он удалил заражённую долю. И малая теперь работает в одиночку, но адаптируется к нагрузкам.
Не думал, конечно, что мне в жизни придётся обо всём этом узнать, а тем более испытать на себе. Но, как сказал доктор, ещё недавно такие операции не проводились совсем. Вот уже прошло полгода после первоначального диагноза. Я думаю, их у меня не было бы, если бы не моя удача — попасть к этим докторам.
Хватит ли вообще каких-то слов, чтобы выразить благодарность от меня и детей? Не думаю. Но всё равно, спасибо им.
Метастазами называют вторичные очаги, которые возникают, когда раковые клетки из основной, «материнской», опухоли отрываются и мигрируют с током крови или лимфы в разные части тела. Метастазы могут возникать в разных органах. Зачастую их обнаруживают в печени.
Если опухоль изначально развивается из печеночной ткани, возникает первичный рак печени. Метастатический рак называют вторичным — он всегда происходит из других органов. Большинство злокачественных опухолей печени — вторичный рак.
Метастатический рак печени часто происходит из легких, желудка, толстой и прямой кишки, молочных желез, пищевода, поджелудочной железы.
При раке легких, желудка и колоректальном раке метастазы в печени обнаруживаются в 50% случаев, при раке груди, меланоме — в 30% случаев.
Редко в печень метастазируют злокачественные опухоли матки и яичников, глотки, полости рта, мочевого пузыря, почек. Метастазы в печени при раке головного мозга практически не встречаются.
Печень — один из самых больших органов. Она выполняет важные функции: очищает кровь от токсинов, вырабатывает желчь, производит разные белки, ферменты, хранит запасы гликогена, который является источником энергии.
Через печень проходит огромное количество крови — примерно 1,5 литра в минуту. Около 30–35% крови поступает по артериям, остальные 70–75% — по воротной вене от кишечника. Внутри печени находятся особые синусоидные капилляры (синусоиды), в которых кровоток замедляется, артериальная кровь смешивается с венозной, вместе они возвращаются к сердцу по нижней полой вене.
Такая особенная система кровоснабжения печени способствует распространению раковых клеток.
Прежде чем основать собственную «колонию» — метастатическую опухоль — в печени, раковой клетке приходится проделать длинный путь. Она должна оторваться от материнской опухоли, проникнуть в кровеносный или лимфатический сосуд, совершить путешествие по организму и осесть в печеночной ткани. Она может погибнуть (и многие раковые клетки погибают) на любом этапе.
До определенного момента материнская опухоль и иммунитет сдерживают рост метастазов. Мигрировавшие раковые клетки либо неактивны, либо размножаются очень медленно. Затем начинается их бурный рост. Ученым до конца не известно, почему это происходит. По мере того как раковых клеток в метастазе становится больше, они начинают вырабатывать факторы роста, которые стимулируют рост новых сосудов, питающих опухоль.
На ранних стадиях, как и при многих злокачественных опухолях, метастазы рака в печени никак себя не проявляют. Со временем очаги увеличиваются, начинают мешать кровотоку и оттоку желчи. Работа печени нарушается, возникают различные симптомы:
- Слабость, утомляемость, снижение работоспособности.
- Снижение веса вплоть до крайней степени истощения — кахексии.
- Ухудшение аппетита вплоть до анорексии.
- Тошнота, рвота.
- Землистый цвет кожи или желтуха.
- Тупые боли под правым ребром. Чувство тяжести, распирания, давления.
- Увеличение живота из-за водянки (асцита).
- Расширенные вены под кожей живота (зачастую картина весьма характерна: вены расходятся во все стороны от пупка и напоминают «голову медузы»).
- Сосудистые звездочки на коже.
- Учащение сердцебиения.
- Повышение температуры.
- Кожный зуд.
- Нарушение работы кишечника, вздутие живота.
- Кровотечения в пищеводе.
- Гинекомастия (увеличение и нагрубание молочных желез у мужчин).
Такие расстройства встречаются не только при раке печени. Конечно, нет поводов для паники, если из этого списка вас беспокоит только слабость, повышенная температура и вздутие живота.
Самые грозные симптомы, которые должны стать поводом для немедленного визита к врачу: упорная рвота: более 1 дня, более 2-х раз в день, рвота с кровью, быстрая необъяснимая потеря веса, стул черного цвета, сильное увеличение живота, желтуха.
Метастазы в любом органе, в том числе в печени, могут стать причиной постоянных мучительных болей.
Обследование может включать разные исследования и анализы:
- УЗИ печени — простой и доступный метод диагностики, его часто используют для скрининга. Но он не всегда помогает найти метастазы и получить о них нужную информацию.
- Методы визуализации: мультиспиральная КТ, МРТ, ПЭТ, ангиография (исследование, во время которого в сосуды вводят контрастное вещество). Помогают не только обнаружить метастазы в печени, но и оценить их размеры, количество, расположение, характер роста, обнаружить нагноение и распад, распространение в соседние ткани и органы.
- Зачастую для того чтобы назначить эффективное лечение, врачу нужно знать, какое строение опухолевая ткань имеет на микроскопическом уровне, насколько сильно раковые клетки отличаются от нормальных. Для этого проводят биопсию: фрагмент опухолевой ткани получают при помощи иглы (тонкоигольная аспирационная биопсия) или специального инструмента — трепана (кор-биопсия, трепанобиопсия). Процедуру проводят под контролем УЗИ.
- Анализы крови, в частности, на уровень печеночных ферментов, помогают понять, насколько сильно нарушена работа печени.
«Во время биопсии в опухоль втыкают иглу. Могут ли из-за этого раковые клетки отрываться и метастазировать?»
Это миф. Биопсия не повышает риск метастазирования.
Зачастую во время обследования сначала выявляют метастазы в печени, а затем начинают искать первичную опухоль. Задачу облегчает биопсия: зная, как выглядят под микроскопом раковые клетки, врач может понять, из какого органа они происходят.
Тактика лечения будет зависеть от некоторых факторов:
- Количество метастазов: являются ли они одиночными или множественными.
- Тип рака.
- Выраженность нарушений работы печени и других органов.
Основные методы лечения — те же, что и при других онкологических заболеваниях. Одиночные метастазы (или несколько небольших) можно удалить хирургическим путем. Проводят долевую, сегментарную, атипичную резекцию (удаление части органа).
Назначают курсы химиотерапии, лучевой терапии.
Врачи Европейской онкологической клиники применяют современный метод лечения метастатического рака печени, который часто практикуется в зарубежных клиниках — чрескожную чреспеченочную радиочастотную аблацию (РЧА).
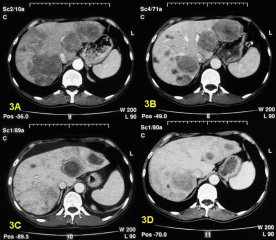 3A — метастазы рака в печени 3A — метастазы рака в печени 3В — редукция опухоли после проведенной химиоэмболизации |
3C — уменьшение метастазов после радиочастотной аблации (РЧА)
3D — результат терапии через 6 месяцев
Во время процедуры в метастаз вводят специальную иглу-электрод и подают через неё радиоволны, которые уничтожают раковые клетки. В итоге происходит контролируемый асептический некроз опухоли без повреждения окружающих здоровых тканей. Это позволяет значительно повысить выживаемость и снизить риск рецидива.
РЧА уникальна тем, что её можно применять повторно, если в печени выявлены новые метастазы. Методику успешно применяют при первичном раке печени, когда одновременно имеется цирроз и высокий риск печеночной недостаточности.
Например, мы смогли добиться стойкой ремиссии и, возможно, полного выздоровления у одной пациентки, у которой был диагностирован рак молочной железы с одиночными метастазами в печени. Врачи Европейской онкологической клиники выполнили радикальную мастэктомию и долевую резекцию печени, которые были дополнены курсом химиотерапии.
Также хороший результат был достигнут у пациента с раком толстой кишки и пятью небольшими метастазами в разных долях печени. Мы выполнили резекцию (удалили часть кишки), провели курс химиотерапии и радиочастотную аблацию печени.
Лечение метастазов рака в печень имеет некоторые сложности. Например, метастатический рак часто не реагирует на препараты, которые помогали против первичной опухоли. Приходится подбирать оптимальную терапию, комбинировать разные виды лечения. Плохо реагируют метастазы в печени и на системную химию. Наилучший эффект дает введение препаратов в печеночную артерию.
Химиопрепараты помогают замедлить рост метастазов, уменьшить их количество, продлить жизнь больного и избавить от мучительных симптомов. На ранних стадиях курс химиотерапии снижает риск метастазирования. В случаях, когда это необходимо, врачи Европейской онкологической клиники применяют имплантируемые венозные и артериальные порт-системы, регионарную инфузию химиопрепаратов внутриартериально.
Лучевая терапия при метастазах рака в печень помогает избавиться от боли, но не увеличивает продолжительность жизни.
Таргетная терапия предусматривает использование препаратов, которые имеют конкретную «мишень» — определенную молекулу, необходимую для роста и выживания раковых клеток. При метастатическом раке печени используют единственный таргетный препарат с доказанной эффективностью — сорафениб. Он зарегистрирован более чем в 60 странах мира для лечения первичного и метастатического рака печени.
Эмболизация — перспективный метод лечения метастазов в печени и других злокачественных опухолей, который применяется в отделении интервенционной онкологии и эндоваскулярной хирургии в Европейской онкологической клинике. Суть метода состоит в том, что в сосуд, питающий опухоль, вводят специальный препарат, который нарушает приток крови.
Наиболее эффективна химиоэмболизация, когда в сосуд вводят микросферы, которые выделяют химиопрепарат. Химиоэмболизация в настоящее время — «золотой стандарт» лечения в случаях, когда не удается выполнить хирургическое удаление опухоли или трансплантацию.
Во время химиоэмболизации достигается двойной эффект. Микросферы перекрывают кровоток, лишая опухоль необходимых веществ, а выделяющийся химиопрепарат атакует опухолевые клетки.
В Европейской онкологической клинике доступны все существующие препараты для химиоэмболизации.
О возможностях современной высокотехнологичной медицины в лечении опухолей печени в программе Health Kitchen на телеканале Дождь.
Если после хирургического лечения по поводу метастазов в печени при 4 стадии рака в органе больше не обнаруживаются раковые клетки, врач порекомендует делать снимки (УЗИ, КТ или МРТ) и сдавать анализы (на уровень альфа-фетопротеина, веществ, которые характеризуют функцию печени) раз в 3–6 месяцев в течение первых двух лет, затем — раз в 6–12 месяцев. Это помогает вовремя обнаружить рецидив или возможные побочные эффекты лечения.
Ускорить восстановление печени и всего организма помогает здоровая диета, физическая активность в соответствии с рекомендациями врача.
Опухоль в печени может сдавить воротную вену, нижнюю полую вену, желчные протоки. В последнем случае нарушается отток желчи. Содержащийся в ней токсичный продукт распада гемоглобина — билирубин — начинает поступать в кровь. Кожа, склеры и слизистые оболочки окрашиваются в желтый цвет — возникает механическая желтуха. Это состояние опасно тем, что билирубин токсичен для головного мозга и других органов, сильное повышение его уровня может привести к гибели. Кроме того, из-за механической желтухи невозможно выполнить операцию и провести курс химиотерапии.
Отток желчи восстанавливают хирургическим путем, под контролем УЗИ (пункционная холангиография) или рентгенотелевидения. Дренирование бывает двух видов:
- Наружное — желчь выводится наружу.
- Наружно-внутреннее: часть желчи выводится наружу, часть — в просвет кишечника.
Если опухоль сдавливает несколько желчных протоков в разных частях печени, устанавливают несколько дренажей. Врачи Европейской онкологической клиники применяют современный метод одномоментного стентирования. При этом наружный дренаж оставляют всего на 1–2 дня, либо можно обойтись вовсе без него.
Направление эндобилиарных операций в нашей клинике курирует ведущий специалист в данной области на территории России и СНГ, руководитель Центра рентгенохирургии РНИМУ имени Н. И. Пирогова, профессор Сергей Анатольевич Капранов.
Сергей Анатольевич сам выполняет хирургические вмешательства, имеет самый большой опыт эндобилиарных вмешательств. За разработку методик лечения механической желтухи опухолевого происхождения он дважды удостоен Премии правительства России в области науки и техники.
Малотравматичные резекции, а также радиочастотную аблацию метастатического рака в печени проводит ученик профессора, д.м.н. Ю. И. Патютко, руководитель хирургического отделения опухолей печени РОНЦ имени Н. Н. Блохина, главный врач Европейской онкологической клиники, к.м.н. Андрей Львович Пылёв.
Пациентов, которые поступают в Европейскую онкологическую клинику с таким диагнозом, в первую очередь волнует вопрос: «можно ли вылечить метастазы в печени при раке 4 степени?». Эффективность лечения будет зависеть от типа рака, его молекулярно-генетических характеристик, местоположения и степени злокачественности опухоли. Большинство пациентов, после того как у них впервые выявлены метастазы в печени, живут в течение 6–18 месяцев. При раке толстой и прямой кишки, после больших циторедуктивных операций прогноз более благоприятен.
Если метастазы имеются не только в печени, но и в других частях тела (например, метастазы в печени и костях) , прогноз ухудшается. Но и при этом возможно хирургическое лечение.
Врачи-специалисты Европейской онкологической клиники имеют большой опыт в комбинированном лечении метастазов в печени. Благодаря этому мы можем существенно продлевать жизнь пациентов. Самые лучшие результаты удается получать, когда в печень метастазирует рак толстой кишки. У нас разработаны четкие критерии, руководствуясь которыми, иногда мы можем воздержаться от хирургического лечения, если очаги обнаружены в обеих долях печени. В таких случаях лечение начинается с курса химиотерапии.
Если метастазы в печени возникли при опухоли легкого, поджелудочной железы, желудка и др., удаление части печени как самостоятельный метод лечения малоэффективно, но оно может хорошо работать в сочетании с химиотерапией.
Если одновременно имеются метастазы в печени и лимфатических узлах, это существенно ухудшает прогноз. Пятилетняя выживаемость снижается примерно в два раза. Но и в этом случае все еще возможно лечение.
Многие российские пациенты, столкнувшись с этим страшным диагнозом — «рак с метастазами» — считают, что это приговор, и ничего сделать уже нельзя, либо эффективную помощь получить можно, но лишь за границей. На самом деле в России, в Москве, доступны все современные технологии и препараты. Современную квалифицированную помощь можно получить в Европейской онкологической клинике.
Мы считаем, что помочь можно всегда, и поэтому беремся за лечение пациентов с онкологическими заболеваниями на любой стадии. Наши доктора имеют большой опыт, проводят сложные инвазивные процедуры и хирургические вмешательства, химиотерапию по международным протоколам. Мы знаем, как помочь.
[1] The prognostic value of tumor cells blood circulation after liver surgery for cancer lesions — Patiutko IuI, Tupitsyn NN, Sagaĭdak IV, Podluzhnyĭ DV, Pylev AL, Zabezhinskiĭ DA. — Khirurgiia (Mosk). 2011;(6): 22–6.
[2] Surgical and combined treatment of multiple and bilobar metastatic affection of the liver. — Patiutko IuI, Sagaĭdak IV, Pylev AL, Podluzhnyĭ DV. — Khirurgiia (Mosk). 2005;(6): 15–9.
[3] Современные подходы к лечению метастазов колоректального рака в печени — А. Л. Пылёв, И. В. Сагайдак, А. Г. Котельников, Д. В. Подлужный, А. Н. Поляков, Патютко Ю.И. — Вестник хирургической гастроэнтерологии — Номер: 4 Год: 2008 Страницы: 14–28.
[4] Десятилетняя выживаемость больных злокачественными опухолями печени после хирургического лечения — Ю. И. Патютко, А. Л. Пылёв, И. В. Сагайдак, А. Г. Котельников, Д. В. Подлужный, М. Г. Агафонова. — Анналы хирургической гепатологии 2010.
[5] Surgical and combined treatment of patients with metastatic liver and lymph nodes invasion by colorectal cancer — Patiutko IuI, Pylev AL, Sagaĭdak IV, Poliakov AN, Chuchuev ES, Abgarian MG, Shishkina NA. — Khirurgiia (Mosk). 2010;(7): 49–54.
источник
Метастатический или вторичный рак печени встречается намного чаще, чем первичный, составляя при этом почти 90% всех злокачественных опухолей этого органа. Иногда метастазы в печени обнаруживаются раньше, чем первичная опухоль. Такое встречается часто при меланоме, раке поджелудочной железы, несколько реже – при раке желудка.
При выявлении хотя бы одного метастаза в печени, первичной опухоли присваивается 4 стадия рака.
Еще недавно считалось, что такие больные являются «приговоренными». В наше время полностью вылечить такой рак также пока невозможно, но улучшить прогноз и качество жизни больного современной медицине уже вполне под силу.
Метастазирование, наряду с неконтролируемым ростом, являются уникальными патологическими свойствами злокачественной опухоли.
Метастаз (сокр. – мтс) – это раковая клетка, которая имеет свойство перемещения по организму из первичного очага различными путями, чаще – гематогенным или лимфогенным. На месте фиксации метастаза начинается рост вторичного злокачественного образования.
Наиболее часто в печени определяется рост солитарных (одиночных) метостазов – в 60–62% случаев, затем – единичных в почти 25% всех мтс и множественных (более трех метастатических изменений) – в 13–15%.
Опухолевые клетки из первичного очага, расположенного в другом органе, проникают в печень чаще всего гематогенным путем (через кровь). Обычно это происходит через систему портальной вены, но также могут быть задействованы и другие венозные системы большого круга кровообращения. Мтс могут проникать в печень и лимфогенным путем, по брюшине и печеночной артерии.
Около трети всех больных раком разной локализации имеют метастазы в печени. Они выявляются у почти 50% больных имеющих раковую опухоли желудка, молочной железы, лёгких и толстого кишечника – чаще сигмовидной и слепой кишки.
Несколько реже в печень метастазирует рак пищевода, поджелудочной железы и кожи (меланома). Так, меланома дает метастазы в печень в 15–20% случаев. Редко происходит печеночное метастазирование при раке тазовых органов (яичника и простаты).
По сути, рак практически всех органов может давать метастазы в печень, кроме первичных опухолей головного мозга.
Мтс в печени также появляются и при прорастании раковой опухоли смежных органов: желчного пузыря, желудка, ободочной кишки.
Клинические признаки заболевания обусловлены как симптомами рака печени, так и первичной опухоли. Возникают проявления астено-вегетативного синдрома, похудение. Почти во всех случаях появляются болезненные ощущения в области печени.
Боли носят различный характер: от незначительной до острой, приступообразной. Наступают изменения в работе кишечника: тошнота, рвота, неустойчивый стул.
Печень практически всегда увеличивается, иногда – значительно. Часто встречается и спленомегалия (увеличение селезенки). Желтуха незначительная, выраженность ее симптомов возникает при обструкции опухолью крупных желчных протоков. При сдавлении образованием нижней полой вены появляются отеки нижних конечностей и расширение вен передней стенки живота.
При вовлечении в патологический процесс брюшины возникает асцит. Боли в животе приобретают разлитой характер. Прогноз при таком состоянии заметно ухудшается. Часто возникают симптомы поражения ЦНС – головные боли, головокружение. При проникновении мтс в костную ткань появляются боли в костях и суставах.
Клетки метастатического образования при микроскопии выглядят так же, как и клетки первичного очага опухоли, что помогает точно определить его локализацию. Однако, иногда в них выявляются изменения, которые затрудняют идентификацию.
Бывает, что мтс случайно находят, например, на УЗИ спустя месяцы или даже годы после удаления первичной опухоли. Такое осложнение можно определить у 28–30% больных с раком толстого кишечника, чаще слепой или сигмовидной кишки.
Даже при очень больших образованиях функция печени обычно сохранена. Основные проявления метастазов в печени при стандартных методах диагностики:
- В крови отмечаются неспецифические изменения: лейкоцитоз, невыраженная анемия, умеренное повышение активности печеночных трансаминаз, а также появление специфических белков – онкомаркеров.
- Из инструментальных методов диагностики широко применяются УЗИ, КТ и МРТ, особенно с применением контраста. Информативность УЗИ в диагностике метастатического рака печени достигает 95–97%. На УЗИ метастазы выглядят как очаги различной эхогенности, чаще – пониженной. Вокруг этого очага виден гипоэхогенный «ободок». Также УЗИ может применяться в ходе операции для выявления дополнительных очагов опухоли и изменений органа.
- Пункционная биопсия печени является стандартом в диагностике рака и желательно ее проведение под контролем УЗИ или КТ.
- В сложных случаях применяется диагностическая лапароскопия.
Терапия метастатического рака печени зависит от многих факторов. Одними из главных являются степень распространения метастазов и их размеры.
Очень важно перед этим вылечить или удалить первичный очаг.
Питание при метастазах в печени должно быть щадящим. Обычно назначается диета №5. В зависимости от клинических признаков, диета может корректироваться.
Методы лечения можно разделить на две условные группы: терапевтические и хирургические. В зависимомти от тяжести заболевания и распространенности процесса отдают предпочтение одному из методов.
К ним относятся: химиотерапия, лучевая и гормонотерапия. Обычно химиотерапия применяется перед хирургическим лечением и после него. Возможно введение средств химиотерапии через печеночные сосуды. Химиотерапия назначается при лечении опухолей, чувствительных к ней. Это локализация первичного рака в толстом кишечнике, особенно, в сигмовидной или слепой кишке,желудке, молочной железе, яичнике и т. д.
Иногда химиотерапия и лучевая терапия применяются при невозможности провести оперативное вмешательство. Этот тип помощи называется паллиативная терапия.
Так делают для уменьшения интенсивности боли и, возможно, с целью несколько остановить рост опухоли. В таких случаях состояние больного улучшается, но вылечить рак не удается.
К сожалению, часто метастатические клетки оказываются нечувствительными к химиотерапии, и приходится изыскивать другие средства для облегчения состояния больного.
Также иногда пациенты самостоятельно прибегают к лечению народными средствами. Некоторые народные средства способны лечить или облегчать неприятные симптомы рака. Нужно помнить, что народными средствами вылечить рак невозможно. Всегда следует посоветоваться с врачом перед применением любого средства.
Оперативное вмешательство показано больным, у которых выявлено не более четырех образований в органе. Производится резекция – удаление части печени, где выявлены патологические изменения. Наилучшие результаты получены у больных с раком кишечника, в частности – толстой кишки. В этом случае продолжительность жизни пять лет и более отмечается у 40% больных.
Существуют современные способы лечения метастатического рака – радиочастотная абляция, криохирургия и т. д. Как правило, они применяются комплексно с другими методами и способны остановить рост опухоли, улучшить самочувствие пациента, но также не могут вылечить рак в полном объеме.
Пересадка печени является малоэффективным методом лечения. Но в некоторых ситуациях все же прибегают к ней.
Известны случаи успешной пересадки печени у больных с эндокринным раком поджелудочной железы.
Такая процедура очень опасна для ослабленного организма пациента. Но иногда пересадка печени — единственный шанс на выздоровление. Вопросами трансплантологии и пересадки органов занимаются ученые во всем мире.
Полностью вылечить метастатический рак пока еще невозможно, но остановить рост опухоли и увеличить продолжительность жизни вполне реально.
Больные с метастатическими изменениями в печени обычно живут 12–18 месяцев.
Прогноз пятилетней выживаемости при раке желудка наиболее благоприятен и составляет 18–20%, при меланоме – 8–10%, при раке кишечника – менее 5%. Если проводить паллиативное лечение, то эти показатели при раке желудка повышаются до 40–45%, при раке толстой кишки – до 35–40%, а меланомы – до 20–25%.
источник
Первое вмешательство по поводу опухоли левой доли печени было выполнено в 1887 г. немецким хирургом Карлом Лангенбушем. В то же время регулярные элективные оперативные вмешательства на печени по поводу метастазов злокачественных опухолей стали производиться лишь в 70—80-е годы прошлого столетия.
Это было связано с несколькими факторами. К этому периоду был накоплен опыт консервативного лечения метастазов в печени различного генеза, который свидетельствовал о неудовлетворительных результатах различных вариантов изолированного химиотерапевтического и лучевого воздействия.
В то же время анализ результатов резекций печени говорил о возможности значительного продления жизни при ряде онкологических заболеваний, сопровождавшихся метастазами в печени.
Первые клинические классификации метастазов в печени были предложены Pettavel (1978), Taylor (1981) и Gennari (1982, 1985).
К I стадии метастатического поражения печени относят единичный метастаз, занимающий не более 25% объема печени, ко II стадии — множественные и билобарные метастазы объемом не более 25%, а также единичный метастаз объемом от 25 до 50%, к III стадии — множественные и билобарные метастазы объемом 25—50%, а также метастазы общим объемом более 50% (5,6).
В последние годы при колоректальных метастазах в печени стали чаще использовать mTNM классификацию, предложенную Iwatsuki S.C. с соавт. в 1986 г.
Мы в своей практике предпочитаем mTNM классификацию, позволяющую более точно оценить стадию процесса и его прогноз. До сих пор отсутствует единая классификация неколоректальных метастазов, в этих случаях целесообразно использовать классификацию Gennari.
Единый подход к классификации крайне важен для сравнения результатов лечения в различных клиниках. Первые работы, обобщающие данные по терапии метастатического рака печени, были представлены Adson M.A., van Heerden J.A. (1980) и Foster G.H., LundyJ. (1981).
При метастазировании злокачественных опухолей различной локализации наиболее часто поражается печень. По секционным данным, метастазы в печени выявляются у 36% больных со злокачественными опухолями (Foster G.H., Lundy J., 1981).
Наиболее частыми первичными очагами при этом являются опухоли толстой и тонкой кишки, желудка, поджелудочной железы, гениталий. Реже в печень метастазируют злокачественные опухоли почек, простаты, легких, кожи, мягких тканей, костей и головного мозга. Наиболее частыми путями распространения злокачественных клеток является лимфогенный и гематогенный.
В этой связи большое значение имеет абластичное выполнение операций по поводу первичных опухолей (лимфодиссекция, предварительная перевязка сосудов, кровоснабжающих резецируемый орган), а также системная химиотерапия после радикальных оперативных вмешательств.
Скорость роста метастазов определяется, прежде всего, биологией первичной опухоли, а также состоянием иммунной системы пациента.
Многочисленные исследования показали, что метастазы имеют преимущественно артериальное кровоснабжение, индуцируют неоангиогенез с формированием патологических сосудов.
Быстрый рост метастазов в виду активного метаболизма и деления опухолевых клеток приводит к ишемии в центральных участках узлов с их последующим некрозом.
Соотношение процессов роста, некроза и перифокальной реакции здоровой паренхимы печени обуславливают разнообразие семиотики метастатических образований, по данным ультразвукового исследования (УЗИ), компьютерной томографии (КТ) и магнитно-резонансной томографии (МРТ).
Время удвоения метастазов колоректального рака в печени составляет от 50 до 112 дней, при этом большая часть МТС выявляется при размерах 1 см3 (10 млрд клеток). Таким образом, если объем очага составляет 1 мм3, то его теоретически можно выявить через 10 месяцев (Bozzetti F. et at., 1987).
При выявлении очагов в печени следует иметь в виду, что в 95% случаев опухолевого поражения печени оно является метастатическим. Это правило относится, прежде всего, к европейским странам. В странах Юго-Восточного региона преобладающей патологией является первичный рак печени.
Онкологическая настороженность особенно важна у больных, ранее оперированных по поводу злокачественных опухолей. Регулярные динамические обследования в группах высокого риска позволяют выявлять метастазы на ранних стадиях, что влияет на результаты лечения.
Диагностика метастазов включает обязательное выполнение комплексного ультразвукового исследования, спиральной компьютерной томографии (СКТ), а также определение уровня опухолевых маркеров.
Для колоректальных метастазов при УЗИ характерным признаком является симптом «бычьего глаза» и наличие кальцинатов (рис. 1), при СКТ — неровность и неоднородность контрастирования и появление гиперконтрастного ободка в артериальную фазу (рис. 2). Метастазы рака яичника и матки могут иметь кистозно-солидную структуру (рис. 3).
Метастазы хорошо васкуляризированы, что подтверждается при СКТ, ангиографии (рис. 4) и цветном дуплексном картировании (рис. 5). Трудности диагностики возникают при небольших гипер- и гипоэхогенных метастазах, когда их приходится дифференцировать с гемангиомами, кистами и абсцессами печени.
В данной ситуации целесообразно произвести пункционную биопсию печени, чувствительность последней при МТС составляет, по нашим данным, 94,2%, специфичность 100%, общая точность 94,4%.
Рис. 1. УЗИ-картина при МТС колоректального рака
Рис. 2. СКТ. Артериальная фаза. Метастазы в печени
Рис. 3. СКТ при метастазах кистозно-солидной структуры
Рис. 4. Литографическая картина при МТС в печени
Рис. 5. Цветное дуплексное картирование. МТС в печени
Для исключения метастатического поражения костной системы выполняется сцинтиграфия скелета, детально обследуются легкие и желудочно-кишечный тракт. При перенесенных ранее вмешательствах на прямой кишке показана компьютерная томография органов малого таза для исключения местного рецидива.
При массивном унилобарном метастатическом поражении печени в предоперационном периоде возможно выполнение химиоэмболизации, а также портальной эмболизации пораженной доли с целью стимуляции регенерации непораженной части печени.
Резектабельность метастазов печени по данным различных авторов, составляет от 25% до 30% (August D.A. et al., 1985). В большинстве случаев показанием к выполнению резекции печени являются метастазы колоректального рака, реже злокачественных опухолей тонкой кишки, почек, надпочечников, желудка, молочных желез, матки, яичников, поджелудочной железы и меланомы (Iwatsuki S. et al., 1989).
Противопоказанием к оперативному вмешательству является наличие отдаленных внепеченочных метастазов. В то же время при вовлечении в процесс таких органов, как диафрагма, надпочечник и почка, возможно выполнение сочетанных операций.
Другими необходимыми условиями резекции печени по поводу ее метастатического поражения являются радикальное удаление первичного очага, а также достаточные функциональные резервы остающейся печени.
Вариантрезекции определяется размерами, расположением и числом метастатических узлов, их соотношением с трубчатыми структурами печени.
Неанатомические резекции печени выполняют при поверхностно расположенных «легкодоступных» метастазах размерами не более 5 см. При глубоко расположенных метастазах размерами более 5 см необходимо проведение стандартных анатомических резекций печени (рис. 6).
Сегментэктомии в различных сочетаниях выполняются при циррозе печени, когда операции большего объема не переносимы или при изолированном поражении сегментов печени. Радикальными следует считать те операции, при которых резекция выполняется на расстоянии не менее 1,0 см от видимых границ опухоли.
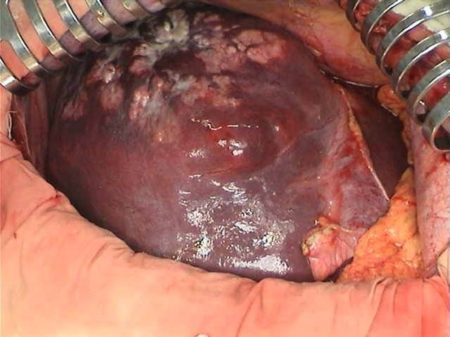
Рис. 6. Стандартная анатомическая резекция печени (момент операции)
Операция выполняется из стандартного J- или Т-образного доступа. При операциях по поводу метастатического поражения печени прежде всего необходима тщательная ревизия органов брюшной полости и забрюшинного пространства с целью исключения отдаленных метастазов и местного рецидива первичной опухоли.
Рис. 7. ИОУЗИ при МТС в печени
После визуальной и пальпаторной оценки печени обязательным является проведение интраоперационного ультразвукового исследования (ИОУЗИ). ИОУЗИ позволяет выявить небольшие (менее 1,0 см) глубокие метастазы, не выявленные до операции, что в 10—15% случаев приводит к необходимости изменения предварительно намеченного плана операции (рис. 7).
Важным этапом является лимфаденэктомия из гепатодуоденальной связки. Дальнейшие этапы операции зависят от варианта предпринимаемой резекции печени и мало отличаются от таковых при операциях по поводу поражений печени другого генеза.
Использование атравматичной сосудистой хирургической техники, предварительная сосудистая изоляция удаляемого участка печени, применение кавитационного ультразвукового хирургического аспиратора, аргон усиленной коагуляции, а также пленкообразующихся клеющихся композиций позволили значительно уменьшить объем интраоперационной кровопотери и риск оперативного вмешательства.
Операция завершается контрольным ИОУЗИ печени и дренированием брюшной полости. После получения данных гистологического исследования окончательно устанавливается стадия метастатического поражения печени, что определяет прогноз заболевания и необходимость проведения того или иного варианта комбинированного лечения.
В первые часы после операции проводится непрерывное мониторирование основных жизненно важных функций (давление, пульс, сатурация крови, ЦВД, КЩС, гемоглобин и гематокрит, почасовой диурез), контроль отделяемого по дренажам.
Особое значение придается ранней экстубации больных, сбалансированному парентеральному и энтеральному питанию. При резекциях печени большого объема отмечается значительное снижение синтетической функции печени, в связи с чем необходимо коррекция гипоальбуминемии, переливание коллоидных и кристаллоидных растворов, а также аминокислот и витаминов.
Крайне важным является регулярное ультразвуковое исследование брюшной и плевральных полостей с целью раннего выявления жидкостных скоплений в зоне операции. При значимых скоплениях жидкости проводится пункция и эвакуация содержимого под УЗИ-контролем с последующим бактериологическим исследованием.
Дренажи из брюшной полости, как правило, удаляются на 5—7-е сутки. При благоприятном течении больные на 2—3-е сутки после операции переводятся из палаты интенсивной терапии в обычную палату и выписываются из стационара на 14—17-е сутки.
Перед выпиской у больных после резекции печени по поводу метастатического поражения обязательно определяется уровень специфического для конкретной патологии онкомаркера, что важно для последующего динамического наблюдения.
Регулярное обследование больных осуществляется 1 раз в 3 месяца на протяжении первых 2 лет после вмешательства. При метастатических поражениях печени III—IVA стадий в обязательном порядке проводится системная химиотерапия.
Частота послеоперационных осложнений составляет от 19 до 43%. Послеоперационная летальность колеблется в пределах от 4 до 7%. При этом летальность у больных с сопутствующим циррозом печени составляет 37%, в то же время при отсутствии цирроза — 2% (Iwatsuki S. et al., 1989).
Средняя продолжительность жизни при метастатическом поражении печени без лечения составляет 6 месяцев. Системная химиотерапия увеличивает продолжительность жизни до 9—12 месяцев.
Разительный контраст представляют результаты оперативного лечения. Продолжительность жизни от 1 до 5 лет после операций по поводу метастазов колоректального рака составляет 90%, 69%, 52%, 40% и 37%.
Практически столько же живут больные, оперированные по поводу метастазов из других первичных источников: 75%, 54%, 47%, 38% и 20%. Разница в продолжительности жизни при этом статистически не достоверна (Iwatsuki S. et al., 1989).
Продолжительность жизни после операций по поводу солитарных и множественных метастазов достоверно не отличаются, однако при количестве метастазов 4 и более она достоверно ниже.
При анализе продолжительности жизни при колоректальных метастазах в зависимости от стадии первичной опухоли была выявлена достоверная разница между группами В и С по Дюку и отсутствие различий между С и D (синхронные с первичной опухолью метастазы в печени).
При этом 5-летняя продолжительность жизни при стадии В составила 36%, при С — 25% (Iwatsuki S. et al., 1986). Статистически достоверные различия в длительности жизни после операции отмечены при различных стадиях метастатического поражения печени. При I стадии 3 года живут 73% больных, оперированных по поводу метастазов колоректального рака, при II стадии — 60%, при III стадии — 29%.
При сравнении продолжительности жизни, в зависимости от объема операции, худшие результаты были отмечены при расширенных гемигепатэктомиях по сравнению с лобэктомиями и резекциями печени меньшего объема. Длительность жизни после лобэктомий, левосторонних латеральных сегментэктомий и краевых резекций печени была одинаковой.
Это объясняется тем, что расширенные резекции печени предпринимаются по поводу больших, центрально расположенных метастазов, тогда как краевые резекции — при небольших периферических поражениях.
При проведении системной химиотерапии после резекции печени до появления признаков рецидива заболевания была отмечена большая продолжительность жизни, чем в группе больных, которые ее не получали.
Продолжительность жизни после резекции печени по поводу ее метастатического поражения не отличается в различных возрастных группах, а также не зависит от половой принадлежности. Продолжительность жизни без рецидива метастазов составляет 9—10 месяцев, 2 года без рецидива живут 46% больных, перенесших резекцию печени по поводу ее метастатического поражения, 3 года — 28%.
У всех больных с III стадией метастазов печени отмечается рецидив в пределах 2 лет после резекции печени, в те же сроки при I стадии рецидив отмечается лишь в 28%. В среднем интервалы времени от операции до возникновения рецидива при I, II и III стадиях составляют соответственно 15, 9 и 7 месяцев.
В 39% случаев местом повторного метастазирования является печень, в 17% — легкие, в 21% — малый таз, в 13% — ретроперитонеальные лимфоузлы, в 3,5% — головной мозг. Наиболее часто рецидивы возникают при раке прямой кишки (75%).
В ряде случаев даже после обширных резекций печени возможно выполнение резекций при повторном метастазировании. В последние годы оперативное лечение метастазов печени все шире комбинируется с региональной химиотерапией, внутрипортальной и внутричревной химиоэмболизацией, чрескожной алкоголизацией, криодеструкцией и СВЧ и лазердеструкцией небольших метастатических узлов, а также иммуномодулирующей терапией.
Несмотря на большое количество публикаций, свидетельствующих о бесспорной эффективности хирургического лечения метастазов печени, до сих пор в среде врачей бытует мнение о фатальности поражения, в связи с чем значительное количество больных не направляются в специализированные гепатологические стационары и центры.
Введение семинаров по хирургической гепатологии в программы высших медицинских заведений, а также факультетов усовершенствования врачей различных специальностей позволит значительно улучшить результаты лечения пациентов с онкологическими заболеваниями.
Перспективные направления исследований находятся в области ранней диагностики метастазов печени, разработке мультимодальных методов терапии, в том числе и малоинвазивных методов лечения первичных и рецидивных метастазов в печени.
Необходимо проведение мультицентровых исследований по согласованным протоколам, только такой подход позволит выработать оптимальный алгоритм терапии метастатического поражения печени.
источник