1 а 2 в 3 в 4 г 5 б 6 в 7 а 8 г 9 в 10 в 11 г 12 г 13 б 14 в 15 г 16 г 17 г 18 г 19 г 20 б 21 б 22 а 23 а 24 а 25 г 26 а 27 а 28 в 29 г 30 в 31 а 32 г 33 г 34 г 35 г 36 а 37 в 38 в 39 а 40 а 41 в 42 а 43 в 44 г 45 б 46 а 47 а 48 б 49 а 50 г 51 а 52 б 53 б 54 г 55 г 56 а 57 г 58 г 59 в 60 а 61 г 62 а 63 в 64 б 65 б 66 г 67 в 68 в 69 в 70 б 71 б 72 а 73 б 74 а 75 г 76 в 77 г 78 г 79 г 80 г 81 б 82 в 83 г 84 а 85 в 86 а 87 г 88 г 89 г 90 г 91 г 92 б 93 а 94 б 95 а 96 г 97 б 98 г 99 б 100 б
1. Основная причина хронического гастрита типа Б
2. Выработка антител к обкладочным клеткам слизистой оболочки желудка происходит при
а) хроническом гастрите типа А
б) хроническом гастрите типа В
г) хроническом панкреатите
3. Наиболее информативный метод диагностики гастродуоденита
а) желудочное зондирование
б) рентгенологическое исследование
в) ультразвуковое исследование
г) эндоскопическое исследование
4. При хроническом гастрите с секреторной недостаточностью наблюдается
5. При лечении хронического гастрита с сохраненной секрецией применяют
в) левомицетин, колибактерин
6. При хроническом гастрите с секреторной недостаточностью назначают диету №
7. При хроническом гастрите с сохраненной секрецией назначают диету №
8. При хроническом гастрите с секреторной недостаточностью с заместительной целью назначают
9. Лекарственное растение, стимулирующее секреторную функцию желудка
10. При хроническом гастрите с секреторной недостаточностью рекомендуют ферментные препараты
11. Сезонность обострения характерна для
б) хронического холецистита
12. Ранние боли в эпигастральной области возникают после еды в течение
13. Поздние, «голодные», ночные боли характерны для
б) язвенной болезни желудка
в) язвенной болезни 12-перстной кишки
14. Рентгенологический симптом «ниши» наблюдается при
15. Признаки, характерные только для желудочного кровотечения
б) головная боль, головокружение
в) рвота «кофейной гущей», дегтеобразный стул
16. При обострении язвенной болезни назначается диета №
17. Неотложная помощь при желудочном кровотечении
а) хлорид кальция, желатиноль
18. Для стимуляции желудочной секреции применяют
19. Последний прием пищи перед желудочным зондированием должен быть
а) вечером, накануне исследования
б) утром, накануне исследования
в) днем, накануне исследования
г) утром в день исследования
20. Дегтеобразный стул бывает при кровотечении из кишки
21. К раку желудка может привести хронический гастрит
22. Перерождение язвы в рак называется
23. Прогрессирующее похудание наблюдается при
в) хроническом холецистите
24. Наиболее информативный метод диагностики рака желудка
а) желудочное зондирование
б) дуоденальное зондирование
в) ультразвуковое исследование
г) эндоскопическое исследование
25. Дефект наполнения при рентгенографии характерен для
26. За 3 дня следует исключить из питания железосодержащие продукты при подготовке к
а) анализу кала на скрытую кровь
б) дуоденальному зондированию
в) желудочному зондированию
27. При подготовке пациента к анализу кала на скрытую кровь из питания
28. К облигатному предраку относится
29. Подготовка больного к рентгенографии желудка
в) вечером — сифонная клизма
г) утром — промывание желудка
30. При диспансеризации больных с язвенной болезнью желудка проводится
31. Боль в околопупочной области наблюдается при хроническом
32. При хроническом энтерите отмечается кал
б) с примесью чистой крови
33. При поносе назначают диету №
34. При запоре назначают диету №
35. При хроническом энтерите развивается
36. При запоре больному рекомендуют употреблять
37. При воспалении сигмовидной кишки боль локализуется в области
38. При хроническом колите отмечается кал
б) с примесью чистой крови
39. Ирригоскопия — это исследование
б) рентгенологическое контрастное
40. Ирригоскопия — это исследование
41. Обострение хронического панкреатита провоцирует
б) прием жирной пищи, алкоголя
в) прием белковой пищи, курение
42. Опоясывающий характер боли в животе наблюдается при
43. При хроническом панкреатите наблюдаются синдромы
а) анемический, гиперпластический
в) гипертонический. отечный
г) гипертонический, нефротический
44. Осложнение язвенной болезни, вызывающее панкреатит
45. Осложнение хронического панкреатита
46. При панкреатите в анализе крови отмечается
47. При панкреатите в анализе мочи наблюдается увеличение
48. При хроническом панкреатите кал
49. Наличие в кале непереваренных мышечных волокон — это
50. Наличие в кале капель нейтрального жира — это
51. Наличие в кале нерасщепленного крахмала — это
52. Жидкий, дегтеобразный стул — это
53. Амилорея, креаторея, стеаторея наблюдаются при хроническом
54. При хроническом панкреатите назначают диету №
55. При лечении хронического панкреатита с заместительной целью назначают
56. При заболеваниях печени назначают диету №
58. Основная причина хронического гепатита
59. Основные симптомы хронического гепатита
60. При лечении хронического гепатита применяют препараты
61. Желтуха развивается при
62. При гепатите развивается желтуха
63. Подготовка больного к УЗИ органов брюшной полости
а) поставить масляную клизму
б) поставить сифонную клизму
64. Для диагностики хронического гепатита проводят
а) желудочное зондирование
г) радиоизотопное исследование
65. К возникновению цирроза печени может привести
66. Основная причина постнекротического цирроза печени
б) хронический вирусный гепатит
67. Алкоголизм ведет к развитию цирроза печени
68. Расширение вен пищевода развивается при
69. Симптом «головы Медузы» характерен для
70. «Сосудистые звездочки» на верхней части туловища характерны для
71. Признак портальной гипертензии
73. Осложнение цирроза печени
а) пищеводное кровотечение
74. Подготовка больного к абдоминальной пункции
а) опорожнить мочевой пузырь
в) поставить очистительную клизму
г) поставить сифонную клизму
75. После абдоминальной пункции живот больного оставляют стянутым
полотенцем для профилактики
76. При гипертонически-гиперкинетическом типе дискинезии желчевыводящих путей наблюдается
а) резкая боль в правом подреберье
б) резкая боль в левом подреберье
в) ноющая боль в правом подреберье
г) ноющая боль в левом подреберье
77. При гипотонически-гипокинетическом типе дискинезии желчевыводящих путей отмечается
а) резкая боль в правом подреберье
б) резкая боль в правой подвздошной области
в) ноющая боль в правом подреберье
г) ноющая боль в правой подвздошной области
78. При гипертонически-гиперкинетическом типе дискинезии желчевыводящих путей для купирования боли эффективны
79. Обострение хронического холецистита провоцирует
80. При хроническом холецистите отмечаются
а) асцит, «сосудистые звездочки»
б) боль в правом подреберье, горечь во рту
г) рвота «кофейной гущей», мелена
81. При обострении хронического холецистита применяют
82. Желчегонным действием обладает
83. При дуоденальном зондировании сульфат магния применяют для получения
84. Показание для дуоденального зондирования
85. Желчегонным действием обладает
86. Механическая желтуха развивается при
87. Печеночная колика наблюдается при
88. При печеночной колике боль локализуется в области
89. При печеночной колике развивается желтуха
90. Положительный френикус-симптом возникает при
91. Неотложная помощь при печеночной колике
б) адреналин, мезатон, анальгин
в) дибазол, папаверин, пентамин
г) мезатон, кордиамин, кофеин
92. При подготовке к дуоденальному зондированию очистительная клизма
г) ставится вечером и утром
93. Для уточнения диагноза желчнокаменной болезни проводится
а) желудочное зондирование
94. При лечении желчнокаменной болезни применяют
б) увеличения оттока желчи
в) уменьшения оттока желчи
96. Больной язвенной болезнью снимается с диспансерного учета, если обострений нет в течение (лет)
97. При диспансеризации больных хроническим энтероколитом проводят
а) дуоденальное зондирование
г) желудочное зондирование
98. Диспансерное наблюдение больных циррозом печени проводит
99. При диспансеризации больных хроническим холециститом проводят
а) дуоденальное зондирование
100. При диспансеризации больных хроническим панкреатитом исследуют
источник
Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Какие виды гепатита существуют, каковы их причины и последствия? Подобное заболевание приводит к нарушению функций печени, а это крайне отрицательно сказывается на здоровье. Некоторые формы являются смертельными. Лечение полностью зависит от того, какая именно форма диагностирована. Поэтому при малейших подозрениях следует сразу же обращаться к специалисту для проведения обследования и последующего лечения. Гепатит — заболевание, запускать которое нельзя категорически, так как это опасно для жизни.
Какую роль выполняет печень?
Печень является одним из важных органов нашего организма. Она отвечает за выполнение следующих функций:
- Происходит обработка белков, жиров, витаминов, которые так необходимы для любого организма.
- Синтез белков, в том числе альбумина, происходит именно при участии печени.
- Желчь, которая необходима для переваривания жиров, вырабатывается данным органом, хотя хранится она в желчном пузыре.
- Все токсические вещества, яды, наркотики, никотин, алкоголь выводятся через печень. Она принимает основной удар на себя, защищая организм от их негативного влияния.

Происхождение вирусов, которые и вызывают поражения печени, на данный момент точно не выяснено. Ученые до конца не определились с механизмом развития заболевания. Часть исследователей полагает, что после проникновения вируса в ткани происходит воспаление, повреждение отдельных участков. Другие ученые полагают, что вирус размножается в тканях печени, к клеткам крепится подобно ферментам и белкам. Размножение и инфицирование проводится различными путями, чаще всего с кровью, другими жидкостями организма.

- Аутоиммунная — это редкая хроническая форма, причина возникновения которой до сих пор точно не выяснена. Развивается на фоне других аутоиммунных болезней либо сама по себе, наблюдается нарушение работы общей иммунной системы организма.
- Алкогольная форма сегодня встречается довольно часто. Примерно у 20% алкоголиков и пьющих диагностируется именно это заболевание. Возраст пациентов — 40-60 лет, наблюдаются сильные поражения печени, цирроз, нарушение работы организма.
- Жировая неалкогольная форма диагностируется примерно у 10-24% населения. Условия возникновения различные, по признакам болезнь похожа на алкогольный гепатит, но возникает по другим причинам. Чаще всего группа риска охватывает пациентов с сильным ожирением, заболевание прогрессирует медленно, но при отсутствии лечения приводит к циррозу, образованию опухолей.
- Лекарственный гепатит представляет собой форму, которая развивается на фоне принятия различных лекарственных препаратов, т.е. является осложнением. Сегодня многие препараты, которые назначаются для лечения, могут стать причиной появления этой болезни, особенно на фоне приема алкоголя.
- Токсический гепатит является следствием повреждений растительных, химических токсинов, продуктов промышленности, ядовитых грибов.
Формы гепатита разнообразны. Гепатит А считается самым простым, он поддается лечению не так сложно, как остальные. Вирус выделяется с калом, пути передачи — это загрязненная вода и еда. Между людьми такая форма может передаваться только в том случае, если пища готовится немытыми руками. В целях профилактики следует регулярно мыть руки, не есть грязные овощи и фрукты, не пить воду в незнакомых местах.

Какие бывают симптомы при наличии этой формы? Обычно признаки проявляются слабо, у детей их обнаружить сложно, необходимо обращаться к врачу. Проявляются они примерно на 2-6 неделе от начала заражения. У взрослых наблюдаются усталость, тошнота, сильный зуд, пожелтение кожных покровов, белка глаза, лихорадка. Такие признаки могут наблюдаться в течение 2 месяцев.
Моча обычно становится слишком темной, а стул — меловым, светло-серым.
При подобных признаках необходимо сразу обратиться для обследования, после которого врач назначит соответствующее лечение. Затягивать лечение нельзя, так как это пагубно может отразиться на общем состоянии здоровья.
Вирус передается посредством крови инфицированного, спермы, выделений из влагалища. Способы заражения могут быть следующими:
при сексуальном контакте с зараженным;
- при обмене иглами с инфицированным (касается обычно принимающих наркотические средства);
- при использовании личных гигиенических средств с инфицированным человеком;
- при прямом контакте (через рану, царапину, медицинские инструменты) с кровью зараженного гепатитом;
- ребенку от матери при родах.
Сам гепатит В классифицируется на острый и хронический. Симптомы острой формы мало выражены, большая часть заболевших даже не подозревает, какое именно заболевание наблюдается. Чаще всего явные признаки обнаруживаются на сроке в 6 недель либо 6 месяцев, они сильно напоминают грипп.
Пациент может не уделить им должного внимания, так как повышение температуры, потеря аппетита, усталость, тошнота, боли в суставах, мышцах являются признаками многих других, не таких опасных болезней. К врачу обычно обращаются в том случае, когда кожа приобретает характерный желтоватый оттенок, а моча становится темной. Хроническая форма по симптоматике напоминает острую, у многих больных она длится не одно десятилетие, при этом никаких симптомов нет. Но повреждения печени имеются, что отрицательно сказывается на жизнедеятельности, на прогнозах лечения.
Виды, симптомы и пути заражения могут быть разнообразными. Гепатит С считается одним из опасных. Это вирусная форма, которая передается вместе с кровью от зараженного человека. Большая часть заболевших инфицируется через предметы гигиены (лезвия бритв, зубные щетки), иглы шприцев. Малыши могут заразиться через молоко матери, которая уже инфицирована этой формой заболевания.

- Потребители наркотических средств и те, кто раньше употреблял подобные вещества. Рекомендуется регулярно проходить обследование, чтобы исключить наличие такого заболевания на данный момент.
- Пациенты, которым делалось переливание крови, либо перенесшие пересадку органов в период до 1992 года.
- Люди, которые родились в период 1945-1964 гг. Именно пациенты среднего возраста оказываются наиболее подвержены этому заболеванию, поэтому специалисты рекомендуют пройти единоразово тестирование на предмет инфицирования. Многие не обращаются вовремя для диагностики, не обращают внимания на начинающиеся симптомы, считая их признаком простого недомогания.
- Пациенты, которые до 1987 года получали специальные препараты для увеличения свертываемости крови.
- Все пациенты, имеющие различные заболевания печени, принимающие препараты, негативно влияющие на ее общее состояние. Побочные эффекты могут наблюдаться у многих лекарственных средств, к этому следует относиться внимательно.
- Медицинские работники часто оказываются повержены такой форме гепатита. Им рекомендован ежегодный осмотр, который проводится не только для выявления признаков такой патологии, но и для предупреждения остальных заболеваний.
- Инфицированные ВИЧ.
- Дети, матери которых инфицированы гепатитом С.
- Люди, которые делали пирсинг, татуировки инструментальным методом.
Гепатит может принимать различный вид, но при обнаружении малейших признаков такого заболевания следует сразу же обращаться к врачу. Заболевания могут быть вирусные и невирусные, пути заражения различаются. Пациентам, относящимся к указанным группам риска, рекомендуется регулярно проходить обследование, чтобы начать лечение вовремя.
Статистика ВОЗ гласит, что у четверти населения экономически развитых стран имеется жировая инфильтрация печени, что это такое? Другое название – стеатоз. Это состояние, при котором жир накапливается в печёночной ткани (в гепатоцитах и вокруг них), развиваются диффузные изменения печени по типу гепатоза.
Жировой гепатоз можно отнести к болезни цивилизаций, развитие которых связано со сменой вида питания человека (преобладают жиры и простые углеводы), ограничением физической активности, урбанизацией и другими факторами.
Опасность этого заболевания в том, что оно не проявляет себя на начальных стадиях. Пациента начинают беспокоить симптомы стеатоза, когда болезнь достигает апогея развития.
Одно из осложнений – киста – не злокачественное образование, окруженное рубцовой тканью. В запущенных формах жировая дистрофия печени приводит к печёночной недостаточности и даже к смерти. Важно вовремя заметить первые проявления ожирения печени, чтобы избежать тяжелых последствий для организма.
Любые заболевания печени чаще всего встречаются у людей, которые злоупотребляют алкоголем или наркотическими (токсическими) веществами. Тяжесть диффузных изменений печени по типу жирового гепатоза при этом прямо пропорциональна количеству длительности употребления веществ и их количеству.
Но вопреки всеобщим стереотипам, жировая инфильтрация печени может быть вызвана другими факторами:
- болезни с нарушением обмена веществ (сахарный диабет, стероидный диабет, наследственные патологии ферментных систем);
- патологии пищеварительной системы;
- отравление токсическими веществами или медикаментами;
- питание обогащенное жирами и простыми углеводами;
- гипокинезия (снижение физической активности);
- длительное недоедание, голод (белковая алиментарная недостаточность, Квашиоркор);
- ожирение;
- системная красная волчанка.
Все эти причины запускают один механизм накопления липидов и вызывают диффузные изменения печени по типу жирового гепатоза. В процессе развития болезни нарушаются функции железы, меняется её биохимия и физиология.
На первых этапах наблюдается повышение уровня липидов, холестерина и жирных кислот в крови (из-за избыточного поступления или распада собственных). В норме они должны быть использованы для выработки энергии или синтеза веществ (половых гормонов, витамина D, компонентов клеточных мембран и триглицеридов жировой ткани). Если организм не успевает утилизировать эти жиры, то они накапливаются в паренхиме органа: на начальных стадиях в самих гепатоцитах, а потом и вне их.
Существует идиопатическая форма, в которой может протекать жировой гепатоз. Для неё характерно отсутствие видимой причины. У больного отсутствуют в жизни факторы, провоцирующие развитие жирной печени, но болезнь, тем не менее, прогрессирует и требует немедленного лечения.
Степень выраженности клинических проявлений стеатоза зависит от того, насколько сильно поражен орган. На первых этапах развития болезни отмечается бессимптомное течение. У таких больных могут в незначительной мере проявляться общие признаки жировой инфильтрации, но чаще всего они остаются без внимания, — люди объясняют их усталостью или недомоганием.
Жировой гепатоз характерен такими симптомами:
- боль при пальпации в правом верхнем квадранте живота;
- склонность к появлению отеков;
- апатия, сонливость, утомляемость;
- беспричинное повышение температуры тела;
- горечь во рту, тошнота, потеря аппетита;
- желтуха (при тяжелых формах заболевания).
Это общие симптомы, характерные для заболеваний по типу жировой инфильтрации. Чаще всего у больного наблюдаются не все признаки, а лишь некоторые.
При выявлении хотя бы двух симптомов из вышеперечисленных, рекомендовано обратиться к гастроентэнтерологу для обследования. Доктор на основе жалоб, симптомов, осмотра, лабораторных и инструментальных методов исследования поставит диагноз и решит, как лечить больного.
Основные методы диагностики стеатоза:
- осмотр, пальпация печени;
- УЗИ органов брюшной полости;
- компьютерная и магнито-резонансная томография;
- биопсия тканей печени (микроскопическое исследование образца органа);
- общий анализ крови и мочи.
Болезненность пальпации при этой болезни не обязательна. Её появление сопровождает жировой гепатоз у алкоголиков и диабетиков. При прощупывании границ печени отмечается её увеличение и уплотнение.
При помощи лучевых методов диагностики (УЗИ, КТ) специалист обнаруживает участки с измененной плотностью, в которых ультразвуковое или рентгеновское излучение поглощается в большей мере (меняются эхопризнаки). Это означает, что ткани органа подверглись изменениям.
Остаточно подтвердить жировую инфильтрацию печени может биопсия образца ткани органа. Для этого пациенту делают пункцию – при помощи длинной иглы под местной анестезией проводят забор небольшого количества ткани печени. Далее, эти образцы изучают под микроскопом и при помощи биохимических тестов.
На окрашенном специальными красителями микропрепарате медицинский работник увидит диффузные изменения паренхимы печени, а именно — клетки, в которых большие капли жира заполняют всё их пространство и даже разрушают гепатоциты. Жировой инфильтрат локализуется так же вокруг клеток – в строме органа. В некоторых случаях (алкогольный жировой гепатоз) к признакам ожирения печени добавляются признаки фиброза – разрастания соединительной ткани на месте поврежденных функциональных клеток. Подобное состояние грозит развитием цирроза печени.
В крови больного стеатозом отмечается повышение уровня свободных липидов, жирных кислот и ферментов печени, которые попадают в кровь из разрушенных гепатоцитов. Повышение активности трансаминаз в крови значит, что паренхима печени разрушается.
Лечение жировой инфильтрации печени должно быть комплексным: прибегают к этиотропному (направленному на причины), симптоматическому лечению, диетотерапии. Первое, что необходимо предпринять после подтверждения диагноза, это по возможности исключить патогенный фактор: отказаться от алкоголя, прекратить поступление в организм отравляющих веществ, нормализировать питание, откорректировать рацион и т.д. Если полное устранение причины невозможно (генетическое заболевание или необратимая форма приобретенной болезни), то необходимо максимально снизить влияние основной болезни на организм – провести симптоматическую терапию. У таких больных она должна быть постоянной и системной.
Если причина жирового гепатоза печени кроется в алкоголизме или неправильном питании, то при соблюдении всех рекомендаций врача болезнь можно победить в относительно короткие сроки (месяц-два).
Больным с диагнозом гепатоз (жировой) назначают специальную диету №5. Её суть в исключении из рациона тугоплавких животных жиров и простых углеводов. В ежедневное меню должны входить полезные растительные жиры и продукты, богатые содержанием полиненасыщенных жирных кислот (рыба, орехи, оливковое масло и др.). Нужно также оптимизировать водный режим. Оптимальный суточный объем воды – 30мл на 1 кг массы тела.
Следует обратить внимание на продукты, богатые липотропными веществами – они содействуют синтезу фосфолипидов в печени и угнетают дополнительный синтез жиров. К этим продуктам относят нежирную говядину, сыр, творог, куриные яйца, растительные масла. Питание больного гепатозом должно быть дробным (5-6 приёмов пищи в день).
С осторожностью стоит принимать медикаменты, это нагрузка на больной орган. Любые лекарственные препараты должен назначать доктор, не стоит заниматься самолечением. Гепатоз печени это показание к назначению гепатопротекторов, к которым относят:
- фосфолипиды (Гепабене, Эссенциале форте и др.);
- аминокислоты (метионин, орнитин);
- препараты природного происхождения (алохол, карсил);
- витамины группы В и Е;
- синтетические липотропные препараты.
Кроме диетотерапии больным стеатозом рекомендуют заняться спортом. Умеренной физической активности каждый день в виде пеших прогулок, пробежек или простой гимнастики будет достаточно, чтобы «разогнать» метаболизм.
При соблюдении всех рекомендаций уже через неделю пациент почувствует улучшение в самочувствии. Оптимизируются процессы желчеобразования, уходят признаки жировой дистрофии, а вместе с этим и пищеварения. К больному возвращается аппетит и энергия.
Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
источник
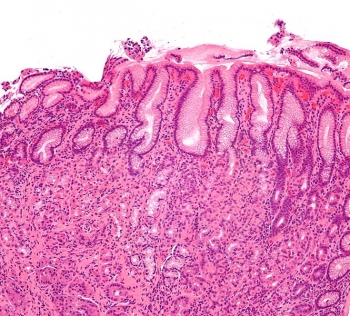
Микрофотография слизистой оболочки желудка больного хеликобактерным гастритом
№ 251
* 1 -один правильный ответ
Наличие в кале нерасщепленного крахмала — это
1)амилорея
2)диарея
3)креаторея
4)стеаторея
! 1
№ 252
* 1 -один правильный ответ
Жидкий, дегтеобразный стул — это
1)амилорея
2)диарея
3)мелена
4)креаторея
! 3
№ 253
* 1 -один правильный ответ
Амилорея, креаторея, стеаторея наблюдаются при хроническом
1)гастрите
2)гепатите
3)холецистите
4)панкреатите
! 4
№ 254
* 1 -один правильный ответ
При хроническом панкреатите назначают диету №
1)2
2)5
3)7
4)10
! 2
№ 255
* 1 -один правильный ответ
При лечении хронического панкреатита с заместительной целью назначают
1)морфин
2)но-шпу
3)панзинорм
4)холосас
! 3
№ 256
* 1 -один правильный ответ
При заболеваниях печени назначают диету №
1)4
2)5
3)6
4)7
! 2
№ 257
* 1 -один правильный ответ
Диета № 5 исключает
1)жареные котлеты
2)кефир
3)нежирное мясо
4)творог
! 1
№ 258
* 1 -один правильный ответ
Основная причина хронического гепатита
1)вирус гепатита А
2)вирус гепатита В
3)кишечная палочка
4)энтерококк
! 2
№ 259
* 1 -один правильный ответ
Основные симптомы хронического гепатита
1)желтуха, гепатомегалия
2)слабость, недомогание
3)головная боль, тошнота
4)метеоризм, поносы
! 1
№ 260
* 1 -один правильный ответ
При лечении хронического гепатита применяют препараты
1)антибиотики
2)гепатопротекторы
3)антигистаминные
4)нитрофураны
! 2
№ 261
* 1 -один правильный ответ
Желтуха развивается при
1)вирусном гепатите
2)хроническом колите
3)хроническом энтерите
4)язвенной болезни
! 1
№ 262
* 1 -один правильный ответ
При гепатите развивается желтуха
1)гемолитическая
2)механическая
3)паренхиматозная
! 3
№ 263
* 1 -один правильный ответ
Подготовка больного к УЗИ органов брюшной полости
1)поставить масляную клизму
2)поставить сифонную клизму
3)промыть желудок
4)проводить натощак
! 4
№ 264
* 1 -один правильный ответ
Для диагностики хронического гепатита проводят
1)желудочное зондирование
2)ирригоскопию
3)колоноскопию
4)радиоизотопное исследование
! 4
№ 265
* 1 -один правильный ответ
К возникновению цирроза печени может привести
1)хронический гастрит
2)хронический колит
3)хронический гепатит
4)язвенная болезнь
! 3
№ 266
* 1 -один правильный ответ
Основная причина постнекротического цирроза печени
1)алкоголизм
2)хронический вирусный гепатит
3)хронический холецистит
4)хронический панкреатит
! 2
№ 267
* 1 -один правильный ответ
Алкоголизм ведет к развитию цирроза печени
1)билиарного
2)портального
3)постнекротического
! 3
№ 268
* 1 -один правильный ответ
Расширение вен пищевода развивается при
1)гастрите
2)колите
3)холецистите
4)циррозе печени
! 4
№ 269
* 1 -один правильный ответ
Симптом «головы Медузы» характерен для
1)гастрита
2)панкреатита
3)цирроза печени
4)язвенной болезни
! 3
№ 270
* 1 -один правильный ответ
«Сосудистые звездочки» на верхней части туловища характерны для
1)панкреатита
2)холецистита
3)цирроза печени
4)язвенной болезни
! 3
№ 271
* 1 -один правильный ответ
Признак портальной гипертензии
1)асцит
2)атрофия сосочков языка
3)желтуха
4)эритема ладоней
! 1
№ 272
* 1 -один правильный ответ
Асцит характерен для
1)колита
2)панкреатита
3)цирроза печени
4)энтерита
! 3
№ 273
* 1 -один правильный ответ
Осложнение цирроза печени
1)пищеводное кровотечение
2)перфорация желудка
3)пенетрация
4)пилоростеноз
! 1
№ 274
* 1 -один правильный ответ
Подготовка больного к абдоминальной пункции
1)опорожнить мочевой пузырь
2)промыть желудок
3)поставить очистительную клизму
4)поставить сифонную клизму
! 1
№ 275
* 1 -один правильный ответ
После абдоминальной пункции живот больного оставляют стянутым полотенцем для профилактики
1)гипертонического криза
2)кровоизлияния в мозг
3)обморока
4)отека легких
! 3
№ 276
* 1 -один правильный ответ
При гипертонически-гиперкинетическом типе дискинезии желчевыводящих путей наблюдается
1)резкая боль в правом подреберье
2)резкая боль в левом подреберье
3)ноющая боль в правом подреберье
4)ноющая боль в левом подреберье
! 1
№ 277
* 1 -один правильный ответ
При гипотонически-гипокинетическом типе дискинезии желчевыводящих путей отмечается
1)резкая боль в правом подреберье
2)резкая боль в правой подвздошной области
3)ноющая боль в правом подреберье
4)ноющая боль в правой подвздошной области
! 3
№ 278
* 1 -один правильный ответ
При гипертонически-гиперкинетическом типе дискинезии желчевыводящих путей для купирования боли эффективны
1)антибиотики
2)нитрофураны
3)спазмолитики
4)сульфаниламиды
! 3
№ 279
* 1 -один правильный ответ
Обострение хронического холецистита провоцирует
1)ОРВИ
2)переохлаждение
3)прием углеводов
4)прием жирной пищи
! 4
№ 280
* 1 -один правильный ответ
При хроническом холецистите отмечаются
1)асцит, «сосудистые звездочки»
2)боль в правом подреберье, горечь во рту
3)отрыжка тухлым, рвота
4)рвота «кофейной гущей», мелена
! 2
№ 281
* 1 -один правильный ответ
При обострении хронического холецистита применяют
1)атропин, викасол
2)гастрофарм, преднизолон
3)плантаглюцид, фестал
4)эритромицин, холосас
! 4
№ 282
* 1 -один правильный ответ
Желчегонным действием обладает
1)бессмертник
2)календула
3)крапива
4)подорожник
! 1
№ 283
* 1 -один правильный ответ
При дуоденальном зондировании сульфат магния применяют для получения
1)содержимого желудка
2)порции А
3)порции В
4)порции С
! 3
№ 284
* 1 -один правильный ответ
Показание для дуоденального зондирования
1)острый холецистит
2)хронический холецистит
3)хронический колит
4)печеночная колика
! 2
№ 285
* 1 -один правильный ответ
Желчегонным действием обладает
1)алтей
2)барбарис
3)девясил
4)термопсис
! 2
№ 286
* 1 -один правильный ответ
Механическая желтуха развивается при
1)гастрите
2)желчнокаменной болезни
3)колите
4)энтерите
! 2
№ 287
* 1 -один правильный ответ
Печеночная колика наблюдается при
1)желчнокаменной болезни
2)панкреатите
3)хроническом гепатите
4)циррозе печени
! 1
№ 288
* 1 -один правильный ответ
При печеночной колике боль локализуется в области
1)левой подреберной
2)левой подвздошной
3)правой подреберной
4)правой подвздошной
! 3
№ 289
* 1 -один правильный ответ
При печеночной колике развивается желтуха
1)гемолитическая
2)механическая
3)паренхиматозная
! 3
№ 290
* 1 -один правильный ответ
Положительный френикус-симптом возникает при
1)остром гастрите
2)печеночной колике
3)почечной колике
4)циррозе печени
! 2
№ 291
* 1 -один правильный ответ
Неотложная помощь при печеночной колике
1)атропин, баралгин, но-шпа
2)адреналин, мезатон, анальгин
3)дибазол, папаверин, пентамин
4)мезатон, кордиамин, кофеин
! 1
№ 292
* 1 -один правильный ответ
При подготовке к дуоденальному зондированию очистительная клизма
1)не ставится
2)ставится вечером
3)ставится утром
4)ставится вечером и утром
! 1
№ 293
* 1 -один правильный ответ
Для уточнения диагноза желчнокаменной болезни проводится
1)желудочное зондирование
2)колоноскопия
3)холецистография
4)цистоскопия
! 3
№ 294
* 1 -один правильный ответ
При лечении желчнокаменной болезни применяют
1)альмагель
2)викалин
3)фестал
4)хенофальк
! 4
№ 295
* 1 -один правильный ответ
Тюбаж применяют для
1)обезболивания
2)увеличения оттока желчи
3)уменьшения оттока желчи
4)уменьшения воспаления
! 2
№ 296
* 1 -один правильный ответ
Больной язвенной болезнью снимается с диспансерного учета, если обострений нет в течение (лет)
1)2
2)5
3)7
4)10
! 2
№ 297
* 1 -один правильный ответ
При диспансеризации больных хроническим энтероколитом проводят
1)дуоденальное зондирование
2)лапороскопию
3)ректороманоскопию
4)желудочное зондирование
! 3
№ 298
* 1 -один правильный ответ
Диспансерное наблюдение больных циррозом печени проводит
1)инфекционист
2)онколог
3)терапевт
4)хирург
! 3
№ 299
* 1 -один правильный ответ
При диспансеризации больных хроническим холециститом проводят
1)дуоденальное зондирование
2)цистоскопию
3)лапороскопию
4)урографию
! 1
№ 300
* 1 -один правильный ответ
При диспансеризации больных хроническим панкреатитом исследуют содержание в крови
1)белка
2)глюкозы
3)фибриногена
4)холестерина
! 2
источник
1 а 2 в 3 в 4 г 5 б 6 в 7 а 8 г 9 в 10 в 11 г 12 г 13 б 14 в 15 г 16 г 17 г 18 г 19 г 20 б 21 б 22 а 23 а 24 а 25 г 26 а 27 а 28 в 29 г 30 в 31 а 32 г 33 г 34 г 35 г 36 а 37 в 38 в 39 а 40 а 41 в 42 а 43 в 44 г 45 б 46 а 47 а 48 б 49 а 50 г 51 а 52 б 53 б 54 г 55 г 56 а 57 г 58 г 59 в 60 а 61 г 62 а 63 в 64 б 65 б 66 г 67 в 68 в 69 в 70 б 71 б 72 а 73 б 74 а 75 г 76 в 77 г 78 г 79 г 80 г 81 б 82 в 83 г 84 а 85 в 86 а 87 г 88 г 89 г 90 г 91 г 92 б 93 а 94 б 95 а 96 г 97 б 98 г 99 б 100 б
1. Основная причина хронического гастрита типа Б
2. Выработка антител к обкладочным клеткам слизистой оболочки желудка происходит при
а) хроническом гастрите типа А
б) хроническом гастрите типа В
г) хроническом панкреатите
3. Наиболее информативный метод диагностики гастродуоденита
а) желудочное зондирование
б) рентгенологическое исследование
в) ультразвуковое исследование
г) эндоскопическое исследование
4. При хроническом гастрите с секреторной недостаточностью наблюдается
5. При лечении хронического гастрита с сохраненной секрецией применяют
в) левомицетин, колибактерин
6. При хроническом гастрите с секреторной недостаточностью назначают диету №
7. При хроническом гастрите с сохраненной секрецией назначают диету №
8. При хроническом гастрите с секреторной недостаточностью с заместительной целью назначают
9. Лекарственное растение, стимулирующее секреторную функцию желудка
10. При хроническом гастрите с секреторной недостаточностью рекомендуют ферментные препараты
11. Сезонность обострения характерна для
б) хронического холецистита
12. Ранние боли в эпигастральной области возникают после еды в течение
13. Поздние, «голодные», ночные боли характерны для
б) язвенной болезни желудка
в) язвенной болезни 12-перстной кишки
14. Рентгенологический симптом «ниши» наблюдается при
15. Признаки, характерные только для желудочного кровотечения
б) головная боль, головокружение
в) рвота «кофейной гущей», дегтеобразный стул
16. При обострении язвенной болезни назначается диета №
17. Неотложная помощь при желудочном кровотечении
а) хлорид кальция, желатиноль
18. Для стимуляции желудочной секреции применяют
19. Последний прием пищи перед желудочным зондированием должен быть
а) вечером, накануне исследования
б) утром, накануне исследования
в) днем, накануне исследования
г) утром в день исследования
20. Дегтеобразный стул бывает при кровотечении из кишки
21. К раку желудка может привести хронический гастрит
22. Перерождение язвы в рак называется
23. Прогрессирующее похудание наблюдается при
в) хроническом холецистите
24. Наиболее информативный метод диагностики рака желудка
а) желудочное зондирование
б) дуоденальное зондирование
в) ультразвуковое исследование
г) эндоскопическое исследование
25. Дефект наполнения при рентгенографии характерен для
26. За 3 дня следует исключить из питания железосодержащие продукты при подготовке к
а) анализу кала на скрытую кровь
б) дуоденальному зондированию
в) желудочному зондированию
27. При подготовке пациента к анализу кала на скрытую кровь из питания
28. К облигатному предраку относится
29. Подготовка больного к рентгенографии желудка
в) вечером — сифонная клизма
г) утром — промывание желудка
30. При диспансеризации больных с язвенной болезнью желудка проводится
31. Боль в околопупочной области наблюдается при хроническом
32. При хроническом энтерите отмечается кал
б) с примесью чистой крови
33. При поносе назначают диету №
34. При запоре назначают диету №
35. При хроническом энтерите развивается
36. При запоре больному рекомендуют употреблять
37. При воспалении сигмовидной кишки боль локализуется в области
38. При хроническом колите отмечается кал
б) с примесью чистой крови
39. Ирригоскопия — это исследование
б) рентгенологическое контрастное
40. Ирригоскопия — это исследование
41. Обострение хронического панкреатита провоцирует
б) прием жирной пищи, алкоголя
в) прием белковой пищи, курение
42. Опоясывающий характер боли в животе наблюдается при
43. При хроническом панкреатите наблюдаются синдромы
а) анемический, гиперпластический
в) гипертонический. отечный
г) гипертонический, нефротический
44. Осложнение язвенной болезни, вызывающее панкреатит
45. Осложнение хронического панкреатита
46. При панкреатите в анализе крови отмечается
47. При панкреатите в анализе мочи наблюдается увеличение
48. При хроническом панкреатите кал
49. Наличие в кале непереваренных мышечных волокон — это
50. Наличие в кале капель нейтрального жира — это
51. Наличие в кале нерасщепленного крахмала — это
52. Жидкий, дегтеобразный стул — это
53. Амилорея, креаторея, стеаторея наблюдаются при хроническом
54. При хроническом панкреатите назначают диету №
55. При лечении хронического панкреатита с заместительной целью назначают
56. При заболеваниях печени назначают диету №
58. Основная причина хронического гепатита
59. Основные симптомы хронического гепатита
60. При лечении хронического гепатита применяют препараты
61. Желтуха развивается при
62. При гепатите развивается желтуха
63. Подготовка больного к УЗИ органов брюшной полости
а) поставить масляную клизму
б) поставить сифонную клизму
64. Для диагностики хронического гепатита проводят
а) желудочное зондирование
г) радиоизотопное исследование
65. К возникновению цирроза печени может привести
66. Основная причина постнекротического цирроза печени
б) хронический вирусный гепатит
67. Алкоголизм ведет к развитию цирроза печени
68. Расширение вен пищевода развивается при
69. Симптом «головы Медузы» характерен для
70. «Сосудистые звездочки» на верхней части туловища характерны для
71. Признак портальной гипертензии
73. Осложнение цирроза печени
а) пищеводное кровотечение
74. Подготовка больного к абдоминальной пункции
а) опорожнить мочевой пузырь
в) поставить очистительную клизму
г) поставить сифонную клизму
75. После абдоминальной пункции живот больного оставляют стянутым
полотенцем для профилактики
76. При гипертонически-гиперкинетическом типе дискинезии желчевыводящих путей наблюдается
а) резкая боль в правом подреберье
б) резкая боль в левом подреберье
в) ноющая боль в правом подреберье
г) ноющая боль в левом подреберье
77. При гипотонически-гипокинетическом типе дискинезии желчевыводящих путей отмечается
а) резкая боль в правом подреберье
б) резкая боль в правой подвздошной области
в) ноющая боль в правом подреберье
г) ноющая боль в правой подвздошной области
78. При гипертонически-гиперкинетическом типе дискинезии желчевыводящих путей для купирования боли эффективны
79. Обострение хронического холецистита провоцирует
80. При хроническом холецистите отмечаются
а) асцит, «сосудистые звездочки»
б) боль в правом подреберье, горечь во рту
г) рвота «кофейной гущей», мелена
81. При обострении хронического холецистита применяют
82. Желчегонным действием обладает
83. При дуоденальном зондировании сульфат магния применяют для получения
84. Показание для дуоденального зондирования
85. Желчегонным действием обладает
86. Механическая желтуха развивается при
87. Печеночная колика наблюдается при
88. При печеночной колике боль локализуется в области
89. При печеночной колике развивается желтуха
90. Положительный френикус-симптом возникает при
91. Неотложная помощь при печеночной колике
б) адреналин, мезатон, анальгин
в) дибазол, папаверин, пентамин
г) мезатон, кордиамин, кофеин
92. При подготовке к дуоденальному зондированию очистительная клизма
г) ставится вечером и утром
93. Для уточнения диагноза желчнокаменной болезни проводится
а) желудочное зондирование
94. При лечении желчнокаменной болезни применяют
б) увеличения оттока желчи
в) уменьшения оттока желчи
96. Больной язвенной болезнью снимается с диспансерного учета, если обострений нет в течение (лет)
97. При диспансеризации больных хроническим энтероколитом проводят
а) дуоденальное зондирование
г) желудочное зондирование
98. Диспансерное наблюдение больных циррозом печени проводит
99. При диспансеризации больных хроническим холециститом проводят
а) дуоденальное зондирование
100. При диспансеризации больных хроническим панкреатитом исследуют
источник
Какие виды гепатита существуют, каковы их причины и последствия? Подобное заболевание приводит к нарушению функций печени, а это крайне отрицательно сказывается на здоровье. Некоторые формы являются смертельными. Лечение полностью зависит от того, какая именно форма диагностирована. Поэтому при малейших подозрениях следует сразу же обращаться к специалисту для проведения обследования и последующего лечения. Гепатит — заболевание, запускать которое нельзя категорически, так как это опасно для жизни.
Какую роль выполняет печень?
Печень является одним из важных органов нашего организма. Она отвечает за выполнение следующих функций:
- Происходит обработка белков, жиров, витаминов, которые так необходимы для любого организма.
- Синтез белков, в том числе альбумина, происходит именно при участии печени.
- Желчь, которая необходима для переваривания жиров, вырабатывается данным органом, хотя хранится она в желчном пузыре.
- Все токсические вещества, яды, наркотики, никотин, алкоголь выводятся через печень. Она принимает основной удар на себя, защищая организм от их негативного влияния.

Происхождение вирусов, которые и вызывают поражения печени, на данный момент точно не выяснено. Ученые до конца не определились с механизмом развития заболевания. Часть исследователей полагает, что после проникновения вируса в ткани происходит воспаление, повреждение отдельных участков. Другие ученые полагают, что вирус размножается в тканях печени, к клеткам крепится подобно ферментам и белкам. Размножение и инфицирование проводится различными путями, чаще всего с кровью, другими жидкостями организма.

- Аутоиммунная — это редкая хроническая форма, причина возникновения которой до сих пор точно не выяснена. Развивается на фоне других аутоиммунных болезней либо сама по себе, наблюдается нарушение работы общей иммунной системы организма.
- Алкогольная форма сегодня встречается довольно часто. Примерно у 20% алкоголиков и пьющих диагностируется именно это заболевание. Возраст пациентов — 40-60 лет, наблюдаются сильные поражения печени, цирроз, нарушение работы организма.
- Жировая неалкогольная форма диагностируется примерно у 10-24% населения. Условия возникновения различные, по признакам болезнь похожа на алкогольный гепатит, но возникает по другим причинам. Чаще всего группа риска охватывает пациентов с сильным ожирением, заболевание прогрессирует медленно, но при отсутствии лечения приводит к циррозу, образованию опухолей.
- Лекарственный гепатит представляет собой форму, которая развивается на фоне принятия различных лекарственных препаратов, т.е. является осложнением. Сегодня многие препараты, которые назначаются для лечения, могут стать причиной появления этой болезни, особенно на фоне приема алкоголя.
- Токсический гепатит является следствием повреждений растительных, химических токсинов, продуктов промышленности, ядовитых грибов.
Формы гепатита разнообразны. Гепатит А считается самым простым, он поддается лечению не так сложно, как остальные. Вирус выделяется с калом, пути передачи — это загрязненная вода и еда. Между людьми такая форма может передаваться только в том случае, если пища готовится немытыми руками. В целях профилактики следует регулярно мыть руки, не есть грязные овощи и фрукты, не пить воду в незнакомых местах.

- незащищенные орально-анальные половые контакты;
- вода, пища, зараженная вирусом;
- грязные руки.
Какие бывают симптомы при наличии этой формы? Обычно признаки проявляются слабо, у детей их обнаружить сложно, необходимо обращаться к врачу. Проявляются они примерно на 2-6 неделе от начала заражения. У взрослых наблюдаются усталость, тошнота, сильный зуд, пожелтение кожных покровов, белка глаза, лихорадка. Такие признаки могут наблюдаться в течение 2 месяцев.
Моча обычно становится слишком темной, а стул — меловым, светло-серым.
При подобных признаках необходимо сразу обратиться для обследования, после которого врач назначит соответствующее лечение. Затягивать лечение нельзя, так как это пагубно может отразиться на общем состоянии здоровья.
Вирус передается посредством крови инфицированного, спермы, выделений из влагалища. Способы заражения могут быть следующими:
при сексуальном контакте с зараженным;
- при обмене иглами с инфицированным (касается обычно принимающих наркотические средства);
- при использовании личных гигиенических средств с инфицированным человеком;
- при прямом контакте (через рану, царапину, медицинские инструменты) с кровью зараженного гепатитом;
- ребенку от матери при родах.
Сам гепатит В классифицируется на острый и хронический. Симптомы острой формы мало выражены, большая часть заболевших даже не подозревает, какое именно заболевание наблюдается. Чаще всего явные признаки обнаруживаются на сроке в 6 недель либо 6 месяцев, они сильно напоминают грипп.
Пациент может не уделить им должного внимания, так как повышение температуры, потеря аппетита, усталость, тошнота, боли в суставах, мышцах являются признаками многих других, не таких опасных болезней. К врачу обычно обращаются в том случае, когда кожа приобретает характерный желтоватый оттенок, а моча становится темной. Хроническая форма по симптоматике напоминает острую, у многих больных она длится не одно десятилетие, при этом никаких симптомов нет. Но повреждения печени имеются, что отрицательно сказывается на жизнедеятельности, на прогнозах лечения.
Виды, симптомы и пути заражения могут быть разнообразными. Гепатит С считается одним из опасных. Это вирусная форма, которая передается вместе с кровью от зараженного человека. Большая часть заболевших инфицируется через предметы гигиены (лезвия бритв, зубные щетки), иглы шприцев. Малыши могут заразиться через молоко матери, которая уже инфицирована этой формой заболевания.

- Потребители наркотических средств и те, кто раньше употреблял подобные вещества. Рекомендуется регулярно проходить обследование, чтобы исключить наличие такого заболевания на данный момент.
- Пациенты, которым делалось переливание крови, либо перенесшие пересадку органов в период до 1992 года.
- Люди, которые родились в период 1945-1964 гг. Именно пациенты среднего возраста оказываются наиболее подвержены этому заболеванию, поэтому специалисты рекомендуют пройти единоразово тестирование на предмет инфицирования. Многие не обращаются вовремя для диагностики, не обращают внимания на начинающиеся симптомы, считая их признаком простого недомогания.
- Пациенты, которые до 1987 года получали специальные препараты для увеличения свертываемости крови.
- Все пациенты, имеющие различные заболевания печени, принимающие препараты, негативно влияющие на ее общее состояние. Побочные эффекты могут наблюдаться у многих лекарственных средств, к этому следует относиться внимательно.
- Медицинские работники часто оказываются повержены такой форме гепатита. Им рекомендован ежегодный осмотр, который проводится не только для выявления признаков такой патологии, но и для предупреждения остальных заболеваний.
- Инфицированные ВИЧ.
- Дети, матери которых инфицированы гепатитом С.
- Люди, которые делали пирсинг, татуировки инструментальным методом.
Гепатит может принимать различный вид, но при обнаружении малейших признаков такого заболевания следует сразу же обращаться к врачу. Заболевания могут быть вирусные и невирусные, пути заражения различаются. Пациентам, относящимся к указанным группам риска, рекомендуется регулярно проходить обследование, чтобы начать лечение вовремя.
Статистика ВОЗ гласит, что у четверти населения экономически развитых стран имеется жировая инфильтрация печени, что это такое? Другое название – стеатоз. Это состояние, при котором жир накапливается в печёночной ткани (в гепатоцитах и вокруг них), развиваются диффузные изменения печени по типу гепатоза.
Жировой гепатоз можно отнести к болезни цивилизаций, развитие которых связано со сменой вида питания человека (преобладают жиры и простые углеводы), ограничением физической активности, урбанизацией и другими факторами.
Опасность этого заболевания в том, что оно не проявляет себя на начальных стадиях. Пациента начинают беспокоить симптомы стеатоза, когда болезнь достигает апогея развития.
Одно из осложнений – киста – не злокачественное образование, окруженное рубцовой тканью. В запущенных формах жировая дистрофия печени приводит к печёночной недостаточности и даже к смерти. Важно вовремя заметить первые проявления ожирения печени, чтобы избежать тяжелых последствий для организма.
Любые заболевания печени чаще всего встречаются у людей, которые злоупотребляют алкоголем или наркотическими (токсическими) веществами. Тяжесть диффузных изменений печени по типу жирового гепатоза при этом прямо пропорциональна количеству длительности употребления веществ и их количеству.
Но вопреки всеобщим стереотипам, жировая инфильтрация печени может быть вызвана другими факторами:
- болезни с нарушением обмена веществ (сахарный диабет, стероидный диабет, наследственные патологии ферментных систем);
- патологии пищеварительной системы;
- отравление токсическими веществами или медикаментами;
- питание обогащенное жирами и простыми углеводами;
- гипокинезия (снижение физической активности);
- длительное недоедание, голод (белковая алиментарная недостаточность, Квашиоркор);
- ожирение;
- системная красная волчанка.
Все эти причины запускают один механизм накопления липидов и вызывают диффузные изменения печени по типу жирового гепатоза. В процессе развития болезни нарушаются функции железы, меняется её биохимия и физиология.
На первых этапах наблюдается повышение уровня липидов, холестерина и жирных кислот в крови (из-за избыточного поступления или распада собственных). В норме они должны быть использованы для выработки энергии или синтеза веществ (половых гормонов, витамина D, компонентов клеточных мембран и триглицеридов жировой ткани). Если организм не успевает утилизировать эти жиры, то они накапливаются в паренхиме органа: на начальных стадиях в самих гепатоцитах, а потом и вне их.
Существует идиопатическая форма, в которой может протекать жировой гепатоз. Для неё характерно отсутствие видимой причины. У больного отсутствуют в жизни факторы, провоцирующие развитие жирной печени, но болезнь, тем не менее, прогрессирует и требует немедленного лечения.
Степень выраженности клинических проявлений стеатоза зависит от того, насколько сильно поражен орган. На первых этапах развития болезни отмечается бессимптомное течение. У таких больных могут в незначительной мере проявляться общие признаки жировой инфильтрации, но чаще всего они остаются без внимания, — люди объясняют их усталостью или недомоганием.
Жировой гепатоз характерен такими симптомами:
- боль при пальпации в правом верхнем квадранте живота;
- склонность к появлению отеков;
- апатия, сонливость, утомляемость;
- беспричинное повышение температуры тела;
- горечь во рту, тошнота, потеря аппетита;
- желтуха (при тяжелых формах заболевания).
Это общие симптомы, характерные для заболеваний по типу жировой инфильтрации. Чаще всего у больного наблюдаются не все признаки, а лишь некоторые.
При выявлении хотя бы двух симптомов из вышеперечисленных, рекомендовано обратиться к гастроентэнтерологу для обследования. Доктор на основе жалоб, симптомов, осмотра, лабораторных и инструментальных методов исследования поставит диагноз и решит, как лечить больного.
Основные методы диагностики стеатоза:
- осмотр, пальпация печени;
- УЗИ органов брюшной полости;
- компьютерная и магнито-резонансная томография;
- биопсия тканей печени (микроскопическое исследование образца органа);
- общий анализ крови и мочи.
Болезненность пальпации при этой болезни не обязательна. Её появление сопровождает жировой гепатоз у алкоголиков и диабетиков. При прощупывании границ печени отмечается её увеличение и уплотнение.
При помощи лучевых методов диагностики (УЗИ, КТ) специалист обнаруживает участки с измененной плотностью, в которых ультразвуковое или рентгеновское излучение поглощается в большей мере (меняются эхопризнаки). Это означает, что ткани органа подверглись изменениям.
Остаточно подтвердить жировую инфильтрацию печени может биопсия образца ткани органа. Для этого пациенту делают пункцию – при помощи длинной иглы под местной анестезией проводят забор небольшого количества ткани печени. Далее, эти образцы изучают под микроскопом и при помощи биохимических тестов.
На окрашенном специальными красителями микропрепарате медицинский работник увидит диффузные изменения паренхимы печени, а именно — клетки, в которых большие капли жира заполняют всё их пространство и даже разрушают гепатоциты. Жировой инфильтрат локализуется так же вокруг клеток – в строме органа. В некоторых случаях (алкогольный жировой гепатоз) к признакам ожирения печени добавляются признаки фиброза – разрастания соединительной ткани на месте поврежденных функциональных клеток. Подобное состояние грозит развитием цирроза печени.
В крови больного стеатозом отмечается повышение уровня свободных липидов, жирных кислот и ферментов печени, которые попадают в кровь из разрушенных гепатоцитов. Повышение активности трансаминаз в крови значит, что паренхима печени разрушается.
Лечение жировой инфильтрации печени должно быть комплексным: прибегают к этиотропному (направленному на причины), симптоматическому лечению, диетотерапии. Первое, что необходимо предпринять после подтверждения диагноза, это по возможности исключить патогенный фактор: отказаться от алкоголя, прекратить поступление в организм отравляющих веществ, нормализировать питание, откорректировать рацион и т.д. Если полное устранение причины невозможно (генетическое заболевание или необратимая форма приобретенной болезни), то необходимо максимально снизить влияние основной болезни на организм – провести симптоматическую терапию. У таких больных она должна быть постоянной и системной.
Если причина жирового гепатоза печени кроется в алкоголизме или неправильном питании, то при соблюдении всех рекомендаций врача болезнь можно победить в относительно короткие сроки (месяц-два).
Больным с диагнозом гепатоз (жировой) назначают специальную диету №5. Её суть в исключении из рациона тугоплавких животных жиров и простых углеводов. В ежедневное меню должны входить полезные растительные жиры и продукты, богатые содержанием полиненасыщенных жирных кислот (рыба, орехи, оливковое масло и др.). Нужно также оптимизировать водный режим. Оптимальный суточный объем воды – 30мл на 1 кг массы тела.
Следует обратить внимание на продукты, богатые липотропными веществами – они содействуют синтезу фосфолипидов в печени и угнетают дополнительный синтез жиров. К этим продуктам относят нежирную говядину, сыр, творог, куриные яйца, растительные масла. Питание больного гепатозом должно быть дробным (5-6 приёмов пищи в день).
С осторожностью стоит принимать медикаменты, это нагрузка на больной орган. Любые лекарственные препараты должен назначать доктор, не стоит заниматься самолечением. Гепатоз печени это показание к назначению гепатопротекторов, к которым относят:
- фосфолипиды (Гепабене, Эссенциале форте и др.);
- аминокислоты (метионин, орнитин);
- препараты природного происхождения (алохол, карсил);
- витамины группы В и Е;
- синтетические липотропные препараты.
Кроме диетотерапии больным стеатозом рекомендуют заняться спортом. Умеренной физической активности каждый день в виде пеших прогулок, пробежек или простой гимнастики будет достаточно, чтобы «разогнать» метаболизм.
При соблюдении всех рекомендаций уже через неделю пациент почувствует улучшение в самочувствии. Оптимизируются процессы желчеобразования, уходят признаки жировой дистрофии, а вместе с этим и пищеварения. К больному возвращается аппетит и энергия.
источник

 при сексуальном контакте с зараженным;
при сексуальном контакте с зараженным;