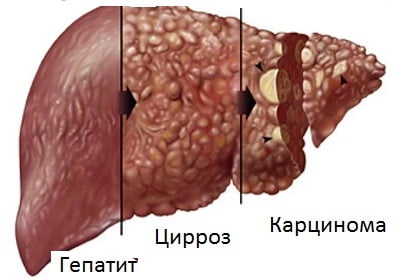
Термин «алкогольная болезнь печени» появился в международной статистической классификации болезней десятого пересмотра в 1995 году. Он достаточно объемен, поскольку включает не одно, а несколько заболеваний, которые сопровождаются нарушением структуры и функции печеночных клеток и объединены единой причиной — длительным употреблением пациентом алкоголя. Некоторые наркологи считают их стадиями.
Поражение печени при алкоголизме достаточно хорошо изучено. Выводы ученых единодушны: главную роль играет не дороговизна и разновидности напитков, а регулярное употребление предельной дозировки в перерасчете на чистый спирт.
Все формы алкогольной болезни печени (сокращенно АБП) имеют одно патогенетическое начало — поступление спирта в желудок, а из него в тонкий кишечник и кровь. Конкретное поражающее воздействие на печеночные клетки развивается разными путями и определяется индивидуальными возможностями организма. Данные патолого-анатомических исследований указывают на то, что у 30% алкоголиков какие-либо изменения в печени отсутствуют.
Установлено, что мужчины страдают от алкогольной болезни печени в 3 раза чаще женщин. Заболевание распространено среди людей молодого и среднего возраста (от 20 до 60 лет) и имеет тенденцию к захвату подростков.
Для мужчин критической дозой этанола считается около 80 мл ежедневно. Женщинам достаточно 20–40 г в день, а в подростковом возрасте алкогольное поражение печени наступает при употреблении 15 г алкоголя. Следует обратить внимание, что рекламируемое безалкогольное пиво содержит не менее 5% чистого спирта. Поэтому при увлечении этим напитком молодые люди «добирают» дозу выпитым объемом.
Факторами риска считаются:
- алкогольный «стаж» более 8 лет;
- регулярное употребление этанола, для лиц, делающих перерывы в 2 недели, срок поражения печени удлиняется до 10–15 лет;
- пол — у женщин имеются особенности продуцирования ферментов, расщепляющих этанол, начиная с желудочного сока;
- неправильное питание, недостаток в пище белков и витаминов;
- ожирение, вызванное нарушенным метаболизмом липидового обмена;
- попутное отравление печени токсическими веществами суррогата алкоголя;
- перенесенный вирусный гепатит (у ¼ пациентов с алкогольной болезнью обнаружены антитела, указывающие на вирусный хронический гепатит С);
- наследственная предрасположенность, вызванная определенной генетической мутацией, привязанной к нарушению продуцирования ферментных систем, расщепляющих этиловый спирт, по этой же причине более подвержены алкоголизму жители Юго-восточной Азии, Китая;
- перегрузка печени железом из-за усиления всасываемости этого электролита в кишечнике, процесса гемолиза, повышенной концентрации в некоторых спиртосодержащих напитках.
Биохимический процесс распада этанола в организме начинается с его попадания в желудок. Здесь четвертая часть дозы превращается в ацетальдегид, благодаря наличию в желудочном соке фермента алкогольдегидрогеназы. Именно из-за его низкой активности у женщин и лиц монголоидной расы увеличена чувствительность к сравнительно невысокому объему принятого алкоголя.
Всасываясь через стенку кишечника в кровоток, спирт поступает во все жидкие среды организма (кровь, спинномозговую жидкость, мочу, сперму). Венозной системой из органов брюшной полости этанол доставляется в печеночные клетки (гепатоциты).
Здесь начинается «работа» печеночной фракции алкогольдегидрогеназы. Ее исходом является образование ацетальдегида. Реакция контролируется мощными коферментами. Последующая трансформация ацетальдегида происходит под влиянием микросомальных окислительных систем в цитоплазме гепатоцитов и фермента каталазы, образуется уксусная кислота.
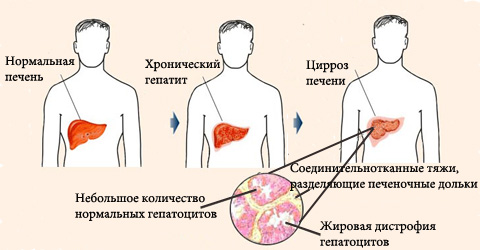
Наиболее легким этапом считается жировая дистрофия или стеатоз. Его находят у 100% лиц, злоупотребляющих алкоголем, особенно если одновременно имеется лишний вес и нарушен жировой обмен. Происходит рост триглицеридов в клетках и отложение жировых включений в виде макро– или микропузырьков.
Важно, что это нарушение в печени может пройти бесследно через месяц после полного отказа от алкоголя. Никакими симптомами не проявляется. Продолжение процесса приводит к жировой дистрофии (замещению клетки жировой тканью).
Алкогольный гепатит — более тяжелое поражение печени, носит воспалительный характер. Протекает в острой или хронической форме. В центре печеночных долек под воздействием ацетальдегида появляется лейкоцитарная инфильтрация, клетки разбухают, в них различают гигантские митохондрии, в цитоплазме образуются гиалиновые белковые включения (тельца Мэллори).
Установлено, что гиалин образован самой клеткой из эпителия при нарушенном процессе синтеза и является по составу цитокератином. Патологический белок скапливается около ядра клетки и сопровождается необратимыми изменениями. Фиброз в виде коллагеновых волокон локализуется в центре и в области синусов. Внутри клеток выраженная картина жировой дистрофии. В желчных протоках печени — застойные явления.
В поддержке воспалительного процесса и дальнейшем усугублении нарушений паренхимы печени важная роль отводится:
- аутоиммунному типу реакций, выработке антител и противовоспалительных цитокинов на ядра клеток, «алкогольный гиалин» с отложением комплексов иммуноглобулинового характера в структурах печени;
- гипоксии (кислородному голоданию гепатоцитов) в связи со сдавлением приводящих артериальных сосудов отечной тканью.
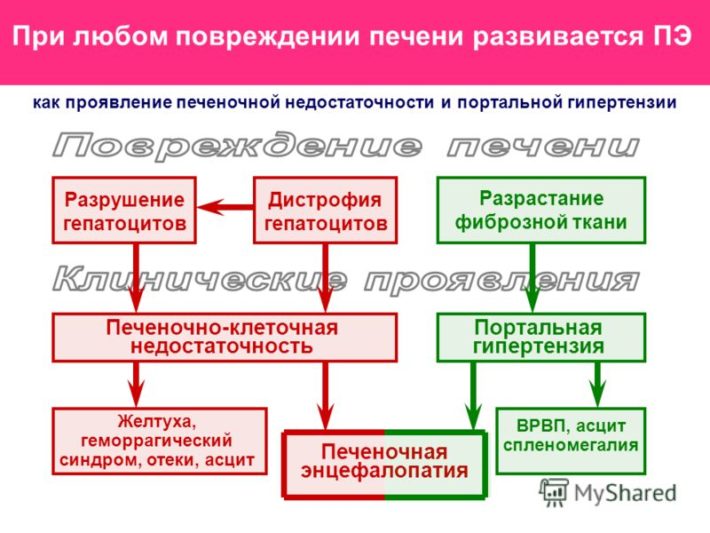
Важно в диагностике учитывать, что алкогольный гепатит поражает отдельные участки печеночной ткани. Они, в конечном итоге, фиброзируются. Но другая часть способна выполнять свои функции. Поэтому при остром течении есть надежда на положительные результаты лечения на фоне замещающей терапии. Хроническое воспаление ведет к непрерывно прогрессирующей замене гепатоцитов на соединительную ткань, потере органом всех основных функций.
Алкогольный фиброз печени — соединительная ткань разрастаясь не нарушает строения печеночных долек, поэтому часть функций сохранена. В процессе рубцевания имеют значение:
- усиленное производство цитокинов, которое способствует росту клеток фибробластов и коллагена;
- повышенная выработка ангиотензиногена II;
- изменение микрофлоры кишечника, лишние бактерии синтезируют особый эндотоксин, влияющий на процесс фиброзирования.
Алкогольный цирроз — отличается диффузным поражением печени, постепенной гибелью гепатоцитов и заменой ткани на рубцы. Структура печени нарушается, дольки замещаются плотными узлами из соединительной ткани. Сначала они небольшого размера, затем формируются крупные образования. При исключении из функционирования более 50–70% гепатоцитов появляются признаки печеночной недостаточности.
Симптомы алкогольной болезни печени появляются постепенно. Стеатоз у пациентов протекает чаще всего бессимптомно, выявляется случайно. В редких случаях больные чувствуют:
- тупые боли в подреберье справа;
- тошноту;
- общее недомогание.
У 15% наблюдается желтушность кожи.
При алкогольном гепатите клиника зависит от формы течения. Острый гепатит возможен в четырех вариантах. Латентный — не имеет симптомов, выявляется только при биопсии печени. Желтушный — самый частый, сопровождается:
- слабостью;
- отсутствием аппетита;
- болями в подреберье справа;
- рвотой и тошнотой;
- диареей;
- потерей веса;
- пожелтением кожи и склер;
- в половине случаев повышается температура до невысоких цифр.
Холестатический — отличается от желтушной формы:
- сильным кожным зудом;
- выраженной желтухой;
- распирающими болями;
- возможностью повышения температуры.
Фульминантный — тяжелая быстро прогрессирующая форма алкогольного гепатита. К болям и желтухе присоединяются:
- проявления геморрагического синдрома (кровоизлияния);
- токсическое действие на головной мозг;
- поражение почек;
- нарастающая печеночная недостаточность.
Хроническая форма алкогольного гепатита имеется у 1/3 лиц, страдающих алкоголизмом. Она может протекать в легком, среднетяжелом, тяжелом вариантах. Объясняются персистирующим течением (постепенным) или активно прогрессирующим развитием болезни.
Персистирующая форма обычно проявляется:
- малоинтенсивными болями в подреберье справа;
- потерей аппетита;
- сменой поноса и запора;
- отрыжкой;
- вздутием живота.
При прогрессирующей форме симптомы более яркие, клиника нарастает быстро, сопровождается желтухой, повышением температуры, значительной потерей веса, увеличением печени и селезенки, осложнениями.
- постоянным чувством усталости, утомляемостью;
- выраженной слабостью;
- подавленным настроением;
- нарушенным сном (бессонницей ночью и сонливостью днем);
- отсутствием аппетита.
Диспепсический синдром выражается:
- в снижении или полном отсутствии аппетита;
- приступах тошноты и рвоты;
- метеоризме и урчании в животе;
- нестабильном стуле (понос сменяется запором).
- болезненности по ходу кишечника.
В клинике алкогольной болезни печени различают начинающиеся симптомы печеночной недостаточности по синдрому «малых» признаков, к которым относятся:
- сосудистые точки и «звездочки» на коже лица и других участков тела (телеангиоэктазии);
- покраснение кожи на ладонной и подошвенной поверхности конечностей (пальмарная и плантарная эритема);
- синяки на коже от незначительного придавливания;
- припухлость слюнных желез в околоушной области;
- увеличение конечных фаланг на пальцах рук, уплощение и расширение ногтей («барабанные палочки»);
- возможно укорочение сухожилий ладонных мышц, нарушающее функцию кисти (контрактура Дюпюитрена), при этом под кожей пальпируется безболезненный тяж.
Из-за снижения синтеза в печени половых гормонов изменяется внешний облик мужчин, его называют «феминизацией», поскольку появляются типично женские признаки:
- жир откладывается на животе и бедрах;
- руки и ноги становятся тонкими;
- снижается оволосение в подмышках и на лобке;
- возможно увеличение молочных желез (гинекомастия);
- яички атрофируются, мужчина не способен иметь потомство, становится импотентом.
Синдром портальной гипертензии — на его симптомы указывают:
- появление и нарастание асцита (увеличенного живота за счет выпота жидкости в брюшную полость);
- симптом «головы медузы» — образуется характерным расширением подкожных вен вокруг пупка;
- значительно увеличенная селезенка;
- расширенные вены пищевода и желудка за счет застоя в зоне, входящей в систему воротной вены.
Симптомы, указывающие на поражение других органов и систем:
- токсическое воздействие ацетальдегида на нервные стволы приводит к периферической полинейропатии, у пациента нарушается чувствительность в конечностях, ограничен объем движений;
- атрофия мышц сопровождается их истончением, слабостью при работе;
- сердечно-сосудистая система реагирует тахикардией, склонностью к аритмиям, одышкой, колющими болями в области сердца, гипотонией за счет снижения верхнего давления;
- поражение головного мозга приводит к энцефалопатии, клинически она проявляется нарушением сознания (от заторможенности до комы), изменением поведения, потерей памяти, раздражительностью;
- присоединение почечной недостаточности сопровождается отеками лица и тела, нарушением мочеиспускания, дизурическими явлениями.
При продолжении употребления алкоголя у пациентов алкогольный стеатоз обязательно перейдет в следующие стадии: гепатит, фиброз, цирроз печени. Последствиями алкогольного гепатита могут стать:
- поражение головного мозга (энцефалопатия);
- проявления геморрагического синдрома с кровоизлияниями во внутренние органы;
- гепаторенальный синдром, сопровождающийся блокированием фильтрационной функции почек с почечной недостаточностью;
- гипогликемическое состояние;
- бактериальный перитонит за счет присоединения инфекции;
- при хроническом течении — гипертензия в системе воротной вены, асцит.
Развитие осложнений указывает на неблагоприятный прогноз. Стадия фиброза переходит в цирроз печени и сопровождается:
- гипертензией в портальной венозной зоне с кровотечениями из вен пищевода и желудка;
- развитием почечно-печеночной недостаточности;
- анемией;
- выраженным асцитом и отеками на ногах;
- декомпенсацией сердечной деятельности, аритмиями;
- высоким риском перерождения в рак.
Правильно поставить диагноз при алкогольном поражении печени — значит не только выявить характерные признаки, но и связать их с алкогольным анамнезом. Ведь дифференцировать состояние пациента всегда приходится с различными заболеваниями, включая:
- вирусные гепатиты;
- рак печени;
- паразитарные поражения;
- лекарственные и токсические гепатиты возникают при длительном лечении вальпроевой кислотой (препаратом Депакин), антибиотиками тетрациклинового ряда, Зидовудином;
- воспалительные болезни желчевыделительных путей;
- цирроз печени при сердечной недостаточности;
- неалкогольную жировую болезнь.
Расспрос пациента помогает выяснить факторы риска и причины поражения печени:
- наличие вредных привычек, дозы и регулярность потребления спиртного;
- перенесенные ранее болезни (вирусные гепатиты);
- давность симптоматики;
- наследственную предрасположенность;
- особенности питания;
- наличие профессиональных вредностей.
- снижение эритроцитов и гемоглобина указывают на анемию;
- падение тромбоцитов — на сниженную свертываемость;
- рост лейкоцитов со сдвигом формулы влево и высоким показателем СОЭ — на текущее воспаление, возможно присоединение инфекции;
- эозинофилия — на выраженные аутоиммунные процессы.
Исследование белков плазмы показывает умеренное повышение фракции гаммаглобулинов при снижении альбуминов. Активность ферментных систем печеночных клеток отражается по:
- росту уровня гамма-глутамилтранспептидазы в плазме;
- повышению щелочной фосфатазы;
- увеличенному содержанию трансферрина, переносящего железо;
- изменению соотношения аспарагиновой и аланиновой аминотрансфераз в сторону активности аланин-аминотрансферазы (АлАТ, АЛТ), в норме коэффициент, определяющий эту пропорцию равен единице, содержание обоих ферментов приблизительно одинаково, на фоне гибели гепатоцитов он становится ниже.
Маркерами фиброза считаются:
- уровень гиалуроновой кислоты;
- проколлаген III типа и коллаген IV типа;
- ламинин;
- матриксные металлопротеиназы и их ингибиторы.
Эти анализы крови не проводятся в поликлинических лабораториях, а только в специализированных клиниках. Они показывают любой фиброз внутренних органов, поэтому их нельзя считать специфичными для алкогольной болезни печени. Более специфичен повышенный уровень пролина и оксипролина.
В общем анализе мочи имеет значение рост:
- билирубина;
- протеинурия и эритроцитурия (присоединяются при гепаторенальном синдроме);
- лейкоцитов и бактерий, если заболевание осложнилось инфицированием мочевыделительных путей.
Анализ кала показывает изменения копрограммы в сторону появления непереваренных фрагментов пищи, роста жиров, грубых пищевых волокон.
Среди инструментальных способов подтверждения поражения печени чаще всего используются:
- ультразвуковое исследование — показывает структуру и размеры печени, селезенки;
- эзофагогастродуоденоскопия — дает визуальную картину застоя в венах желудка и пищевода;
- магниторезонансная и компьютерная томография проводится с целью более точного выяснения нарушения структуры паренхимы печени;
- эластография — разновидность УЗИ, оценивает способность тканей к сжатию, выявляет рубцы, участки фиброза;
- холангиография — внутривенным путем вводится контрастное вещество, которое выделяется через желчные протоки, с помощью рентгеновских снимков выявляют причину застоя желчи, проводится только больным с подозрением на желчекаменную болезнь.
Полное подтверждение диагноза и стадии алкогольной болезни дает результат пункционной биопсии печени.
Неалкогольный стеатогепатит или жировая болезнь печени (НАЖБП) относится к довольно распространенным типам патологии. В разных странах она поражает от ¼ до половины населения.
Наблюдается чаще у женщин возрастом 40–60 лет, у детей при метаболических нарушениях, сопровождающих:
- ожирение;
- гипертензию;
- сахарный диабет;
- гормональные нарушения;
- прием кортикостероидных лекарственных препаратов, противозачаточных средств;
- неправильное питание (как преобладание легкоусвояемых углеводов и жиров, так и резкое похудение при голодании).
Острый жировой гепатоз может спровоцироваться беременностью. К факторам активации болезни относятся:
- хронический панкреатит;
- язва желудка или двенадцатиперстной кишки:
- подагра;
- заболевания легких;
- псориаз;
- системная патология соединительной ткани.
В норме триглицериды расщепляются с выделением энергии. В условиях патологии их излишнее количество способно:
- откладываться внутри цитоплазмы клеток;
- нарушать целостность клеточных мембран;
- активизировать процессы фиброза.
- на слабость, утомляемость;
- тяжесть и боли в животе;
- головные боли;
- расстройства стула.
В запущенных случаях определяется увеличенная печень и селезенка. Важным отличием являются:
- отсутствие длительного алкогольного анамнеза;
- повышенный вес пациентов;
- значительный рост в анализе крови триглицеридов;
- гипергликемия;
- у 40% больных имеется пигментация кожи в области шеи, подмышек.
Среди клинических проявлений желтуха указывает на сопутствующий гепатит, бывает редко.
Лечение алкогольной болезни печени невозможно без прекращения пациентом употребления алкоголя. Обязательно соблюдение диетических рекомендаций по питанию:
- запрещаются острые, жирные, жареные и копченые продукты (мясо, колбасы, соусы, соленья);
- ограничивается соль;
- белок восполняется молочными изделиями, злаками (при энцефалопатии сокращается);
- увеличивается доля овощей, фруктов;
- показана отварная рыба.
На начальных этапах алкогольной болезни в лечении бывает достаточно:
- применения гепатопротекторов;
- комплекса витаминов;
- лекарственных средств из группы Аденометионина;
- компонентов желчи (урсохолевой кислоты).
- защиту клеточных мембран печени и клеток головного мозга;
- улучшают отток желчи;
- связывают токсические вещества;
- активизируют процессы регенерации поврежденных участков ткани;
- нормализуют некоторые нарушения психики.
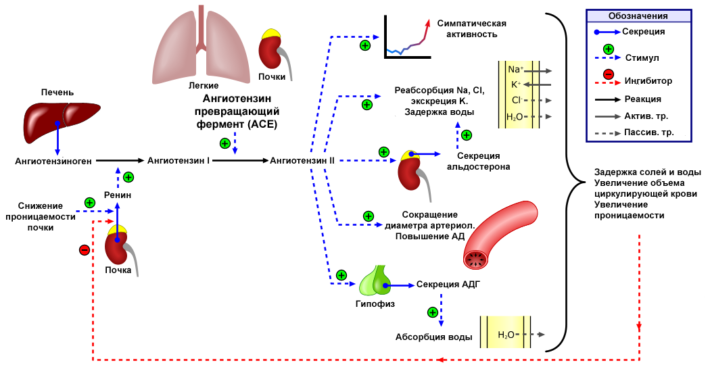
Глюкокортикоиды применяют для подавления аутоиммунных воспалительных компонентов, препятствия рубцовому перерождению тканей печени. Группа препаратов, относящихся к ингибиторам АПФ (ангиотензин-превращающего фермента), не только понижает артериальное давление, но и оказывает противовоспалительное воздействие, задерживает распространение соединительной ткани. Блокаторы тканевых протеаз помогают приостановить рубцевание.
При наличии портальной гипертензии применяют:
- нитраты — расширяют периферические сосуды и снижают давление в воротной вене;
- β-адреноблокаторы — используют при достаточном артериальном давлении;
- препараты-аналоги соматостатина — подавляют гормональное влияние на сосуды брюшной полости;
- мочегонные препараты — необходимы для выведения лишней жидкости.
При необходимости назначаются антибиотики для подавления патогенной флоры и присоединившейся инфекции. При асците, если не помогают диуретики, проводится парацентез — прокол брюшной стенки троакаром и выведение жидкости.
Оперативное лечение применяется для устранения осложнений цирроза печени:
- портокавальное шунтирование обеспечивает дополнительный путь сброса крови в нижнюю полую вену;
- установка шунта между селезеночной и почечной венами;
- перевязка артерий и вен пищевода и желудка при кровотечениях.
Радикальным лечением при тяжелой стадии алкогольной болезни является трансплантация печени. Но она практически не производится.
Исход алкогольной болезни печени определяется стадией, в которой пациент прекратил употребление алкоголя.
При алкогольной болезни в нетяжелой стадии отмечается значительное улучшение состояния пациента в периоды отказа от употребления спиртного. Это создает ложное чувство самостоятельной способности поправить здоровье и надежду на излечение.
К сожалению, осмысление пагубного действия алкоголя у большинства людей наступает слишком поздно, когда часть печени уже разрушена и восстановлению не подлежит. В таких условиях даже при полном отречении от спиртного пациент может прожить 5–7 лет. У женщин смена стадий болезни происходит более скоротечно. Алкогольная болезнь печени — яркий пример пагубного отношения человека к дару природы, собственному здоровью.
источник
Цирроз печени – это состояние, при котором поражаются печеночные клетки вследствие аутоиммунного, токсического или вирусного воздействия на организм. Заболевание встречается повсеместно, проявляется желтушным синдромом, а также признаками повреждения ткани печени на УЗИ или МРТ, КТ. Самой частой причиной цирроза является гепатит С или алкоголизм. При этих патологиях печень начинает разрушаться еще задолго до появления симптоматики.
Цирроз имеет обширную клиническую картину в виде комплексов симптомов, которые условно объединяются в синдромы. Такая группировка помогает поставить точный диагноз, назначить необходимое лечение, а также правильно оказать первую медицинскую помощь. Цель статьи: ознакомить читателя с проявлениями синдромов при циррозе, выяснить их значимость для диагностики.
Для успешной терапии патологии важно понимать механизмы ее развития:
Чаще всего болезнь возникает чаще по причине вирусного поражения клеточных структур печени. Главными возбудителями, тропными к печеночной ткани, считаются вирусы гепатита А, В, С. При попадании вирусной частицы в кровь возбудитель мигрирует к печеночной ткани.
Для репликации возбудителю необходим готовый генетический материал гепатоцитов. Встраиваясь в геном печеночных структур, возбудитель создает новую РНК или ДНК, собирает вирусную частицу внутри клетки, а затем выходит из нее. После этого гепатоцит погибает.
Цирроз как следствие гепатита
При аутоиммунном механизме развития цирроза гепатоциты повреждаются вследствие нарушения работы иммунной системы. Т-лимфоциты ошибочно принимают собственные клетки печени за чужеродные, что приводит к запуску воспалительной реакции.
В очаг воспаления попадают цитокины, киллеры, макрофаги, разрушающие гепатоциты. Ткань печени постепенно замещается соединительной или жировой тканью. Без лечения у больного быстро развиваются симптомы печеночной недостаточности.
При циррозе можно обнаружить разнообразные симптомокомплексы, основные из которых описаны в таблице (Табл. 1).
Таблица 1 – Синдромы при циррозе
| Название синдрома | Специфические проявления |
|---|---|
| Астеновегетативный | Утомляемость, низкая производительность труда, плохое настроение, депрессия. |
| Цитолиз | Гипертермия, желтушность кожного покрова и склер, потеря веса, специфический запах изо рта, эритема на ладонях, сосудистые образования. |
| Иммуновоспалительный | Гипертермия, суставные боли, воспаление сосудистого русла кожи и легких, увеличение размеров селезенки, лимфатических узлов, миалгии. |
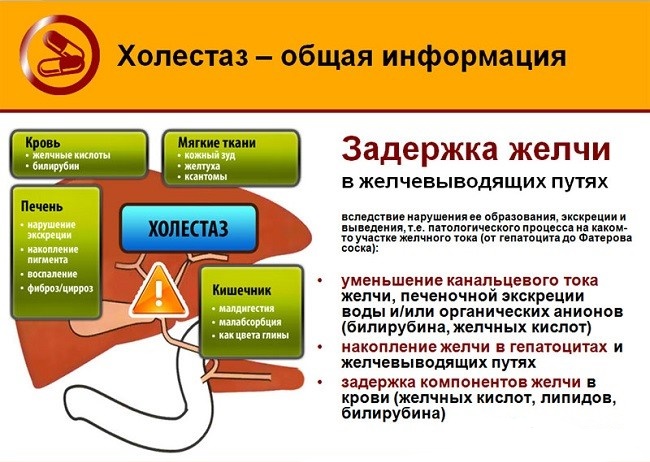
| Холестаз | Зуд кожного покрова, желтушность, появление пигментированных участков кожи, повышение температуры тела, темная моча, светлый кал (иногда). |
| Диспепсический | Метеоризм, неприятные ощущения в области желудка, отрыжка, тошнота, плохой аппетит, экстремально низкий вес, запоры. |
| Геморрагический | Кровотечения из носа, прямой кишки, десен, кровоизлияния на коже. |
| Портально-гипертензионный | Выпот в брюшной полости, увеличение селезенки, портокавальные анастомозы (пищеварительного тракта, коже живота («голова медузы»)) иногда сопровождаются кровопотерей. Увеличение селезенки проявляются – анемией, снижением лейкоцитов, тромбоцитов. |
| Печеночно-клеточная недостаточность | Энцефалопатия: депрессивный настрой, резкие смены настроения, изменение поведения, нарушение качества и режима сна, летаргический сон, сопор, тремор рук, коматозное состояние, отсутствие или ослабление рефлексов. |
| Гепаторенальный | Уменьшение или отсутствие мочи, увеличение объема выпота в брюшной полости, гипотония. |
Гепаторенальный симптомокомплекс (ГРС) формируется на фоне печеночной недостаточности, расширения венозной сети печени. При циррозе увеличен уровень глюкагона крови, усиливается работа калиевых каналов, что приводит к расширению венозной системы печени. Давление начинает падать, развивается сильная гипотония.
Почки запускают работу ренин-ангиотензиновой системы, предназначенной для сохранения кровотока в почках. В результате работы этой системы почечные сосуды сильно сужаются для поддержания должного давления в канальцах, осуществления фильтрации крови в почках. При этом сохраняется минимальный диурез.
Если состояние больного сильно ухудшается, ренин-ангиотензиновая система все равно пытается сохранить кровоток в почках на фоне шокового состояния и очень низкого давления. В результате рефлекторно максимально сужаются сосуды, развивается почечная недостаточность.
У пациентов снижается диурез или вовсе прекращается образование мочи. Уровень креатинина и натрия крови повышается. При биохимическом исследовании у пациента увеличены АЛТ, АСТ, билирубин. Физикально синдром выражается в виде асцита. За счет этих показателей больному ставят диагноз «гепаторенального синдрома».
Выделяют 2 разновидности течения синдрома:
- Характеризуется более быстрым прогрессированием болезни (на протяжении 2 и менее недель). Показатель креатинина увеличивается вдвое, фильтрация в почках уменьшается на 50 %.
- Проявляется постепенно при развитии асцита.
Возможно молниеносное развитие 1 типа ГРС. Он может быть спровоцирован медицинскими манипуляциями, перитонитом, кровотечением, быстрым удалением жидкости из брюшной полости при асците.
Для понимания того, как развивается синдром, можно рассмотреть следующий клинический случай.
Больной 50 лет поступил в стационар с жалобами на желтушность кожного покрова, увеличение живота. В анализах крови отмечается увеличение показателей печеночных трансаминаз в 10 раз, билирубина – вдвое. При ультразвуковом обследовании обнаружили цирроз печени, большое количество жидкости, отечность ног, боли в области почек. Больному поставлен диагноз: цирроз печени. Асцит. Из анамнеза известно, что пациент страдает алкоголизмом на протяжении 20 лет.
Для облегчения состояния больного жидкость была удалена при помощи торакоцентеза, сразу было выведено 2 литра выпота. После процедуры больному стало хуже. Давление сильно упало, повысился креатинин крови. Диурез прекратился. Пациенту поставили диагноз гепаторенального синдрома на фоне цирроза печени.
Больному оказана первая помощь по восстановлению объема циркулирующей крови, назначен Допамин, который в дальнейшем сменили Терлипрессином. После купирования острого состояния пациенту назначены гепатопротекторы. На фоне лечения нормализовались показатели печеночных ферментов, снизился билирубин.
Данный синдром является следствием интенсивного разрушения гепатоцитов. Симптомокомплекс цитолиза может возникать при вирусном поражении клеток печени, аутоиммунных заболеваниях, алкогольной интоксикации на фоне имеющегося цирротического повреждения печеночной ткани. Клетки печени подвергаются некрозу, нарушается их оболочка, содержимое цитоплазмы начинает попадать в кровь.
Лабораторные исследования (биохимический анализ) подтверждают, что при синдроме цитолиза у пациента увеличиваются показатели печеночных ферментов (АЛТ, АСТ) в 10 и более раз, также повышаются показатели билирубина, щелочной фосфатазы. Однако наиболее показательными признаками цитолитического синдрома являются именно высокие значения АЛТ, АСТ.
Клиническая картина при синдроме цитолиза
Симптоматика является специфической и даже при визуальном осмотре позволяет диагностировать развитие синдрома. Клинические признаки у пациента, как правило, следующие:
- яркий желтушный цвет кожных покровов и слизистых;
- тяжесть в правом подреберье;
- увеличение размеров печени;
- печеночная эритема на коже ладоней;
- специфический запах изо рта;
- зуд кожи;
- появление сосудистого рисунка на кожном покрове (звездочки).
Рассмотрим клинический случай цитолиза для понимания механизма возникновения синдрома. Пациент, 34 года, страдает вирусным гепатитом С, поступил в стационар с жалобами на желтушный синдром, обострение гепатита С. У больного на УЗИ выявлены признаки цирроза печени, нарушение эхогенности ткани органа.
Лабораторно: увеличены АЛТ, АСТ в 10 раз, увеличение прямого билирубина вдвое, щелочная фосфатаза также повышена. Физикально: у пациента имеется желтушность кожи и склер, печень выступает на 3 см из-под реберного края, стул немного светлее нормы, моча цвета пива. На возвышенностях ладоней видна эритема.
Пациенту прописан Эссенциале внутривенно курсом на 10 суток. Затем больного перевели на таблетированные формы Эссенциале. Лактулоза была назначена для быстрого выведения билирубина из кишечника. На фоне терапии купирован желтушный синдром, нормализовались показатели АЛТ, АСТ, снизился билирубин.
Симптомокомплекс печеночно-клеточной дисфункции является осложнением цирротического поражения печени. Клетки органа начинают отмирать, что приводит к его дисфункции. Гепатоциты не способны захватывать билирубин, поэтому он за короткий промежуток времени может сильно возрасти. Избыток билирубина токсичен для организма, особенно к нему чувствительны клетки головного мозга.
Клинические проявления повреждения печени
Сильный желтушный синдром способен привести к печеночной коме (энцефалопатии). У пациента может наблюдаться заторможенность реакции, снижение внимания, плохой сон. В тяжелых случаях человек впадает в сопор или кому. Рефлексы пациента снижены или отсутствуют. Показатель общего билирубина способен возрасти до 50 мкмоль/л и выше, альбумины снижаются до 27 г/л и ниже, протромбиновый индекс уменьшается в 2 и более раза. На стадии субкомпенсации и декомпенсации появляется асцит.
Таблица 2 – Стадии печеночно-клеточной недостаточности
| Стадия | Лабораторные данные |
|---|---|
| Компенсаторная |
|
| Субкомпенсаторная |
|
| Декомпенсаторная |
|
| Норма |
|
Пациент 27 лет с циррозом, асцитом поступил в стационар с жалобами на дискомфорт в правом подреберье, желтуху, заторможенность. Больному было проведено УЗИ печени, выявлены признаки цирроза. Из анамнеза известно, что у пациента имеется гепатит С. Лабораторно: увеличен билирубин до 48 мкмоль/л, альбумины снижены до 30 г/л, ПТИ уменьшен до 58 %. Больной заторможен, практически не реагирует на окружающих.
Желтушный синдром выражен ярко, склеры желтушные. Имеются признаки асцита: перкуторно обнаружен выпот в животе, уровни ее изменяются при смене положения пациента. По прошествии нескольких часов больной впал в кому. Билирубин на стадии декомпенсации составлял 60 ммоль/л.
Пациенту было назначена инфузионная терапия, гепатопротекторы внутривенно. Во время лечения к больному вернулось сознание, показатели билирубина снизились, альбумины повысились до нормы, ПТИ приблизился к 85%.
Кроме описанных выше синдромов, при циррозе могут развиваться и другие нарушения, в частности холестаз, портальная гипертензия, геморрагические проявления. Рассмотрим подробнее особенности этих синдромов.
Синдром застоя желчи формируется при закупорке или спазме желчных протоков. При этом желчные кислоты и билирубин под давлением попадают в кровь, просачиваясь через стенки протоков. Развивается тяжелый желтушный синдром.
У пациента наблюдается увеличение прямого билирубина крови, обнаруживается билирубин в моче. При осмотре больного склеры и кожный покров имеет желтушный цвет, кал обесцвечивается, моча имеет темный оттенок. При несвоевременной помощи возможно появление билирубиновой комы.
Пациент 45 лет поступил с диагнозом холестатического синдрома на фоне цирроза печени и панкреатита. Пациент жалуется на опоясывающие боли. У больного на УЗИ обнаружено увеличение головки поджелудочной железы, сдавление желчного протока, цирротическое повреждение печени. Лабораторно: увеличение непрямого билирубина, повышение амилазы, АЛТ и АСТ увеличены в 6 раз.
Больному назначены гепатопротекторы из группы эссенциальных фосфолипидов (Эссенциале), урсодезоксихолевой кислоты (Урсосан). Для купирования болевого синдрома назначен Трамадол. Больному показано введение альбуминов для лечения панкреатита. Прописана диетотерапия в целях снижения нагрузки на щитовидную железу, а также печень. На фоне лечения ушел болевой синдром, уменьшилась интенсивность желтухи, был купирован синдром холестаза.
Симптомокомплекс портальной гипертензии развивается после токсического, вирусного или алкогольного воздействия на уже поврежденную печеночную ткань. Заболевание проявляется расширением печеночных вен, анастомозов в области пищеварительного тракта, подкожных вен живота (голова медузы).
Часто при таком состоянии у больного возможны кровотечения из прямой кишки, пищевода, желудка, так как расширенная венозная сеть быстро повреждается. Многие больные вовремя не могут распознать наличие кровотечения в пищеварительном тракте самостоятельно. На фоне портальной гипертензии появляется анемия, увеличение селезенки. В биохимическом анализе крови повышаются показатели печеночных трансаминаз, билирубина, щелочной фосфатазы.
Этот синдром тесно связан с портальной гипертензией, так как нарушается функция селезенки. Образование эритроцитов, гемоглобина, тромбоцитов снижается. Анемия прогрессирует на фоне постоянных кровотечений и кровоподтеков. У пациента кровоточат десны, появляются гематомы на коже. Больные жалуются на кровь в кале или рвоту кровяным содержимым.
Клинический пример портальной гипертензии. Больной 48 лет страдает циррозом печени, алкоголизмом. После употребления большого количества алкоголя больного стало беспокоить увеличение живота, усиление венозного рисунка на животе. Отмечались кал, рвота с кровью.
При лабораторном обследовании наблюдается повышение ферментов (АЛТ, АСТ), билирубина. При клиническом анализе отмечается снижение гемоглобина, тромбоцитов. Во время проведения ультразвукового исследования у пациента обнаружено расширение воротной вены печени, признаки цирроза, увеличение селезенки.
Больному назначены эссенциальные фосфолипиды в терапевтических дозировках (1,8 г) внутривенно, а также кровоостанавливающая терапия для купирования кровотечений. Во время лечения у пациента прекратились кровотечения, а также улучшились показатели общего анализа крови, биохимии. По УЗИ размеры селезенки уменьшились, печеночная вена стала нормальных размеров.
Знание особенностей синдромов при циррозе помогает определиться с тактикой лечения, поставить точный диагноз, оценить состояние больного без анализов (при первичной диагностике). Симптомокомплексы отражают функцию печени. Высокая интенсивность их проявления является показанием для пересадки печени, что также важно для постановки в очередь для получения донорского органа.
Наиболее опасными считаются гепаторенальный, геморрагический, а также портально-гипертензионный симптомокомплексы. При их появлении при циррозе следует срочно обратиться к лечащему специалисту, так как промедление может привести к необратимым изменениям в печеночной ткани, почках, селезенке. Своевременная диагностика и терапия болезни поможет сохранить функцию органов.
источник
Цирроз печени – хроническое заболевание, сопровождающееся структурными изменениями печени с образованием рубцовых тканей, сморщиванием органа и уменьшением ее функциональности.
Он может развиться на фоне длительного и систематического злоупотребления алкоголем, вирусного гепатита с последующим переходом его в хроническую форму, либо вследствие нарушений аутоиммунного характера, обструкции внепеченочных желчных протоков, холангита.
Науке известны случаи, когда к данному заболеванию приводила затяжная сердечная недостаточность, паразитарные поражения печени, гемохроматоз и т.д.
Цирроз печени — хроническое заболевание печени, сопровождающееся необратимым замещением паренхиматозной ткани печени фиброзной соединительной тканью, или стромой. Печень с циррозом увеличена или уменьшена в размерах, необычно плотная, бугристая, шероховатая. Смерть наступает в зависимости от различного рода случаев в течение двух–четырёх лет с сильными болями и мучениями пациента в терминальной стадии болезни.
Еще с Древних времен, печень считали таким же важным органом, как сердце. По представлениям жителей Мессопотамии, в печени вырабатывается кровь и живет душа. Еще Гиппократ описывал связь между болезнями печени и желтухой, а также асцитом. Он утверждал, что желтуха и твердая печень – плохое сочетание признаков. Это было первое суждение о циррозе печени и его симптомах.
Цирроз печени и причины его возникновения были описаны в 1793 году Мэтью Бэйлли в трактате «морбидная анатомия». В своей работе он четко связал употребление алкогольных напитков с возникновением симптомов цирроза печени. По его мнению, болели чаще мужчины среднего и старшего возраста. Англичане окрестили цирроз печени «джиновой чумой» или «джиновой печенью».
Термин цирроз происходит от греческого «kirrhos», что означает желтый цвет и принадлежит Рене Теофилу Гиацинту Лаэннеку – французскому врачу и анатому. Над изучением цирроза печени трудились и трудятся до нашего времени много ученых. Вирхов, Кюне, Боткин, Татаринов, Абеллов и другие предложили много теорий о том, что такое цирроз печени, его симптомы, причины, методы диагностики и лечения.
Среди основных причин, приводящих к развитию болезни, выделяют:
- Вирусный гепатит, который по разным оценкам приводит к формированию патологии печени в 10-24% случаев. Болезнью заканчиваются такие разновидности гепатитов, как В, С, D и недавно обнаруженный гепатит G;
- Различные заболевания желчных путей, среди которых внепеченочная обструкция, желчнокаменная болезнь и первичный склерозирующий холангит;
- Нарушения в работе иммунной системы. К развитию цирроза приводят многие аутоиммунные болезни;
- Портальная гипертензия;
- Венозный застой в печени или синдром Бадда-Киари;
- Отравления химическими веществами, оказывающими токсическое влияние на организм. Среди таких веществ особо губительны для печени промышленные яды, соли тяжелых металлов, афлатоксины и грибные яды;
- Болезни, передающиеся по наследству, в частности, генетически обусловленные нарушения обмена веществ (аномалии накопления гликогена, болезнь Вильсона-Коновалова, дефицит а1-антитрипсина и галактозо-1-фосфат-уридилтрансферазы);
- Длительный приём лекарственных препаратов, среди которых Ипразид, анаболические стероидные средства, Изониазид, андрогены, Метилдофа, Индерал, Метотрексат и некоторые другие;
- Прием больших доз алкоголя на протяжении 10 лет и более. Зависимости от конкретного вида напитка нет, основополагающий фактор – присутствие в нем этилового спирта и его регулярное поступление в организм;
- Редкая болезнь Рандю-Ослера также может стать причиной цирроза.
Кроме того, отдельно стоит сказать о криптогенном циррозе, причины которого остаются невыясненными. Он имеет место в пределах от 12 до 40% случаев. Провоцирующими факторами формирования рубцовой ткани могут стать систематическое недоедание, инфекционные болезни, сифилис (бывает причиной цирроза у новорожденных). Существенно повышает риск развития болезни комбинированное влияние этиологических факторов, например, сочетание гепатита и алкоголизма.
Современная классификация рассматриваемого заболевания основывается на учете этиологических, морфогенетических и морфологических критериев, а также критериев клинико-функциональных. Исходя из причин, на фоне воздействия которых развился цирроз печени, определяют следующие его варианты:
- билиарный цирроз (первичный, вторичный) (холестаз, холангит);
- циркуляторный цирроз (возникший на фоне венозного хронического застоя);
- обменно-алиментарный цирроз (недостаток витаминов, белков, циррозы накопления, возникающие в результате наследственных обменных нарушений);
- инфекционный (вирусный) цирроз (гепатиты, инфекции желчных путей, заболевания печени паразитарного масштаба);
- токсический цирроз, цирроз токсико-аллергический (пищевые и промышленные яды, медпрепараты, аллергены, алкоголь);
- криптогенный цирроз.
В зависимости от клинико-функциональных характеристик, цирроз печени характеризуется рядом следующих особенностей:
- уровень печеночно-клеточной недостаточности;
- общий характер течения заболевания (прогрессирующий, стабильный или регрессирующий);
- степень актуальной для заболевания портальной гипертензии (кровотечения, асцит);
- общая активность процесса течения заболевания (активный цирроз, цирроз умеренно активный, а также неактивный цирроз).
Самая распространенная форма заболевания, которая характеризуется поражением печеночных тканей и гибелью гепатоцитов. Изменения происходят из-за неправильного питания и злоупотребления алкогольными напитками. В 20% портальный цирроз печени может вызвать болезнь Боткина. Сначала пациент жалуется на нарушения со стороны пищеварительного тракта. Затем развиваются внешние признаки болезни: пожелтение кожных покровов, появление на лице сосудистых звездочек. Последняя стадия характеризуется развитием асцита (брюшной водянки).
Это особая форма заболевания, развивающаяся вследствие длительного холестаза или поражения желчных путей. Билиарный цирроз является аутоиммунной патологией, которая длительно протекает безо всякой симптоматики. Болеют им в основном женщины 40-60 лет. Первичная степень болезни часто сочетается с сахарным диабетом, красной волчанкой, дерматомиозитом, ревматоидным артритом и лекарственной аллергией.
Среди ранних симптомов, указывающих на цирроз, можно отметить следующие:
- Во рту появляется чувство горечи и сухость, особенно часто в утренние часы;
- Больной несколько теряет в весе, становится раздражительным, быстрее утомляется;
- Человека могут беспокоить периодические расстройства стула, усиленный метеоризм;
- Периодически возникающие боли с локализацией в правом подреберье. Они имеют тенденцию к нарастанию после усиленных физических нагрузок или после принятия жирной и жареной пищи, алкогольных напитков;
- Некоторые формы болезни, например, постнекротический цирроз, проявляют себя в виде желтухи уже на ранних этапах развития.
В некоторых случаях болезнь заявляет о себе остро и ранние признаки отсутствуют.
Для цирроза характерны общие симптомы: слабость, пониженная трудоспособность, неприятные ощущения в животе, диспепсические расстройства, повышение температуры тела, боли в суставах, также отмечаются метеоризм, боль и чувство тяжести в верхней половине живота, похудение, астения. При осмотре выявляется увеличение печени, уплотнение и деформация её поверхности, заострение края. Сначала отмечается равномерное умеренное увеличение обеих долей печени, позднее как правило преобладает увеличение левой доли. Портальная гипертензия проявляется умеренным увеличением селезенки.
Развёрнутая клиническая картина проявляется синдромами печёночно-клеточной недостаточности и портальной гипертензии. Имеют место вздутие живота, плохая переносимость жирной пищи и алкоголя, тошнота, рвота, диарея, чувство тяжести или боль в животе (преимущественно в правом подреберье). В 70 % случаев обнаруживается гепатомегалия, печень уплотнена, край заострён. У 30 % больных при пальпации выявляется узловатая поверхность печени. Спленомегалия у 50 % больных.
Субфебрильная температура, возможно, связана с прохождением через печень кишечных бактериальных пирогенов, которые она не в состоянии обезвредить. Лихорадка резистентна к антибиотикам и проходит только при улучшении функции печени. Также могут быть внешние признаки — пальмарная или плантарная эритема, сосудистые звёздочки, скудный волосяной покров в подмышечной области и на лобке, белые ногти, гинекомастия у мужчин вследствие гиперэстрогенемии. В ряде случаев пальцы приобретают вид «барабанных палочек».
В терминальной стадии болезни в 25 % случаев отмечается уменьшение размеров печени. Также возникают желтуха, асцит, периферические отёки из-за гипергидратации (прежде всего отёки ног), внешние венозные коллатерали (варикозно-расширенные вены пищевода, желудка, кишечника). Кровотечение из вен часто заканчивается летальным исходом. Реже возникают геморроидальные кровотечения, они менее интенсивны.
Цирроз печени, в принципе, в одиночку, не вызывает смерть, смертельно опасны его осложнения в стадии декомпенсации. Среди них:
- Асцит при циррозе — это скопление жидкости в брюшной полости. Назначают диету с ограничением белка (до 0,5 грамм на кг массы тела) и соли, мочегонные препараты, внутривенное введение альбумина (белковый препарат). При необходимости прибегают к парацентезу – удалению избытка жидкости из брюшной полости.
- Спонтанный бактериальный перитонит — воспаление брюшины, за счет инфицирования жидкости в брюшной полости (асцита). У больных повышается температура до 40 градусов, озноб, появляется интенсивная боль в животе. Назначают длительно антибиотики широкого спектра действия. Лечение проводят в отделение интенсивной терапии.
- Печеночная энцефалопатия. Проявляется от незначительных неврологических нарушений (головная боль, повышенная утомляемость, заторможенность) до тяжелой комы. Так как она связана с накоплением в крови продуктов белкового обмена (аммиака) – ограничивают, или исключают из рациона белок, назначают пребиотик – лактулозу. Она обладает слабительным действием и способностью связывать и уменьшать образования аммиака в кишечнике. При выраженных неврологических нарушениях лечения проводят в отделении интенсивной терапии.
- Гепаторенальный синдром – развитие острой почечной недостаточности у больных с циррозом печени. Прекращают применение мочегонных препаратов, назначают внутривенное введение альбумина. Лечение проводят в отделение интенсивной терапии.
- Острое варикозное кровотечение. Возникает из варикозно расширенных вен пищевода и желудка. У больного нарастает слабость, падает артериальное давление, учащается пульс, появляется рвота с примесью крови (цвета кофейной гущи). Лечение проводят в отделение интенсивной терапии, при неэффективности, применяют хирургическое методы лечения. Для остановки кровотечения применяют внутривенное введение октропида (для снижения давления в кровотоке брюшных сосудов), эндоскопическое лечение (перевязка варикозно расширенных узлов, склеротерапия). Осторожно проводят переливание растворов и компонентов крови, для поддержания необходимого уровня гемоглобина.
- Развитие гепатоцеллюлярной карциномы – злокачественного новообразования печени.
Кардинальное лечение гепатоцеллюлярной карциномы и декомпенсированного цирроза печени – пересадка печени. Замена печени пациента печенью донора.
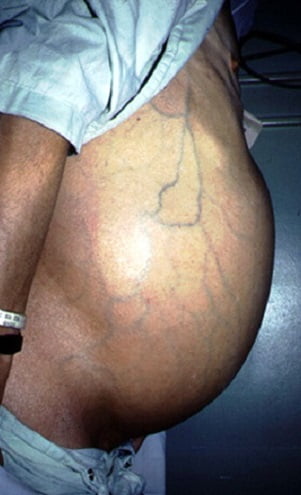
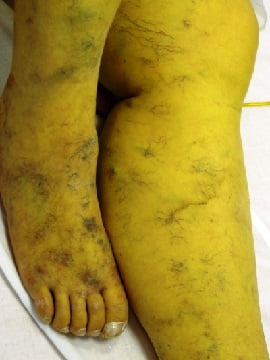
На фото ниже показано, как проявляется заболевание у человека.
Асцит при циррозе печени — осложнение
Отеки нижних конечностей у пациентки с циррозом печени при хроническом гепатите
Определение диагноза цирроз печени проходит в несколько этапов. Сам диагноз ставится на основании данных инструментальных исследований:
- Магнитно-резонансная или компьютерная томография – наиболее точный метод диагностики.
- Биопсия – метод гистологического исследования материала, взятого из печени, который позволяет установить вид цирроза крупно- или мелкоузловой и причину развития заболевания.
- УЗИ – в качестве скрининга. Позволяет установить только предварительный диагноз, однако является незаменимым при постановке диагноза асцит и портальная гипертензия.
Если при постановке диагноза гистологическое исследование не позволило определить причину развития заболевания, продолжают ее поиск. Для этого выполняют анализ крови на предмет наличия:
- антимитохондриальных антител;
- РНК вируса гепатита С и ДНК вируса гепатита В при помощи ПЦР-метода;
- альфа-фетопротеина – для того, чтобы исключить рак крови;
- уровня меди и церрулоплазмина;
- уровень иммуноглобулинов А и G, уровня Т-лимфоцитов.
На следующем этапе определяется степень повреждения организма вследствие поражения печени. Для этого используют:
- сцинтиграфия печени – радионуклидное исследование для определения работающих клеток печени;
- биохимический анализ крови для определения таких показателей, как уровень натрия и калия, коагулограмма, холестерин, щелочная фосфатаза, билирубин общий и фракционный, АСТ, АЛТ, липидограмма, протеинограмма;
- степень поражения почек – креатинин, мочевина.
Отсутствие или наличие осложнений:
- УЗИ для исключения асцита;
- исключение внутренних кровотечений в пищеварительном тракте путем исследования кала на наличие в нем скрытой крови;
- ФЭГДС – для исключения варикозных расширений вен желудка и пищевода;
- ректороманоскопия для исключения варикозных расширений вен в прямой кишке.
Печень при циррозе прощупывается через переднюю стенку брюшины. При пальпации ощутима бугристость и плотность органа, однако это возможно только на стадии декомпенсации.
При ультразвуковом исследовании четко определяются очаги фиброза в органе, при этом они классифицируются на мелкие – меньше 3 мм, и крупные – свыше 3 мм. При алкогольной природе цирроза развиваются изначально мелкие узлы, биопсия определяет специфические изменения в клетках печени и жировой гепатоз. На более поздних стадиях заболевания узлы укрупняются, становятся смешанными, жировой гепатоз исчезает. Первичный билиарный цирроз отличается увеличением печени с сохранением структуры желчевыводящих путей. При вторичном билиарном циррозе печень увеличивается за счет препятствий в желчных протоках.
Течение заболевания, как правило, характеризуется собственной продолжительностью, при этом выделяют следующие основные его стадии:
- Стадия компенсации. Характеризуется отсутствием симптоматики цирроза, что объясняется усиленнием работы сохранившихся печеночных клеток.
- Стадия субкомпенсации. На данном этапе отмечаются первые признаки цирроза печени (в виде слабости и дискомфорта области правого подреберья, снижения аппетита и похудения). Выполнение функций, присущих работе печени, происходит в неполном объеме, что происходит по причине постепенного утрачивания ресурсов сохранившихся клеток.
- Стадия декомпенсации. Здесь уже речь идет о печеночной недостаточности, проявляемой выраженными состояниями (желтуха, портальная гипертензия, кома).
Вообще, лечение цирроза печени подбирается в строго индивидуальном порядке – терапевтическая тактика зависит от стадии развития болезни, вида патологии, общего состояния здоровья больного, сопутствующих заболеваний. Но существуют и общие принципы назначения лечения.
- Компенсированная стадия цирроза печени всегда начинается с устранения причины патологии – печень в этом случае еще способна функционировать в обычном режиме.
- Больному нужно придерживаться строгой диеты – даже небольшое нарушение может стать толчком к прогрессированию цирроза печени.
- Нельзя при рассматриваемом заболевании проводить физиопроцедуры, лечение теплом. Исключаются и физические нагрузки.
- Если болезнь находится на стадии декомпенсации, то пациент помещается в лечебное учреждение. Дело в том, что при таком течении болезни риск развития тяжелых осложнений очень высок и только медицинские работники смогут своевременно обратить внимание даже на незначительное ухудшение состояния, предотвратить развитие осложнений, которые приводят к смерти больного.
- Чаще всего при лечении назначают гепатопротекторы, бета-адреноблокаторы, препараты натрия и урсодезоксихолевой кислоты.
Общие советы больным циррозом печени:
- Отдыхайте, как только почувствуете усталость.
- Для улучшения пищеварения больным назначают полиферментные препараты.
- Не поднимайте тяжести (это может спровоцировать желудочно-кишечное кровотечение)
- Ежедневно измеряйте вес тела, объем живота на уровне пупка (увеличение в объеме живота и веса тела говорит о задержке жидкости);
- При задержке жидкости в организме (отеки, асцит) необходимо ограничить прием поваренной соли до 0,5г в сутки, жидкости — до 1000-1500мл в сутки.
- Для контроля степени поражения нервной системы рекомендуется использовать простой тест с почерком: каждый день записывайте короткую фразу, например, «Доброе утро» в специальную тетрадь. Показывайте свою тетрадь родственникам — при изменении почерка обратитесь к лечащему врачу.
- Ежедневно считайте баланс жидкости за сутки (диурез): подсчитывать объем всей принимаемой внутрь жидкости (чай, кофе, вода, суп, фрукты и т.д.) и подсчитывать всю жидкость, выделяемую при мочеиспускании. Количество выделяемой жидкости должно быть примерно на 200-300 мл больше, чем количество принятой жидкости.
- Добивайтесь частоты стула 1-2 раза в день. Больным циррозом печени для нормализации работы кишечника и состава кишечной флоры в пользу «полезных» бактерий рекомендуется принимать лактулозу (дюфалак). Дюфалак назначают в той дозе, которая вызывает мягкий, полуоформленный стул 1-2 раза в день. Доза колеблется от 1-3 чайных ложек до 1-3 столовых ложек в сутки, подбирается индивидуально. У препарата нет противопоказаний, его можно принимать даже маленьким детям и беременным женщинам.
Лечение патологических проявлений и осложнений при циррозе подразумевают под собой:
- Уменьшение асцита консервативными (мочегонные препараты по схеме) и хирургическими (выведение жидкости через дренажи) методами.
- Лечение энцефалопатии (ноотропы, сорбенты).
- Снятие проявлений портальной гипертензии — от применения неселективных бета-адреноблокаторов (пропранолол, надолол) до перевязки расширенных вен во время операции.
- Превентивная антибиотикотерапия для профилактики инфекционных осложнений при планируемых посещениях дантиста, перед инструментальными манипуляциями.
- Лечение диспепсии с помощью коррекции питания и применения ферментных препаратов без желчных кислот (панкреатин). Возможно в таких случаях и применение эубиотиков — бактисубтил, энтерол, бифидумбактерин и лактобактерин.
- Для снятия кожного зуда испорльзуют антигистаминные вещества, а также препараты, содержащие урсодеоксихолевую кислоту.
- Назначение андрогенов мужчинам с выраженными проявлениями гипогонадизма и коррекция гормонального фона женщин для профилактики дисфункциональных маточных кровотечений – под контролем эндокринолога.
- Показано применение препаратов, содержащих цинк для профилактики судорог при обычной мышечной нагрузке и в комплексе лечения печеночной недостаточности, для снижения гипераммониемии.
- Профилактика остеопороза у больных с хроническим холестазом и при первичном билиарном циррозе, при наличии аутоиммунного гепатита с приёмом кортикостероидов. Для этого дополнительно вводится кальций в комплексе с витамином Д.
- Хирургическая коррекция портальной гипертензии для профилактики желудочно-кишечных кровотечений, включает в себя наложение сосудистых анастомозов (мезентерикокавальный и спленоренальный) а так же склеротерапию имеющихся расширенных вен.
- При наличии одиночных очагов перерождения в гепатоцеллюлярную карциному и тяжести течения заболевания класса А, больным показано операционное удаление пораженных сегментов печени. При клиническом классе болезни В и С и массивном поражении, в ожидании проведения трансплантации, назначают противоопухолевое лечение для воспрепятствия прогрессии. Для этого используют как воздействие токов и температур (чрескожная радиочастотная термальная абляция), так и химиотерапию путем прицельного введения масляных растворов цитостатиков в сосуды, питающие соответствующие сегменты печени (хемоэмболизация).
Лечение такого развившегося грозного смертельного осложнения как острого массивного кровотечения из вен пищевода включает в себя:
- Местное применение зонда Блэкмора, с помощью которого раздувающаяся в просвете пищевода воздушная манжетка, сдавливает расширенные кровоточащие вены.
- Прицельное обкалывание стенки пищевода склерозирующими веществами.
- Кровезаместительная терапия.
К сожалению, это состояние и становится основной причиной смерти больных циррозом печени.
Соблюдение диеты при циррозе печени предусматривает, прежде всего, отказ от пищи, в которой имеет место высокое содержание белка. Ведь у больных циррозом печени переваривание белковой пищи нарушается, и в итоге интенсивность процессов гниения в кишечнике возрастает. Диета при циррозе печени предусматривает периодическое проведение разгрузочных дней, во время которых больной вообще не употребляет пищи, содержащей белок. Кроме того, немаловажным моментом является ограничение употребления вместе с основной едой поваренной соли.
Диета при циррозе печени предусматривает исключение всех продуктов, в которых содержится питьевая сода и пекарный порошок. Нельзя употреблять солений, бекона, ветчины, морепродуктов, солонины, консервов, колбасы, соусов с солью, сыров, мороженого. Чтобы улучшить вкус продуктов, можно использовать вместо соли специи, лимонный сок.
Диета при циррозе печени допускает употребление небольшого количества диетического мяса – кролика, телятины, домашней птицы. Один раз в день можно съедать одно яйцо.
Цирроз печени неизлечим, только если не проведена пересадка печени. С помощью вышеуказанных препаратов можно только поддерживать более или менее достойное качество жизни.
Сколько живут люди с циррозом печени, зависит от причины заболевания, стадии, на которой он был обнаружен и осложнений, которые успели появиться на момент начала лечения:
- при развитии асцита живут 3-5 лет;
- если развивается желудочно-кишечное кровотечение в первый раз, переживет его от 1/3 до половины людей;
- если развилась печеночная кома, это означает практически 100% летальность.
Есть также шкала, которая позволяет прогнозировать ожидаемую продолжительность жизни. Она учитывает результаты анализов и степень энцефалопатии:
| Параметр | Баллы | ||
| 1 | 2 | 3 | |
| Асцит | Нет | Живот мягкий, уходит под действие мочегонных | Живот напряжен, его объем плохо уменьшается при приеме мочегонных |
| Изменение личности, памяти, сонливости | Нет | Легкая степень | Сильно выражена |
| Билирубин общий | Меньше 34 мкмоль/л | 31-51 мкмоль/л | Больше 51 мкмоль/л |
| Альбумин | 3,5 г/л и более | 2,8-3,5 г/л | Менее 2,8 г/л |
| Протромбиновый индекс | Более 60% | 40-60% | Менее 40% |
| Сумма баллов | 5-6 | 7-9 | 10-15 |
| Сколько живут | 15-20 лет | Надо пересаживать печень, но послеоперационная летальность – 30% | 1-3 года. Если провести трансплантацию на этой стадии, вероятность умереть после операции 82 из 100 |
Цирроз печени – это довольно длительный процесс, который поддается остановке и лечению. Основной залог успеха – вовремя направиться к врачу. Тем не менее, это одно из тех заболеваний, которого можно легко избежать, придерживаясь определенных профилактических мер, в числе которых:
- вакцинация от гепатита В в детском возрасте;
- рациональное и правильное питание;
- недопущение голодования и переедания;
- отказ от алкоголя и курения, чтобы исключить алкогольный цирроз и токсическое поражение печени;
- ежегодное ультразвуковое и эндоскопическое обследование;
- своевременное обращение к врачу за медицинской помощью;
- адекватный прием витаминно-минеральных комплексов;
- жесткое пресечение и лечение наркомании.
Также помогут избежать развития цирроза профилактические меры по предупреждению вирусного гепатита.
источник