Очень часто после прохождения УЗИ медик пишет в результате обследования – диффузные изменения печени и поджелудочной. Что это такое мало кто знает. Но это не патология, а расстройство строения тканей. При выявлении сомнительных нарушений проходится обследование, поскольку факторов диффузных искажений достаточно. В случае благовременного и плодотворного лечения в 90% ситуаций, реально, возобновить естественную функциональность внутренних органов.
Поджелудочную и печень воспринимают как непарный тип органов, не предполагающих пазух, состоящих из тканей. Органы совмещены вместе каналами, при расстройстве одного нарушается функциональность другого.
Что такое диффузное изменение печени и поджелудочной железы? Это значит расстройство, развивающееся в строении ткани. Органами утрачивается массивность, вид, величина. Самовольно пытаться лечить заболевание недопустимо, ведь симптоматика нарушений схожа с гепатомеганией. Это означает одновременный рост в объемах селезенки, печени, и потребуются различные методы терапии.
Причинами диффузных изменений печени и поджелудочной принято считать:
- измененный обменный процесс;
- патологии инфекционного течения;
- воспалительные явления;
- желчекаменное заболевание.
Подобные проявления как панкреатит, алкогольная зависимость, стрессы также являются причиной изменения паренхимы поджелудочной и печени. Провоцировать расстройства может болезненное развитие в желчном пузыре, это холецистит хронического типа.
Когда на организм воздействуют отрицательные явления, у пострадавшего развивается стеатоз, который предусматривает наличие жировых включений в ткани.
Нередко диффузное изменение паренхимы печени и поджелудочной железы обнаруживают в период планового осуществления УЗИ органов брюшины. Внеплановое диагностирование различных заболеваний ПЖЖ требуется, если пациент приходит на прием с явным перечнем жалоб.
Симптомы диффузных изменений паренхимы печени и поджелудочной препровождаются болезненными проявлениями и утяжелением под правым ребром.
Интенсивность болевого синдрома бывает легкая или умеренная. В основном подобные диффузные изменения паренхимы поджелудочной железы и печени развиваются по причине физических нагрузок, бега, потребления продукции, в которой содержится большой процент жирности. Признак болевого дискомфорта в данной ситуации носит постоянное развитие и способен расти под влиянием разных раздражителей.
Диффузные изменения в печени и поджелудочной железе характеризуются рядом признаков.
- Постоянная тошнота.
- Уменьшение аппетита.
- Изжога.
- После трапезы появляется горькая отрыжка.
- Многократная рвота.
- Бессилие на общем фоне.
- Понижение трудоспособности.
- Переутомление.
- Постоянные боли головы.
Нередко, при поражении печени и поджелудочной железы формируются скапливания крови под кожей. У мужского пола при патологии печени наблюдается нарушение половой функции. Женская половина общества сталкивается с неуравновешенностью гормонов и расстройствами менструации.
Кроме того, появляются симптомы характеризующиеся сменой кожного покрова и глазных белков.
На стадии возникновения патологического воздействия присутствует незначительное пожелтение глаз, следом сменивается кожа. Экскременты больного становится бесцветным, моча темнеет. Панкреатический проток становится извитым, происходит это вследствие развития панкреатита.
Когда измененная массивность и эхогенность желез пищеварения спровоцированы разнообразными патологиями поджелудочной железы и печени, то пострадавший способен столкнуться и с иными признаками, которые типичны для конкретного заболевания.
- Образование темных пятен на губах.
- Десны распухают и кровоточат.
- Ногти приобретают темно-красный оттенок.
- Кончик 4-го пальца на ноге становится твердым либо на этом месте образуется мозоль.
- Первый палец ноги искривляется.
- Стул сухой и твердый.
- Проблемы с зубами.
Когда наблюдаются все упомянутые симптомы, следует незамедлительно идти к доктору.
Гепатомегалии диффузных изменений печени и поджелудочной железы разделяют по тяжести и стадии дегенеративных явлений.
- Начальная форма – клинические признаки слабовыраженные, причины их развития во влиянии неблагоприятных причин (табачный дым, винный спирт, жирные, острые продукты) на организм либо гепатита.
- Умеренная дистрофическая форма – формируется при влиянии несбалансированного рациона, спиртного, интоксикации. Чтобы выправить положение достаточно принимать витамины и рационально питаться.
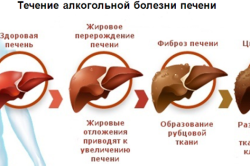
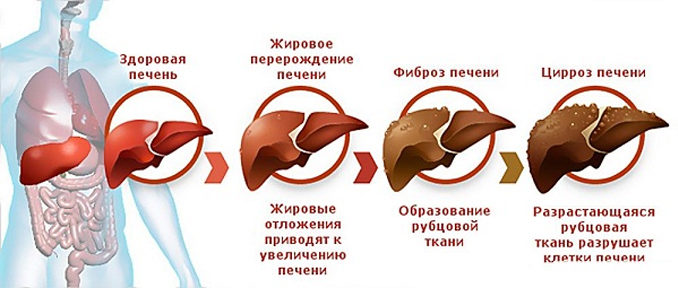
- Фиброз – является тяжелой формой нарушений, возникают отеки, разрастается соединительная ткань с образованием рубцов единичного или множественного проявления. Подобные проявления фиксируются у диабетиков, при избыточной массе, хронической форме гепатита, образованиями доброкачественного и злокачественного течения.
Диффузные расстройства при болезни поджелудочной формируются:
- плотность умеренная — острое развитие патологии, препровождается усваиванием паренхимы соком желудка. Орган становится больше, постоянно отекают перегородки;
- толщина паренхимы уменьшается – образуется при хронической фазе болезни, фактором расстройства служит изменение функции пищеварения;
- липоматоз – развивается в тканях прослойка жира.
Независимо от видов заболевания поджелудочной и печени при первоначальных проявлениях нужно сразу идти к доктору. Лишь после абсолютного осмотра, реально, верно определить факторы изменения ткани.
Перед предписанием излечения, медику необходимо верно утвердить явную болезнь. Поэтому пользуются различными методами диагностики, самый применяемый из них УЗИ.
Эхопризнаки нарушений выявляют благодаря исследованию УЗИ.
- Понижение массивности строения паренхимы. Подобный синдром свидетельствует о ее неоднородности. Формируется рост поджелудочной, печени. Болезнь развивается по причине возникновения болезненных явлений.
- Эхоплотность понижена. Поджелудочная и печень остаются неизменными по величине. Отступление будет возбуждено хронической фазой панкреатита.
- Эхографические показатели завышены. Наблюдается присутствие плотности паренхимы на фоне смены перегородок жировой тканью.
- Отклонения — уплотнения органа, присутствие гиперэхогенности. Величина естественная либо уменьшенная.
- Увеличение или уменьшение синусов, болезненные явления гнойного течения, тромбоз.
- Вследствие расстройств также повышается плотность органа.
Реактивное превышение величины поджелудочной, печени известная патология у детей. Реактивные изменения поджелудочной железы ребенка при умеренных отклонениях на УЗИ проявляются нарушенной эхо-плотностью. Железа неоднородной структуры, она светлее от нормы, эхогенность увеличена по всем показателям.
При выраженных диффузных изменениях у детей на УЗИ поджелудочный орган гиперэхогенный, его оттенок несколько светлее, эхо — позитивные зоны белого цвета свидетельствуют об имении рубцов и фиброзов.
При возникновении очевидных проявлений расстройств, следует сразу идти к врачу. Медик проведет ультразвуковое исследование. На УЗИ возможно рассмотреть сбои ткани поджелудочной и печени. Однако чтобы получить полный обзор патологии больного в большинстве ситуаций проходятся:
- анализирование крови, чтобы выявить очаги поражения;
- МРТ;
- КТ;
- анализ на онкомаркеры в случае предположения на недоброкачественные образования в зоне печени;
- рентген;
- анализирование экскрементов, урины.
Всем пациентам при диффузных изменениях паренхимы печени и поджелудочной железы прописывают базовую терапию, исходя из таких факторов:
- происхождение патологии;
- патогенез;
- стадия повреждения.
Врачом разрабатывается персональный план для пациента. Для избавления от диффузно-неоднородного явления рекомендуется следовать распорядка дня, лечить сопутствующие заболевания.
Во время диеты исключите прием консервантов, разных химических добавок, токсичных продуктов, спиртного, газированных напитков. Ограничьте прием жирной, соленой продукции при развитии панкреатита хронического характера, а также острые продукты питания. При первых подозрениях симптомов интоксикации необходимо данные продукты полностью убрать из стола.
Недопустимо, на время лечения пить гепатотоксичные средства, делать разные вакцины. Нежелательно проводить терапию присутствующих болезней пищеварительного тракта.
Диетический стол прописывается индивидуально, учитывая переносимость определенных продуктов питания и аллергическую расположенность больного. Правильный рацион соблюдается полгода.
Потреблять нужно продукцию, которая богата витаминами. Восполнить организм можно яблоками, яйцами, творогом, говядиной, рыбой. Приготовление блюд происходит на пару либо путем отваривания.
Медикаментозная терапия направлена на стабилизацию функциональности органов. Исходя из выявленного фактора, терапия состоит из таких групп средств:
- Антибиотики – купируют воспаление, которое возникает при заболеваниях, спровоцированных бактериями. Назначают – Кларитромицин, Амоксициллин, Азитромицин.
- Препараты против вируса – используют медикаменты на основе интерферона.
- Лекарства против туберкулеза – прописывают в комплексе лечения гепатита – Рифампицин, Пиразинамид.
- Ферменты пищеварения, чтобы снизить пищеварительное давление и улучшить усваивание продуктов – Панкреатин, Фестал.
- Спазмолитики – уменьшают болевой симптом, применяются и в качестве профилактических мер задержки желчи – Папаверина гидрохлорид, Но-Шпа.
- Препараты, которые нормализуют микрофлору кишечника – Бифидубактерин, Бифиформ.
- Средства гепатопротекторы защищают печень от неблагоприятного влияния факторов внутреннего и внешнего проявления – Фосфоглив, Эссенциале.
Если консервативная терапия не принесла требуемого исхода, назначают хирургический метод терапии.
Чтобы заместить экзокринную недостаточность для лечения лечащим врачом прописывается Панкреатин. Рекомендованы также народные методы избавления от проблемы. Для этого используют разные настойки на травах, чистка печени проводится овсом, березовыми почками, мятой и плодами шиповника.
Рецепты для лечения диффузных нарушений.
- Мед в тыкве – берется овощ небольшого размера, достают семечки и наполняют медом. Затем его настаивают в темном месте около 20 дней. Пить жидкость 3 раза в сутки по небольшой ложке.
- Брусничная настойка – для лекарства берут листья, можно высушенные либо свежие. Для приготовления средства на литр воды бросают в кастрюлю пригоршню растения и кипятят около 20 минут. Охладив напиток пить в сутки по 250 мл.
Поскольку диффузные превращения поджелудочной и печени относят к серьезным признакам, требуется своевременная их коррекция либо лечение.
источник
Паренхима печени — основная функциональная ткань органа, состоящая из гепатоцитов. Она в норме однородная, с хорошо заметными желчными протоками, кровеносными сосудами.
Изменения структуры печеночной паренхимы имеют разную степень тяжести. Умеренные нарушения развиваются при:
- неправильном питании;
- отравлениях;
- эндокринных заболеваниях;
- метаболических изменениях в организме.
Выраженная диффузия является следствием серьезных патологий печени, например:
Заболевания, которые сопровождаются диффузными изменениями ткани печени:
вирусный гепатит;
- аутоиммунное воспаление печени;
- склерозирующий холангит;
- опухоли, распространение метастазов в печень;
- хронический холецистит;
- склерозирующий холангит;
- цирроз печени;
- сахарный диабет;
- отложение в печени патологического белка (амилоида);
- пороки сердца, сердечная недостаточность;
- паразитарные кисты в печени;
- инфекционные болезни;
- патологии щитовидки;
- отложение в печени железа (гемосидероз).
Способствуют развитию диффузных изменений печени:
- избыточный вес;
- неправильное питание;
- неконтролируемый прием лекарств;
- соблюдение строгих диет;
- интоксикации и отравления.
Среди причин диффузии ткани печени также выделяют гепатоз — болезнь, которая вызывает нарушение функций печени, изменение строения ее клеток, дистрофию. Среди факторов, которые обусловливают развитие гепатоза, выделяют:
- отравление алкоголем, грибами, лекарствами или тяжелыми металлами;
- влияние инфекционных возбудителей, сепсис;
- гормональный дисбаланс у беременных;
- аллергические реакции.
Когда примерно 5% от массы печени составляют липиды, то говорят о жировом гепатозе (стеатоз или жировая инфильтрация). Основные причины изменений печеночной структуры — метаболические и гормональные нарушения. Способствуют жировой инфильтрации печени:
- вирусные инфекции;
- ожирение;
- сахарный диабет;
- прием НПВП;
- высокий уровень печеночных ферментов.
Существуют врожденные формы гепатоза, вызванные дефектом ферментов, которые принимают участие в обмене билирубина. Такие изменения регистрируют при аномалиях развития плода, наличии вредных привычек у беременной.
В норме поджелудочная железа имеет однородную структуру, напоминающую эхоструктуру печени. Изменение эхогенности органа (способность отражать ультразвуковые волны) говорит о диффузных процессах. Их регистрируют при:
- хронических заболеваниях органов пищеварения (самой поджелудочной железы, печени, желчного пузыря);
- при обменно-дистрофических поражениях, когда нормальные клетки железы замещаются соединительной тканью или накапливают жир;
- поражение сосудов с нарушением кровоснабжения поджелудочной железы;
- нарушение углеводного, жирового обмена, сахарный диабет;
- инфекционные заболевания при нарушениях тканевого метаболизма.
Значение в развитии диффузии поджелудочной имеют:
- наследственная предрасположенность;
- чрезмерное употребление жиров, углеводов, острых блюд и алкоголя;
- курение;
- бесконтрольный прием медикаментов;
- постоянные стрессы;
- возрастные изменения органа.

- боль в правом подреберье;
- гепатомегалия — увеличение печени, которое можно обнаружить при пальпации;
- плохой аппетит;
- горечь во рту;
- общая слабость, пониженная работоспособность, эмоциональная нестабильность;
- головные боли;
- тошнота;
- кожный зуд;
- сыпь по телу;
- колебания артериального давления;
- увеличение размеров живота;
- метеоризм;
- потемнение мочи, обесцвечивание стула;
- желтуха;
- склонность к отекам;
- у женщин — нарушение менструаций, у мужчин — снижение потенции;
- незначительное повышение температуры;
- ослабление иммунитета, что проявляется частыми простудными болезнями.
Симптомы острого гепатоза развиваются стремительно. Характерна общая интоксикация, диспепсия, пожелтение кожи. Развивается печеночная недостаточность. Без немедленной госпитализации гепатоз может завершиться летальным исходом.
При гепатозе в хронической форме в структуре печени накапливается жир, гепатоциты погибают, в органе разрастается фиброзная ткань. В дальнейшем может развиваться цирроз с характерной симптоматикой.
Диффузия поджелудочной проявляется симптомами:
- снижение аппетита;
- нарушение стула (запоры, проноси);
- тяжесть, боль в области желудка;
- тошнота, рвота;
- бледность кожи.
Зависимо от заболеваний органов, которые провоцируют структурные изменения в поджелудочной, наблюдают:

Острая форма болезни требует немедленного лечения. Она сопровождается выраженным болевым синдромом с иррадиацией в левую лопатку, тошнотой, рвотой, повышением температуры тела, умеренной желтушностью склер. Возникают диспепсические явления (понос, вздутие, изжога), кровоизлияния около пупка, синюшные пятна по телу.
Информативным считается ультразвуковое исследование. Во время УЗИ печени обнаруживают:
трансформацию гепатоцитов;
- неоднородность структуры органа;
- наличие узлов, кровоизлияний, других патологических образований;
- накопление продуктов метаболитов при гепатозе.
Благодаря УЗИ легко определить эхогенность органа с диффузными изменениями.
При исследовании с помощью ультразвукового аппарата определяют:
- плотность поджелудочной железы;
- контуры;
- размер органа;
- наличие включений;
- изменения структуры.
Высокая эхоплотность с нормальными размерами указывает на стеатоз (часть органа замещается жировой тканью). Снижение эхоплотности с неоднородной структурой железы и ее увеличением указывает на острое воспаление. Пониженная плотность и эхогенность железы без изменений в размерах говорит о хроническом вялом панкреатите.
При необходимости проводят другие исследования:
- анализ крови (общий, биохимический);
- сцинтиграфию;
- рентгенографию;
- КТ;
- МРТ.
Терапию при поражениях печени и поджелудочной проводят в зависимости от их этиологии. В комплексное лечение включают:
- противовирусные препараты;
- антибиотики;
- гепатопротекторы, которые очищают и восстанавливают клетки печени;
- витаминно-минеральные комплексы;
- обезболивающие,
- препараты, регулирующие пищеварение, устраняющие тошноту, метеоризм, изжогу, нарушения стула;
- желчегонные лекарства.
Пациентам важно правильно питаться. Нужно отказаться от:
- алкоголя;
- газированных напитков;
- майонеза;
- острых соусов;
- кофе;
- грибов;
- лука и чеснока;
- консервов и маринадов;
- острых, соленых, копченых блюд;
- жирного мяса и рыбы;
- субпродуктов;
- щавеля;
- свежей выпечки.
При сопутствующем сахарном диабете нужно ограничить потребление углеводов.
В рацион нужно включить:
- подсушенный хлеб;
- некислые фрукты, ягоды;
- овощные пюре;
- диетические сорта мяса, рыбы;
- нежирный творог;
- вареные яйца;
- каши на воде (рис, манка);
- вегетарианские супы;
- зеленый чай, компоты.
Важно употреблять достаточное количество жидкости, уменьшить в рационе объем соли. Принимать пищу следует часто, небольшими порциями. Блюда нужно готовить на пару, тушить или запекать, подавать не слишком горячими или холодными жидкой, полужидкой консистенции.
Для профилактики прогресса диффузных изменений следует придерживаться рекомендаций врача относительно лечения и своевременно обращаться за медицинской помощью.
источник
Диффузные изменения не свидетельствуют о серьезном заболевании, однако могут говорить о начале патологии и увеличении тканей органа. При своевременном обращении к доктору восстановить работоспособность печени и поджелудочной можно в 9 из 10 случаев. Эффективность лечения зависит от причин отклонения, выявить которые могут анализы и инструментальные обследования.
Печень и поджелудочная относятся к непарному виду органов, которые не предусматривают полостей, а состоят из тканей. Так как они между собой соединены протоками, сбой работы одного сказывается на втором.
Диффузные изменения – это нарушения структуры ткани. Органы теряют плотность, форму, размер. Приступать к самостоятельному лечению патологии не рекомендуется, так как симптомы похожие на диагноз гепатоспленомегалия. Этот синдром характеризуется одновременным увеличением в размерах печени и селезенки и требуются разные виды лечения.
Причинами отклонений являются:
p, blockquote 5,0,0,0,0 —>
- Нарушенный обмен веществ.
- Инфекционные заболевания.
- Воспалительные процессы.
- ЖКБ (камни в почках).
К изменениям железы приводят панкреатит, стресс, алкоголизм, наркотическая зависимость. Вызывает деформацию тканей также хронический холецистит, при котором в желчном пузыре образуется воспалительный процесс.
При воздействии на организм негативных факторов у пациентов может появиться стеатоз (жировые вкрапления в паренхиме).
Существуют конкретные признаки диффузных изменений печени и железы, по которым можно диагностировать заболевание. Зачастую они сопровождаются болями в правом боку. Дискомфорт возникает в процессе физических нагрузок, при беге или вследствие приема жирной пищи. Болевые ощущения имеют постоянный характер и усиливаются при воздействии раздражительных факторов.
Диффузионные изменения могут наблюдаются в любом возрасте и иногда проявляются даже у детей.
p, blockquote 10,0,0,0,0 —>
- тошнота;
- понижается аппетит;
- появляется отрыжка горечью после еды;
- изжога;
- периодическая рвота;
- слабость организма;
- быстрая утомляемость;
- частые мигрени.
У мужчин при заболеваниях печени могут появляться сбои в половой функции. При подобном диагнозе у женщин возникают гормональные нарушения.
У пациентов изменяется тон кожи и цвет белков глаз. В некоторых случаях наблюдается потемнение мочи и обесцвечивание каловых масс.
Существует несколько типов болезни. Все они проявляются вследствие различных заболеваний
Виды патологии печеночной и поджелудочной ткани:
p, blockquote 14,1,0,0,0 —>
- Незначительные поражения. Распространенное явление среди молодежи и взрослого населения. Встречаются такие отклонения при различных стадиях гепатита. Вызвать небольшие изменения также могут неблагоприятные факторы.
- Поражения средней степени. Основными причинами являются отравления, частые употребления алкоголя, вредное питание. Выправить такую патологию можно с помощью приема витаминов и натуральной пищи.
- Сильные поражения. Наблюдаются изменения у людей, болеющих сахарным диабетом. Нередко патология тканей печени и поджелудочной железы проявляется при ожирениях и наличии опухолей.
Есть несколько видов изменений паренхимы. На сегодняшний день имеются набухающие, гипертрофические, склеротические, дистрофические типы. Все они появляются по разным причинам.
Диффузные изменения поджелудочной проявляются:
p, blockquote 16,0,0,0,0 —>
- Умеренной плотностью ткани (патология обусловлена острой формой панкреатита. Сопровождается перевариванием паренхимы желудочным соком. В этом случае орган увеличивается в размерах. Часто наблюдается отечность стенок).
- Уменьшением толщины ткани (проявляется вследствие хронического панкреатита. Причиной изменения паренхимы является нарушение работы пищеварительного тракта).
- Липоматозом железы (патология обусловлена развитием жировой прослойки в тканях органа).
Независимо от форм и видов заболевания, необходимо при первых симптомах обращаться к врачу. Только полноценное обследование может выявить причины деформации ткани.
Прежде чем назначить лечение, доктор обязан поставить точный диагноз. Проводится ряд процедур, среди которых основное место занимает ультразвуковое исследование.
Эхо-признаки диффузных изменений, которые определяются с помощью УЗИ:
p, blockquote 20,0,0,0,0 —>
- Уменьшенная плотность структуры ткани. Такой эхопризнак указывает на ее неоднородность. Орган увеличивается в размерах. Вызывают патологию воспалительные процессы.
- Заниженная эхоплотность. В этом случае печень и поджелудочная не меняется в размерах. Подобное отклонение может быть вызвано хроническим панкреатитом.
- Повышена эхогенность. Структура уплотненная. Стенки замещаются жировой тканью.
- Эхоскопические изменения. Указывают на наличие большой плотности паренхимы.
- Эхографические отклонения. Орган уплотнен, наблюдается гиперэхогенность. При этом его размер может быть как в пределах нормы, так и уменьшенным.
- Диффузорные дистрофические отклонения. Основной причиной является жировая инфильтрация.
У здорового человека эхогенность паренхимы поджелудочной очень похожа на ту, что у печени и селезенки. Железа состоит из головки, тела, хвоста. Все части органа должны иметь размеры в пределах нормы. Часто при воздействии негативных факторов они видоизменяются. Поджелудочная железа должна иметь однородную структуру.
На этом видео можно посмотреть как проводится узи.
После определения точных причин, врач назначает спазмолитики, обезболивающие, ферменты. Иногда лечение предусматривает прием антибиотиков и противорвотных препаратов. Также прописываются такие гепатопротекторы как Карсил и Лив-52. Для регенерации органа назначается «Гепабене», «Эссенциалле».
Вылечить диффузные изменения можно даже с помощью народных средств. Для этого применяются различные настои из трав. Очистка печени проводится с помощью овса, березовых почек, плодов шиповника, мяты.
Мед, настоянный в тыкве. Для этого понадобится взять небольшой овощ, достать из него семена и наполнить медом. Настаивать в темном месте на протяжении 3 недель. Употреблять жидкость по чайной ложке три раза в день.
Настой с брусники. Потребуются только листики. Они могут быть как сухими, так и свежими. В литр воды добавить горсть растения и заваривать на протяжении 20 минут. Охлажденную жидкость принимать по стакану в день.
Также пациент обязан придерживаться диеты. Правильное питание должно соблюдаться на протяжении 5 месяцев. Рекомендуется употреблять в пищу продукты богатые на витамины (томаты, яблоки, рыбу, говядину, творог, яйца). Блюда должны быть варенными или приготовленными на пару.
p, blockquote 28,0,0,0,0 —> p, blockquote 29,0,0,0,1 —>
При неэффективности консервативного лечения проводится хирургическое вмешательство. Чтобы патология не проявилась повторно, пациенту надо вести здоровый образ жизни.
источник
Достаточно распространенной патологией на сегодняшний день являются диффузные изменения печени и поджелудочной железы, лечение которых должно проводиться без отлагательств. Своевременно начатая терапия в 90% случаев гарантирует полное восстановление и сохранение органа.
Диффузные изменения характеризуются как патологический процесс, вследствие которого происходит равномерное изменение структуры клеток или отдельных тканей органов.
Основополагающими причинами диффузных изменений печени и поджелудочной железы могут стать:
- дисфункция обменных процессов;
- острые инфекционные болезни;
- воспалительные процессы хронического характера;
- острые состояния.
Патологические изменения поджелудочной железы могут наблюдаться при таких заболеваниях, как:
- Сахарный диабет. При течении данного заболевания в большинстве случаев происходит замена паренхимы на жировую ткань.
- Причиной таких изменений может быть возрастное изменение тканей.
- Нередко данный патологический процесс возникает при заболеваниях сердечно-сосудистой системы.
- Фиброз поджелудочной железы способствует возникновению диффузных изменений органа.
- Избыточный вес и неправильное питание может послужить причиной возникновения различных заболеваний ПЖЖ, которые, в свою очередь, способствуют патологическим изменениям в тканях.
К причинам возникновения диффузных изменений в печени можно отнести следующие:
- Долго протекающий холецистит с застоем желчи.
- Долговременный прием антибактериальных препаратов.
- Завершающая стадия фиброзных изменений на фоне цирроза.
- При различных формах гепатита всегда наблюдаются изменения тканей органа.
- Вследствие алкогольного поражения печени могут возникнуть различного рода изменения здоровых тканей.
- Жировая дистрофия печени, вызванная диетами и чрезмерным снижением массы тела, является причиной изменения паренхимы.
Симптомы функциональных нарушений печени и поджелудочной железы сопровождаются болевыми ощущениями и тяжестью в области правого подреберья. Как правило, подобного рода боли возникают при физических нагрузках, беге, употреблении продуктов питания с повышенным процентом жирности. Болевой синдром в этом случае имеет постоянный характер и может усиливаться при воздействии различных раздражающих факторов.
У больного в большинстве случаев наблюдается:
- постоянное чувство тошноты;
- снижение аппетита;
- изжога;
- отрыжка горечью после приема пищи;
- многократные случаи рвоты;
- общая слабость;
- снижение работоспособности, переутомление;
- частые головные боли.
Нередко признаки диффузных изменений проявляются появлением скопления крови в подкожно-жировой клетчатке. У представителей мужского пола на фоне заболеваний печени возможно нарушение половой функции. У женщин может наблюдаться гормональный дисбаланс с нарушением менструального цикла.
Кроме того, заболевания печени характеризуются изменением оттенка кожного покрова и белковой оболочки глаз. На начальной стадии заболевания появляется легкая желтушность глазных яблок, затем к патологическому процессу присоединяется изменение цвета кожных покровов. У больного происходит обесцвечивание кала и темнеет моча.
При врачебном осмотре в большинстве из случаев наблюдается изменение размеров печени, иногда происходит выпячивание органа за передние стенки ребер.
Поджелудочная железа отвечает за выработку поджелудочного сока и инсулина. Любые диффузные изменения свидетельствуют о нарушениях в тканях органа и не вызывают появление каких-либо опухолевых образований.
Поджелудочные диффузные изменения бывают:
- Патологическое изменение плотности тканей, обусловленное острым течением панкреатита. Сопровождается постепенным перевариванием паренхимы поджелудочной железы пищеварительным соком. Наблюдается увеличение объема органа и отечность его стенок.
- Уменьшение плотности паренхимы на фоне хронического панкреатита, при котором панкреатический проток становится извитым. Происходит это по причине нарушения процесса переваривания пищи с повышенным процентом жирности.
- Липоматоз поджелудочной железы характеризуется отложением жира в тканях органа. Преимущественно наблюдается у людей, страдающих диабетом и при возрастных изменениях.
- Вследствие фиброза ПЖЖ. Фиброз обозначает патологическое замещение тканей соединительной паренхимой, обычно возникает по причине дисфункции обменных процессов и при воспалении.
О чем свидетельствую увеличенные размеры поджелудочной железы и как выглядит нормальный орган на УЗИ читайте в следующей статье.
- общий сбор анамнеза, изучение клинической картины;
- ультразвуковое обследование;
- анализ крови для выявления воспалительных процессов в организме;
- рентгеноскопическое исследование поджелудочной железы;
- биохимический анализ крови;
- анализ кала и мочи;
- биопсическое исследование пунктата печени;
- анализ на онкомаркеры в случае подозрения на рак печени;
- компьютерная и магниторезонансная томографии.
При назначении подходящей терапии важно учитывать особенности протекания заболевания, причины его возникновения и активность патологического процесса.

Основополагающим компонентом в лечебной терапии является строгая диета. Обязательное исключение алкогольных и газированных напитков, ограничение в употреблении жареных, острых и жирных блюд. Не рекомендуется на момент лечения принимать гепатотоксические лекарственные средства, проводить различные вакцинации. Нежелательно проходить лечение имеющихся заболеваний пищеварительной системы.
Диета назначается сугубо индивидуально, с учетом переносимости отдельных пищевых продуктов и аллергической предрасположенности пациента. Диетологическая терапия подразумевает полное исключение из пищевого рациона токсичных продуктов питания, консервантов, различных химических добавок. Режим питания должен быть щадящего характера, а физические нагрузки и работу адаптируют с учетом возможностей больного.
Базисное лечение должно быть направлено на нормализацию пищеварительной функции и процесса всасывания. Немаловажную роль играет нормализация бактериальной флоры толстой и тонкой кишки. Для этого больному назначается антибактериальная терапия, ферментные лекарственные средства. Лечение проводится в течение 3-4 недель.
Для снижения тонуса мышц пораженного органа применяют препараты спазмолитического действия, которые способствуют улучшению оттока ферментативного сока в кишечник.
В случае диффузных изменений печени и поджелудочной железы, возникших на фоне фиброза, целесообразно назначение противовоспалительных препаратов нестероидной группы.
Для снижения риска возникновения диффузных изменений можно придерживаться следующих профилактических мероприятий:
- В первую очередь следует отказаться от употребления спиртного, так как алкоголь пагубно влияет на печень и способствует возникновению различных заболеваний.
- Желательно придерживаться дробного питания.
- При первых подозрениях на функциональные расстройства органов пищеварения рекомендуется ограничить употребление жареных, острых и жирных блюд.
- Регулярно проходить плановый осмотр.
Придерживаясь профилактических правил, можно предупредить развитие различных патологий печени и ЖКТ.
источник
Для большинства, не искушённых в медицинских терминах — диффузные изменения печени и поджелудочной железы — звучит довольно угрожающе. Что же это на самом деле и так ли уж опасны эти изменения? На самом деле, эхографические признаки диффузных изменений говорят лишь о способности тканей отражать ультразвук в зависимости от их плотности.
Данные отклонения проявляются на процедуре ультразвукового исследования. Сами по себе они не предвещают никаких печальных последствий. А есть всего лишь констатация структурных видоизменений тканей этих двух важнейших органов, вследствие влияния разных факторов.
В целом при отсутствии отдельных очаговых включений, в виде камней, кистозных или опухолевых новообразований, диффузные изменения не должны быть поводом для серьёзных переживаний, если только их степень не слишком велика. В таком случае лечащий врач назначает дополнительное обследование, на основании результатов которого определяет причины, повлёкшие изменения и назначает соответствующее лечение.
Печень единственный орган способный к полной самостоятельной регенерации. Но это же свойство затрудняет раннюю диагностику многих заболеваний. Печень очень долго не подаёт сигналов бедствия, пытаясь справиться с расстройством. А когда процесс окончательно выходит из-под её контроля и становится очевидным, зачастую болезнь уже слишком запущена и излечивается с большим трудом.
Первая симптоматика, сигнализирующая о поражениях печеночной ткани, смазана и похожа на картину многих других осложнений, это, так называемая «печёночная лень», выраженная:
- В быстрой утомляемости;
- В периодических головных болях;
- В общей вялости;
- В низкой работоспособности;
- В незначительных кожных высыпаниях.
Наряду с тем, что диффузные изменения в паренхиме печени нередко обусловлены накоплением мелких возрастных нарушений, при других обстоятельствах они же могут стать признаком серьёзных болезней, таких как:
- Цирроз — перерождение рабочих клеток печени в клетки с повышенным содержанием жира или соединительные ткани. Обусловлен хроническим алкоголизмом, инфекционными поражениями, механическим воздействием и другими причинами;
- Гепатит — вирусное заболевание, сопровождающееся отмиранием паренхимы и замены её на жировую ткань;
- Гепатоз — невирусное избыточное накопление в печени жировых запасов, ведущее к гепатиту и циррозу. Гепатоз часто сопровождается тяжестью и болью слева под рёбрами, тошнотой рвотой;
- Холангит — болезнь желчных протоков инфекционной природы.
Кроме того, увеличение печени (гепатомегалия), селезёнки и поджелудочной железы могут быть обусловлены инфицированием мононуклеозом или системным генетическим наследственным отклонением муковисцидоз. Для этого состояния характерны:
- Ощущения тяжести;
- Дискомфорта в области желудка;
- Болевого синдрома в верхних отделах ЖКТ не привязанного к приёму пищи;
- Раннего насыщения, связанного с нарушением аппетита;
- Сдавленности справа под рёбрами и прочих симптомов.
Влияния на здоровье печени, бывают как имманентными, так и внешними.
- Химически агрессивное окружение;
- Табак;
- Спиртосодержащие жидкости;
- Систематическое нарушение диеты;
- Механические воздействия;
- Препараты, разрушающего действия;
- Регулярные стрессы и прочее.
Внутренние причины делятся на три большие группы.
- Заболевания, связанные с особенностями самой печени:
- Аутоиммунные и наследственные генетические патологии;
- Гепатит;
- Цирроз;
- Холангит;
- Муковисцидоз и подобное.
- Болезненное влияние близких органов и связующих систем организма:
- Повышенная глюкоза в крови;
- Панкреатит;
- Вирусные инфекции;
- Гельминтные инвазии и другие кишечные инфекции с тяжёлым течением;
- СПИД.
- Возрастные изменения.
Когда диффузные изменения являются следствием тяжёлых системных нарушений, со временем это становится заметным по таким проявлениям. как:
- Чувство дискомфорта в правом боку после еды;
- Горечь во рту по утрам;
- Осветление кала и потемнение мочи до цвета тёмного пива;
- Вздутие брюшины напротив печени;
- Зуд и гиперемия кожных покровов;
- Ярко-жёлтый оттенок глазных белков, эпителия и слизистых оболочек.
Лечебные мероприятия определяются причиной, повлекшей данные нарушения.
- Восстанавливающие препараты, такие как Эссенциале или Гепабене;
- Противовирусные и противоглистные лекарственные средства;
- Желчегонные и витаминные вещества.
Более серьёзные последствия требуют соответствующих мер, вплоть до хирургической операции.
Все органы и системы живого организма вовлечены, посредством обмена веществ, в сложные взаимодействия. Поэтому нездоровые проявления в одном органе неизбежно накладывают отпечаток на состояние всего организма, особенно на близлежащие органы со сходными функциями. И нередко диффузные изменения структуры печени и поджелудочной железы возникают одновременно или с небольшим интервалом.
Поджелудочная железа — важнейший орган, который синтезирует:
- Ферменты, необходимые для здорового пищеварения:
- Липазу;
- Амилазу;
- Протеазу.
- Гормоны, регулирующие жизненные процессы организма:
- Инсулин;
- Глюкагон;
- Соматостатин;
- Панкреатический полипептид.
Так же, как и в случае с печенью, отклонения состояния тканей поджелудочной железы от нормы устанавливаются в процессе УЗИ. Эхо признаки показывают уплотнения или разрыхления структуры паренхимы и патологические сплетения сосудов. Очаги могут быть разбросаны по всему телу железы или локализованы в одном месте.
Сложность для точного обследования представляет анатомическое расположение железы. Она находится за желудком, почти вплотную к позвоночнику и немного выходит с левой стороны под нижний контур рёбер, что затрудняет получение чётких качественных снимков. В полости желудка и кишечника, заслоняющих железу в момент снимка могут содержаться газы или остатки пищи, которые мешают объективной оценке изменений непосредственно в теле поджелудочной железы.
Для уточнения природы отклонения проводятся дополнительные исследования на компьютерном томографе, обзорной рентгенографии, эндоскопия ЖКТ и анализов органических веществ.
Причины, вызывающие необратимые изменения в структурах поджелудочной железы полностью соответствуют тем, которые действуют на печень в аналогичных обстоятельствах.
По эхогенности тканей и объёма исследуемого органа, опытный специалист может довольно точно определить характер нарушения:
- О запущенном остром панкреатите однозначно свидетельствуют пониженные показатели эхогенности вкупе с патологическими размерами железы. Механизм образования данного отклонения кроется в нарушении нормального оттока сока с пищеварительными ферментами через протоки железы. Вместо пищи, действие пищеварительных ферментов направляется на ткани самой железы, вызывая её отёчность и разбухание.
- Хронический панкреатит диагностируется при наличии неизменных контуров поджелудочной железы совместно с повышенной проницаемостью исследуемой ткани. Выражается в затрудненном усвоении жирной пищи, вызванном недостаточностью пищеварительных ферментов из-за перевития выводящих протоков.
- У людей старшей возрастной группы и страдающих сахарной болезнью, обычные размеры органа в сочетании с низкой проводимостью ультразвука, бывают признаком липоматозы — частичного замещения паренхимы (специализированных клеток) поджелудочной железы на клетки с повышенным содержанием жировых включений.
- Слабое прохождение ультразвукового излучения вместе со здоровыми или слегка уменьшенными размерами железы, чаще всего оказываются признаками фиброзных образований, или замены плотными соединительными волокнами специфических железистых клеток. Подобные поражения следуют за тяжёлыми процессами воспалительного характера и сбоями обмена веществ в тканях исследуемого органа.
Панкреатит — обязательно проявляется через диффузные изменения. При этом разрушения касаются не только поджелудочной железы. Токсины, попадая в кровь, влияют на состояние сердца, мозга, лёгких, почек и других систем.
Острый панкреатит характеризуется:
- Непереносимой опоясывающей болью вокруг поясницы;
- Высокой температурой;
- Тошнотой и рвотой;
- Нарушением сердечного ритма.
При попадании гноя в брюшную полость, развивается сепсис, больной теряет сознание, наблюдаются синюшные пятна. Чтобы не допустить необратимых последствий, пациентам с такими признаками необходима срочная медицинская помощь.
Хронический панкреатит не обладает такими яркими проявлениями, но требует не меньшего внимания:
- Частые боли;
- Ощущение тяжести с левой стороны живота после еды;
- Метеоризм;
- Тошнота;
- Горький привкус во рту.
Всё это свидетельства системных нарушений в поджелудочной железе. На это же указывает пониженная эхогенность тканей, при вполне обычных размерах. Если не проводить своевременного комплексного лечения, возможны образования кист, фиброзов, кальцинатов и перерастания заболевания в острую форму. Лечится хроническая форма панкреатита голодной диетой, панкреатическими отварами, аптечными препаратами по назначению врача, а главное, изменением всего образа жизни и системы питания. В пограничных стадиях возможна хирургическая операция.
Фиброз чаще всего является следствием систематических воспалительных процессов или таких наследственных патологий, как первичная сидерофилия, муковисцидоз и другие. В большинстве случаев, протекает бессимптомно. Лечение проводится, если у больного есть жалобы на своё состояние.
У людей старшей возрастной группы довольно часты случаи бессимптомного уменьшения или атрофия поджелудочной железы. Возрастные изменения, к сожалению, не лечатся. Тем более, если сам человек не ощущает дискомфорта и не настаивает на оказании медицинских услуг.
Если при очередном плановом обследовании у вас вдруг обнаружились умеренные диффузные изменения печени и поджелудочной железы, и что это такое вам неизвестно — не стоит волноваться. Как говорит врачебная практика, такие незначительные отклонения здоровью не вредят. А вот выраженные диффузные изменения поджелудочной железы и печени — повод для обращения к соответствующему специалисту, который должен провести доскональное обследование и назначить комплексное лечение, а также дать рекомендации по правильному питанию во время лечения, реабилитации и последующей жизни, если есть желание быть здоровым и счастливым.
источник
При ультразвуковом исследовании врач функциональной диагностики в заключении многим пациентам делает пометку: «Диффузные изменения паренхимы печени и поджелудочной железы» (ДИП и ДИПЖ). При этом жалоб у пациента прежде не было. В первую очередь больному следует объяснить: ДИП и ДИПЖ — не окончательный диагноз. Это процессы в паренхиме органа, вызванные патологическим механизмом, определение которого требует провести дополнительную дифдиагностику.
Диффузные изменения (ДИ) поджелудочной железы и печени — это изменения в строме органов вследствие существующего патологического процесса. Данный симптом обнаруживается при ультразвуковой диагностике органов брюшной полости. Достаточно часто при исследовании определяют одномоментно изменения как в поджелудочной железе, так и в печени, потому что работа этого органокомплекса взаимосвязана.
Достаточно часто факторами развития диффузных изменений в печени являются:
- инфекционный гепатит (все виды);
- аутоиммунный гепатит;
- резкая потеря или набор массы тела;
- ожирение;
- прием лекарственных препаратов с гепатотоксическим влиянием (антибиотики, НПВС, противомикозные средства, оральные контрацептивы и др.);
- частые приемы алкогольных напитков.
Для диффузных изменений поджелудочной железы характерны следующие причины:
- острый панкреатин;
- хронический панкреатит;
- заболевания печени, желчного и желчевыводящих протоков;
- прием лекарственных препаратов с панкреотоксическим влиянием (антибиотики, непрямые антикоагулянты, эстрогены и др.);
- стресс;
- курение;
- частый прием алкогольных напитков.
Диффузные изменения в паренхиме органов — не диагноз, а лишь один из симптомов, выявляемый на ультразвуковом обследовании. Изменения в структуре могут быть следующие:
- дистрофические;
- неоднородные;
- очаговые;
- реактивные;
- фиброзные;
- гепатомегалия (увеличение печени);
- гепатоспленомегалия (увеличение печени и селезенки).
Паренхиматозные дистрофии — проявление нарушения основного обмена в клетках. Разные виды дистрофий отображают недостаточность или избыток физиологических ферментов, их несостоятельность, ведущие к развитию нарушений функций органа в целом. Диффузные дистрофические изменения неоднородны по своей структуре и имеют следующие виды:
| Виды дистрофий | Характеристика |
| Белковая гиалиново-капельная | Внешний вид печени не меняется. Исход чаще неблагоприятный — процесс завершается необратимым некрозом гепатоцитов. Встречается при частом употреблении алкоголя |
| Белковая гидропическая | Внешний вид органа не меняется. Исход чаще неблагоприятный — ведет к некрозу гепатоцитов. Встречается при вирусных и токсических гепатитах |
| Жировая | Липидоз, или жировое перерождение печени. Внешний вид печени меняется — она увеличивается в размерах, капсула становится плотной, поверхность бугристая. На более поздних стадиях происходит вовлечение в воспалительный процесс здоровых участков печени, уменьшение в размерах. Перерождение начинается от периферии к центру. Обратимое состояние, встречается при:
|
Стадии заболевания печени
Диффузные дистрофии по степени выраженности классифицируются следующим образом:
- Незначительные, или очаговые — патологический процесс охватывает небольшой участок.
- Умеренные, или локальные — изменения охватывают всю долю печени.
- Выраженные, или тотальная диффузия — поражена все печень.
Дистрофия поджелудочной железы заключается в снижении секреции органа из-за снижения количества функциональных клеток. Под воздействием алкоголя, токсинов и жирной пищи снижается количество таких структур:
- Ацинусов — клеток, вырабатывающих панкреатический сок с ферментами.
- Островков Лангерганса — клеток, вырабатывающих гормоны поджелудочной железы (глюкагон и инсулин).
- Протоков поджелудочной железы (ПЖ) — сужение, расширение или обтурация просвета протоков ведет к плохому выведению панкреатического сока в двенадцатиперстную кишку.
При панкреатите острой или хронической формы снижается количество нормальных структур, без образования новых. Это чревато некрозом структур поджелудочной железы с замещением отмерших участков нефункциональной соединительной тканью.
Здоровая железа и железа с очагами некроза
Очаговые поражения печени — объемная группа заболеваний, для которых характерно замещение функционирующих гепатоцитов новообразованием.
Очаговые поражения в печени бывают:
| Виды очаговых образований | Типы |
| Непаразитарные |
|
| Глистные инвазии |
|
| Опухоли с доброкачественным течением |
|
| Опухоли со злокачественным течением |
|
| Послеоперационный период |
|
По характеру структура ПЖ может изменяться однородно и неоднородно:
| Неоднородные изменения | Однородные изменения |
|
|
Виды неоднородных образований ПЖ
Важное значение в диагностике данных заболеваний имеет плановое УЗИ, так как протекание патологий происходит бессимптомно и на поздних стадиях чревато некрозом хвоста поджелудочной железы с развитием сахарного диабета.
Реактивное перерождение печени — это воспалительный процесс, возникающий вследствие:
- заболеваний желудка и кишечного тракта,
- внутренних хронических процессов,
- приема гепатотоксических лекарственных препаратов (антибиотиков),
- сахарного диабета,
- обширных ожогов,
- онкологии.
Прогностически заболевание имеет благоприятное течение, легко купируется и поддается лечению.
При нарушении желчеоттока возникает реактивная трансформация поджелудочной железы (реактивный панкреатит). Возникает при:
- холецистите;
- гепатите;
- язвенной болезни двенадцатиперстной кишки.
Данный патологический механизм может сопровождаться сильным болевым симптомом, нарушать процесс пищеварения и регуляции уровня глюкозы. При реактивном панкреатите резко снижается качественная и количественная характеристика островков Лангерганса, что чревато появлением сахарного диабета.
Механизм развития реактивного панкреатита
Фиброз печени — тяжелая стадия, при которой происходят необратимые нарушения структуры и функций органа. Печень уплотнена и ее поверхность становится бугристой, постепенно уменьшается в размерах. Зачастую фиброз является промежуточной стадией до развития цирроза печени.
Причинами фиброзных изменений могут быть следующие процессы:
| Процесс | Патогенез |
| Инфекционный гепатит | Вирус гепатита вызывает воспалительный процесс с последующим образованием гноя. Данный этап может быть стартовым для продуцирования фибрина и накопления его в печени |
| Токсический гепатит | Токсическое влияние на гепатоциты ведет к их некрозу и замещению отмерших очагов фиброзной тканью |
| Аутоиммунный гепатит | Нарушения в работе антител иммунной системы ведут к атаке на гепатоциты своего же организма, восприятию его как чужеродный объект. Некротизированные очаги паренхимы замещаются соединительной тканью |
| Неалкогольное жировое перерождение | Происходит наполнение паренхимы жировыми отложениями. Со временем количество жировых включений становится настолько велико, что начинает вытеснять гепатоциты |
| Амилоидоз | Наследственное заболевание. Амилоид — аномальный белок, в норме не образующийся. Он постепенно замещает здоровые клетки паренхимы с последующим фиброзированием |
| Синдром Бадда — Киари | Застойные явления в сосудах органа ведут к нарастающей гипоксии. Происходит аутоинтоксикация паренхимы продуктами жизнедеятельности, затем — некроз и замещение соединительной тканью |
| Недостаточность альфа-1-антитрипсина | Наследственная мутация генов, при которой в паренхиме накапливается белок антитрипсин, имеющий гепатотоксическое действие. Развивается некроз и замещение фиброзной тканью |
| Алкогольное поражение | Этиловый спирт, содержащийся в алкоголе, оказывает разрушительное действие на клетки. Происходит жировая дистрофия и замещение отмерших очагов фиброзной тканью |
| Болезнь Вильсона — Коновалова | Заболевание, нарушающее метаболизм меди в организме. Медь накапливается в гепатоцитах, и под воздействием высоких концентраций клетки отмирают. Далее происходит их замещение фиброзной тканью |
| Гемохроматоз | Наследственное заболевание, для которого характерно избыточное отложение железа. При высокой концентрации элемента клетки отмирают и замещаются фиброзной тканью |
| Галактоземия | Наследственное заболевание, для которого характерно накопление в печени различных видов галактозы с последующим отмиранием клеток и их замещением соединительной тканью |
| Первичный и вторичный билиарное перерождение печени | Нарушение оттока желчи ведет к разрушающим для клеток процессам. В некротизированных очагах откладывается белок фибрин |
| Кардиальный фиброз | Провоцируется сердечной недостаточностью и ведет к застою в портальной вене. Гипоксия и ацидоз являются причиной массовой гибели печеночной ткани и замещением ее соединительной |
| Врожденный фиброз | Обнаруживается у годовалых детей. На внутриутробном этапе развития происходит разрастание соеденительной ткани в печени. Симптомы появляются от нескольких дней до месяца жизни |
Протекание фиброзной стадии индивидуально, при врожденных патологиях исход прогностически более благоприятный, чем при алкогольной или инфекционной этиологии.
Фиброз ПЖ — замещение паренхимы органа соединительной тканью. Процесс является необратимым и протекает в большинстве случаев мало— или бессимптомно. Катализатором процесса являются:
- погрешности в диете — жирная, жареная, острая пища и т. д.;
- чрезмерное употребление алкоголя;
- курение.
Выделяют такие виды фиброза:
| Вид фиброза | Патогенез | Картина на УЗИ |
| Диффузный | Замещение соединительной тканью происходит обширно, распространяясь на весь объем органа | Диффузно-неоднородная ткань поджелудочной железы, увеличение размеров органа, повышенная плотность |
| Очаговый | Выпадение фибрина происходит локально, образуя соединительнотканный очаг — фиброму | Видны локальные очаги с повышенной эхогенностью и плотностью |
Гепатомегалия — вторичный синдром, при котором происходит увеличение размеров печени. При гепатоспленомегалии (гепатолиенальный синдром) увеличивается также селезенка. Причинами увеличения органа могут быть:
| Группа заболеваний | Нозологические формы |
| Заболевания сердечно-сосудистой системы |
|
| Заболевания печени и желчной системы |
|
| Паразитарные или инфекционные заболевания |
|
| Наследственные заболевания накопления |
|
| Онкология |
|
Гепатолиенальный синдром выявляется при ультразвуковой диагностике. Увеличение размера органа обнаруживается и при глубокой пальпации: край печени будет выходить из-под края реберной дуги.
Начальные стадии развития не всегда клинически выражены. Пациенту необходимо внимательно относиться к своему самочувствию, так как характерные и ярко выраженные проявления встречаются на более запущенных стадиях. К симптомам, на которые необходимо обратить внимание больному, относятся:
| Печеночные симптомы | Печеночные симптомы |
|
|
Как и при ДИП, при ДИПЖ симптоматика чаще слабовыраженна, либо может отсутствовать вовсе. Появление симптомов говорит о развитии патологического процесса в органе. К признакам ДИПЖ относят:
- снижение или отсутствие аппетита;
- расстройство стула — понос, чередующийся с запорами;
- тяжесть и боль в левом подреберье, спустя время после принятия пищи;
- тошноту и рвоту спустя время после еды.
Характерная клиническая картина для разных заболеваний:
| Патология | Клиническая картина |
| Язвенная болезнь двенадцатиперстной кишки |
|
| Холецистит |
|
| Гепатит различной этиологии |
|
При малейших подозрениях и ухудшении самочувствия следует обратиться к терапевту. Для уточнения диагноза необходимы применение дополнительных методов исследования и консультация специалиста.
Чтобы поставить окончательный диагноз, больному необходимо пройти ряд диагностических процедур. Из лабораторных исследований важны:
- клинический анализ крови;
- биохимическое исследование крови.
А также применяются инструментальные диагностические методы:
- УЗД органов брюшной полости;
- ЯМРТ, при противопоказаниях к проведению назначают КТ;
- доплерография сосудов;
- лапароскопия (назначается индивидуально);
- фиброгастроскопия;
- рентгенография и рентгеноскопия;
- контрастная холангиография.
К эхопризнакам диффузных изменений стромы печени относятся:
- повышенная плотность;
- изменение размеров органа;
- повышенная плотность капсулы;
- отечность;
- неоднородная эхоструктура;
- скопление жировых включений;
- скопление фиброзных изменений;
- паразитарные очаги;
- новообразования;
- гематома.
Различные диффузные изменения на УЗИ отличаются эхогенностью (повышенная в жидкостях, сниженная в плотных образованиях).
Основными эхопризнаками ДИПЖ являются:
- неоднородная эхоструктура;
- неравномерное распределение эхогенности;
- расширение, сужение или обтурация протоков;
- изменение размеров панкреаса;
- наличие образований с отличительной эхогенностью.
УЗД является высокоточным, безопасным и доступным исследованием. Результаты диагностики необходимо обязательно показать лечащему врачу для установления диагноза и выбора терапии.
Малейшие изменения в строме печени нельзя оставлять без должного внимания. Запущенные стадии чреваты развитием:
- заболеваний сердечно-сосудистой системы;
- фиброза;
- цирроза печени;
- тотального некроза.
Избежать необратимых последствий поможет вовремя начатая реабилитация.
Диффузные изменения печени появляются в результате воздействия различных факторов на организм. После полноценного исследования больного и выявления первопричины нарушений врач назначит медикаментозное лечение. Все, что может сделать пациент до момента установления диагноза, — это:
- Сбалансировать питание, придерживаясь необходимой диеты. При избыточной массе тела нужно терять в среднем 1-1,5 кг в неделю до нормализации веса.
- Отказаться от вредных привычек в виде табакокурения и употребления алкоголя.
- Выполнять кардиогимнастику для приведения сосудов в тонус.
Группы препаратов выбора при лечении ДИП следующие:
- гепатопротекторы (Карсил, Гепабене, Глутаргин, Валилив и др.);
- антиоксиданты (Витрум кардио, Берлитион и др.);
- витаминотерапия (витамин С, Е, липоевая кислота);
- иммуномодуляторы (Анаферон, Афлубин, интерферон и др.);
Из средств народной медицины гепатопротекторными свойствами обладают расторопша, корень репешка, тыква с медом и отвар цикория. Травы заваривают (5 г сухого вещества на 250-500 мл кипятка) и употребляют отвар охлажденным 2-3 раза в день, в течении 5 месяцев.
При диффузных изменениях паренхимы печени терапевты рекомендуют стол № 5 по Певзнеру. Диетическое питание рекомендовано для лиц с такими заболеваниями:
- дискинезия желчных путей;
- хронический гепатит;
- не осложненный цирроз печени.
Суточный рацион должен содержать примерно 100 г белка, 400 г углеводов и 80–90 г жиров растительного происхождения. 10–20% в рационе могут составить жиры животного происхождения. Подробнее о разрешенных и запрещенных продуктах питания в таблице:
| Запрещенные продукты | Разрешенные продукты |
|
|
Данная диета способствует восстановлению функций печени и желчеобразующих структур, нормализует пищеварение. Важно придерживаться ограничения в потреблении животных жиров, употреблять достаточное количество белков и углеводов. Блюда и напитки должны быть теплыми, но не горячими.
Выполнение этих рекомендаций ускорит выздоровление больного, а при соблюдении этого питания в дальнейшем наблюдается стойкая ремиссия.
При картине диффузных изменений поджелудочной железы на УЗД, без сопутствующих жалоб и симптоматики, врач может назначить диету (стол № 5 по Певзнеру) и лечебную физиотерапию:
- ванны с минеральными водами;
- грязелечение на верхнюю часть живота;
- УВЧ.
Так как ДИПЖ это — не диагноз, а проявление патологии соседних органов, медикаментозного лечения состояние не требует.
Тактика врача — выявление и лечение основной патологии. Изменения, которые уже произошли в поджелудочной железе, обратному развитию не подлежат. Если первопричиной является сахарный диабет, необходимы коррекция питания и принимаемых препаратов. В индивидуальном порядке врач может разрешить применять народные средства (травы, отвары и т. д.). Стол, рекомендуемым больным сахарным диабетом, — № 9:
| Запрещенные продукты | Разрешенные продукты |
|
|
Питание должно быть дробным, приемы пищи происходить с временными интервалами и в одни и те же часы ежедневно. При несоблюдении диеты возможно обострение панкреатита, стойкие рецидивы, трудно поддающиеся лечению и приводящие к множественным осложнениям органов ЖКТ. Диффузные изменения будут продолжаться, приобретая тотальный характер.
Методы профилактики развития ДИП и ДИПЖ:
- соблюдение правильного питания — отказ от жирного и жаренного, употребление сбалансированной пищи;
- нормализация веса;
- повышение двигательной активности;
- профилактические осмотры — минимум раз в год проводить УЗИ органов брюшной полости.
При установленном диагнозе важно проходить профилактический осмотр два раза в год у лечащего терапевта или гастроэнтеролога.
источник


 вирусный гепатит;
вирусный гепатит; трансформацию гепатоцитов;
трансформацию гепатоцитов;