Анализ крови при циррозе печени остается основной методикой диагностирования заболевания. Именно данные лабораторного исследования позволяют медику не только подтвердить наличие поражения (даже при отсутствующих внешних признаках), но и назначить адекватное состоянию больного лечение.
Цирроз печени – серьезная патология, которая может стать причиной преждевременной гибели человека. Если говорить о том, какие разновидности исследования крови практикуются с целью постановки диагноза, то это общий и биохимический анализ. При необходимости могут назначаться и специфические тесты.
С целью диагностирования цирроза печени – при появлении типичной симптоматики – медик назначает больному сдачу общего анализа крови. Этот тест позволит выявить либо подтвердить наличие патологии. Для ОАК берется кровь из пальца. Забор проводится утром, на голодный желудок.
При циррозном поражении печени в составе крови человека происходят определенные изменения, которые и позволяют доктору сделать конкретные выводы:
- Наблюдается снижение уровня гемоглобина крови. Норма для женщин – не менее 120 г/л, для мужчин – не менее 130 г/л.
- Фиксируется повышений уровня лейкоцитов. Норма лейкоцитов у здорового человека 4–9*10⁹/л.
- На фоне поражения печени отмечается увеличение скорости оседания эритроцитов: высокие показатели СОЭ являются признаком имеющегося в организме воспалительного процесса. У мужчин скорость СОЭ превышает 10 мм/ч, у женского населения – 15 мм/ч.
- Выявляются также изменения в белковом составе крови – наблюдается уменьшение уровня альбуминов.
Полученные данные позволяют диагностировать цирроз печени. Для уточнения текущей стадии заболевания и силы поражения органа назначается биохимическое исследование крови.
Показатели биохимического анализа крови при циррозе печени являются более информативными. Они помогают подтвердить/опровергнуть диагноз, а также определить стадию поражения органа. Для биохимии проводится забор крови из локтевой вены. Выполняется он по утрам на тощаковый желудок.
В составе крови фиксируются вполне конкретные изменения. Касаются они следующих показателей:
- билирубин – наблюдается увеличение его обеих фракций;
- трансаминазы – рост;
- гамма-глутамилтранспептидазы – рост;
- щелочная фосфатаза – увеличивается;
- альбумины (белки) – происходит снижение уровня;
- глобулины – увеличиваются;
- протромбин – происходит уменьшение;
- мочевина – снижение показателя;
- холестерин – уменьшение;
- гаптоглобин – рост по отношению к норме;
- печеночные ферменты – увеличение.
Изучая полученные результаты анализов, врач смотрит на уровень билирубина. Он признается одним из важнейших показателей. Именно его превышение по отношению к норме указывает на воспаление печени и желчных протоков. Принято выделять прямой и непрямой билирубин, а также общий, представляющий собой совокупное значение обеих фракций.
Нормой для здорового органа являются следующие показатели:
- общий билирубин – 8,5–20, 5 мкмоль/л;
- прямой – не более 4,3 мкмоль/л;
- непрямой – не выше 17,1 мкмоль/л.
Что собой представляет билирубин? Это особый желчный пигмент, образующийся после распада гемоглобина и эритроцитов. Именно печень занимается переработкой и трансформированием вещества.
При этом в кровь поступает прямой (свободный) билирубин. Но циркулирует он по кровотоку непродолжительное время. Свободный билирубин, являясь токсичным веществом, попадает в печень, где и происходит его обезвреживание.
При условии нормального функционирования органа свободного билирубина в крови содержится минимальное количество, неспособное оказывать на организм человека негативного воздействия. После попадания в печень он связывается и, таким образом, обезвреживается.
Появляется непрямой билирубин, практически не поступающий в общий кровоток. Затем вещество в составе желчи транспортируется в кишечник и вместе с каловыми массами выводится наружу естественным путем.
При циррозном повреждении печень неспособна обезвреживать весь прямой билирубин. И чем сильнее поражение органа, тем большее количество непрямого билирубина выявляется в составе крови. Внешне это проявляется в пожелтении кожного покрова и склер глаз. Кроме того, человек испытывает сильный кожный зуд.
При развитии цирроза печени увеличивается активность и специфических, и неспецифических печеночных ферментов. Но если повышение значения последних может возникать и при заболеваниях других органов, то специфические печеночные биокатализаторы повышаются только в случае поражения тканей печени.
Неспецифическими ферментами считаются:
- АлТ – в норме не превышает 40 МЕ;
- АсТ – не должна превышать 40 МЕ;
- гамма-ГГТ – для женской группы не больше 36 МЕ/л, для мужчин – не выше 61 МЕ/л;
- ЩФ (щелочная фосфатаза) – в норме не должно превышать 140 МЕ/л.
Аминотрансферазы – АлТ и АсТ – принимают непосредственное участие в процессе продуцирования аминокислот. Производство данных разновидностей почечных ферментов происходит внутри клеток, а потому в крови они содержатся в минимальном количестве.
Но при циррозном повреждении тканей органа, сопровождающихся распадом гепатоцитов (клеток печени), происходит активное высвобождение аминотрансфераз. И после поступления в кровоток они определяются при выполнении биохимического исследования.
Гамма-ГГТ – еще один фермент, необходимый для полноценного аминокислотного обмена. Он накапливается тканями панкреаса, почек и печени. При распаде гепатоцитов он также в значительных количествах выводится в общий кровоток.
Щелочная фосфатаза (ЩФ) необходима для отделения фосфатов от молекул. Фермент скапливается в клетках печени и при циррозе, сопровождающемся нарушением целостности клеток органа, выводится в кровь. Происходит значительное превышение показателей.
В перечень специфических ферментов печени входят аргиназа, нуклеотидаза и другие. Отклонение от нормы также происходит в результате активного распада гепатоцитов.
Анализ крови при наличии цирроза показывает отклонения в уровне белков крови. Пораженная печень неспособна полноценно участвовать в белковом обмене. Местом образования альбуминов (белков) становятся печеночные ткани. И когда орган уже не в состоянии производить этот белок, исследование показывает его снижение.
Нормой альбуминов является показатель в 40–50 г/л. Но при циррозе печени фиксируется снижение как уровня альбуминов, так и общего белка. Норма последнего – 65–85 г/л.
Помимо рассмотренных показателей, медика интересует еще несколько значений:
- При циррозе печени выявляется сниженное количество тестостерона на фоне повышения гормона эстрогена.
- Определяется повышение инсулина, необходимого организму для расщепления и преобразования поступившей вместе с пищей глюкозы.
- Печень становится местом синтеза мочевины, поэтому при нарушении функций органа наблюдается снижение ее показателя до 2,5 ммоль/л и меньше.
- Наблюдается повышение уровня гаптоглобина. Он указывает на наличие воспалительного процесса.
- Происходит снижение уровня холестерина крови.
Для определения разновидности цирроза назначаются исследования крови на наличие определенных антител. При аутоиммунном циррозе проводится исследование крови на антинуклеарные антитела. Для определения биллиарного цирроза, обусловленного продолжительной непроходимостью желчных протоков, рекомендуется тестирование крови на наличие антимитохондриальных антител.
Расшифровка анализов позволяет медику определить степень тяжести цирроза. Для этого используется классификация по Чайлд-Пью.
| Баллы | Уровень билирубина | Уровень альбумина | МНО | Наличие асцита | Печеночная энцефалопатия |
| 1 | Менее 34 | Более 35 | Менее 1,70 | — | — |
| 2 | 34–51 | 30–35 | 1,70–2,30 | Терапия возможна | 1–2 |
| 3 | Более 51 | Менее 30 | Более 2,30 | Лечение возможно, но оно будет сложным | 3–4 |
После получения результатов исследования, врач подсчитывает общее число баллов. Их количеством определяется тяжесть поражения печени.
- Сумма 5–6 баллов указывает на компенсированный цирроз.
- Сумма в 10–15 балов – декомпенсированный цирроз.
Анализ крови при циррозном поражении печени необходим не только для подтверждения диагноза и выявления причины воспаления, но также и назначения адекватной текущему состоянию терапии. Чтобы получить максимально достоверные результаты исследования, необходимо строго соблюдать все рекомендации по подготовке к сдаче биологического материала.
источник
Показатели крови при циррозе печени – главный способ диагностирования болезни; с помощью методики можно не только выявить цирротические процессы на фоне отсутствия внешней симптоматики, но и провести адекватное лечение в зависимости от состояния пациента.
Какие лабораторные анализы говорят о патологических процессах в печени, содержание прямой и непрямой фракции билирубина, щелочной фосфатазы, АСТ, АЛТ, ГГТ и др. при циррозе различной стадии – рассмотрим подробно.
При подозрении врач назначает анализы, особенно актуально определение показателей крови, когда больной жалуется на боль или дискомфорт в боку справа, обесцвечивание стула, потемнение урины, беспричинное повышение температуры до уровня субфебрилитета.
Анализы крови при циррозе печени подразделяются на такие группы:
- Биохимический скрининг. Важно определить значение АСТ, АЛТ, билирубина. Они отклоняются от нормы даже на фоне ранней стадии цирротических процессов.
- Ферментное исследование. Оно помогает выявить воспалительную реакцию в железе.
- Дополнительные обследования (фибросканирование, УЗИ и пр.).
Диагноз «цирроз» ставят на основе совокупности результатов анализов и инструментальных методов диагностики. Важно установить степень поражения печени, стадию болезни (начальная или поздняя), дифференцировать вид патологии – первичный билиарный, алкогольный, вирусный и др.

ОАК помогает определить гемоглобин. При циррозе уровень снижается. Нормальное значение для мужчин от 130 г/л, а для женского пола от 120 г/л. Растет концентрация лейкоцитов, норма для здорового человека 4-9*10⁹/л.
При поражениях печени увеличивается СОЭ (скорость оседания эритроцитов). Рост СОЭ указывает на воспалительную реакцию. Нормальные показатели зависит от половой принадлежности. Так, для женщин норма 15 мм/ч, а для мужчин 10 мм в час. При начальной стадии цирроза присутствуют преобразования в белковом составе – выявляется снижение содержания альбуминов (белков).
Все эти показатели, которые можно определить с помощью общего клинического исследования крови, позволяют заподозрить цирроз. Для более детального изучения назначают биохимию.

Кровь берут из вены, сдавать надо утром, на пустой желудок. Анализ делают по направлению доктора в государственной поликлиники, либо в частной лаборатории на платной основе. Цена минимального профиля биохимии в пределах 3500, а стоимость расширенного – около 5500 рублей.
При циррозе печени определяют следующие показатели – уровень билирубина, ГГТ, ЩФ, альбумины, глобулины, протромбиновый индекс, мочевина, содержание общего холестерина, печеночные ферменты и пр. Значение придают изменению концентрации билирубина, белковых веществ и печеночных показателей.
Доминирующий показатель, который свидетельствует о функциональности органа. Билирубин при циррозе печени возрастает, что говорит о воспалительной реакции в железе и желчных каналах. Бывает прямая и непрямая фракция вещества, а также общий билирубин – он представлен суммой двух фракций.
- Сумма двух фракций – 8,5-20 мкмоль/л.
- Прямая фракция – до 4,3 мкмоль/л.
- Непрямая фракция – до 17,1 мкмоль/л.
Билирубин формируется в организме человека после разрушения красных кровяных телец и железосодержащего белка, и ответственность за процесс распада несет печень.
В кровь человека поступает свободная фракция, но находится там не долго, поскольку вскоре из-за своей токсичности оказывается в печени, где обезвреживается. Когда печень работает полноценно, свободной формы билирубина в крови практически нет, и то следовое количество, что присутствует, не оказывает пагубного влияния.
На фоне цирроза в крови определяют непрямой билирубин, в норме он должен отсутствовать в кровеносной системе или присутствовать только в мизерной концентрации.
При нарушении работы печени она не справляется с обезвреживанием свободного билирубина, растет его содержание. И чем хуже функционирует железа, тем выше количество в крови. Так, в запущенных случаях, когда имеются осложнения (асцит, портальная гипертензия), то билирубин может быть 400 мкмоль/л.

Но если увеличение последнего вида развивается и при других недугах, то первые возрастают только при поражении паренхиматозных тканей.
К неспецифическим ферментам относят:
- АЛС – цифра нормального значения – 40 МЕ.
- АСТ – до 40 МЕ.
- ГГТ – для женщин 36 МЕ на литр, а мужчин до 61.
- ЩФ – до 140 МЕ на литр.
Трансаминазы печени – АСТ и АЛТ принимают непосредственное и активное участие в синтезировании аминокислот. Они формируются на клеточном уровне, поэтому в крови людей содержатся только в следовых количествах.
При циррозе железы происходит разрушение печеночных клеток, активно высвобождаются трансаминазы, попадают в кровеносную систему, определяются при биохимическом исследовании.
ГГТ – еще одно ферментное вещество, которое требуется для нормального обмена аминокислот в организме. Скапливается в тканях поджелудочной железы, печени и почек. При разрушении гепатоцитов возрастает в несколько раз.
У щелочной фосфатазы есть функция – вещество отделяет фосфаты от молекул. ЩФ накапливается в печеночных клетках, и на фоне циррозного поражения, сопровождаемого нарушением целостности клеточных структур, оказывается в кровотоке. Показатель увеличивается в несколько раз.
Аргиназа, нуклеотидаза – специфические ферменты печени, которые определяются с помощью биохимического исследования. При расшифровке врач отмечает их увеличение, выраженность отклонения от нормы обусловлена степенью заболевания.
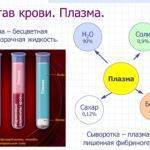
Место формирования альбуминов – паренхиматозная ткань.
Когда печень не справляется с продуцированием белка, выявляется снижение показателя.
Норма для взрослого человека варьируется от 40 до 50 г/л. При циррозе выявляют не только уровень альбумина, но и концентрацию общего белка – 65-85 г/л.
Цирроз сопровождается не только поражением печени, но и нарушением работы внутренних органов и систем, поскольку железа не справляется со своими функциями.
Кроме перечисленных анализов при циррозе печени, врачей интересуют и другие показатели:
- Тестостерон (низкий уровень) и эстроген (высокий уровень).
- Инсулин (растет).
- Мочевина – начинает снижаться на ранней стадии цирроза до 2,5 ммоль/л и еще меньше.
- Гаптоглобин – растет.
- Низкое содержание холестерина.
Чтобы выявить вид цирротического поражения, проводится исследование на выявление антител в крови. При подозрении на аутоиммунный сбой определяют антитела антинуклеарного типа; на фоне билиарной болезни проводится тест на присутствие антимитохондриальных антител.
Расшифровка результатов исследования биологической жидкости позволяет врачу установить степень тяжести патологии. Для этого медицинские специалисты сверяются классификацией Чайлда-Пью:
| Значение (в баллах) | Концентрация билирубина | Содержание альбумина | Международное нормализованное соотношение | Скопление свободной жидкости в брюшной полости | Печеночная форма энцефалопатии |
| 1 | До 34 | От 35 | До 1,7 | – | – |
| 2 | Вариабельность 34-51 | 30-35 | 1,7-2,3 | Возможно компенсировать и затормозить болезнь | 1-2 |
| 3 | От 51 | До 30 | От 2,3 | Терапия не дает хороших результатов | 3-4 |
Во время расшифровки доктор на основании классификации высчитает количество баллов для пациента, благодаря чему можно установить степень тяжести недуга. Если результат в пределах 5-6 баллов по таблице, то говорят о компенсированной форме цирроза, назначается соответствующее лечение. При соблюдении всех рекомендаций доктора печеночные показатели начнут понижаться, а цирротические процессы замедлятся.
Когда результат 10-15 баллов, то ставят диагноз «декомпенсированная форма цирроза». Обычно медикаментозная терапия дает только слабый результат, поскольку поздно начато лечение. Чаще всего у больного уже имеется ряд осложнений и нарушений со стороны других органов, что усугубляет клиническую картину. Прогноз в этом случае неблагоприятный, продолжительность жизни пациентов в пределах 3-4 лет.
Так, своевременное проведение лабораторных анализов позволяет определить саму патологию и выбрать адекватную терапевтическую стратегию.
источник
Биохимические анализы крови при циррозе печени являются наиболее показательными для диагностики. С их помощью можно подтвердить или опровергнуть диагноз, а также установить стадию процесса. Кровь для биохимических исследований берется из вены.
Один из важнейших анализов при циррозе – определение уровня билирубина в крови. Его повышение часто говорит о заболеваниях печени и желчных путей.
Определяют 2 фракции билирубина – прямой и непрямой, а также их совокупность – общий. Нормальным содержанием билирубина в крови считаются следующие цифры: для общего – от 8,5 до 20,5 мкмоль/л, для прямого – до 4,3 мкмоль/л, для непрямого – до 17,1 мкмоль/л.
Итак, что же такое билирубин? Это желчный пигмент, который образуется при распаде эритроцитов и гемоглобина. Переработка и трансформация билирубина происходит в печени.
В кровь поступает прямой, или свободный билирубин, но существует он в кровеносном русле недолго, т.к. является токсичным и направляется в печень.
В норме содержание этой фракции в крови мало для оказания токсического эффекта. В печени происходит связывание и, таким образом, обезвреживание билирубина.
Появляется непрямой, или связанный билирубин, который практически не поступает в кровоток.
Он с током желчи попадает в кишечник, где происходит его частичное преобразование и всасывание, после чего он выводится с мочой.
Оставшаяся часть превращается в стеркобилин и покидает организм с калом. Именно стеркобилин обуславливает коричневый цвет кала.
Это связано с тем, что билирубин – пигмент, он и придает коже своеобразный окрас. Кроме того, токсическое воздействие пигмент оказывает и на другие органы, в том числе головной мозг.
При циррозе происходит повышение активности ферментов печени. Причем повышаются значения как специфических, так и неспецифических ферментов.
Неспецифические ферменты могут изменяться не только при заболеваниях печени, но и других органов. Повышение уровня специфических ферментов говорит о том, что произошло нарушение в работе именно печени.
К неспецифическим ферментам относятся: аланинаминотрансфераза (АлТ), аспартатаминотрансфераза (АсТ), гамма-глутамилтранспептидаза (гамма-ГГТ), щелочная фосфатаза (ЩФ).
В норме показатели этих ферментов таковы: АлТ – не выше 40 МЕ, АсТ – не выше 40 МЕ, гамма-ГГТ – для женщин – не выше 36 МЕ/л, для мужчин – не выше 61 МЕ/л, ЩФ – не более 140 МЕ/л.
Аминотрансферазы участвуют в реакции образования аминокислот. Синтез этих ферментов происходит внутри клетки, поэтому содержание их в крови в норме довольно низкое.
При циррозе печени и распаде гепатоцитов происходит высвобождение АсТ и АлТ и поступление в кровоток.
Гамма-ГГТ – фермент, участвующий в аминокислотном обмене. Накапливается в почках, печени, поджелудочной железе. Поэтому при разрушении клеток печени фермент в большом количестве попадает в кровь.
Щелочная фосфатаза обеспечивает отщепление фосфата от многих молекул. Высока ее концентрация во многих органах, особенно в печени, поэтому уровень ЩФ при циррозе повышается.
К специфическим ферментам печени относятся: аргиназа, фруктозо-1-фосфатальдолаза, нуклеотидаза и другие. Их повышение происходит по тем же причинам, что и повышение неспецифических ферментов.
При циррозе печени происходит нарушение белкового обмена. Печень играет большую роль в этом процессе: в этом органе происходит синтез и накопление белков.
Альбумины образуются в печени, именно поэтому, когда печень уже не может синтезировать эти белки, происходит снижение их уровня. В норме содержание альбуминов составляет 40-50 г/л.
При циррозе печени понижается уровень альбуминов и общего белка (в норме этот показатель 65-85 г/л).
Альбумины участвуют в связывании билирубина, поэтому их уменьшение является одним из факторов повышения прямой его фракции. Однако, уровень глобулинов, наоборот, повышается.
В норме содержание всех фракций глобулинов составляет 20-30 г/л.
В печени синтезируется мочевина, поэтому при нарушении функции печени содержание мочевины в крови падает (в норме 2,5-8,3 ммоль/л).
Также падает уровень холестерина (норма для женщин 1,92-4,51 ммоль/л, для мужчин – 2,25-4,82 ммоль/л).
С помощью биохимических исследований, а также некоторых других показателей, определяют степень компенсации цирроза по Чайлд-Пью.
Для этого в баллах оценивают уровень альбуминов, билирубина, протромбинового времени, а также степень асцита, энцефалопатии и питание.
После получения суммы баллов происходит определение степени тяжести цирроза.
Мы приложили много усилий, чтобы Вы смогли прочитать эту статью, и будем рады Вашему отзыву в виде оценки. Автору будет приятно видеть, что Вам был интересен этот материал. Спасибо!
источник
Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Портальная гипертензия печени представляет собой совокупность факторов, присущих тяжелым заболеваниям органа. Эти явления возникают при затрудненном кровообращении в русле портальной вены и несут угрозу для нормального функционирования организма человека.
Портальной гипертензией чаще всего болеют люди среднего возраста (после 40 лет), реже ей подвержены дети. Существует группа риска, куда входят лица, продолжительное время употребляющие медицинские средства, наркозависимые и алкоголики.
Одним из важных органов, выполняющим разнообразные функции по обеспечению нормальной деятельности человеческого организма, является печень.
Во-первых, она выполняет функцию фильтра, перекачивая и очищая почти весь объем крови в организме.
Во-вторых, этот орган способствует удалению и очищению распавшихся органических соединений, поступающих извне или выработанных организмом сверх нормы. К первым относят токсины, аллергены и некоторые медицинские препараты, ко вторым — витамины, гормоны, другие промежуточные компоненты.
В-третьих, печень участвует в образовании гормонов, витаминов, липидов, ферментов, желчи, а также она задействована в процессе образования крови. Она является важным органом пищеварения, накопителем, переработчиком энергии для обеспечения функционирования организма.
Орган способен работать длительное время без сбоев и тяжелых расстройств благодаря сильнейшим компенсаторным возможностям, однако и у него иногда случаются сбои. Зачастую нарушения сопровождаются такими патологическими процессами, как продолжительная интоксикация, цирроз, различные гепатиты и органические поражения.
Цирроз — необратимый и тяжелый процесс, который развивается при дистрофических нарушениях печени. Цирроз является завершающей фазой хронических наркотических и алкогольных интоксикаций, гепатитов, длительного употребления медикаментов.
В процессе распространения болезни основная ткань органа заменяется соединительной. Эта ткань разрастается, полностью перерождается, желчные протоки закупориваются, и происходит сбой в функционировании самого органа. Заболевание способствует сдвиганию кровеносных сосудов, что приводит к нарушению кровотока.
К основным симптомам цирроза печени относят: нарушенное пищеварение (понос чередуется с запором), слабость организма, избыточное скопление газов в кишечнике, плохой аппетит, болевые ощущения в брюшной полости.
При наружном осмотре отчетливо просматривается увеличенный орган. Гипертензия есть особо опасное проявление цирроза.
Одна из первопричин зарождения портальной гипертензии — употребление алкогольных напитков.
Портальная гипертензия — серьезный недуг, который затрагивает все внутренние органы брюшной полости. При гипертензии нарушается венозное кровообращение, а это способствует увеличению кровяного давления.
Главной веной брюшной полости является воротная вена. Она собирает кровь практически со всего кишечника. Из нее кровь поступает в печень, где происходит ее очищение.
При циррозе возникает застой крови в области пищевода и кишечника. К тому же могут наблюдаться кровоизлияния, являющиеся фактором смертности половины больных циррозом пациентов.
Выделяют такие стадии развития болезни:
- начальная (функциональная);
- компенсированная — венозные сосуды пищевода немного расширены, избытка жидкости не наблюдается;
- декомпенсированная (выраженная);
- непосредственно портальная гипертензия — наблюдаются венозные кровоизлияния из пищевода, прямой кишки, желудочно-кишечного тракта.
Различают следующие виды недуга:
- сегментарная и тотальная гипертензия — в зависимости от локализации очага высокого кровяного давления;
- предпеченочная, внутрипеченочная, постпеченочная и смешанная — в зависимости от локализации недуга.
К первичным симптомам болезни относятся: тошнота, болевые ощущения и тяжесть в животе, дискомфорт в правом подреберье, нарушение моторики и избыточное скопление газов в кишечнике, отсутствие аппетита, резкая потеря веса, слабость и быстрая утомляемость, желтушность.
Серьезным признаком данного заболевания является увеличенная селезенка (спленомегалия). Орган можно прощупать при пальпации, однако при снижении кровяного давления в русле воротной вены во время венозных кровотечений ее размеры уменьшаются. Увеличение селезенки сочетается с различными заболеваниями: лейкопенией, анемией.
Главной особенностью, присущей гипертензии, является избыток жидкости в брюшной полости (асцит). При недуге объем живота увеличивается, возникают отеки и «голова медузы» — сеть капилляров, которая проявляется в виде своеобразного рисунка.
Характерные черты портальной гипертензии при циррозе — венозные кровотечения из пищевода, желудочно-кишечного тракта, прямой кишки. Венозные кровотечения имеют алый цвет, протекают обильно, развиваются быстротечно, способствуют проявлению анемии. Они возникают по причине увеличения брюшного кровяного давления, плохой свертываемости крови вследствие травмирования слизистой оболочки.
Обоснованием для постановки диагноза портальная гипертензия является осуществление комплексного обследования печени, которое включает изучение общей клинической картины заболевания и проведение инструментальной диагностики.
Особое внимание при пальпации пациента уделяется изменениям размера живота, а именно: наличию грыжи, асцита, набухших вен, возникновению геморроидальных узлов.
Лабораторные методы диагностики представлены следующими анализами: коагулограмма (гемастазиограмма), анализ крови и исследование на присутствие, концентрацию антител к различным гепатитам.
К инструментальным методам относят:
- ультразвуковое исследование — необходимо для оценки размеров селезеночной и воротной вен, распознавания тромбозов;
- эзофагография — обследование пищевода с помощью рентгеновского излучения; позволяет просматривать изменения контура печени вследствие чрезмерного расширения венозных сосудов;
- венография — исследование контуров вен при помощи рентгена;
- ангиография — рентгенологический анализ контуров артерий;
- ректороманоскопия — обследование прямой кишки на отсутствие / наличие геморроидальных узлов;
- гастродуоденоскопия — исследование, основанное на обследовании желудочно-кишечного тракта при помощи специального прибора, который вводится через пищевод;
- лапароскопия и биопсия — проводятся для определения первопричины, способствовавшей развитию гипертензии.
Существуют патологии, по симптоматике схожие с портальной гипертензией: заболевания крови, сопровождающиеся увеличением селезенки, асцитический синдром при туберкулезе, сдавливающий перикардит, киста яичников.
Чтобы дать исчерпывающее обоснование для правильной постановки диагноза необходимо провести ряд дополнительных обследований, которые позволят распознать данные недуги.
Лечение заболевания может проводиться и хирургическими, и классическими методами.
На первом этапе специалистами купируются такие проявления болезни, как печеночная энцефалопатия, венозные кровотечения, асцит. Затем производится диагностика основного заболевания, ставшего причиной застоя крови, устраняются клинические проявления недуга. Врачи при этом проводят разные манипуляции для восстановления объема крови, остановки кровотечения, устранения печеночной недостаточности, нормализации свертываемости крови.
Лечение болезни вначале осуществляется классическими методами, если же она запущена — речь идет о хирургическом вмешательстве. Операцию проводят как экстренно, так и планово.
Гипертензия, возникшая на фоне тромбофлебических и гематологических патологий, несет высокий риск осложнений при оперативном вмешательстве и после него.
Противопоказаниями для операции являются злокачественные новообразования, туберкулез, некоторые болезни внутренних органов, беременность, преклонный возраст.
При обнаружении гипертензии хирургическое вмешательство производится по таким направлениям:
- при асците выводится жидкость;
- создаются иные пути для отвода крови;
- блокируется связь между кровеносными сосудами пищевода и желудочно-кишечного тракта.
Дети очень редко болеют портальной гипертензией. Основными причинами являются сепсис пупка у новорожденных и врожденные патологии строения воротной вены.
Лечение гипертензии с помощью народной медицины не должно быть основным. Это — дополнительный метод терапии и может использоваться лишь с согласия лечащего врача.
Применяются такие средства:
- лечение красной свеклой — за полчаса до приема пищи выпивать по 100 мл свежевыжатого сока красной свеклы;
- лечение отваром сбора из плодов шиповника, листьев крапивы, цветков тысячелистника и ромашки — принимать три раза в сутки по 40 мл через 1,5 часа после приема пищи;
- лечение настоем из корней одуванчика — 20 г высушенных корней запаривают 200 мл кипятка и дают 10 мин настояться; готовый настой принимать дважды в день.
Облегчить симптомы недуга способна диета. Необходимо свести к минимуму употребление в пищу поваренной соли — при асците она задерживает жидкость в русле воротной вены и брюшной полости. Следует ограничить продукты, содержащие животный белок. Уменьшить прогрессирование печеночной энцефалопатии поможет сокращение белковой пищи.
Больным рекомендовано употребление зерновых продуктов, овощных супов, морепродуктов, нежирного мяса и вареных овощей. Разрешено пить компоты, морсы и молоко. Запрещается есть грибы, яйца, шоколад, жирную пищу, копчености и соления, пить напитки, содержащие кофеин.
Среди наиболее распространенных нарушений при гипертензии можно отметить:
- нарушения нервной системы (энцефалопатия печени) — развиваются благодаря присутствию в организме пациента токсинов;
- нарушения кровеносной системы — проявляются следующими симптомами: фекалии с выделением крови, темная и алая кровь в рвотной массе;
- прочие патологии — почечная недостаточность, пупочный сепсис, у мужчин увеличение груди.
Последствия портальной гипертензии при циррозе печени зачастую зависят от протекания основной патологии. Сравнительно с внутрипеченочной гипертензией внепеченочная протекает намного проще. Вовремя проведенное классическое лечение и оперативное вмешательство может продлить жизнь больному на 10–15 лет.
Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Острый тубулоинтерстициальный нефрит (ТИН) носит неспецифический характер. Если вовремя не принять меры, проходы (канальцы) почек постепенно атрофируются, а сами почки перестают нормально функционировать. Из-за нарушения процесса фильтрации крови страдают все системы организма. Природа возникновения тубулоинтерстициального нефрита может скрываться в метаболических или иммунных изменениях, внешнем воздействии инфекции и химикатов. Происходит воспаление всех структур почечной ткани и канальных проходов почек.
В странах СНГ заболевание распространено не широко, по статистике 1,7% населения имеют ТИН. Ежегодно такие больные должны проходить гемодиализ (внепочечное очищение крови).
Есть несколько критериев по которым разделяют ТИН:
- по характеру течения;
- по причине возникновения;
- по патогенезу;
- по характеру канальцевого расстройства.
Характер канальцевого расстройства может быть трех видов:
- Эндокринные дисфункции.
- Парциальные нарушения.
- Нарушения работы канальцев.
Форма течения заболевания бывает острой и хронической.
Болезнь может носить наследственный характер, тогда ее называют синдромом Альпорта. Ребенок рождается с гломерулопатией или гематурией, что понижает функции почек и приводит к недостаточности. Тубулоинтерстициальный нефрит у детей сопровождается нарушением зрения и слуха.
Внезапное наступление почечной недостаточности является основным симптомом острой формы. Такое происходит в результате повреждения почечных канальцев и тканей.
Хронический тубулоинтерстициальный нефрит появляется после повреждения этих же структур более крупного масштаба. Самая распространенная причина – длительный или бесконтрольный прием лекарственных препаратов, влияние другого заболевания почек.
Тубулоинтерстициальный нефрит бывает первичный и вторичный. К первичному приводит вредоносный агент, например, химические препараты, инфекции, токсины, сбой метаболизма. Вторичные тубулоинтерстициальные нефриты появляются если в организме уже имеется хроническое заболевание почек, а именно радиационный нефрит, амилоидоз, нефроангиосклероз, гломерулонефрит.
Следующая классификация по характеру поражающего фактора:
- инфекционный;
- лекарственный;
- иммунный;
- метаболические нарушения.
Неуточненный острый тубулоинтерстициальный нефрит возникает при внешнем воздействии на организм вредоносных факторов. Основные вредоносные агенты – это инфекции, медикаменты и аллергены.
Какие вещества наиболее воздействуют на ткани и канальца почек:
анальгетики ненаркотического происхождения;
- антибиотики;
- сульфаниламиды;
- иммунодепрессанты;
- вещества для химиотерапии;
- йод, литий;
- биологические токсины, пестициды;
- тяжелые металлы;
- лекарственные травы, гербициды;
- алкоголь.
ТИН развивается как результат метаболических нарушений, а именно:
- закупоривание сосудов холестерином;
- повышенное содержание мочевой кислоты в крови.
Почки страдают из-за следующих системных заболеваний:
- гепатит;
- онкологические заболевания;
- заболевания лимфатической системы;
- анемия;
- миелома;
- болезни мочеполовой системы;
- васкулит;
- саркоидоз;
- синдром Шегрена.
Инфекции, которые оказывают негативное воздействие на почки:
Вышеперечисленные факторы негативно воздействуют на почки человека только при повышенной чувствительности к определенным компонентам. Если пациент находится в зоне риска, то оградить себя от проблемы практически невозможно.
Хронический тубулоинтерстициальный нефрит появляется у человека при несвоевременном обращении к врачу либо при неверно выбранной тактике лечения. Более распространенная причина сильная интоксикация, воздействие радиации, иммунные или метаболические нарушения, нефропатия. Наиболее восприимчивы к заболеванию пациенты страдающие циррозом печени, диабетом, злоупотребляющие кофеином, анальгетиками и антибиотиками, имеющие патологии сердца.
Болезнь развивается не менее 30 дней после воздействия на организм вредоносного фактора. В начале развития острой фазы у пациента повышается давление, кровь по канальцам начинает двигаться медленней, качество фильтрации снижается. Из-за уменьшения реабсорбции воды, количество мочи увеличивается. Симптомы можно перепутать с воспалительными заболеваниями почек. Поэтому больной обязательно должен пройти лабораторное исследование. По мере развития болезни увеличивается количество жидкости в организме, появляются камни в почках, белок в моче.
В зависимости от формы болезнь имеет разные симптомы. Острая форма характеризуется следующими признаками:
- повышенная температура тела;
- боль в спине;
- увеличение почек, которое можно обнаружить во время пальпации или УЗИ;
- болезненное мочеиспускание;
- выделение гноя с мочой;
- высыпания на теле.
Некоторые пациенты не испытывают симптомы либо они слабо выражены. Почечная недостаточность выявляется во время профилактического осмотра при анализе крови.
При хронических формах тубулоинтерстициальных нефритов симптомы изначально также проявляются в слабой степени, постепенно увеличивая воздействие. У больного наблюдается:
- общая слабость организма;
- головная боль;
- снижение аппетита;
- повышенная утомляемость.
Несмотря на задержку воды в организме, конечности не отекают. Чем больше страдают почки, тем более проявляются симптомы острого нефрита. К ним добавляются сухость во рту, частое мочеиспускание.
Зачастую симптомы появляются через несколько недель после воздействия токсического вещества. Некоторые пациенты начинают чувствовать недуг только после повторного воздействия. Если причиной ТИН является прием нестероидных противовоспалительных средств, то болезнь начинает активно развиваться через полтора года.
Отеки появляются после развития почечной недостаточности. Вместе с этим появляются никтурия или полиурия. Если нарушается почечная функция, то ярко выраженными становятся симптомы почечной недостаточности.
Определить наличие тубулоинтерстициального нефрита не просто, нет единого анализа, который наверняка покажет проблему. Пациенту необходимо пройти комплексное обследование. При наличии ТИН будут выявлены следующие несоответствия:
- повышенное количество белка, белых и красных кровяных телец в моче;
- щелочная реакция мочи;
- пониженная плотность мочи;
- уровень гемоглобина менее 100 единиц;
- повышенный уровень эозинофилов и натрий в крови.
Общий анализ мочи и крови исследуется в сравнении до и после определенных нагрузок.
Перед тем как начать лечение, врач должен исключить наличие простатита, мочекаменной болезни, нефроптоза, опухоли. Вышеперечисленные проблемы дают аналогичные с ТИН симптомы.
Обязательно проводится УЗИ почек. При наличии ТИН в острой фазе органы будут отечные, увеличены в размерах, при хронической форме размеры почек в норме. Канальцы почек увеличены, обнаруживаются кисты. Более достоверную информацию о состоянии почек дает компьютерная томография. МРТ, КТ, рентгенография дают информацию про размеры органов, форму края, степень кальцификации.
Дополнительную информацию покажет бакпосев мочи и биопсия почечного материала.
Цели медикаментозной терапии:
- снятие симптомов;
- восстановление процесса фильтрации;
- стабилизация состояния организма;
- исключение развития почечной недостаточности.
Тубулоинтерстициального нефрита лечение начинается после устранения вредоносного фактора. Для этого изучается анамнез пациента. Если причина в длительном приеме лекарственных препаратов, тогда его заменяют на другой.
Пациенту с тубулоинтерстициальный нефритом прописывается диета, особенно в острой фазе заболевания. Исключается соль, приправы, острые и копченые блюда, рекомендуется обильное питье. В рационе уменьшается количество белка, кофе и чай заменяются на травяные настои. Полезными являются листья брусники, толокнянка, семена льна.
Больной по возможности должен исключить стрессовые ситуации, физические и интеллектуальные нагрузки, переохлаждения.
ТИН вирусного характера лечится противовирусными препаратами, бактериального – антибиотиками. Если медикаменты привели к нарушению свертываемости крови, назначают антикоагулянты, опасность представляет повышенная густота крови, которая вызывает тромбы. Могут быть назначены противогрибковые препараты, уросептики, иммуностимуляторы.
Медикаментозная терапия включает в себя прием таких препаратов:
- Изониазид.
- Омепразол.
- Фторхинолон.
- Сульфаниламид.
- Ранитилин.
В зависимости от результатов анализа могут быть назначены:
Пациент наблюдается в стационаре, далее лечение продолжается в домашних условиях немедикаментозными методами. Кортикостероиды позволяют приблизить окончание острой фазы заболевания.
Генетический, токсический и метаболический тип болезни не поддается коррекции, возникает терминальная почечная недостаточность. Запущенная болезнь может стать причиной отека легких.
При хроническом тубулоинтерстициальном нефрите стадии заболевания, а также продолжении воздействия на организм вредоносного агента, есть риск в назначении пожизненного гемодиализа.
После окончания лечения фиброз почек остается, сами же функции восстанавливаются, прогноз благоприятный.
Цирроз печени — тяжелое заболевание. Щадящее и полноценное питание играет важную роль там, где необходимо лечение патологии. Диета при циррозе печени максимально щадит систему пищеварения, особенно ослабленный орган.

Лечебное питание или попросту диета — это обоснованная система сочетания составляющих питания, которая дает положительные результаты почти при всех заболеваниях. Так называемая диетотерапия в современной медицине — это неотъемлемое лечение, хорошая профилактика хронических заболеваний и составная часть реабилитационных программ. По сути, диетология — это самостоятельная отрасль медицины.
Эффект дает количественное и качественное лечебное сочетание продукции, способы приготовления, режим. При диете учитывается возраст, пол, образ жизни больных людей. Задача исцеляющего питания состоит в следующем:
- нормализация и корректировка обмена веществ;
- избавление от нагрузки органа;
- улучшение его состояния и сохранение функциональности;
- нормализация работы всех систем организма.
Медицинские правила питания включают в себя понятие сбалансированности, что подразумевает обеспечение организма больных всеми необходимыми веществами. Исходя из этого, диета -вспомогательное или основное, единственно возможное лечение.
При диете соблюдается ряд принципов:
- механическое щажение (еда готовится на пару или варится до мягкости);
- химическое щажение (приготовленные блюда нейтрального вкуса, кислые и соленые запрещенные).
При назначении той или иной диеты, учитывается ряд факторов:
- соотношение с характером заболевания, осложнениями и появлением сопутствующих заболеваний;
- состояние органов пищеварения;
- правильный подбор пищи, в том числе целебной;
- контроль за аллергическими реакциями;
- сохранение питательной ценности;
- соблюдения режима питания.
Роль правильного питания в профилактике заболеваний трудно переоценить. Относительно здоровый человек должен потреблять достаточное количество:
- белка;
- жира;
- углеводов;
- клетчатки;
- минералов и витаминов.
Современные представления о правильном питании похожи на пирамиду. В ее основании должны лежать наиболее полезные продукты — это сложные углеводы, богатые клетчаткой (они составляют основу питания). Дальше по мере уменьшения идут:
- белки (молочные продукты, мясо, бобовые);
- растительные и животные жиры;
- простые углеводы (выпечка, сладости).
Лечебное питание при заболеваниях печени отличается от питания здорового человека. При построении меню учитывается, что печень — своеобразный природный фильтр, который обезвреживает поступающие в организм вредные вещества. Когда эта функция при циррозе нарушена, человек чувствует себя плохо, начинается интоксикация организма. Во время соблюдения диеты количество белка и жира увеличивается.
При циррозе соблюдается ряд правил:
- Питание делится на 5−6 раз в день. Это способствуют лучшему пищеварению и усвоению пищи.
- Все блюда должны проходить кулинарную обработку.
- Количество жира варьируется от состояния здоровья. Для улучшения выработки желчи его потребление увеличивают.
- Необходимо умеренное количество углеводов.

- белки — 100−150 гр. (большая часть их — это мясо);
- жиры — 70−80 гр. (половина из них — растительные);
- углеводы — до 400 гр., при этом сахара в чистом виде — 70- гр.;
- при отсутствии отеков соли разрешено максимум 2 чайные ложки;
- не больше 2 литров жидкости в сутки (включая супы и напитки).
Применяемая при заболеваниях диета номер 5, хорошо себя зарекомендовала. Ее высокая эффективность объясняется тем, что из меню при циррозе печени исключена еда, которая повышает секрецию желудка и поджелудочной. Сама диета панацеей не является, но в сочетании с медикаментами ее эффективность повышается в разы. Приведем пример однодневного диетического меню при заболеваниях печени:
- завтрак: рассыпчатая гречневая каша с кусочком масла, латте, бутерброд из черного подсушенного хлеба с сыром;
- второй завтрак: обезжиренный творог, кусочек бисквита с джемом или вареньем, отвар из шиповника;
- обед: суп с овсяной крупой, отварная курица, тушеные овощи, кусочек хлеба, чай;
- полдник: кефир, сладкая нежирная выпечка (булочка с начинкой, печенье).
- ужин: паровой белковый омлет из 2-х белков, теплое нежирное молоко.
Параллельно с диетой номер 5 проводят лечение диспептических явлений — расстройств органов пищеварения. Примерное меню при расстройстве выглядит так:
- завтрак: овсянка на овощном бульоне, некрепкий чай с сухариком;
- второй завтрак: печеное яблоко, обезжиренный кефир;
- обед: овощной суп-пюре, отварные овощи и рыба, кусочек черствого белого хлеба, шиповник;
- полдник: чай с сухариками;
- ужин: вегетарианский плов, йогурт.
При компенсированном циррозе печень сохраняет способность нейтрализовать результаты белкового обмена в организме. для больных с такой формой цирроза рекомендовано повышенное употребление нежирного мяса. Показаны свежее и не жирное молоко и кисломолочные продукты — кефир, творожок. Полезные гречневые и овсяные супы, уха. Блюда из яичного белка, сои — также должны присутствовать в рационе, их нужно кушать часто. Белок в этом случае играет роль стимулятора правильной работы печени.

Рекомендуется значительное уменьшение в рационе белков. Печень не в состоянии самостоятельно справляться с нейтрализацией аммиака, который появляется как конечный результат белкового обмена.
Поэтому нужно употреблять достаточное количество растительных и молочных жиров. Жиры животного происхождения придется исключить полностью. Углеводы разрешены в достаточно большом количестве, до полкило в день. Чистый сахар может составлять 100 гр. Их приходится исключать только в том случае, если человек страдает еще и ожирением.
Диета при гепатите предполагает уменьшение нагрузки на весь желудочно-кишечный тракт, а не только на печень и желчный.
Но тем не менее, это полноценное питание, с достаточным количеством белков и углеводов, при уменьшенном поступлении в организм жиров и соли.
При гепатите допустимо употреблять черствый белый и черный хлеб, молочные продукты, мясо, рыбу, супы на овощном бульоне, паровые белковые омлеты. Показаны разные кисели, компот из сухих яблок. Соль нужно класть в готовые блюда, а растительным маслом немного поливать салаты.
При асците наблюдается скопление большого количества жидкости в брюшной полости или других частях тела. Когда появляется асцит — виновата печень. Чтобы облегчить состояние больных асцитом и способствовать выздоровлению, рекомендуется следующий тип питания.
Исключите запрещенные продукты, задерживающие в организме жидкость. Это соль, пряная зелень, острые приправы. Для больных количество жидкости — литр в день, включая супы и напитки.
Разрешены при асците рассыпчатые каши с небольшим количеством сливочного масла, овощные или крупяные супы, отварное мясо или морская рыба. Наилучшие фрукты — печеные яблоки с чайной ложкой меда. Из напитков предпочтителен сладкий отвар из ягод шиповника.
Повышенное содержание сахара в крови бывает при сахарном диабете. Эта болезнь обусловлена нарушением питания и обмена веществ. Соответственно, диета должна учитывать этот факт и максимально подкорректировать поступление в организм при сахарном диабете нужных веществ. Следует четко следовать правилам диеты:
- Питаться при сахарном диабете желательно малыми порциями обязательно в одно и то же время.
- Ограничьте потребление сладостей, но не исключайте их совсем. Для печени нужны углеводы.
- Показано при сахарном диабете повышенное употребление клетчатки.
- Отдавайте предпочтение растительным жирам, но не более 30 гр. в сутки.
Разрешены овощные супы, крупяные нежелательны. Молочные продукты — обезжиренные или с низким его содержанием. Овощи, постное мясо, рыба — самые полезные. Пить можно чай, компоты на сахарном заменителе.
Питание при циррозе печени включает такие продукты:
- подсушенный и черствый белый и черный хлеб, галетное печенье;
- нежирные супы;
- вареная или запеченная говядина, белое мясо птицы, нежирные сорта рыбы;
- масло, которое добавляют в готовые блюда;
- свежие некислые фрукты, соки;
- рассыпчатые каши;
- белок вареного яйца или белковый омлет на пару;
- обезжиренный творог, твердый сыр;
- некрепкий сладкий чай или отвар шиповника.
Что нельзя есть при циррозе печени ни в коем случае:
- жирное мясо;
- жареная еда;
- плавленные и острые сыры;
- копчености, консервы;
- щавель, шпинат, помидоры;
- наваристые супы, мясные кислые щи, солянки;
- шоколад;
- алкоголь, газированные напитки;
- кондитерские изделия с кремом.
Современная медицина считает, что в умеренных количествах можно, хотя недавно считалось, что это дополнительная нагрузка на печень. Теперь рассматривается теория о полезности кофейных зерен для печени. Он способен уменьшать количество токсинов, таким образом облегчая работу печени.
Конечно, не следует увлекаться крепким эспрессо каждый день. Но чашечку свежезаваренного (нерастворимого) натурального кофе средней крепости с сахаром, можно себе периодически позволять. Тем более, существуют прекрасные рецепты варки, известные давно.
Минеральная вода для печени считается приемлемой. Ее можно пить даже для профилактики. Но диета при циррозе печени предполагает употребление не столовой, а излечивающей. Кроме того, помните, что разная вода — это лечение разных болезней, поэтому без консультации с врачом ничего не употребляйте.
Для печени подходят «Ессентуки» и «Боржоми». Можно пить «Славяновскую». Перед употреблением можно нагреть.
При гепатите эффективна вода «Миргородская». Максимальное количество за день — до 3-х стаканов. Проводя лечение, следует уменьшить количество соли и поступающую в организм жидкость, особенно при склонности к отекам. Если вы не любите «Миргородскую» или «Боржоми», существуют рецепты приготовления диетических напитков и коктейлей на их основе.
Меню на неделю при циррозе печени должно включать только свежую, приготовленную непосредственно перед употреблением пищу.
- завтрак: мюсли с йогуртом, сухое печенье;
- ланч: булочка с чаем;
- обед: постный борщ, тушеная рыба, отвар шиповника;
- полдник: запеченные фрукты, чай с медом, булочка;
- ужин: творог с кефиром.
- завтрак: лапша, тушеная капуста, сок;
- ланч: постный кекс с вареньем, чай;
- обед: гречневый суп, паровая котлета, овощи с подсолнечным маслом, компот из сушеных яблок;
- полдник: 2 бутерброда с твердым сыром и маслом, чай;
- ужин: овощи на пару, хлеб.
- завтрак: каша на молоке, американо;
- ланч: йогурт;
- обед: суп с брокколи, хлеб, вареники с мясом, сок;
- полдник: фруктовый салат;
- ужин: паровой омлет, салат с растительным маслом, отвар шиповника.
- завтрак: творожная запеканка с вареньем, персиковый сок;
- ланч: стакан йогурта, сладкий пирожок;
- Обед: суп с фрикадельками, каша, отварные овощи, хлеб, клюквенный кисель;
- полдник: булочка с бананом или круассан, отвар из шиповника;
- ужин: суфле из картофеля, кефир.
- завтрак: подсушенные бисквиты, компот из свежих ягод;
- ланч: хлеб с маслом, чай;
- обед: протертый овощной суп, овощное рагу, паровая котлета из телятины, отвар шиповника;
- полдник: пудинг, чай;
- ужин: тушеная свекла, булочка с творогом.
- завтрак: галушки, ложка сметаны, капучино;
- ланч: рулет с твердым сыром, компот;
- обед: свекольник, тушеная рыба, картофель, шиповник;
- полдник: запеченное яблоко, чай с медом, булочка;
- ужин: творог, кефир.
- завтрак: Рисовая запеканка со сливочным маслом, сок или фрукты;
- ланч: печеный картофель с растительным маслом, хлеб, американо;
- обед: картофельный суп-пюре, запеченная рыба, компот из сухофруктов;
- полдник: пирожки с капустой, чай;
- ужин: куриная грудка с соусом «Бешамель», хлеб, чай.
В кастрюлю положить овощи, подсолить, варить до полной готовности. В конце варки добавить растительного масла. В каждую порцию положить зелень, ложку сметаны.
Кусочек телятины отбить, положить на сухую сковородку, налить бульона и проварить, переворачивая, 10−15 минут. Дать мясу обсохнуть и довести до готовности в горячей духовке на решетке. Кроме соли и свежей зелени, не добавлять никаких специй и трав.
Отварить рис. Яблоки нарезать кубиками, смешать с перетертым творогом. Добавить рис, сахар, ваниль, взбитые белки. Перемешать. Смазать форму маслом, выложить шарлотку, выпекать в горячей духовке 25 минут.
Подготовленную нежирную рыбу выложить на подушку из картофеля, лука и моркови, приправить растительным маслом. Завернуть в фольгу, запекать 15−20 минут. Посыпьте зеленью петрушки.
Творог протереть через сито, взбить. Манку залить кипятком, оставить набухать. Белок взбить с сахаром. Соединить ингредиенты, перемешать, добавив растопленное масло. Тесто вылить в формочки, запекать до готовности. Готовые пудинги можно полить вареньем.
Яблоки нарезать, снять шкурку, сварить. Растолочь их в жидкое пюре, заварить картофельным крахмалом, добавить сахар по вкусу.
То, что можно есть при циррозе печени, может быть вкусным, не говоря о полезности. Приведенные рецепты блюд простые, относительно дешевые. Попробуйте приготовить эти аппетитные угощения детям — не пожалеете!
источник




