Врачи дерматологи и косметологи при обращении пациентов по поводу неясных кожных высыпаний начинают обследование с вопросов и анализов, характеризующих работу печени. Известно, что многие хронические болезни этого органа длительно протекают скрытно. Люди могут и не догадываться о патологии, а изменения кожи связывают с возрастом, инфекцией, гормональными колебаниями.
Высыпания на коже при болезни печени являются признаком поражения клеток гепатоцитов, их начальной функциональной недостаточности. Но внешние проявления могут быть связаны с печенью косвенно, поскольку сбой и перегрузка в работе способствуют снижению защитных сил и часто провоцируют другие заболевания.
Работу печени можно сравнить с безостановочной фабрикой по синтезу жизненно необходимых материалов, обезвреживанию попавших в организм токсических веществ, участию в пищеварении, добывании энергии для существования. Все вместе называется внутренним обменом или метаболизмом.
В результате сложных биохимических процессов в организме поддерживается необходимый уровень иммунитета, концентрация витаминов, некоторых гормонов (половых, надпочечников, щитовидной железы). Обеспечивается рост и приспособление к различным жизненным ситуациям.
Кожный покров тоже участвует в защите и выведении токсинов с потом. Но для своего функционирования клетки кожи должны получить из печени энергию, строительный материал (белки), коллаген для обеспечения эластичности и тургора, витамины А, Е, С для удаления гидроксильных остатков и борьбы со старением.
В печени создается депо водо- и жирорастворимых витаминов группы В, РР, Д, К, микроэлементов (меди, железа, кобальта). При отсутствии их в пище, благодаря этим запасам, организм может безболезненно поддерживать себя некоторое время.
Питательные вещества и кислород поступают по сосудам. Их проходимость поддерживается с помощью свертывающей и противосвертывающей системы крови, которые получают компоненты из печени. А структура стенок зависима от соотношения фракций липопротеидов, содержания холестерина и триглицеридов. Пастозность, отечность кожи, геморрагические высыпания, синяки указывают на нарушение этого процесса.
Важно помнить, что токсические вещества — это не только алкоголь, лекарства или явно недоброкачественные и ядовитые продукты. Они постоянно образуются в процессе метаболизма при распаде белков, феноловых соединений, ацетона. Только благодаря хорошей дезинтоксикации в печени мы их не чувствуем.
Производство антител, иммуноглобулинов и других компонентов системы иммунитета позволяет защитить кожу от инфицирования внешними агентами, ограничить попавшую инфекцию местной воспалительной реакцией.
Обезвреживание билирубина путем связывания его глюкуроновой кислотой создает здоровый цвет кожи и слизистых оболочек. Нарушенная работа печеночных клеток сопровождается внешними расстройствами. Поэтому по состоянию кожи, ногтей и волос врач может заподозрить функциональную недостаточность или патологию печени.
Внимательный доктор всегда оценивает нездоровый вид пациента в поиске симптомов различных заболеваний. Попытки женщин с помощью косметических средств скрыть пятна на лице на короткое время успокаивают пациенток, но не уничтожают другие кожные проявления.
Признаком больной печени у лиц мужского и женского пола считается усталый вид, сухая истонченная кожа с сероватым оттенком. Сквозь поверхностные слои просвечиваются сосуды, расширенная венозная сеть. Имеются места с шелушениями, особенно на локтях, коленях. Волосы тонкие, выпадают, на одежде следы перхоти.
Человек с болезнью печени выглядит старше своего биологического возраста. Это подтверждается глубокими морщинами, отложением холестерина на веках (ксантелазмами), нарушением пигментного обмена с появлением коричневых пятен на руках, лице, других участках тела.
Кроме того, у пациентов обнаруживается повышенное потоотделение с резким неприятным запахом. На ногах отечность расположена в области щиколоток, голеней. Ее можно выявить, надавив пальцем на кожу.
Заболевания печени проявляются по-разному:
- тупыми распирающими болями в подреберье справа или чувством тяжести;
- изжогой, отрыжкой;
- поносом;
- изменением цвета мочи на более темный, посветлением кала;
- повышением температуры.
На коже изменения проявляются в латентном периоде, когда другие признаки можно выявить только лабораторным путем. У некоторых пациентов подозрительные симптомы определяются уже в хронической запущенной стадии. У других — при перегрузке печени на фоне острого отравления, приема алкоголя, злоупотребления жирными и жареными мясными блюдами.
К наиболее характерным изменениям относятся:
- Покраснение ладонной поверхности (пальмарная эритема). Если надавить, то краснота исчезает, затем восстанавливается до прежнего оттенка.
- Сосудистые «паучки» или «звездочки» образуются на лице, носу, груди, плечевом поясе. Они образованы подкожными застойными капиллярами за счет нарушения оттока и мелких тромбов.
- Красные точки по всему телу называются ангиомами. Представляют собой маленькие опухоли из сосудистой стенки. Их развитие стимулируется нарушением метаболизма.
- Язык и слизистая рта, губ краснеет, реже добавляется синюшность.
- Синяки на разных участках тела возникают в связи с нарушениями в свертывающей системе, повышенной проницаемостью стенок сосудов. Они могут быть разного размера и формы. Иногда у пациентов видны мелкоточечные кровоизлияния на коже по типу крапивницы, склеры называют «инъецированными».
- Белые пятна (витилиго) на коже лица, спины, рук считаются симптомом нарушенного пигментного обмена.
- Повышенная сухость, шелушение поверхностного слоя.
- В нижней части живота, на бедрах и ягодицах как у мужчин, так и у женщин обнаруживаются растяжки (стрии).
Гиперпигментация при заболеваниях печени проявляется пятнами на коже разных размеров и локализации. Окраску кожи определяет особый пигмент меланин. Он содержится в клетках эпидермиса (поверхностного слоя). Накопление обеспечивают специальные клетки кожи — меланофоры, обладающие способностью поглощать ультрафиолетовые и инфракрасные лучи, таким способом защищать организм от перегрева.
Синтез этого вещества происходит в кожных клетках (меланоцитах) из аминокислоты тирозина. Особый фермент печени — тирозиназа — обеспечивает и контролирует эту реакцию. На пигментный обмен в гепатоцитах влияет эндокринная система, нервно-психические расстройства, наследственность.
Метаболические нарушения в печеночных клетках происходят под влиянием патологии или физиологических действий. Так, серо-коричневые пятна на теле появляются при избыточном загаре, у беременных женщин. Наиболее частая локализация пигментных пятен — область лица (лоб, щеки), груди и рук. Цвет изменяется от серого до коричневого.
Пятнышки могут походить на крупные веснушки. Печеночные хлоазмы отличаются округлой неправильной формой, темно-коричневым цветом, расположением на лице. Мелазмами называются симметричные коричневые пятна на лице, плечах, шее. Чаще возникают у беременных, а также под влиянием приема гормональных контрацептивов.
Поступление в кровь повышенного содержания другого пигмента — билирубина — вызывает общую желтушность кожи. Она начинает проявляться с пожелтения склер. К эндокринной недостаточности относят коричневое окрашивание кожи в области паха и в подмышечных впадинах.
Нарушенная функция печеночных клеток снижает выработку защитных антител и иммуноглобулинов. В таких условиях кожные покровы не в состоянии «отразить атаку» инфекционных агентов. Сухость создает комфортные условия для проникновения в глубинные слои.
Угри — чаще расположены на висках, переносице, в области лба. Мелкие гнойнички — фурункулы всегда находятся в зоне волосяного мешочка и распространяются внутрь. Локализуются на руках, ногах, на груди. Могут сливаться до значительных размеров с гнойной серединой, отечным валом, болезненностью.
Аллергические проявления — дерматиты с красными пятнами, бляшками, мелкой сыпью в виде крапивницы сопровождаются сильным зудом, повышением температуры. Псориаз — этиология болезни окончательно не установлена, но есть версия, что ее провоцируют желчные кислоты, попадающие в кровоток.
Проявляется сливающимися розовыми пятнами, покрытыми серыми тонкими чешуйками. Заболевание серьезно утяжеляет печеночную патологию, поражает суставы конечностей и позвоночника.
Экзема — чаще выглядит яркими мокнущими пятнами, расположенными на теле симметрично, покрываются корками и шелушатся. Пациенты с болезнями печени имеют склонность к грибковым поражениям (микозам). Они развиваются в поверхностных слоях, поражают ногти и волосы, слизистые оболочки, кожные складки.
Кожный зуд при патологии печени беспокоит пациента больше, чем болевой синдром. Он выматывает, не дает уснуть. Человек расчесывает разные участки тела. На коже появляются царапины, которые быстро инфицируются и нагнаиваются. Зуд не снимается антигистаминными средствами, значительно усиливается при появлении желтухи.
Причины зуда заключаются в комбинированном воздействии:
- застоя желчи, закупорки протоков;
- повышенной концентрации желчных кислот в крови;
- токсичных и ядовитых веществ, не обезвреженных печенью.
Заболевания печени различаются по причине. Все они приводят сначала к функциональной неполноценности гепатоцитов, затем разрушают орган и замещают его рубцовой тканью.
- К воспалительной патологии относятся: вирусные и токсические гепатиты, поражение при туберкулезе и сифилисе, абсцессы, аутоиммунные заболевания.
- Метаболическими нарушениями характеризуются: алкогольный и неалкогольный стеатогепатоз (жировое перерождение), алкогольная болезнь печени.
- Последствия тупых травм при повреждении живота, разрывов, колото-резаных ранений, размозжения от огнестрельных ран.
- Болезни крупных сосудов: тромбоз печеночных вен, пилефлебит (нагноение воротной вены), портальная гипертензия при циррозе, свищи и артериовенозные фистулы.
- Патология желчных протоков: застой внутрипеченочный, острый и хронический гнойный холангит, образование конкрементов из солей, врожденное расширение протоков внутри печени с усилением камнеобразования и мелкими абсцессами в паренхиме.
- Опухолевые процессы: при кисте, гемангиоме, печеночно-клеточном и внутрипротоковом раке, саркоме, метастазах.
- Паразитарные болезни с локализацией очага в печени вызываются: альвеококком, эхинококком, аскаридами, описторхозом, лептоспирозом.
- Наследственные аномалии: полное отсутствие или недоразвитие органа, сужение протоков, ферментопатии с нарушением разных видов метаболизма.
Кроме того, в дифференциальной диагностике всегда учитывается возможность вторичного поражения печени, вызванного изменениями в других органах. Поэтому исключаются признаки застоя при сердечной недостаточности, амилоидоза, заболеваний крови, почечно-печеночной недостаточности при болезнях мочевыделительных органов.
Лечение кожных проявлений входит в комплексную терапию, направленную на борьбу с основным поражающим фактором, защиту и поддержку неизмененных участков печеночной паренхимы. Применение косметических процедур на фоне активной болезни не дает результатов.
Для предупреждения серьезных последствий пациентам предлагается соблюдение жесткой диеты с отказом от алкоголя, курения, жирных и острых блюд, жареного способа приготовления, копченых колбас, мяса, рыбы. Преимущество в питании отдается овощам и фруктам, крупам, молочным продуктам, нежирным отварным мясным и рыбным блюдам.
Назначается противовоспалительная терапия — противовирусные препараты при вирусных гепатитах, антибактериальные или противогрибковые при других возбудителях, специфические средства при туберкулезе, паразитарной инвазии, иммуномодуляторы и кортикостероиды в случае аутоиммунного процесса.
Оправдано длительное использование гепатопротекторов, витаминов, травяных отваров для улучшения оттока желчи. В неактивную стадию болезни можно проконсультироваться с косметологом по поводу возможности устранения сосудистых «звездочек» и пигментных пятен на лице. Самостоятельно решать эту проблему не рекомендуется.
Кожные проявления следует всегда расценивать как сигнал о неблагополучии обмена веществ. Печень является главным виновником. Но она чаще страдает из-за невнимательного отношения человека к своему организму.
источник
Атеросклероз – заболевание, при котором могут поражаться сосуды разных органов. Если страдают сосуды печени, то диагностируется атеросклероз этого органа. При этом нарушается кровоснабжение тканей и закупорка сосудов по причине жировых отложений. Холестерин синтезируется в печени ежедневно в количестве 1 г. Когда это количество увеличивается, развивается риск развития атеросклеротической болезни.
Главными причинами, провоцирующими развитие атеросклероза, являются нерациональное питание человека и недостаточная физическая активность. Также предпосылками являются нарушения функций печени, понижение тонуса сосудов. Играет роль наследственная предрасположенность.
Физиологическая причина атеросклероза – отложения холестерина. Это вещество необходимо для построения клеточной мембраны, выработки ряда витаминов и гормонов. Но если его становится слишком много, возникает прямая угроза здоровью человека. Печень вырабатывает более 70% холестерола. Остальное человек получает вместе с продуктами питания.
По кровяному руслу эти жировые клетки транспортируются в виде липопротеидов – соединений жира и белка.
Если холестерина становится слишком много, он захватывается клетками одной из разновидности липидов и переносится к печени. В этом органе проходит его расщепление, после чего он выходит из организма вместе с желчью. При сбое этого процесса холестерин накапливается в крови и оседает на сосудистых стенах.
Из всех видов липопротеидов наибольшую опасность представляют липопротеиды низкой плотности. Их избыток способствует развитию атеросклероза. Существуют также липопротеиды высокой плотности – они переносят избыток липопротеидов низкой плотности к печени и таким образом очищают сосуды от холестерина. Атеросклеротические бляшки могут формироваться по двум причинам: если липопротеидов низкой плотности становится очень много, или же снижается количество жировых клеток высокой плотности.
Атеросклероз может развиваться годами. Процесс запускается еще в молодом возрасте, постепенно и незаметно продолжается, и начинает проявляться симптомами атеросклероза уже после 40 лет. К этому возрасту на сосудистых стенках уже есть скопления жира и фибрина – холестериновых бляшек. Они закупоривают просвет сосуда, нарушают кровоток. В результате ткани и органы не получают достаточно кислорода и питательных веществ и не могут полноценно выполнять свои функции. В тяжелом случае начинается некротизация тканей, большая опасность возникает, если образуются тромбы – кровяные сгустки.
Холестерин – это жирорастворимое соединение. Поэтому для того, чтобы передвигаться по кровяному руслу, ему нужны транспортировщики. В их роли выступают липопротеиды. Они могут быть:
- высокой плотности;
- промежуточной;
- низкой;
- очень низкой.
Также транспортировать холестерин могут соединения хиломикроны. У здорового человека поддерживается баланс всех этих веществ. Если же он нарушается, формируются атеросклеротические бляшки. Обусловлено это сбоями в работе печени или же большими поступлениями вредного холестерина в организм вместе с продуктами питания.
Чтобы устранить висцеральное ожирения, требуется привести к нормальным показателям количество липопротеинов низкой плотности. Именно на это и направлена медикаментозная терапия при атеросклерозе. Также лечение должно быть направлено на повышение липопротеинов высокой плотности. Они окисляют вредный холестерин и доставляют его к печени.
Таким образом, цель лечения – нормализовать баланс между ЛПНП и ЛПВП, стараясь понизить первый показатель и повысить второй. Тогда у атеросклероза не будет шансов, а те бляшки, которые уже отложились на стенках сосудов, быстро рассосутся. Как достичь такого результата? Потребуется терпение, сила воли и комплексный подход. Одни медикаментозные средства никогда не помогут, если пациент не будет соблюдать диету и не откажется от пагубных пристрастий. Обязательно нужно постараться нормализовать вес и помнить о физической активности. Тогда успех не заставит себя ждать.
Печень играет решающую роль в поддержании баланса между липопротеинами высокой и низкой плотности. В этом органе вырабатывается холестерин. Но он здесь же и расщепляется при избытке, а затем покидает организм вместе с желчными кислотами.
Если в печени скапливается большое количество жирных кислот, то начинается усиленная выработка триглицеридов и липопротеинов очень низкой плотности. Это приводит к серьезным нарушением жирового обмена, выработка хорошего холестерина понижается и соответственно уровень плохого вместе с триглицеридами повышается. Говоря понятным языком, начинается ожирение печени. А это в свою очередь приводит к формированию плотных фибризно-холестериновых бляшек. Если они разорвут сосуд по мере разрастания, может произойти кровоизлияние или же образуется тромб. Оба явления представляют угрозу для жизни пациента.
Кроме того, если прогрессируют атерогенные явления, возрастает риск развития заболеваний сердца и сосудов. Нарушения метаболических процессов неуклонно будут вести к чрезмерной выработке триглицеридов и липопротеинов пониженной плотности. Если запустить такое состояние, то нормализовать его будет очень сложно.
Пациент может и не жаловаться на симптомы атеросклероза и плохое самочувствие. Но при этом болезнь будет прогрессировать, и чтобы остановить этот процесс, потребуется в первую очередь изменить образ жизни. Существует четыре шага, которые нужно сделать первыми, начиная борьбу с холестериновыми отложениями:
- Отказаться от курения и алкоголя.
- Ежедневно обеспечивать достаточную физическую активность.
- Убрать лишние килограммы.
- Исключить из рациона все продукты, содержащие жиры животного происхождения, сладости и кофе.
Антихолестериновая диета – главный момент в лечении патологии. В первую очередь сокращается количество потребляемых калорий за счет исключения из меню тяжелых животных жиров.
Их заменяют растительными – они не только не способствуют формированию холестериновых бляшек, но и способны чистить сосуды от них. В частности, это льняное и оливковое масла. Что должно быть в рационе обязательно:
- кисломолочные продукты, но обезжиренные;
- клетчатка в виде свежих фруктов и овощей;
- злаки и цельнозерновой хлеб;
- нежирная морская рыба и постное мясо без шкурки.
Отлично, если пациент сможет отказаться от поваренной соли, и будет питаться дробно. Это поможет избавиться от абдоминальных жировых отложений, поспособствует очистке сосудов и снизит риск развития кардиоваскулярных патологий.
Что касается занятий спортом, то они не должны быть силовыми и изнурительными. Но при этом активность тоже нужна – подойдет спортивная ходьба, танцы, плавание. Даже простая утренняя зарядка и ежедневные прогулки на свежем воздухе дадут положительный результат.
К медикаментозной терапии переходят только в том случае, если все эти меры не дали ожидаемого эффекта. Применяются препараты четырех разных групп: статины, фибраты, никотиновая кислота и секвестранты. Все они имеют ряд противопоказаний, крайне нежелательно употреблять их длительное время. Комбинация лекарственных средств подбирается врачом с учетом физиологических особенностей пациента и степени тяжести его заболевания.
Медикаменты способны притормозить выработку вредного холестерина и улучшить работу печени. Также они способствуют растворению холестериновых бляшек и укреплению сосудов. Но следует помнить, что они не будут работать, если продолжать предаваться вредным привычкам.
Если состояние пациента становится критическим, то проводится реваскуляризация – восстановление сосудистого просвета путем хирургического вмешательства. Жизнь больного будет спасена. Но это не означает, что он навсегда избавлен от атеросклероза. После операции будет продолжена медикаментозная терапия, в обязательном порядке должна соблюдаться диета, нельзя забывать о физических нагрузках.
Лечить атеросклероз требуется долго, и не всегда оно оказывается успешным. Проще не допускать развития этой опасной патологии и с молодых лет следить за своим питанием и образом жизни.
Печень вырабатывает холестерин в нужном организму количестве при нормальном функционировании. Этот процесс достаточно прост.
Генерализованный атеросклероз – это самый опасный вид патологии. Поражается сразу несколько групп сосудов, отвечающих за кровоснабжение разных органов.
Атеросклероз и варикоз – это разные заболевания. Важно правильно составить схему приема медикаментов и определить дозировку – сделать это может только компетентный врач.
. Атеросклероз сосудов головного мозга – серьезная патология, при которой происходит поражение кровеносных сосудов головного мозга. Вначале на внутренней оболочке сосудов откладываются жиры, затем они уплотняются, формируют холестериновую пробку.
источник
Пятна на кожефотопри заболеваниях печени
Но если бы они всего лишь являлись косметическими и легко устранимыми дефектами.
Наоборот, такие пятна — команда «sos», посланная вашим организмом.
Думаете, пятна — симптом, проявляющийся исключительно при заболевании печени (фото кожных видоизменений смотрите далее)? Это могут быть и всем известные пигментные пятна.
Старческое видоизменение покрова никак не зависит от работы печени, хоть такие пятна на коже и зовут «печеночными». Здесь смысл в другом — в оттенке пятна. Он коричневатый, как будто печень.
Как правило, подобными «кляксами» овальной формы и не выступающей поверхности, награждаются персоны, прожившие сорок лет и более.
Заметьте, мы уточнили внешний признак именно пигментного пятна. Выделяется оно на плечах, лице и даже руках — то есть на тех участках, к которым свободно поступают лучи солнца.
Успокаивает безопасность такого рода пятен на коже. Они не беспокоят. Только слегка портят общий образ. Лечить их не обязывают, но и не запрещают. Устраняются лазером без препятствий.
Рассмотрим жизненные ситуации, когда пятна на коже при заболеваниях печени дают понять нам о ее ненормальном функционировании.
Вообще показатель заболевания печени — это не только пятна, но они обычно констатируют факт серьезного недомогания хронического типа.
Подмышки человека приобретают оттенок бронзы. Слишком это характерно для ладоней. А вот лицевые женские пятна располагаются на щеках и шее.
Медицина объясняет, откуда при заболеваниях печени появляются пятна на коже. Значительно снижается печеночная функция вывода токсинов.
Разумеется, больная печень не может правильно выполнять свою дезинтоксикационную миссию. И потому логичен здесь неожиданный дерматит. Проявиться на коже он может всячески, но в виде пятен и даже красных бляшек чаще.
Заболевание печени — смотрим фото болезни:
Гнойничковым дерматитом тоже страдают больные. Причина такого проявления кроется в нарушении иммунного баланса в организме. А это результат пониженной скорости процесса синтезирования иммуноглобулинов вашей печенью.
Отличается кожа больного и наличием на ней атрофических полос. Причина та же. А «неуклюже украшают» тело человека они на животе и бедрах.
Подумайте, как бы вы назвали печень человека? И не ошибетесь, если скажете — «лаборатория». Печени свойственны самые сложные процессы организма химического характера. Этой многозначительной миссией не наделен ни один другой орган.
И понятно, что пятна на коже при заболеваниях печени «кричат» об опасности. Видимо, если они образовались — «лаборатория» не справляется.
А ведь природой ей дано вредные яды уже на их пути к всасыванию в человеческую кровь ответственно фильтровать. Согласитесь, важнее миссии для нас не придумать.
Представьте нарушение ее выполнения. Итог? Организм ждет обширное отравление. Здесь важно не медлить.
Еще раз посмотрите фото пятен на коже при заболеваниях печени:
Кожные проявления заболеваний печени обычно выражаются в виде сыпи, появления угрей, покраснения больших участков кожных покровов, красноватых точек небольшого размера, а также сосудистых сеток. Иногда может возникать сильный зуд и псориаз. При псориазе на коже (чаще – на лице) возникают небольшие розоватые пятна, на которых с течением времени появляется чешуйчатая корочка. Такие пятна безболезненны, однако сильно портят внешний вид, да и сам факт их появления говорит о том, что организм отчаянно нуждается в помощи.
Помимо кожных проявлений существует также ряд симптомов, на которые обязательно нужно обратить внимание. Если они будут сочетаться с кожными проявлениями, можно без особых сомнений идти на осмотр к гастроэнтерологу или гепатологу.
- низкая работоспособность, апатия и вялость;
- запоры и диарея;
- болезненность в правом боку (может носить как местный покалывающий, так и тянущий характер широкой локализации);
- обложенный налетом язык, часто – с отпечатками зубов;
- повышенная потливость;
- желтушность склер глаз и кожных покровов;
- раздражительность и плохой сон;
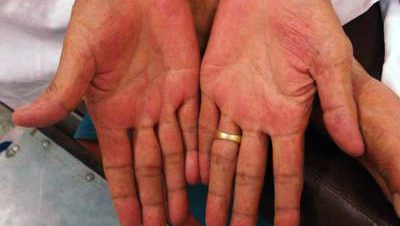
- красные ладони
Если появляются хотя бы некоторые из перечисленных симптомов в сочетании с кожными проявлениями, можно с большой долей вероятности говорить о серьезной патологии печени.
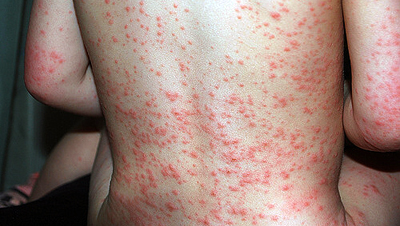
Нетрудно догадаться, что рано или поздно продукты гниения и брожения в кишечнике окажутся в крови и лимфе, что не замедлит сказаться не только на состоянии кожи, но и нервной системы. Именно большим количеством токсинов в крови и объясняется плохой сон, быстрая утомляемость, раздражительность и расфокусированность.
Как мы выяснили, при общей интоксикации организма при болезни печени возникают такие симптомы как пятна на коже. Однако нередко возникает и зуд. Он может возникать на любом участке тела, но чаще всего отмечается на ладонях и ступнях пациента.
Этот симптом не является самостоятельным заболеванием, как многие могут поначалу подумать.
При застое желчи, обусловленной нарушением ее оттока и спастическими состояниями сфинктеров желчных протоков, кровь насыщается солями желчи, которые и вызывают чувство зуда.
При биохимическом анализе крови будет повышено содержание билирубина, трансеминазы, а также желчных кислот и холестерина. Если у врача возникнет подозрение на наличие вирусных гепатитов, придется пройти дополнительное исследование. Анализ крови на маркеры вирусных гепатитов – это поиск в сыворотке крови характерных для данных заболеваний иммуноглобулинов. Это специфические защитные белки, которые выделяются при попадании в организм инфекции для ее обезвреживания. Для каждого типа инфекции характерен свой вид антител.
При ультразвуковом исследовании можно не только получить изображение печени и определить ее размеры, но и визуализировать желчные протоки: при холестазе они будут расширены выше места блокады.
При подозрении на абсцесс или онкологическое новообразование проводят рентгенологическое исследование, а при необходимости уточнения диагноза могут назначить и биопсию печеночной ткани. Пациенты к диагностическим процедурам такого рода относятся весьма настороженно, да оно и не удивительно: ведь биопсия – метод инвазивный, который предполагает забор маленького образца ткани при помощи специальной иглы.
Компьютерная и магнтитно-резонансная томография позволяет получить по-настоящему качественную послойную визуализацию любого органа, поэтому данный диагностический метод также активно применяется при диагностике заболеваний печени. Однако главным минусом данного исследования является его высокая стоимость, что несколько сужает круг пациентов.
Необходимо помнить, что только врач способен назначить грамотный курс лечения, исходя из результатов анализов.
При лечении вирусных гепатитов используются инъекции препаратов интерферона. Для восстановления поврежденных клеток печени назначают гепатопротекторы (гептрал, карсил, эссенциале).
Принципиально важным моментом в лечении заболеваний печени является строгое соблюдение диеты с ограничением жирной, жареной, острой и копченой пищи. Про алкоголь также необходимо забыть. Основу рациона пациентов, страдающих заболеваниями печени, составляет нежирное мясо, гарниры в виде круп, свежие овощи и фрукты. Супы предпочтительно вегетарианские. Также ограничено употребление черного кофе, сдобы, кондитерских изделий.
Здоровье нашей кожи во многом зависит от работы печени — главной очистительной системы организма, которая нейтрализует все токсины и яды, выводит их остатки через мочевыделительную систему. В том случае, когда нарушается работа печёночных клеток, все поступающие в организм токсины возвращаются в кровь, а затем в почки и усиленно травят организм. Результатом данного процесса при заболеваниях печени могут являться различные виды кожных проявлений, такие как: поражения кожи, сыпь, кожный зуд, изменение окраски кожных покровов, кровоизлияния, нарушения пигментации и т.д. Рассмотрим подробнее некоторые из них.
Кожный зуд — наиболее распространённый симптом желтухи при синдроме холестаза. Практически никогда не встречается при других видах желтухи (паренхиматозной и гемолитической). В основном поражаются такие участки на теле, как кожа рук, ног и туловища. Возникновение данного кожного проявления связано с повышенным содержанием желчных кислот в крови. На коже наблюдаются расчёсы, ксантоматозная сыпь — подкожные бляшки желтоватого цвета округлой формы, располагающиеся на лице вокруг глаз и в кожных складках тела. Зуд кожи бывает приступообразным и кратковременным, или наоборот мучительным упорным.
Такие кожные проявления представляют собой множественные, пульсирующие эктазии сосудов тёмно-красного цвета, диаметром 01 — 0,5 см. От этих сосудов разветвляются дополнительные сосудистые веточки, располагающиеся на руках, лице, шее, спине и плечах. Такой симптом один из наиболее важных диагностических признаков заболеваний печени.
Кожные покровы и слизистые окрашиваются в жёлтый цвет при повышении уровня билирубина в крови, в связи с чем возникает желтуха. Она становится заметной при уровне билирубина не ниже 34-36 мкмоль/л. Первоначально субиктеричность (желтуха) хорошо заметна в ротовой полости и на склерах, затем окрашиваются ладони на руках, подошвы ног, лицо и далее всё тело. При этом в околопупочной зоне наблюдается острая патология гепатобилиарной системы.
Проявляется в виде мелких кожных кровоизлияний (геморрагических пятен), расположенных на коже тела и слизистых оболочек. При надавливании такие кровоизлияния не исчезают, что отличает их от других видов сыпи. Их размеры могут быть различны: от микроскопических точек до крупных («синяки» и экхимозы).
При хронических заболеваниях печени язык становится отёчным, с «лакированной» поверхностью и приобретает ярко-красный цвет. Если слизистая оболочка рта и губ приобретает карминово-красную окраску, а язык становится тёмно-красного, иногда фиолетового оттенка это может свидетельствовать о печёночной недостаточности.
Пальмарная эритема — ярко-красная окраска ладоней встречается практически при всех хронических заболеваниях печени. Красная окраска бледнеет при надавливании, но затем восстанавливается. Также помимо эритемы наблюдается возвышение большого пальца и мизинца, а иногда в красный цвет окрашиваются подошвы ног больного (плантарная эритема). Данный симптом может встречаться при беременности, ревматоидном полиартрите, у здоровых подростков.
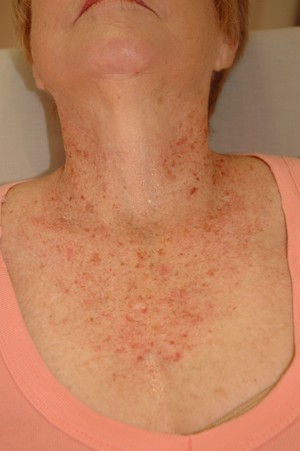
В основном все хронические заболевания печени сопровождаются усилением пигментации кожи и образованием пигментных пятен. Кожная окраска на руках, в особенности ладонях и в подмышечных впадинах может приобретать грязно-серый или бронзовый оттенок. В районе лица пигментные пятна типично располагаются на боковой поверхности щёк с переходом на шею. Согласно мнению медиков возникновение снижения пигментации связано с поражением паренхимы печени с синдромом холестаза и снижением дезинтоксикационной функции печени.
Нередким симптомом нарушения определённых функций печени в результате её болезни является аллергический дерматит, который возникает в связи с нарушением детоксикационной функции печени. Чаще всего кожные проявления при дерматите — это пятна и бляшки ярко-красного цвета, иногда возникает гнойничковый дерматит с высыпаниями (фолликулитами, фурункулёзом).
Проявлениями вторичного гормонального дисбаланса при болезнях печени — атрофические полосы (растяжки или стрии), расположенные на ягодицах, бёдрах, в нижней части живота.
Лечение кожных проявлений сводится к устранению первопричины при своевременной диагностике. Подавляющее большинство кожных проявлений на теле пациента исчезает при лечении основного заболевания.
Под понятием «печеночных» пятен подразумевают не только изменения на коже, появившиеся вследствие заболеваний печени, но также и возрастные изменения, которые характеризуются нарушением пигментации кожи. О них мы и расскажем ниже. Как выглядят такие пятна, можно увидеть на приведенном фото.
Пятна возрастного характера называют по-разному:
- старческими;
- пигментными;
- солнечным (старческим) лентиго;
- печеночными.
Причем последнее название не имеет к заболеваниям печени никакого отношения, просто старческие пятна отличаются коричневой сыпью, которые по цвету напоминают оттенок печени.
На поверхности кожи возрастные пятна могут иметь такой вид:
- плоские;
- чуть возвышающиеся овальной формы;
- в виде бляшек светлого или коричневого оттенка.
Как правило, подобные высыпания появляются у людей старше 40 лет и размещаются на открытых участках кожи:
- на лице;
- на руках;
- на плечах и предплечье.
В основном эти пятка – следствие старение и долгого воздействия ультрафиолетовых лучей. Многие путают их с родинками, они тоже распространены по всему телу, включая лицо и руки, цвет у родинок тоже коричневый. Отличить лентиго от родинки может только квалифицированный дерматолог.
Пигментные пятна возрастного рода и родинки преимущественно не опасны и безболезненны, лечить в обязательном порядке их не нужно, только если врач назначил их удаление посредством лазера или криотерапии.
Обращаться к врачу нужно, если пятна начали менять свой внешний вид и менять форму. Это даст возможность вовремя предотвратить их перерождение в злокачественную форму.
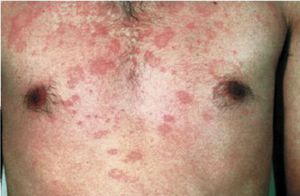
Зуд кожи является частым симптомом желтухи при наличии синдрома холестаза. Он появляется из-за увеличенного содержания в крови желчной кислоты. Зуд кожи характерен при некоторых необструктивных заболеваниях печени, в частности, гемахроматозе. При других видах желтухи зуд почти не появляется. В отдельных случаях зуд кожи может появиться на какое-то время перед желтухой или других заболеваниях печени и сопровождаться сыпью разного характера.
Печеночный зуд бывает:
- приступообразным;
- краткосрочным;
- упорным;
- мучительным.
Чаще всего зудят такие участки кожи, как руки, ноги и туловище. На коже появляются следы расчесов, круглые желтые подкожные бляшки, которые называют ксантоматозной сыпью, которые поражают участки кожи вокруг глаз или кожные складки.
При многих заболеваниях печени в крови повышается уровень билирубина, вследствие чего слизистые оболочки и кожа приобретают желтый оттенок. Желтые очаги сначала появляются во рту и на склерах, а потом характерный оттенок приобретает лицо, ладони и подошвы.
Заметной желтуха становится, если уровень билирубина имеет показатель как минимум 34 мкмоль/л. Желтый окрас распределяется по телу неравномерно, минимально при этом поражаются ноги, максимально – туловище.
«Сосудистые звездочки» в виде небольших многочисленных пульсирующих сосудистых эктазий темно-красного оттенка, возвышенных над кожей, также свидетельствуют о наличии тех или иных заболеваний печени. Они характеризуются тем, что имеют лучеобразные мелкие ответвления в виде сосудистых веточек. Появляются эти пятна на таких участках кожи, как:
Пурпура при заболеваниях печени – это небольшие кровоизлияния на коже в большом количестве, которые появляются как на самом теле, так и слизистых оболочках. В отличие от других видов сыпи, они не исчезают при надавливании. В зависимости от заболевания могут иметь разные размеры, начиная от мелких точек и заканчивая крупными пятнами. При таком проявлении часто возможны носовые кровотечения или маточные у женщин.
Также при печеночных недугах могут возвышаться большой палец и мизинец. Подобные симптомы характерны не только при заболеваниях печени, но и во время беременности или при ревматоидном полиартрите.
А плантарная эритема может распространяться не только на ладони, но и на подошвы ног.
Что же касается пятен на языке, то при хронических заболеваниях печени он становится:
В отдельных случаях язык может приобрести оттенок от темно-красного до фиолетового, появляется сухость. Все это говорит о печеночной недостаточности. Слизистая оболочка во рту и на губах тоже становится красной.
Достаточно часто о проблемах с печенью сигнализирует такой симптом, как появление пигментных пятен на коже в большом количестве. Эти пятна – частый спутник практически всех хронических проблем с печенью. Бронзовые или грязно-серые пятна начинают появляться:
- на руках;
- на ладонях;
- в подмышечных впадинах;
- на лице на боковой поверхности щек, где идет переход на шею.
Некоторые специалисты считают, что появление пигментных пятен зависит от поражения паренхимы печени с синдромом холестаза, а также сокращения дезинтоксикационного свойства органа. Но это лишь теория, истинная причина появления пятен до конца не выявлена.
Кроме перечисленных симптомов, о заболеваниях печени могут сигнализировать такие проблемы с кожей:
аллергический дерматит. На теле появляется сыпь при нарушении детоксикационных свойств печени. Проявления при дерматите могут разными, например, пятна или яркие красные бляшки. Дерматит возникает внезапно, и лечить его следует комплексным методом;
- гнойничковый дерматит. Проявляется в виде таких высыпаний, как фурункулез или фолликулиты. Происходит это при снижении синтеза иммуноглобулинов печенью и является проявлением иммунного дисбаланса;
- атрофические полосы – следствие вторичного гормонального дисбаланса при печеночных заболеваниях. Могут появляться на ягодицах, бедрах, внизу живот и реже на руках.
Вследствие печеночных заболеваний могут появиться проблемы и другого характера. Например, у мужчин могут выпадать волосы вплоть до полного облысения. А у женщин значительно сокращается рост волос в подмышечной и лобковой области.
Также могут деформироваться ногтевые пластины, вследствие чего ногти становятся тоньше, быстро ломаются, покрываются пятнами и белыми полосами. Также при болезнях печени может наблюдаться утолщение фаланг пальцев.
О заболеваниях печени может говорить и характерный запах изо рта. Его тяжело описать, но многие его характеризуют таким образом:
- сладковатый;
- с привкусом переспелых фруктов;
- запах свежего мяса или печени;
- «мышиный» запах.
Ощущения у всех наблюдаются при этом разные, как вы обратили внимание. Такой запах является следствием нарушения обмена аминокислот и ароматических соединений. Он наблюдается при дыхании, а также при потоотделении.

Наиболее неприятным симптомом является зуд кожи, который характерен для многих печеночных недугов. Зуд нужно лечить посредством устранения первопричины. Но, наряду с этим, врачи также рекомендуют применять лекарства для угнетения поглощения солей желчных кислот гепатоцитами или те, которые предназначены для борьбы с холестазом, например, метронидазол.
Стоит отметить, что терапия посредством метронидазола существенно сокращает проявления зуда даже в тех случаях, когда это не получается сделать с помощью других препаратов. Но есть риск того, что после отмены применения этого средства зуд может вернуться спустя месяц-другой. При повторном кратком курсе лечения зуд вновь исчезнет.
Кроме того, благодаря метронидазолу сокращается уровень липопротеидов, вследствие чего улучшается обмен липидами в организме. Однако как самостоятельный препарат для лечения нарушений липидного обмена метронидазол пока не рекомендуют из-за малого количества проведенных исследований.
Печень можно смело назвать «лабораторией» нашего организма, ведь именно этому органу доверены наиболее сложные химические процессы, происходящие в нашем организме. Соответственно, при малейших проблемах с печенью, организм уже не может работать слаженно, как до этого.
Есть немало симптомов, которые сигнализируют о том, что наша печень находится в опасности. К ним относится и появление пятен, и сыпь, и зуд, важно лишь правильно оценить эти симптомы и понять их истинную причину.
Конечно же, современная медицина сейчас лучше справляется с лечением печеночных заболеваний, чем даже 50 лет назад. Но, даже несмотря на это лучше не обращаться к врачу в самый последний момент при тех или иных симптомах, а выявить то или иное заболевание как можно раньше. Поэтому если вас беспокоят непонятные пятна, внезапно появившиеся на лице, лучше не просто их прятать, а обратиться к врачу, чтобы узнать, что послужило причиной их появления.
Раньше все виды поражений печени назывались желтухой согласно самому распространенному симптому, но со временем врачи определились и выделили различные виды гепатитов. Гепатитами называют воспалительные заболевания печени, при которых орган поражается целиком. Они бывают острыми, которые развиваются очень быстро и хроническими, длящимися более полугода.
Кроме того гепатиты подразделяются согласно следующей классификации:
- Инфекционные. К ним относятся вирусные гепатиты, в названии которых добавляется латинская буква ( A, B, C, D, E, F, G) согласно последовательности открытия возбудителя болезни. В эту группу относят и бактериальные гепатиты, которые возникают при остром инфекционном заболевании – летоспирозе и при сифилисе.
- Токсические. Возникают при отравлении алкоголем, лекарствами, химическими веществами.
- Лучевые. Возникают при лучевой болезни.
- Аутоиммунные. Возникают при сбоях в иммунной системе.
Общими симптомами гепатитов являются:
- Желтоватый цвет кожи и слизистых оболочек. Это является следствием того, что билирубин, не выведенный печенью, откладывается в коже и слизистых и изменяет их цвет.
- Высыпания и зуд на коже. Вызываются тем, что из-за нарушения оттока желчи, часть ее попадает в кровь, откладывается на коже и вызывает ее раздражение.
- Боль в правом подреберье. Вызывается увеличением размеров печени.
- Потеря аппетита, отрыжка, тошнота, горечь во рту.
- Синяки на теле. Возникают из-за того, что печень перестает вырабатывать белки и ферменты, участвующие в процессе свертывания крови.
Наиболее распространенным из вирусных гепатитов является гепатит A. Он передается бытовым путем через грязные руки, зараженные продукты и воду. Вначале заболевание напоминает грипп и сопровождается высокой температурой. Через несколько дней моча становится очень темной, а кал – светлым. Еще через несколько дней появляется желтуха и состояние больного улучшается. Этот вид гепатита вылечивается и не вызывает тяжелых осложнений.
Гораздо более опасным является гепатит B. Он передается через кровь и половым путем. Болезнь начинается повышением температуры, тошнотой, рвотой, общей слабостью, болями в суставах. Цвет мочи и кала меняется не всегда, желтуха бывает редко. Печень поражается очень сильно и при дальнейшем развитии заболевания возможен цирроз и даже рак. При хорошем иммунитете и слабом поражении печени выздоравливают около 90% больных.
Самой тяжелой формой вирусного гепатита является гепатит C, который поражает в основном молодых. Заразиться можно при переливании крови, хирургических операциях, лечении у стоматолога, через уколы нестерильными шприцами, реже половым путем. В большинстве случаев явных симптомов не проявляется, просто больной ощущает постоянную усталость и слабость, а поражение печени выявляется уже на поздних стадиях. Эффективной вакцины от этого заболевания нет. Вероятность выздоровления около 20%, в остальных случаях заболевание становится хроническим, в дальнейшем может привести к циррозу или раку. Но даже в случае выздоровления пациенты могут стать носителем вируса и заражать им других, а при анализах у него вирусы часто не обнаруживаются.
Гепатит D как отдельная болезнь не развивается, он может появиться как болезнь-спутник гепатита B и усугубить состояние больного.
Гепатит E по своим симптомам похож на гепатит A, но помимо печени поражает еще и почки.
Гепатит F изучен еще недостаточно. Гепатит G напоминает гепатит C, но меньше поражает печень.
Не всегда высыпания на коже указывают на заболевание гепатитом, но желтушность кожи в сочетании с сыпью и зудом должны насторожить больного и заставить обратиться к врачу. Ведь на более ранних стадиях есть шанс вылечить любую болезнь.
Высыпания при гепатите имеют разную форму, прежде всего, наблюдается общее ухудшение состояния кожи. Она становится слишком бледной с выраженными сосудами. Кроме этого возникают отеки, растяжки, зуд, приводящий к долго не заживаемым расчесам, сосудистые звездочки, пятна, экземы, аллергические реакции.
Нарушение пигментации кожи всегда характерно для заболеваний печени. Пятна могут иметь вид высыпаний на коже красноватого или коричневого цвета, иногда их диаметр достигает 2 см. Локализуются в основном на руках и ногах, у женщин еще и на лице и шее. Также меняется цвет подмышечных впадин, они становятся серого или бронзового цвета, а ладони приобретают красноватый цвет.
Сосудистые звездочки также являются одним из признаков гепатита. Они имеют вид красноватых «паучков» и достигают 2 см. в диаметре, локализуются в основном в верхней части тела. Причиной их появления являются сбои в гормональной системе из-за нарушения функции печени, в основном нарушается работа щитовидной железы.
Печеночные бляшки внешне напоминают зажившие ожоги, имеют четко выраженные границы. Вначале они небольшие, затем увеличиваются в размерах, превращаются в волдыри и лопаются, на их месте остается след красного цвета с видимой каймой.
При вирусных гепатитах встречается мелкая геморрагическая сыпь. Она выглядит как точечные кровоизлияния, не меняет цвет при надавливании и не возвышается над кожей. Появляется в основном на лице, шее, туловище, редко на конечностях.
Сыпь при гепатитах всегда сопровождается сильным зудом, который не исчезает даже ночью и может длиться месяцами. В отличие сыпи и зуда от аллергических реакций, сыпь при гепатитах не снимается антигистаминными средствами.
При гепатите A высыпания не характерны, лишь у некоторых пациентов наблюдаются высыпания в виде крапивницы.
При гепатите B высыпания на коже наблюдаются примерно у 7% больных. Сыпь локализуется в основном на конечностях, ягодицах, иногда на туловище. Она имеет вид пятен диаметром 2 мм., в центре каждого пятна кожа шелушится. В тяжелых случаях наблюдается геморрагическая сыпь, что свидетельствует еще и о поражении почек.
При гепатите C высыпания на коже наблюдаются чаще всего, встречаются все описанные выше виды. Зуд при этом постоянный, усиливающийся в ночное время и нередко приводящий к нарушению сна.
Хочется отметить, что заразиться вирусным гепатитом может любой человек, например, после визита к стоматологу или маникюрше, поэтому необходимо регулярно сдавать кровь для анализа на маркеры гепатита. Особенно опасны гепатиты B и C, которые могут долго находиться в организме и постепенно разрушать печень, а симптомы заболевания при этом почти незаметны.
Легче всего вылечиться от гепатита A, он чаще всего проходит самопроизвольно и тяжелых последствий для организма не возникает. При лечении рекомендуют соблюдать постельный режим и специальную диету, а для защиты печени назначают гепатопротекторы. Основной мерой профилактики гепатита A является соблюдение гигиены, а для детей – проведение вакцинации.
Вирус гепатита B намного более опасен, он сохраняется в крови до полугода, не боится низких и высоких температур и полностью разрушается лишь после 20-ти минутного кипячения. Поэтому он так распространен. Лечение зависит от стадии заболевания и предполагает использование гормональных и иммунных препаратов, гепатопротекторов и антибиотиков. К мерам профилактики относится вакцинация, ее проводят в первый год жизни. Но действие вакцины не превышает 7 лет, затем лучше делать повторные прививки.
Гепатит C называют «тихим убийцей» из-за того, что он может находиться в организме годами, ничем себя не проявляя. В это период необходимо лишь наблюдать за ним и при первых признаках активации начать противовирусное лечение. В настоящее время для лечения применяют Рибаверин и Интерферон-альфа, в основном в комбинации друг с другом. Это связано с тем, что Интерферон-альфа эффективен для лечения, но имеет много побочных эффектов, а Рибаверин малоэффективен, но в комбинации усиливает эффективность интерферона. Лечение острых форм гепатита довольно эффективно и приводит к полному выздоровлению или значительному замедлению процессов.
К сожалению, примерно у 70% заболевших болезнь переходит в хроническую форму и вакцины против этого вида гепатита еще не изобрели.
Кроме приема лекарственных препаратов, важно во время лечения соблюдать диету. Раз поражена печень, то предусматривается питание, исключающее ее избыточное раздражение. Можно есть только нежирные сорта мяса, рыбы и молочных продуктов, отварные овощи, крупы, несдобную выпечку. Все остальное под запретом. Питаться нужно дробно, ограничить соль и обязательно соблюдать питьевой режим. В период ремиссии список продуктов можно расширить, но при этом следить за своим состоянием.
источник




 аллергический дерматит. На теле появляется сыпь при нарушении детоксикационных свойств печени. Проявления при дерматите могут разными, например, пятна или яркие красные бляшки. Дерматит возникает внезапно, и лечить его следует комплексным методом;
аллергический дерматит. На теле появляется сыпь при нарушении детоксикационных свойств печени. Проявления при дерматите могут разными, например, пятна или яркие красные бляшки. Дерматит возникает внезапно, и лечить его следует комплексным методом;