Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Боли в области печени – симптом, с которым пациенты достаточно часто обращаются к врачам-гастроэнтерологам или гепатологам. Стоит знать, что боль в районе печени не всегда свидетельствует о заболевании непосредственно самого органа. Она может возникать в желчном пузыре, поджелудочной железе и других соседних образованиях. Иногда болями в печени проявляются такие патологии, как межреберная невралгия, аппендицит и пр.
При возникновении болевых ощущений под правым ребром следует обратиться к врачу-специалисту, который произведет осмотр, обследование, поставит диагноз, и при необходимости назначит лечение.
Боль в области печени, как и вообще любой болевой синдром, делят на острую и хроническую. Она может быть колющей, тянущей, ноющей, беспокоить постоянно, или возникать только в определенные моменты времени.
При болях в печени могут встречаться такие дополнительные симптомы, как:
- тошнота;
- рвота;
- запоры;
- поносы;
- желтуха;
- кожный зуд.
На приеме у врача пациент должен как можно более четко и подробно описать свое состояние, чтобы доктор мог правильно провести диагностику и назначить лечение.
У многих людей при длительной быстрой ходьбе, во время бега или других физических нагрузок могут возникать колющие боли в печени.
Это связано с тем, что печень является одним из органов-депо венозной крови в организме. В процессе физических нагрузок в ней скапливается большое количество венозной крови. Этот процесс происходит наиболее активно при неправильной технике дыхания во время занятий спортом, когда функция диафрагмы и других дыхательных мышц оказывается недостаточной.
Из-за того, что печень наполняется кровью, она сильно увеличивается в размерах, и растягивает покрывающую ее капсулу, в которой находится большое количество болевых нервных окончаний.
Если перед физическими нагрузками человек плотно поел, да еще и жирную пищу, то колющие боли в печени возникают быстрее, и являются более интенсивными.
Что делать при возникновении боли в печени во время физических нагрузок? Стоит немного отдохнуть – болевой синдром пройдет самостоятельно. Не рекомендуется принимать пищу позже, чем за 1 – 2 часа до тренировок. А во время бега нужно соблюдать правильную технику дыхания.

1. Именно печень является органом, который в первую очередь отвечает за очищение крови от токсических веществ: в ней содержится фермент алкогольдегидрогеназа. Поэтому после приема больших доз спиртных напитков на орган оказываются максимальные нагрузки, заставляя его работать более интенсивно.
2. Происходит токсическое поражение клеток печени этиловым спиртом.
3. Если во время застолья было принято большое количество жирной, жареной, копченой, острой пищи, то печень испытывает дополнительные перегрузки.
4. Лекарственные средства, которые используются для лечения похмельного синдрома, также могут оказывать вредное воздействие на орган.
Лечение болей в печени после алкоголя предусматривает применение так называемых гепатопротекторов – препаратов, которые способствуют регенерации и защите печеночных клеток.
Иногда после алкоголя развиваются хронические боли в печени, которые не проходят в течение длительного времени. В этом случае нужно как можно быстрее обратиться к врачу для консультации и проведения обследования.
2. Острый гепатит B может продолжаться в течение 7 – 60 дней. При этом боли в печени могут возникать не всегда и не сразу. Сначала появляются признаки, напоминающие ОРЗ или общее хроническое утомление: слабость, повышение температуры, вялость утомляемость. Постепенно появляются нарастают ноющие боли в печени, ощущение тяжести и дискомфорта под правым ребром. Печень увеличивается в размерах, появляется желтуха, потемнение мочи и кала.
3. Острый гепатит D обычно сопутствует гепатиту B. При этом заболевании болезненность печени выражена в меньшей степени.
4. При остром вирусном гепатите E на фоне общей слабости, утомляемости и недомогания, развиваются сильные боли в печени и выше пупка. Иногда болевой синдром является первым признаком заболевания.
При вызванной острыми вирусными гепатитами боли в печени назначается щадящая диета, которая исключает все виды пищи, способные оказывать повышенные нагрузки на печень: жирные, жареные, копченые продукты и пр. Лечение назначается врачом, в зависимости от разновидности гепатита.
Хроническое течение могут в основном иметь вирусные гепатиты B и C. Боль в печени при этом может беспокоить постоянно или периодически (например, она может возникать только на фоне приема жирной пищи). Зачастую болевой синдром не определяется четко под правым ребром, а имеет непонятное расположение. Может возникать тошнота и рвота, дискомфорт и вздутие живота.
Одновременно боль в печени сопровождается всеми симптомами гепатита:
- желтухой;
- увеличением размеров живота;
- зудом кожи;
- общей слабостью;
- утомляемостью;
- повышением температуры тела;
- потемнением стула и мочи.
Причина болей в области печени и других симптомов при хроническом гепатите устанавливается при помощи:
- УЗИ;
- компьютерной томографии;
- биохимического анализа крови;
- выявления содержания вирусов в организме.
После этого врач назначает соответствующее лечение.
Иногда хронический гепатит протекает без болей в печени и других симптомов. Пациент может ощутить первые признаки патологии уже тогда, когда заболевание переходит в стадию цирроза.
Подробнее о гепатитах
1. Алкогольный (при хроническом злоупотреблении алкоголем).
2. Лекарственный (при приеме лекарственных препаратов, которые обладают негативным воздействием на печеночные клетки).
3. Вирусный (как осложнение вирусного гепатита).
4. Первичный билиарный цирроз – заболевание, в развитии которого велика роль генетических механизмов.
5. Застойный – при застое крови и нарушении нормального кровоснабжения печени.
Боли в печени при циррозе всегда сопровождаются массой других симптомов:
- повышение температуры тела, слабость, утомляемость;
- истощение;
- увеличение размеров живота за счет увеличения печени и скопления жидкости в брюшной полости;
- желтуха, зуд кожи;
- расширенные вены под кожей живота, ног;
- токсическое поражение головного мозга, нарушение мыслительной деятельности.
Иногда боль в печени при циррозе длительное время является единственным симптомом. Она носит ноющий характер, выражена слабо, а пациент даже не подозревает о наличии у него патологии, и не обращается за медицинской помощью.
Диагностика болей в печени при циррозе предполагает применение УЗИ, компьютерной томографии, биохимического анализа крови, биопсии печени. Лечение осуществляется в гастроэнтерологическом или терапевтическом стационаре. Иногда требуется проведение гемодиализа.
Подробнее о циррозе печени
Стеатоз – это заболевание, при котором в печеночной ткани скапливается большое количество жира. Он не распадается и не выводится, нарушая нормальную функцию органа, и приводя к возникновению болевого синдрома. Чаще всего причинами стеатоза являются такие состояния, как длительное злоупотребление алкоголем, обменные нарушения в организме, наследственная предрасположенность, неправильное питание и избыточная масса тела.
При стеатозе возникают боли в печени, которые сопровождаются чаще всего такими симптомами, как нарушение пищеварения (вздутие живота, запоры и поносы, тошнота и рвота), общая утомляемость, слабость, вялость.
Стеатоз обычно имеет длительное течение, продолжается многие годы. При этом в период стихания процесса боли в печени перестают беспокоить, а при его повторной активации снова возникают.
Боли в печени при стеатозе обычно проходят очень быстро при отказе от алкоголя, соблюдении рационального режима питания, избегании стрессов и ежедневном выполнении простого комплекса гимнастики. Также с целью лечения болевого и других синдромов назначают некоторые медикаментозные препараты.
Доброкачественные опухоли печени часто протекают на начальных этапах без болей или каких-либо иных симптомов, поэтому их диагностика является достаточно сложной задачей.
Среди опухолей, способных приводить к болям в печени, чаще всего встречаются:
1. Аденомы – опухоли из железистых печеночных клеток.
2. Гемангиомы – сосудистые опухоли.
3. Узловая гиперплазия печени – большое количество узелков доброкачественного происхождения в толще ткани органа.
4. Кисты печени, образованные из печеночных протоков и имеющие врожденное происхождение.
Боль в печени возникает только в том случае, если опухоль достигает очень большого размера. Она носит ноющий характер, беспокоит пациента постоянно, сопровождается тошнотой, рвотой и другими нарушениями пищеварения.
Диагноз устанавливают после проведения УЗИ, КТ, МРТ, биопсии печени. При возникновении болей в печени, вызванных доброкачественными опухолями, применяют преимущественно хирургическое лечение.
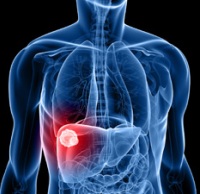
Подтверждением того, что боль в печени вызвана именно злокачественной опухолью, являются данные, полученные во время проведения УЗИ, сцинтиграфии, КТ, МРТ, биохимического анализа крови, анализа крови на онкомаркеры – вещества, которые выделяются в кровь при раке.
Лечение зависит от вида, размеров и активности опухоли. Применяют лучевую терапию, хирургическое лечение, медикаментозную терапию (химиотерапию, таргетную терапию).
Острый холецистит – это острое воспалительное поражение стенки желчного пузыря, сопровождающееся колющими болями в области печени.
Обычно приступ болей в районе печени при остром холецистите возникает после приема жирной, острой, копченой, экстрактивной пищи. Болевой синдром бывает очень сильным, и доставляет пациенту выраженные мучения. При этом отмечаются и другие симптомы:
- боль часто отдает в правую руку, плечо, под правую лопатку, в правую ключицу;
- одновременно отмечаются нарушения пищеварения: тошнота и рвота, вздутие живота, ощущение дискомфорта;
- повышается температура тела, иногда до очень высоких цифр;
- отмечается общая слабость, утомляемость.
Боли в области печени при остром холецистите – острое состояние, при котором в ближайшее время должна быть оказана медицинская помощь. Пациента помещают в стационар, проводят УЗИ печени и желчного пузыря, другие исследования. Чаще всего назначается хирургическое лечение.
Хронический холецистит – это воспалительный процесс в стенке желчного пузыря, который протекает в течение длительного времени (более 6 месяцев). Он может быть бескаменным или каменным (как проявление желчнокаменной болезни).
При хроническом холецистите возникают тупые боли под печенью, сопровождающиеся различными нарушениями пищеварения. Иногда может отмечаться желтуха.
Чаще всего боль под печенью и другие симптомы при хроническом холецистите протекают волнообразно, с периодами обострений и стихания процесса. При этом период обострения напоминает острый холецистит.
Иногда возникает острая боль в районе печени, как приступ острого холецистита, который затем трансформируется в хронический. Но заболевание может приобретать хроническое течение изначально.
Лечение болей в печени при обострении хронического холецистита чаще всего осуществляется в стационаре. Назначаются соответствующие медикаментозные препараты. При стихании процесса пациент должен соблюдать соответствующую диету.
Подробнее о холецистите
Боль под печенью обусловлена тем, что камень, который находится в желчном пузыре, попадает в желчный проток и перекрывает его. При этом наступает спазм протока, отчего болевые ощущения еще больше усиливаются.
Так как нарушается отток желчи, к печеночной колике в дальнейшем присоединяется желтуха. Моча приобретает темную окраску, как пиво, а стул практически полностью обесцвечивается.
Пациент с болями под печенью, обусловленными печеночной коликой, должен быть немедленно помещен в стационар. Камни легко выявляются при проведении УЗИ. Проводится медикаментозное лечение, определяются показания к хирургическому вмешательству.
Подробнее о желчнокаменной болезни
Открытые травмы печени – это различные раны (колотые, резаные, рубленые, огнестрельные). За счет большого количества кровеносных сосудов всегда отмечается интенсивное кровотечение. При этом боль в печени является главным симптомом только в течение некоторого времени после травмы – затем развивается шоковое состояние в результате массивной кровопотери, которое угрожает жизни пациента.
Пострадавшие с открытыми травмами печени должны быть немедленно доставлены в стационар для хирургического лечения.
Если имеет место разрыв или размозжение органа, то на фоне сильных болей пациент бледнеет, теряет сознание и впадает в шоковое состояние. Его артериальное давление сильно падает.
При ушибах печени боль не так сильна. Нет никаких признаков того, что у пациента имеется внутреннее кровотечение. В принципе, такое состояние не опасно для жизни пациента. Но, во-первых, боли в области печени после травмы не дают возможность без дополнительного обследования установить её тяжесть. Во-вторых, без соответствующего лечения данные состояния могут приводить к развитию печеночных опухолей, гнойного процесса.
Инфекционный мононуклеоз – заболевание вирусного происхождения, при котором отмечается увеличение печени, лимфатических узлов, а также признаки, напоминающие простуду.
Боль в печени при инфекционном мононуклеозе возникает примерно у 15% пациентов. Чаще всего они не очень сильные, носят тянущий или ноющий характер. При этом имеются следующие дополнительные симптомы:
- повышение температуры тела, лихорадка;
- увеличение размеров печени, подкожных лимфатических узлов;
- боли в горле, как во время ангины;
- нарушения пищеварения;
- увеличение размеров селезенки.
При инфекционном мононуклеозе назначается противовирусное лечение.
Подробнее о мононуклеозе
Аденовирусная инфекция – это заболевание из группы ОРЗ, при котором может происходить поражение печени и лимфатических узлов. При этом у некоторых пациентов отмечаются незначительные тянущие или ноющие боли в печени.
Заболевание начинается, как и обычное ОРЗ: поднимается температура тела, возникает насморк, кашель и боли в горле, покраснение глаз и слезотечение. Боли в печени встречаются не у всех пациентов. Они проходят после излечения основного заболевания.
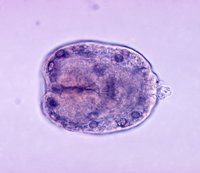
Попадая в кишечник, личинка проникает через его стенки в мелкие кровеносные сосуды, и может попасть с током крови, в принципе, в любой орган. В 50-70% случаев происходит инвазия в печень. Пока личинка имеет небольшие размеры, она не причиняет пациенту никакого беспокойства, и не приводит ни к каким нарушениям.
В дальнейшем, когда эхинококковый пузырь имеет уже достаточно большие размеры, он начинает сдавливать печень и растягивать ее капсулу, нарушает кровоток в органе и нормальный отток желчи. В итоге возникает боль в области печени, чувство тяжести, дискомфорта. В дальнейшем к болям может присоединяться желтуха, нарушения пищеварения.
При нагноении кисты к болям в печени может присоединяться повышение температуры тела, общее недомогание. Расстройства со стороны функции пищеварительной системы еще более усугубляются.
Если произошел разрыв кисты, то ощущается острая колющая боль в районе печени, у больного развивается сильнейшая аллергическая реакция, анафилактический шок. Это потенциально опасное для жизни состояние.
Лечение эхинококковой кисты и связанных с ней болей в печени осуществляется хирургическим путем.
Абсцесс – это полость с гноем, которая покрыта капсулой, и находится в толще печеночной ткани. Для печеночного абсцесса боль в районе печени является очень характерным признаком. Она носит практически постоянный характер, и сопровождается повышенной температурой, лихорадкой, нарушением общего самочувствия.
Чаще всего печеночный абсцесс является осложнением аппендицита, эхинококковых кист органа, паразитарных инвазий (например, достаточно часто встречаются боли в печени, связанные с амебиазным абсцессом органа).
Подозрение на печеночный абсцесс появляется при возникновении болей в районе печени в сочетании с лихорадкой. Окончательный диагноз устанавливается после проведения УЗИ, КТ, МРТ. Лечение – хирургическое, с последующей терапией антибиотиками.
Приступ острого панкреатита возникает внезапно. Больше всего к нему предрасположены люди, которые злоупотребляют жирной пищей, алкоголем, имеют заболевания желчного пузыря.
При остром панкреатите возникает сильная боль в районе печени, тошнота, рвота, повышение температуры тела. Эти признаки похожи на симптомы острого холецистита, но при панкреатите они выражены сильнее. Обычно поставить точный диагноз удается только после проведения УЗИ. Больного помещают в хирургический стационар, назначают на первый день голодание, постельный режим, холод на область поджелудочной железы, медикаментозную терапию.
Подробнее о панкреатите
Правая почка расположена таким образом, что при ее поражении боли могут отдавать под правое ребро, имитируя боли в области печени. Подобная симптоматика может иметь место при пиелонефрите, травме почек, мочекаменной болезни и пр.
Установить истинную причину «болей в печени» в данном случае помогает УЗИ, анализы мочи, компьютерная томография.
При язвенной болезни двенадцатиперстной кишки также могут возникать боли в области печени. Они сопровождаются тошнотой и рвотой, чаще всего возникают натощак и по ночам (так называемые «голодные» боли).
Для того, чтобы точно определить причину возникновения болей в районе печени, и назначить правильное лечение, в данном случае назначают фиброгастродуоденоскопию, контрастную рентгенографию.
При возникновении острых или хронических, тупых, ноющих или колющих болей в печени, нежелательно предпринимать какие-то меры самостоятельно. Нужно как можно быстрее обратиться к врачу — гастроэнтерологу, гепатологу или хирургу. Только после осмотра специалиста можно установить предположительный диагноз? и начать лечение болей в печени в соответствии с той патологией, которой они были вызваны.
В большинстве случаев врач назначает пациентам ультразвуковое исследование. Оно является безопасным, и при этом очень информативным, поэтому способно предоставить много полезной информации.
В дальнейшем врач либо назначит амбулаторное лечение, либо даст пациенту направление в стационар.
При возникновении острых сильных болей в печени желательно сразу же вызвать бригаду «Скорой помощи». В некоторых случаях данный симптом свидетельствует об остром состоянии, которое требует немедленного помещения пациента в стационар.
Для устранения болей в печени чаще всего в качестве временных симптоматических средств применяют обезболивающие препараты и спазмолитики. Однако не стоит принимать их до осмотра врача: если боль стихнет, то у доктора может сложиться ложное впечатление, в итоге он не поставит правильный диагноз, и не назначит необходимое лечение.
После постановки диагноза приступают к лечению основного заболевания, которое является причиной болей в печени. Назначения может осуществлять только лечащий врач.
При патологиях желчевыводящей системы, сопровождающихся болями в печени, назначают диету, которая призвана разгрузить орган. В рационе больного должно присутствовать достаточное количества белка и углеводов, а содержание жиров, особенно холестерина, должно быть снижено.
Во время диеты при болях печени рекомендуется употреблять следующие продукты:
- хлеб, выпечка которого была осуществлена за сутки до этого, либо подсушенный хлеб;
- молоко и молочные продукты: небольшое количество сметаны, некислый творог, простокваша, кефир;
- можно готовить супы из различных круп, овощей, молочные супы;
- вегетарианский борщ или щи;
- нежирное мясо: говядина, крольчатина, курятина, индюшатина;
- диетическая и докторская колбаса;
- запеченный омлет из белков яиц;
- вареная или печеная рыба;
- вареные макароны;
- крупы, фрукты и овощи в любом виде, только не жареные.
Диета при болях в печени строго исключает следующие продукты:
- сдоба;
- супы на бульоне из грибов;
- жирное мясо (свинина, гусятина, утка и пр.);
- любые жареные или копченые блюда;
- консервы;
- бобовые;
- острые блюда и специи;
- редька;
- чеснок;
- желтки куриных яиц;
- шоколад;
- любые кондитерские изделия с кремом;
- кофе.
Иногда строго соблюдаемая диета при болях в печени приносит даже более выраженный положительный эффект, чем применение медикаментозных препаратов. Конечно, все зависит от вида и тяжести течения заболевания.
источник

К достоверно известным факторам риска рака печени в настоящее время относят: хронические гепатиты (вирусные, алкогольные), цирроз печени, употребление в пищу продуктов, пораженных грибками.
Первичный рак печени протекает быстро, на начальных этапах без клинических проявлений. Часто при раке печени диагноз ставится в далеко зашедших стадиях.
Симптоматика рака печени обусловлена в начале болезни лишь гепатомегалией (увеличением печени в размерах). При этом изменения остаются незамеченными, так как процесс развивается чаще на уже увеличенной, измененной печени.
Боли при раке печени имеют чаще не четкую локализацию. Ноющие боли в правом подреберье и эпигастрии носят сначала эпизодический характер, затем по мере увеличения печени и растяжения капсулы становятся постоянными и интенсивными. Боли могут иррадиировать в поясничную область.
Постепенно развиваются диспепсические расстройства, расстройства стула, рвота, отвращение к пище. Больной теряет вес.
На фоне раковой интоксикации может быть субфебрильная температура. Возможно появление желтухи. А сцит (свободная жидкость в брюшной полости) может появиться при развитии синдрома портальной гипертензии, особенно при наличии опухоли в воротах печени.
Нарушение обмена веществ в виде гипогликемии (снижение уровня сахара в крови) может приводить к сонливости, слабости, иногда развивается гипогликемическая кома.
Диагностика рака печени начинается с ультразвукового исследования. Для подтвержения диагноза рака печени используется пункционная биопсия.
Лечение рака печени — сложный и дорогостоящий процесс, проводится в специализированных лечебно-профилактических учреждениях.
источник
Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
При цирротических изменениях в печени боли носят тупой или ноющий характер. Они могут усиливаться после приема жирной или острой пищи, а также после тяжелых физических нагрузок. По мере прогрессирования болезни дискомфорт нарастает, поэтому пациентам назначают анальгезирующие препараты. Болевые ощущения могут локализоваться не только в животе или печени, но и в подложечной области или спине. В статье рассмотрены причины, механизм развития и локализация болей при печеночном циррозе.
Цирроз печени (ЦП) — прогрессирующая патология, которая на начальных стадиях развития протекает бессимптомно. При воспалении органа клетки паренхиматозной ткани (гепатоциты) погибают, а на их месте образуются соединительнотканные рубцы. Фиброзная ткань не способна выполнять функции пищеварительной железы, поэтому в организме происходят необратимые изменения.
Печень лишена ноцицепторов (болевых рецепторов), поэтому на первоначальном этапе развития ЦП протекает скрытно. Но со временем дегенеративные изменения в паренхиме приводят к увеличению органа (гепатомегалии), вследствие чего возникают болевые ощущения. Дело в том, что пищеварительная железа заключена в глиссоновую капсулу, в которой находятся ноцицепторы. В процессе увеличения размеров органа капсула растягивается, что и вызывает дискомфорт в подреберье с правой стороны.
По мере прогрессирования болезни развивается перигепатит — воспаление глиссоновой капсулы, в которую заключена пищеварительная железа. В связи с этим болевые ощущения в органе усиливаются и могут иррадиировать (распространяться) в поджелудочную железу, желудок, кишечник и т.д. Вполне естественно, что чем интенсивнее протекает воспалительный процесс, тем сильнее будут боли в подреберье.
Характер боли при циррозе печени зависит от стадии развития патологии и сопутствующих осложнений. На стадии компенсации орган практически не изменяется в размерах, поэтому болевой синдром не возникает. При субкомпенсированном и декомпенсированном ЦП пациенты жалуются на тупые боли в животе и подложечной области, которые могут иррадиировать в шейный и поясничный отдел позвоночника.
Сбои в работе гепатобилиарной системы, к которой относится и пищеварительная железа, приводят к развитию целого ряда тяжелых осложнений. Именно они и провоцируют раздражение ноцицепторов в окружающих тканях и органах, из-за чего у пациентов развивается болевой синдром. Характер и место локализации болевых ощущений зависит от типа патологии, сопутствующей развитию ЦП.
Функциональная диспепсия — сбои в работе желудка, связанные с дисфункцией пищеварительной железы. Рубцевание печени приводит к нарушению ферментативных функций, вследствие чего затрудняется процесс пищеварения. Синдром функциональной диспепсии сопровождается болезненностью при пищеварении, тяжестью в желудке, горьким привкусом во рту, дискомфортом в подложечной (эпигастральной) области.
Первые признаки диспепсии возникают на стадии субкомпенсации, однако большинство пациентов списывают их возникновение на пищевое отравление, гиповитаминоз, переутомление и т.д. К числу характерных диспепсических признаков относят:
- тяжесть в желудке;
- боль в эпигастрии;
- быстрое насыщение;
- вздутие живота;
- тошноту;
- неприятный привкус во рту.
Болевые ощущения усиливаются при приеме тяжелой белковой пищи и препаратов для перорального приема. Ощущение тяжести не исчезает даже после дефекации и никак не связано с диареей или запорами.
Воспалительные реакции в паренхиме печени приводят к нарушению ее детоксицирующей (обезвреживающей) функции. Большая часть продуктов распада и токсических соединений инактивируется именно в этом органе. Но по причине некротизации (отмирания) гепатоцитов пищеварительная железа не может выполнять свои функции в полном объеме. Со временем это приводит к накоплению токсинов в организме.
Чрезмерная интоксикация организма приводит к нарушению функций почек и развитию почечной недостаточности.
Ядовитые вещества проникают в окружающие ткани и органы, вследствие чего возникают головные боли, миалгия (боль в мышцах), артралгия (боль в суставах) и т.д. Чтобы облегчить течение болезни и устранить болевой синдром, пациентам назначают антиоксиданты и сорбенты, которые связывают токсины и выводят их из организма вместе с каловыми массами или мочой.
Цирротические процессы провоцируются множеством экзогенных и эндогенных факторов, однако все они приводят к одному — перерождению паренхиматозной ткани. Погибшие гепатоциты замещаются тяжами из фиброзных спаек, которые называются септами. При прогрессировании воспаления соединительнотканные волокна объединяются в ветвистые сети, которые стягивают кровеносные сосуды. Нарушение кровообращения в воротных (портальных) капиллярах влечет за собой повышение давления, т.е. развитие портальной гипертонии.
Давление в бассейне воротной вены увеличивается до 12-15 мм. рт. ст., что превышает нормальные показатели практически вдвое. Рост гидростатического давления сопровождается растяжением сосудистых стенок и, как следствие, варикозным расширением вен. Болит печень по причине развития сопутствующих осложнений, которые провоцируются портальной гипертонией. К основным из них относятся:
- гипертрофия (увеличение) селезенки;
- геморроидальный синдром;
- асцит и «спонтанный» перитонит;
- печеночная недостаточность.
Наибольшую опасность представляют внутренние, а именно желудочные и кишечные, кровотечения, которые не вызывают у пациентов дискомфорта. Сильные кровопотери часто становится причиной летального исхода.
Гепатоцеллюлярная карцинома — частое осложнение ЦП, которое возникает по причине малигнизации (озлокачествления) паренхиматозной ткани. Патологическая трансформация гепатоцитов провоцируется вялотекущим воспалением, т.е. цирротическими процессами. При развитии болезни в пищеварительной железе возникают опухоли, способные к инвазивному распространению. Иными словами, злокачественные новообразования могут прорастать в диафрагму, желчный пузырь и протоки, в которых находятся ноцицепторы.
Раковое заболевание сопровождается увеличением печени и болезненностью в верхнем правом квадрате живота.
Гепатоцеллюлярная карцинома развивается в декомпенсированной и терминальной (последней) стадии ЦП. Тупая боль в животе с правой стороны является первым признаком возникновения онкологического заболевания. С течением времени болевые ощущения только усиливаются, так как опухоль может метастазировать в легкие, диафрагму и поджелудочную железу.
Онкопроцессы в пищеварительной железе долгое время протекают бессимптомно по причине отсутствия в паренхиматозной ткани нервных окончаний. Болевой синдром возникает на той стадии, когда патологические реакции приобретают необратимый характер. Неприятные ощущения появляются из-за роста злокачественной опухоли, которая давит на близлежащие ткани и органы.
Интенсивность боли нарастает по мере увеличения карциномы и сдавливания окружающих тканевых структур. Несвоевременное лечение ракового заболевания приводит к метастазированию опухоли в:
- толстый кишечник;
- диафрагму;
- легкие;
- желчный пузырь;
- поджелудочную железу;
- желудок.
Когда онкологический процесс приобретает наиболее разрушительный характер, пациентов начинают беспокоить тупые и ноющие боли в правом подреберье. Дискомфортные ощущения отягощаются целым комплексом патологических проявлений, к которым относится слабость, тошнота, быстрая утомляемость, лихорадка и резкое снижение массы тела.
Возникновение тянущих и режущих ощущений в области эпигастрии свидетельствует об остром течении печеночного цирроза. Болевой синдром может сопровождаться тошнотой, нарушением стула, диффузным (обширным) зудом, лихорадкой и т.д. Механизм развития дискомфортных ощущений выглядит следующим образом:
- на начальных парах воспалительные реакции в паренхиме протекают скрытно, без внешних проявлений;
- дегенеративные изменения в органе влекут за собой воспаление глиссоновой капсулы;
- развитие портальной гипертонии и образование плотных соединительнотканных спаек приводит к увеличению органа и, соответственно, еще большему растяжению капсулы;
- гипертрофия пищеварительной железы и обтурация (закупорка) желчных и кровеносных капилляров приводит к появлению резей в правом подреберье.
Симптомы болей в печени могут проявляться по-разному: тяжесть в желудке при употреблении жирной пищи, ноющие боли, усиливающиеся при физических нагрузках, рези в животе, вызванные нарушением пищеварения и избыточным газообразованием. К числу самых распространенных субъективных ощущений, возникающих у пациентов с ЦП, относятся:
- тяжесть и болезненность в правом боку;
- боль в печени, иррадиирующая в спину;
- рези в кишечнике и желудке;
- зуд в абдоминальной области;
- ломота в мышцах и суставах.
Заболев, пациент долгое время не обращает внимания на дискомфорт в животе и подложечной области. Но по мере нарастания симптомов печеночной недостаточности болезненные ощущения усиливаются. Стоит отметить, что незначительные ноющие боли — явный признак острого течения печеночного цирроза, так как при вялотекущем воспалении дискомфортные ощущения практически отсутствуют.
Какие боли возникают при развитии печеночного цирроза? Характер и место локализации болезненных ощущений напрямую зависит от того, какими осложнениями они были спровоцированы. Болевой синдром возникает по причине развития системных и местных осложнений, сопровождающихся повреждением тканей, содержащих ноцицепторы. До посещения врача не рекомендуется использовать анальгезирующие препараты, так как они затрудняют постановку диагноза и определение стадии ЦП.
Гепатомегалия — патологическое увеличение пищеварительной железы, которое приводит к сдавливанию окружающих тканей и появлению дискомфортных ощущений. Причиной ее возникновения является воспаление паренхиматозной ткани, а также застой венозной крови, вызванный развитием портальной гипертонии.
Гепатомегалия часто возникает при опухолевой инфильтрации, т.е. при развитии гепатоцеллюлярной карциномы.

- цирротические процессы;
- метастатический рак;
- сосудистый застой;
- стеатоз печени;
- первичная карцинома.
Как уже упоминалось, гипертрофия органа сопровождается растяжением глиссоновой капсулы и, как следствие, болями. Пациенты жалуются на дискомфорт и тяжесть в области эпигастрии, которые усиливаются при физических нагрузках. Ускорение процессов кровообращения приводит к еще большему застою венозной крови в бассейне воротной вены и к увеличению печени, что и влечет за собой появление болевого синдрома.
Спленомегалия — гипертрофия селезенки, которая наблюдается у пациентов, страдающих печеночным циррозом. Патологическое увеличение размеров органа связано с развитием внепеченочной портальной гипертензии и застоем венозной крови в селезеночных сосудах. При циррозе в печени разрушается избыточное количество эритроцитов, что приводит к развитию гемолитической анемии. Малокровие является одной из причин увеличения размеров селезенки.
Спленомегалия сопровождается тупыми болями в левом подреберье, изжогой, снижением аппетита, вздутием живота и запорами. По причине сдавливания желудка возникает дискомфорт в животе, а также ощущение раннего насыщения. Несвоевременное лечение патологии приводит к появлению новых симптомов заболевания, к которым относится лихорадка, повышенная потливость, кровоточивость и болезненность десен, снижение массы тела.
Одним из осложнений портальной гипертонии является асцит — скопление большого количества экссудата в брюшной полости. Патология возникает примерно у 75% больных, страдающих печеночным циррозом. Повышение брюшного давления может привести к размозжению кишечника и сдавливанию органов, находящихся в брюшине. Интенсивность болезненных ощущений зависит от степени увеличения внутрибрюшного давления.
Массивный асцит (брюшная водянка) сопровождается выраженными абдоминальными болями, метеоризмами и тошнотой. Несвоевременное пункционное удаление жидкости может привести к ряду осложнений, сопровождающихся болезненными ощущениями:
- пупочная грыжа — патологическое состояние, при котором часть кишечника выходит за брюшную стенку и локализуется в области пупочного кольца;
- «спонтанный» перитонит — инфекционное осложнение асцита, характеризующееся бактериальным воспалением брюшины.
«Спонтанный» перитонит возникает примерно у половины пациентов, страдающих умеренным и массивным асцитом по причине инфицирования экссудата, богатого белками и липидами.
Если брюшная водянка возникает на фоне тромбоза портальной вены, ее развитию будут сопутствовать упорные боли в области живота и пупочного кольца. При сдавлении кишечника болевой синдром нарастает, а количество жидкости в брюшной полости увеличивается из-за открывшегося внутреннего кровотечения.
Цирроз сопровождается необратимыми изменениями в пищеварительной железе, вследствие чего нарушается процесс инактивации токсинов в организме. Именно печень нейтрализует неконъюгированный (свободный) билирубин, который образуется в результате распада железосодержащих белков. Липофильное (нерастворимое в воде) вещество легко проникает в ткани и вызывает отравление организма. Избыточное скопление билирубина в крови влечет за собой развитие паренхиматозной (печеночноклеточной) желтухи.
Головные боли при циррозе печени возникают по причине интоксикации организма и скопления в крови свободного билирубина. Токсин имеет желтый окрас, поэтому при проникновении его в кровь склера глаз, кожные покровы и слизистые оболочки приобретают характерный желтоватый оттенок. Билирубин негативно влияет на функционирование нервной системы, а также замедляет в клетках обменные реакции. Впоследствии это приводит к развитию упорной артралгии, миалгии и мигрени.
На стадии декомпенсации большая часть печени покрывается сетью фиброзных спаек, сдавливающих желчные протоки. Последующее нарушение оттока желчи сопровождается образованием конкрементов (камней) внутри желчного пузыря и протоков. К характерным проявлениям холестатического синдрома, сопровождающего механической блокадой желчевыводящих путей, относятся:
- пожелтение кожи;
- горечь во рту;
- частые запоры;
- метеоризмы;
- тяжесть в правом подреберье;
- потемнение мочи;
- желчные колики.
Какие боли возникают при холестатическом синдроме? Закупорка желчных протоков сопровождается спазмами гладкой мускулатуры, что вызывает болезненные ощущения. При нарастании симптомов холестаза пациенты жалуются на боль в подреберье и груди, которая может иррадиировать в:
- правую половину шеи;
- реберно-позвоночную область;
- правое плечо и ключицу.
Чтобы преодолеть механическое препятствие на пути прохождения желчи, гладкая мускулатура в желчном пузыре спазмируется. Печеночные (желчные) колики возникают по причине продвижения конкрементов по протокам. Режущие приступообразные боли заставляют пациентов кричать в напрасных поисках облегчающего положения. Приступы могут длиться от нескольких минут до суток. Облегчить состояние больного можно только с помощью сильнодействующих препаратов и спазмолитиков.
Болевой синдром возникают по причине раздражения ноцицепторов, которые заложены во многие внутренние ткани и органы. Интенсивность неприятных ощущений при циррозе печени зависит от степени повреждения того или иного органа. Чаще всего боль классифицируют по характеру проявления:
Особое диагностическое значение имеет распространение болей в другие части тела. По характеру субъективных ощущений можно определить тип патологии, которая сопутствует цирротическим изменениям в печени.
Лечение болевого синдрома при печеночном циррозе подразумевает не только купирование неприятных ощущений, но и устранение причин их появления. При появлении тупых и ноющих болей в животе и подреберье необходимо пройти обследование у специалиста. Малобеспокоящие симптомы могут свидетельствовать о развитии патологий гепатобилиарной системы, к которым относится и цирроз печени.
Принципы терапии определяются наличием осложнений и характером протекания воспалительных процессов в организме. Чтобы замедлить перерождение паренхиматозной ткани и тем самым предотвратить возникновение болей, используют следующие группы препаратов:
- гепатопротекторы — защищают гепатоциты от негативного воздействия токсических веществ;
- препараты урсодезоксихолевой кислоты — оказывают иммуностимулирующее и желчегонное действие, что препятствует образованию конкрементов в протоках и, соответственно, возникновению, печеночных колик;
- гипотензивные препараты — снижают кровяное давление, что способствует уменьшению выраженности портальной гипертонии и препятствует развитию осложнений;
- антибиотики — уничтожают патогенные бактерии в организме, которые могут вызвать развитие перитонита при асците;
- диуретики — выводят из тканей лишнюю влагу, вследствие чего облегчается течение отечно-асцитического синдрома.
Врачи не рекомендуют устранять умеренные боли при ЦП медикаментами, так как они увеличивают нагрузку на органы детоксикации.
Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…

Если сильные боли в подреберье застали пациента дома, то для их ликвидации можно воспользоваться безрецептурными обезболивающими препаратами. К числу наиболее щадящих лекарств относят «Но-Шпу», «Папаверин», «Баралгин» в таблетках. Чтобы предотвратить нарушение стула, метеоризмы и боли в кишечнике, целесообразно принимать ферментные препараты — «Фестал», «Мезим», «Амилаза», «Липаза» и т.д.
Боль в печени — неприятные сенсорные ощущения, возникающие не в самом органе, а в глиссоновой капсуле, в которую он заключен. Паренхиматозная ткань, из которой состоит печень, лишена болевых рецепторов, поэтому болеть она не может. Спровоцировать появление болевого синдрома при печеночном циррозе могут сопутствующие осложнения, к которым относится портальная гипертония, асцит, печеночная недостаточность, холестаз, гепатоцеллюлярная карцинома, спленомегалия и т.д.
Характер дискомфортных ощущений зависит от степени прогрессирования цирротических процессов. Как правило, боли возникают на субкомпенсированной, декомпенсированной и терминальной стадиях ЦП. Они могут носить пульсирующий, ноющий и режущий характер. В зависимости от осложнений, спровоцированных перерождением печени, болезненные ощущения могут локализоваться в левом и правом подреберье, груди, кишечнике, околопупочной области.
К основным провокаторам болевого синдрома относятся тромбоз воротной вены, печеночная недостаточность, асцит, «спонтанный» перитонит, холестаз, гипертрофия селезенки, рак печени и ее метастазирование. На стадии субкомпенсации пациентов начинают беспокоить головные боли, которые возникают по причине накопления в крови токсических веществ, в частности билирубина. Несвоевременное снижение концентрации ядов в кровотоке может повлечь за собой развитие печеночной энцефалопатии.
Разрушительное влияние алкоголя, гепатита и застойных явлений зачастую приводит к циррозу. Об изменениях в печени свидетельствуют анализы крови, мочи и кала, но самым эффективным методом диагностики является ультразвуковое исследование, представляющее собой безболезненную процедуру, не требующую хирургического вмешательства. УЗИ при циррозе печени помогает вовремя заметить признаки заболевания, выявить причины и назначить правильное лечение.
В наше время аппараты для ультразвукового исследования имеются во многих лечебных и профилактических учреждениях, что существенно облегчает своевременную диагностику. Благодаря этому успешность лечения больных ежегодно возрастает.
Для окончательного заключения проводится комплексное обследование, так как данный метод не является стопроцентным, хотя позволяет достаточно точно рассмотреть состояние органа и идентифицировать признаки заболевания.
В начале болезни достаточно сложно поставить диагноз по клинической картине, поскольку она зачастую полностью отсутствует или выражена незначительно. То же самое и с ультразвуковым исследованием. УЗИ печени на ранних стадиях цирроза малоинформативно, так как признаки поражения в тканях и сосудах небольшие. Однако статистика говорит, что около 70% диагнозов подтверждаются показаниями УЗИ. Новейшие аппараты помогают максимально точно оценить состояние и параметры печени.
Важно, чтобы исследование проводилось квалифицированным специалистом. Также необходимо осуществлять правильную подготовку больного к процедуре.
Для обеспечения максимальной информативности УЗИ и постановки правильного диагноза необходимо:
- за три дня до УЗИ исключить из рациона все газообразующие продукты;
- проводить исследование через 4 часа после еды, лучше утром натощак;
- обследуемую область смазать гелем;
- принять горизонтальное положение на спине.
Во время проведения процедуры тщательно проверяется однородность органа, также важны его форма и размер. При отсутствии патологии УЗИ показывает следующие результаты:
- толщина правой доли — 13 см, левой доли — 7 см,
- КВР (косой вертикальный размер) правой доли — 15 см,
- ККР (краниокаудальный размер) левой доли —10 см,
- длина правой доли — 15 см,
- высота левой доли — 10 см,
- длина печени — 18 см,
- поперечник печени — 23 см,
- сагиттальный размер — 12 см,
- общий желчный проток — от 6 до 8 мм,
- портальная вена — 13 мм, полая — 15 мм в диаметре,
- артерия печени — от 4 до 7 мм.
При УЗИ детской печени необходимо учитывать, что она растет, и в каждом возрасте показатели меняются:
При исследовании также оценивается структура органа. Нормальный контур печени четко виден и не имеет бугров, вены расположены не в центре органа, строение гомогенное (однородное). Структура органа мелкозернистая; полая вена распознается как лентообразное образование, не отражающее ультразвуковые волны.
Первое, что обращает на себя внимание при исследовании любого внутреннего органа, — размер. При циррозе чаще всего печень увеличивается, но в последней стадии она атрофируется (уменьшается в размерах) и сморщивается. В период разгара заболевания на УЗИ заметно, что левая и хвостатая доли увеличены, а края и контуры органа изменены. При маленьких узлах эти признаки могут отсутствовать. Для остальных форм заболевания характерно наличие бугристого контура и тупого края.
При дифференциальной диагностике гепатита и цирроза эти особенности являются самыми важными. Такие признаки, как наличие бугристого контура и регенерации в виде узлов, будут говорить о более серьезной болезни.
Система кровоснабжения печени также претерпевает изменения. В отличие от нормального мелкого сосудистого рисунка появляются обедненные черты, вены внутри печени имеют непостоянную ширину. Диаметры селезеночной и воротной вен, а также печеночной артерии, увеличиваются. Наблюдается соединение сосудов брюшной полости, не свойственное здоровому человеку. В селезеночной вене ток крови уменьшается либо останавливается, возможно обратное движение.
При образовании рубцовой ткани УЗИ показывает различную плотность паренхимы. Неоднородная структура будет причиной разного прохождения ультразвуковых волн через ткань. В таком случае достаточно просто не заметить или ошибочно определить наличие опухоли.
В 90% случаев на фоне цирроза происходит увеличение селезенки более 50 см². При развитии болезни появляются признаки распространения патологического процесса в брюшной полости в виде отеков желудка и кишечника. В дальнейшем виден асцит, что говорит о накоплении жидкости в животе и последней (терминальной) стадии.
В случае аутоиммунного заболевания происходит характерное увеличение ближайших к печени лимфоузлов. Отличительной особенностью является продолговатая форма, в то время как при раке с метастазами они округлые. Размеры достаточно внушительны — от 50 до 60 см в длину.
Во время проведения УЗИ печени врач делает описание снимков и записывает размеры. Затем эти данные передаются лечащему врачу-гепатологу или терапевту.
При появлении температуры выше 38ºС, отеков ног и слабости стоит обеспокоиться и обратиться к врачу. Для цирроза характерно отсутствие аппетита, снижение веса, боли в мышцах. У мужчин увеличиваются молочные железы. Своевременное обращение в лечебное учреждение и назначение лечения поможет побороть болезнь. Сосудистые звездочки на коже и увеличение объема живота говорят о запущенной стадии. Кожа больного приобретает желтоватый оттенок, затем более насыщенный цвет, что обращает на себя внимание.
Необходимо помнить, что вылечить цирроз самостоятельно в домашних условиях невозможно. Для этого требуются медицинские препараты и качественные обследования, а не народная медицина.
Кровотечение при циррозе печени – самое опасное и достаточно часто встречающееся осложнение данного заболевания. Оно может возникнуть неожиданно резко и привести к необратимым последствиям. В четырёх из десяти случаев приводит к летальному исходу, но постоянное наблюдение у врача и эффективная терапия позволит сохранить жизнь больного.
- Кровотечение пищевода. Часто встречается у пациентов без сбоев в функционировании печени. При наличии рецидивов о выздоровлении речи не может идти. Столь неприятный для печени прогноз связан с варикозной патологией сосудов желудка и пищевода. Дополнительные венозные сосуды (коллатерали), в которые происходит сброс крови, начинают сильно кровоточить, что может вновь вызвать пищеводное кровотечение.
- Кровотечение в области ЖКТ. Как правило, происходит из варикозных вен желудка. Редко выступает последствием эзофагита и гастрита, язв желудка, а также двенадцатиперстной кишки. Рвота с кровью при циррозе печени, как правило, это признак именно кровотечения в ЖКТ.
По какой причине внутреннее кровотечение начинается при циррозе печени?
При циррозе печени кровотечение может начаться по ряду причин:
- Портальная гипертензия. Из-за разрастания тканей печени нарушается кровообращение, что приводит к увеличению объёма крови в печёночной вене, вследствие чего повышается внутреннее давление на неё.
- Варикозные узлы. Образование которых отягчает основное заболевание;
- Расширенные сосуды пищевода и/или печени. При расширении сосудов кровь начинает застаиваться, а сосуды переполняются, что может привести к их разрыву.
Данные проблемы могут спровоцировать такие факторы как: гепатит любого вида, алкоголизм, нарушение работы иммунитета, болезни желчных путей, наследственные патологии, побочные эффекты различных лекарственных средств, химическое отравление, гипотромбинемия, капиляропатия, дефицит витамина К в организме, недостаток фибриногена.
Рецидивы кровотечений в семи из десяти случаев происходят:
- в первые три месяца после впервые возникшего кровотечения;
- если не удалось понизить давление в венах;
- у больных старшего возраста, особенно после шестидесяти лет;
- при почечной недостаточности;
- при сбоях в функционировании печени;
- если у больного присутствуют большие варикозные узлы.
При циррозе кровотечение сопровождается симптомами, которые зависят от количества кровопотери.
Кровотечения, при которых потеря крови менее 500 мл имеет такие симптомы как:
- небольшие недомогания;
- слабость;
- сонливость, зевота;
- снижение или полное отсутствие аппетита;
- чувство тошноты;
- дегтеобразный стул;
- немного учащается пульс;
- металлический запах изо рта;
- незначительное понижение артериального давления.
При потерях крови более 1 литра появляются симптомы:
- резкое ухудшение всего состояния больного;
- чувство беспокойства;
- возбуждённое тревожное состояние;
- побледнение кожи;
- учащённое сердцебиение;
- понижение артериального давления;
- стул чёрного цвета;
- металлический запах изо рта.
Кровопотеря превышающая 1,5 литров крови имеет симптомы:
- посинение кожных покровов;
- выступает холодный липкий пот;
- сильно учащённое сердцебиение;
- очень низкое артериальное давление;
- гематтмезис. Кровавая рвота, возможны даже кровяные фонтаны изо рта;
- кровотечение из заднего прохода.
При кровопотере более двух литров встаёт непосредственная угроза для жизни пациента и, как правило, потребуется неотложная госпитализация и срочное хирургическое вмешательство, вплоть до пересадки печени.
Для начала диагностики врач уточняет жалобы пациента и проводит общий осмотр. Из-за высоких компенсаторных особенностей печени, прогрессирование заболевания долгий промежуток времени может оставаться бессимптомным. Несмотря на это, многие пациенты испытывают отсутствие аппетита, общую слабость, зуд кожи, боль в суставах, сбой менструаций. В подавляющим большинстве случаев происходят нарушения в работе ЖКТ, больной чувствует тошноту, рвоту, диарею. Начинает болеть правый бок. Боль вызывает растяжение капсулы печени. Увеличенный размер печени врач способен обнаружить уже при общем осмотре. Рвота кровью при циррозе печени уже на начальной стадии случается в каждом пятом случае и связана она с кровотечением в пищеводе. Помимо этого начинают кровоточить дёсны, и наблюдаться кровоизлияния в кожу.
Проводят пальпацию брюшной полости, данная процедура направлена на определение изменений размера печени и её структуры. При циррозе структура печени становится более плотной, а её поверхность покрывается бугорками.
- Пункция-биопсия печени. Взятый образец ткани печени отправляют на гистологический анализ. Процедура помогает определить тип цирроза и этиологию заболевания.
- Общий анализ крови. Способствует выявлению анемии при внутренних кровоизлияниях.
- Биохимический анализ крови. Способен выявить повышенное количество щелочной фосфатазы, а также увеличение билирубина в крови.
- Анализ мочи и каловых масс.
- УЗИ печени проводят с целью определения структуры, общих очертаний и размеров органа, а также диаметра воротной вены и выявление присутствия жидкости в брюшной полости. Помимо этого, ультразвуковое исследование помогает выявить злокачественные новообразования печени.
- Томография проводится для выявления точек онкологического роста в печени.
- Самым информативным способом определения внутренних кровотечений остаётся фиброгастродуоденоскопия, позволяющая увидеть в пищеводе расширение сосудов, а также другие возможные очаги кровотечений.
- Колоноскопия – способ выявить кишечные кровотечения при циррозе печени.
Что делать, если у больного появились симптомы, говорящие о возможном внутреннем кровотечении? Во-первых, срочно доставить его в больницу. Во время ожидания приезда скорой помощи или транспортировки пострадавшего, необходимо произвести следующие действия:
- Обеспечить покой пострадавшему;
- Положить пострадавшего ровную поверхность;
- Если пострадавший начинает рвать кровью, следует контролировать, чтобы голова постоянно находилась на боку.
- Положить на живот что-то холодное, например, пакет со льдом;
- Возможно использование препаратов, останавливающих кровотечение, например, викасол или аминокапроновая кислота;
- Категорически запрещается греть область предполагаемого кровотечения, принимать слабительные средства, делать клизму и использовать лекарства для стимуляции работы сердца.
Неотложная помощь при внутренних кровотечениях – это создание всех необходимых условий, которые могут снизить силу кровотечения или остановить его, с последующей доставкой пострадавшего в медицинское учреждение.
Терапия кровотечений при циррозе печени происходит в несколько ступеней:
- Восстановление количества крови в организме. Проводят установку катетера в периферическую или центральную вену, с помощью которого вливают свежезамороженную плазму, препарат викасол и октреопид.
- При помощи ЭГДС точно выявляют источник кровотечения. Перед процедурой необходимо промыть пациенту желудок.
- Остановка кровотечения. Кровотечения пищевода останавливают легированием вен или склероскопией. При желудочных кровотечениях октреопид для снижения давления портальной системе. Кишечные кровоизлияния останавливают идентично желудочным.
- Тампонада при помощи зонда Блэкмора — через рот проводят специальный зонд в пищевод и желудок, затем раздувают его манжетки. Благодаря этому пережимаются кровоточащие вены, и кровотечение останавливается.
- Хирургический метод. Используют при неэффективности вышеперечисленных способов, он заключается различных методах шунтирования или пересадке самой печени.
- Предотвращение повторения кровотечений. Диагностика на начальных этапах и своевременное эффективное лечение способствует снижению вероятности рецидива, несмотря на это кровотечения повторяются в семи случаях из десяти.
Внутренние кровотечения возможно предотвратить, следуя определённым правилам. Профилактика кровотечений при циррозе направлена на понижение давления внутри венозных сосудов или утилизацию вен, состояние которых реально может привести к кровоизлиянию.
Чтобы избежать давления на воротную вену печени, следует избегать физических нагрузок, повышающих давление брюшной полости. Не рекомендуется поднимать тяжести, напрягать брюшной пресс и носить тугие пояса или корсеты. При чихании и кашле также напрягаются мышцы пресса, так что необходимо принимать профилактические меры во избежании простудных заболеваний.
Препараты группы пропранолола (Индерал Анаприлин и т.п.) и надолола (Коргард) способны понизить давление в венах и избежать возможных рецидивов, принимать их необходимо ежедневно и длительное время.
Вышеперечисленные препараты имеют особые противопоказания, в некоторых ситуациях они не только неэффективные, но и могут представлять опасность для жизни человека. Перед тем как начать приём данных лекарств необходимо проконсультироваться с вашим лечащим врачом.
Цирроз печени — очень серьёзное заболевание, а кровотечение является его основным и одним из наиболее опасных осложнений. Чтобы избежать подобных проблем со здоровьем, необходимо соблюдать меры профилактики заболевания. В случаях, когда избежать цирроза не удалось, стоит уделить особое внимание профилактике кровотечений и осложнений в принципе. Не прибегайте к самолечению, если вовремя не начать быстрое и эффективное лечение, то последствия могут быть очень плачевными.
Цирроз печени — прогрессирующее заболевание.
источник

 Раковое заболевание сопровождается увеличением печени и болезненностью в верхнем правом квадрате живота.
Раковое заболевание сопровождается увеличением печени и болезненностью в верхнем правом квадрате живота.



