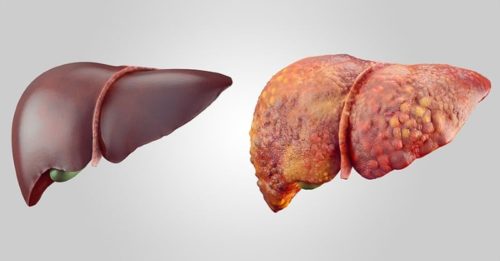
Печень составляет важную часть системы пищеварения. Она способствует расщеплению жиров, производит необходимые организму аминокислоты и холестерин. Орган выполнят и фильтрующую функцию. Обезвреживая вредные вещества, печёнка помогает их последующему удалению.
Появление болей в печеночной зоне может иметь множество причин. Если болевые ощущения появляются после приема пищи, игнорировать их не стоит, ведь они могут указывать на серьезное заболевание.
Печень – это самая большая секреторная железа из имеющихся в организме человека. У взрослых людей этот орган весит около полутора килограмм и располагается в правом подреберье. Он выполняет довольно много функций, к основным из которых относятся:
- Метаболические. Орган способствует регулировке обмена аминокислот и белков, липидов и углеводов, микроэлементов и витаминов, а также ряда гормонов. Печень нормализует водный обмен.
Пищеварительные. Жёлчный пузырь, являющийся неотъемлемой частью органа, вырабатывает большое количество жёлчи, которая способствует расщеплению жиров.
- Барьерные. В человеческий организм проникает множество вредных веществ, в том числе продукты жизнедеятельности бактерий и вирусов. Пищеварительная железа обезвреживает их и расщепляет. Благодаря этому они выводятся наружу, не причиняя вреда человеку.
- Детоксикационные. Данную функцию выполняют микрофаги или, по-другому, клетки Купфера. Происходит захват, связывание кислотами вредных для организма частиц и затем, с помощью жёлчи, осуществляется их вывод через кишечник. Стоит отметить, что беременность может сопровождаться снижением уровня нормальной печёночной деятельности.
Основными причинами, из-за наличия которых болит печень после еды, являются следующие патологии:
- Гепатиты любого типа в острой форме или другие воспаления печёночных клеток (герпетические вирусы). Совместно с болевыми ощущениями у пациента возникает тошнота, кожный покров приобретает жёлтый оттенок, а моча становится тёмной.
- Хронические гепатиты. Данная форма заболевания не всегда сопровождается желтушностью кожи или тёмной мочой. Однако болевой синдром с правой стороны подреберья наблюдается у большинства больных. При этом болезненное ощущение усиливается именно после еды.
- Воспаление печени, возникшее из-за длительного приёма некоторых медикаментов (противогрибковых средств, антибиотиков или гормонов). Многие лекарства оказывают токсическое действие на организм, вследствие чего может проявиться гепатит.
- Нарушение функционирования печени, обусловленное наследственным фактором. Довольно частая причина ощущения болей в подреберье справа – синдром Жильбера. Эта патология нередко возникает у мужчин в молодом возрасте.
Язвенные болезни. Желудок, как и двенадцатиперстная кишка, зачастую подвергаются воспалению. Это может приводить к развитию язвы. Болевые ощущения в правом подреберье при таком диагнозе возникают практически сразу после трапезы.
- Заболевания, затрагивающие желчный пузырь. Это может быть как холецистит и образование камней, так и дискинезия.
- Болезнь раздражённого кишечника. При этой патологии боли проявляются чаще при опорожнении. Стул меняет свой окрас и консистенцию. Однако иногда у пациентов отмечаются неприятные ощущения в боку справа после употребления каких-либо продуктов.
- Прогрессирующие инфекционные патологии. К ним относятся ОРВИ, аденовирус, грипп, а также мононуклеоз. Зачастую при таких болезнях у пациента проявляются боли в боку справа.
- Неправильное питание. Чрезмерное употребление жирных, острых, сильно зажаренных блюд часто становится причиной болей печени, проявляющихся после еды. Переедание, в особенности перед сном, также является фактором возникновения неприятных ощущений.
- Стрессовые ситуации. Не зря в народе говорят, что все болезни «от нервов». Стрессы и проявляющееся из-за них перенапряжение негативно сказываются практически на всех органах человека. Зачастую их последствиями становятся болевые ощущения в печени после еды.
Злоупотребление спиртосодержащими напитками также может вызвать болезненность в боку справа. Если неприятные ощущения возникают сразу после использования алкоголя, то это зачастую указывает на холецистит или наличие в жёлчном пузыре камней. Следует отметить, что длительный приём спиртного в принципе проводит к сбоям функционирования печени.
У людей, часто употребляющих алкогольные напитки, пищеварительный орган постепенно перестаёт правильно работать и не выводит вредные вещества. Клетки начинают превращаться в простую соединительную ткань, что в конечном итоге приводит к циррозу. Боль в печени после еды при этом становится постоянным спутником.
Знание симптоматики и характера болей в области расположения органа помогут врачу установить причину неприятных ощущений. При заболеваниях печени клинические проявления представлены следующими признаками:
- желтушность, нездоровый вид кожных покровов, слизистых оболочек;
- потемнение мочи и осветление кала;
- отёчность ног;
- боль в области печени;
- диарея;
- горечь в ротовой полости;
- тошнота;
- рвота;
- снижение веса, вследствие отказа от еды;
- кружение головы.
Важно знать! Ноющий характер боли в пищеварительном органе чаще указывает на воспалительный процесс.
Резкие боли могут свидетельствовать о следующих состояниях:
- печень воспалилась и увеличилась;
- нарушена работоспособность трехстворчатого клапана;
- существенно расширились центральные вены железы;
проявился кардинальный цирроз или острый холецистит;
- в жёлчном пузыре образовались камни.
Болевой синдром, проявляющийся под рёбрами справа, зачастую сопровождается повышенным давлением, головными болями, учащённым пульсом. При этом у человека может тянуть в пояснице или внизу живота. Некоторые пациенты рассказывают о наличии крови в моче и её потемнении. Болит при этом не только печень, но иногда и сердце.
Зачастую больной ощущает колики в правом боку, чередующиеся с острой болью. Это в определённых случаях указывает на травму. «Виновником» такого проявления становится и гнойный процесс. Длительные тянущие ощущения в боку справа, при которых человек может сильно страдать, связаны с нарушениями функционирования жёлчного пузыря.
При частом возникновении всех вышеописанных симптомов необходимо обращение к специалисту. На основании результатов анализов врач сможет определить – почему болит печёнка после еды. Пациенту назначается лечение и предписывается правильное питание.
Иногда можно справиться с болями самостоятельно, без помощи врачей. Но это только в том случае, если вы ранее уже обращались в медицинское учреждение и знаете, какие препараты можно принимать в каждом конкретном случае появления болей.
В любом случае при самолечении нужно соблюдать определённые правила:
- Соблюдение строгой диеты не менее двух недель. Боли, появляющиеся в области печени сразу после еды, зачастую возникают из-за употребления очень жирной или зажаренной пищи. Поэтому из рациона такие продукты необходимо исключить. Вся пища должна быть лёгкой, обезжиренной и приготовленной в духовке, на пару или путём варки.
- Отказ от спиртного, газированных напитков.
- Ежедневные занятия спортом.
- Пить не меньше полутора литров воды в сутки.
Важно знать! Лечение печени – довольно длительная процедура. Обычно терапия занимает не меньше года. Это зависит от стадии и формы патологии.
Главная цель терапевтических мероприятий – устранение источника патологии. То есть перед тем, как лечить болезнь, необходимо определить причину появления болей в печени. Терапия проводится с учётом имеющейся симптоматики и особенностей состояния больного. Существует огромный выбор различных медикаментов, которые могут использовать для лечения заболеваний печени и жёлчного пузыря.
При обнаружении гепатита у пациента применяются гепатопротекторные лекарства, например, «Легалон», «Эсенциале» или «Карсил». В лечении этого заболевания зачастую используют кислородотерапию, которая хорошо себя зарекомендовала и обязательно включается в процесс терапии болезней гепатобилиарной системы.
Синдром Жильбера предусматривает лечение гепатопротекторными («Гептрал», «Карсил») и желчегонными («Риванол», «Аллохол») средствами, ферментными лекарствами («Мезим») и энтеросорбентами («Лактофильтрум», «Активированный уголь»).
Терапия желчнокаменной болезни проводится с помощью антибактериальных средств, препаратов, питающих и защищающих печёночные ткани. В некоторых случаях необходима операция. Язва желудка лечится антибиотиками, пробиотиками и антисекреторными медикаментами.
Показан также приём желчегонных растительных медикаментов. Это могут быть препараты на основе артишока или бессмертника. Довольно большой популярностью обладают лекарства, в составе которых имеются кукурузные рыльца. К таким средствам относятся «Танацехол», «Холосас».

Не обойтись без специальных обезболивающих (среди них часто назначают «Диклофенак», «Кетанов») и спазмолитических («Спазмалгон», «Но-шпа») лекарств.
Совет! Спазмолитики и обезболивающие препараты применяются практически во всех случаях. Однако они не лечат заболевание, а только устраняют болевой синдром.
Главным условием эффективной терапии всех патологий, при которых болит печень, является соблюдение диетического питания. Полноценное меню должно включать большое количество микроэлементов и витаминов, жиров, белков и углеводов.
Список рекомендованных и запрещённых блюд включён в таблицу:
| Рекомендуемые продукты | Запрещённые продукты |
|---|---|
| Свежие фрукты, овощи | Копчёные, жареные, солёные блюда |
| Каши | Острые продукты |
| Нежирное мясо | Жирный бульон, мясо, сало |
| Соки (предпочтительно свежевыжатые) | Газированные напитки |
| Кисломолочные продукты | Алкоголь |
| Минеральная вода (обязательно без газов) | Приправы, специи |
Еда должна быть приготовлена на пару, отварена или запечена. Диетическое питание окажет положительное влияние на результаты лечения.
Чтобы предотвратить возникновение болевых ощущений, надо соблюдать определенные меры профилактики, среди которых:
- питаться часто, маленькими порциями;
- чаще гулять в парках или выезжать за город;
- употреблять нежирные, низкокалорийные продукты;
- соблюдать нормальный вес;
- добавить в меню отруби;
- пить достаточное количество жидкости, использовать в качестве напитков печёночный, а при необходимости и поджелудочный сбор;
- отказаться от злоупотребления алкоголя.
Одним из важных моментов в лечении и профилактике заболеваний является вырабатывание, а затем и четкое соблюдение правильных привычек. Не рекомендуется есть позже, чем за три часа до сна. Перед завтраком медики советуют выпивать стакан воды. Такое поведение позволит человеку избежать возникновения болей в печени.
источник
Один из самых главных органов в пищеварительной системе человека – это печень. Будучи самой крупной железой в человеческом организме, она регулирует обмен веществ, выводит токсины и выполняет сотни других функций.
Однако под действием многих факторов печень может выходить из строя. Чаще всего это происходит в результате поражения клеток больного органа и нарушения его основных функций. Клиническая картина в большинстве случаев выглядит практически одинаково – у человека болит печень после еды и появляются такие дополнительные симптомы, как тяжесть в животе и горечь во рту.
Как отмечают современные врачи, причины болей в правом подреберье (именно там находится печень) после еды могут быть самыми разнообразными, однако чаще всего они являются признаком прогрессирующего заболевания.
Подобные болезненные ощущения обычно выступают симптомом таких заболеваний, как:
- эхинококкоз;
- гепатит;
- цирроз;
- абсцесс;
- онкологические образования.
В каждом из перечисленных случаев боли в печени имеют свои особенности и сопровождаются дополнительными симптомами.
Эхинококкоз – это редкое, но очень опасное паразитарное заболевание печени, которое вызывает червь эхинококк, обитающий в виде личинки в печеночной ткани. Пока личинка имеет маленькие размеры, она не причиняет беспокойства, однако в случае ее роста нарушается кровоток в печени, растягивается капсула органа и возникает острая колющая боль. Иногда на фоне заболевания у человека развивается сильная аллергическая реакция и анафилактический шок. Такое состояние является опасным для жизни больного и требует срочной госпитализации.
В большинстве случаев гепатит развивается и протекает бессимптомно. Только при острых и хронических формах возможно появление таких признаков, как тянущие боли в области печени, увеличение ее размеров, пожелтение кожных покровов, повышение температуры тела, потемнение мочи, обесцвечивание кала.
Отвечая на вопрос, почему болит печень после еды, современные специалисты отмечают, что в некоторых случаях это связано с развитием такого опасного заболевания, как цирроз печени.
Цирроз развивается не сразу, а на протяжении нескольких лет. В течение этого времени у больного может наблюдаться:
- тупая и тянущая печеночная боль до и после еды;
- пожелтение кожных покровов;
- повышение температуры тела;
- тошнота и рвота с примесью крови;
- носовые кровотечения;
- диспепсия.
Подобные симптомы характерны и для абсцесса – заболевания, при котором в печеночной ткани образовывается полость с гноем.
Еще одной опасной причиной болевых ощущений в правом подреберье могут стать доброкачественные и злокачественные образования, при которых печень значительно увеличивается в размерах, вследствие чего возникают сильные боли в правом подреберье.
Среди доброкачественных опухолей, которые способны приводить к болезненным ощущениям в правом боку и подреберье:
- аденомы;
- кисты печени;
- гемангиомы;
- узловая гиперплазия.
Однако стоит помнить о том, что печеночные боли являются симптомом онкологических процессов в организме человека только на поздних стадиях заболевания.
При холецистите боли в правом подреберье имеют острый характер и распространяются в правое плечо, лопатку и поясницу. Болевой синдром возникает внезапно и бывает настолько сильным, что приводит к обмороку. Дополнительными симптомами в данном случае могут быть нарушения сердечного ритма, тошнота и рвота.
Печеночные колики при гастрите появляются через несколько часов после еды. При хронической форме заболевания они имеют слабовыраженный характер, в случае обострения гастрита – сильные боли из правого подреберья распространяются в верхнюю часть живота, сопровождаются ознобом, метеоризмом, рвотой или кислой отрыжкой, повышением температуры тела.
При язвенных заболеваниях печеночные боли обычно возникают после еды, особенно после употребления жирной и острой пищи. Они имеют ноющий или режущий характер, распространяются на всю брюшную полость и сопровождаются метеоризмом, отрыжкой, рвотой, общей слабостью, чрезмерной потливостью.
Поскольку печень и желчевыводящая система напрямую связаны между собой, печеночные колики типичны для желчекаменной болезни, дискинезии желчного пузыря и желчевыводящих путей. Обычно у пациентов с таким диагнозом они появляются через некоторое время после приема пищи, сопровождаются возникновением горечи во рту, в редких случаях – ознобом и рвотой.
Желчный пузырь особенно остро реагирует на жирные продукты и пищу, богатую белком. Поэтому боли в правом подреберье для людей с проблемами желчевыводящих путей – это обычное явление.
Боли в печени очень легко спутать с болезненными ощущениями, которые возникают в других органах и системах человека. В частности, в печень могут отдавать боли в почках, аппендиците, поджелудочной железе, легких и даже в позвоночнике.
В медицинской практике известны случаи, когда поражение клеток печени и возникновение болевого синдрома в правом подреберье после приема пищи становится результатом прогрессирующих инфекционных заболеваний. В 15% случаев печеночные боли возникают при таких инфекциях, как:
- инфекционный мононуклеоз;
- аденовирусная инфекция;
- грипп;
- ОРВИ.
В случае диагностирования перечисленных заболеваний у пациентов наряду с ноющими болями в правом боку наблюдаются такие характерные и хорошо выраженные симптомы, как боль в горле, высокая температура, насморк, кашель.
Печень тесно связана с другими человеческими органами и системами. Поэтому в некоторых случаях дискомфорт и болезненные ощущения в правом подреберье могут быть следствием различных нарушений, которые происходят в человеческом организме. В частности, печеночные боли появляются как результат:
- неправильного питания;
- переедания;
- открытых и закрытых травм печени;
- приема некоторых медицинских препаратов;
- стресса.
Очень часто дискомфорт в области печени возникает в результате чрезмерных физических нагрузок. Дело в том, что во время активных занятий спортом в печени скапливается венозная кровь в большом количестве, а капсула органа, усыпанная нервными окончаниями, значительно увеличивается в размерах. Печень начинает болеть, причем боль усиливается в том случае, если человек до или после тренировки обильно поел.
Чтобы исключить сопутствующие заболевания и установить истинную причину возникновения болей в области, где локализуется печень, необходимо провести комплексное диагностическое исследование, которое предусматривает:
- пальпацию больного органа с целью определения его размеров;
- оценку состояния склер глаз и кожных покровов;
- биохимический анализ крови и мочи;
- ультразвуковое исследование;
- компьютерную томографию.
Симптоматическое лечение печеночных болей напрямую зависит от причины их возникновения. Если боли связаны с гепатитом, проводят противовирусную терапию в условиях стационара. В случае болезней желчевыводящих путей, рекомендуют медикаментозное лечение или удаление желчного пузыря.
Если же случилось так, что болевой приступ возник внезапно, а обратиться за медицинской помощью нет возможности, облегчить состояние больного могут:
- гепатопротекторные лекарственные средства (Гепабене, Левинциале, Карсил, Эссенциале, Энерлив и т. д.);
- препараты-спазмолитики (Но-шпа, Спазмалгон);
- обезболивающие средства (Кетанов, Диклофенак и т. д.).
К мерам профилактики, которые позволяют предотвратить появление печеночных болей после еды, относятся:
- соблюдение правильного питания;
- отказ от жирной, острой и соленой пищи;
- соблюдение питьевого режима (не менее 1,5–2 л в день);
- снижение массы тела;
- умеренные физические нагрузки и занятия спортом;
- отказ от вредных привычек.
Однако основной мерой профилактики при печеночных коликах является диета №5, которая направлена на восстановление функций печени и всей желчевыводящей системы в условиях нормального и полноценного питания. Такая диета предусматривает ограничение в употребление соли и полное исключение жирной пищи из рациона питания больного, а также специй и продуктов, богатых на грубую клетчатку. Главный акцент делается на дробное питание и употребление пищи, богатой белками и углеводами, которую рекомендуется готовить путем варки, запекания и тушения.
Печеночные колики и боли, которые возникают после еды, могут быть тревожным сигналом. Поэтому при их появлении необходимо срочно обратиться к врачу, чтобы исключить ряд опасных заболеваний и сохранить здоровье одного из самых важных и незаменимых органов человека – печени.
источник
В нашем организме существует много органов и желез, которые участвуют в процессе пищеварения. Но основным всё-таки является печень, которая участвует в обезвреживании организма от воздействия ядовитых и вредных веществ, вырабатывании пищеварительных ферментов и желчи, синтезировании сахара и клеток крови, хранение витаминов и других полезных веществ.
Но к сожалению, при неправильной работе органа некоторые люди жалуются, что у них болит печень после еды. Интересно узнать о возможных причинах недуга и способах его ликвидации.
По мнению большинства специалистов, причиной боли в правом подреберье (месте локализации печени) становятся прогрессирующие серьезные заболевания. Печень не имеет нервных окончаний, поэтому появление боли сигнализирует о серьезном отклонении, касающемся значительного увеличения органа в размерах, из-за которых происходит растяжение фиброзной капсулы.
Основными патологическими состояниями, почему болит печень, считаются болезни:
- эхинококкоз;
- гепатит;
- цирроз печени;
- абсцесс
- рак;
- вирусная инфекция (мононуклеоз, ОРВИ, грипп);
- неправильное питание и переедание;
- травмы печени;
- прием некоторых медикаментов.
Паразитарное поражение организма, в частности, печени, вызванное ленточными червями эхинококками. В организме человека можно встретить только личинки паразита, которые могут поражать не только печень (что составляет 65% от общего количества заражений), но и другие органы и их системы. Взрослый червь паразитирует собак, реже кошек.
Существует 3 пути передачи яиц в организм промежуточного хозяина:
- С мясом диких животных. Взрослый эхинококк обитает в кишечнике заключительного хозяина, в течение своей жизни откладывает яйца, которые выделяются с фекалиями. Они могут попасть в водоем, на фрукты, овощи и другую растительность, которая потребляется дикими зверями.
- С мясом домашнего скота. Паразит попадает в организм домашних животных через зараженную воду и еду. Яйца с током крови циркулируют по их организму и оседают в мясе. При недостаточной термической обработке яйца не погибают и способны вызвать эхинококкоз.
- При нарушении правил личной гигиены. Чаще всего страдают маленькие дети, которые гуляют на улице и могут сунуть грязные руки в рот. Также касается людей, которые не моют фрукты и овощи перед употреблением.
Симптомами поражения печени личинками червя являются тошнота и рвота, тяжесть и болезненность в области правого подреберья, расстройство стула, общая слабость, нарушение работоспособности. Осложнением заболевания является образование кист – эхинококковых пузырей, разрыв которых может привести к перитониту, плевриту или анафилактического шока.
Воспалительное поражение печение, развивающиеся в результате инфекции, токсинов или аутоиммунного процесса. Симптомами и признаками гепатита является окрашивание кожных покровов, слизистых оболочек и склер глаз в желтый оттенок. В результате значительного повышения билирубина моча приобретает цвет темного пива, а кал, наоборот, обесцвечивается.
Появляется дискомфорт и болезненность в правом подреберье, кожный зуд, появляется тошнота, отрыжка горьким, особенно после приема пищи.
Иногда синяки и кровоподтеки при малейшей травме могут говорить о нарушении функции печени, которая отвечает за свертываемость крови.
Нелеченый вирусный гепатит представляет большую опасность для пациента. К самым распространенным осложнениям болезни можно отнести: цирроз печени, печеночную недостаточность и онкологические заболевания. Чтобы не пропустить начало развития серьезной патологии рекомендуется сдавать кровь на антитела не реже одного раза в год.
Хроническое прогрессирующее заболевание в результате которого клетки гепатоциты перерождаются в клетки, подобные при образовании рубцов и шрамов. Причиной развития патологии не всегда является злоупотребление алкоголем.
Цирроз может развиться в результате следующих факторов: прогрессирующий гепатит В или С, аутоиммунные заболевания, воздействие токсинов на орган на протяжении длительного периода, глистная инвазия, генетические дефекты развития печени, заболевания желчного пузыря и его протоков с их закупоркой.
Для цирроза печени характерны следующие симптомы: чувство переполненного живота, боль в правом подреберье после приема пищи или алкоголя, незначительное повышение температуры до 37,5 градуса, кровоточивость десен при чистке зубов, кожный зуд.
При дальнейшем развитии цирроза в брюшной полости начинает скапливаться лишняя жидкость, которая приводит к асциту, появляется характерное утолщение флангов пальцев (барабанные палочки), на коже по всему телу выступают сосудистые звездочки, у мужчин отмечается увеличение молочных желез.
Острый воспалительный процесс в паренхиме органа, характеризующийся образованием полости с гноем. На сегодняшний день существует множество причин развития абсцесса, но самыми распространенными являются: острый аппендицит, сепсис, желчнокаменная болезнь, злокачественные опухоли, при поражении глистами.
Симптоматика воспаления печени хорошо выражена, пациенты жалуются на общую слабость, повышение температуры тела выше 38 градусов, озноб, головную боль и нестерпимую боль в правом подреберье, снижение или потерю аппетита, тошноту и рвоту кишечным содержимым.
Особенность абсцесса заключается в том, что он маскируется под клинику заболевания, которое спровоцировало гнойное воспаление. Именно поэтому при диагностике могут возникнуть некоторые трудности.
Могут развиваться на протяжении длительного периода времени и не давать никаких симптомов. Именно это и является бедой как при диагностике, так и во время лечения. К сожалению, чаще всего о раке печени узнают слишком поздно и проводить лечение практически бессмысленно.
Это связано с тем, что когда начинают разрастаться атипичные клетки, печень упорно пытается с ними бороться и спустя длительное время истощается. После этого опухоль значительно увеличивается в объеме и появляются первые признаки. Большие размеры новообразования сдавливают близлежащие ткани, из-за чего общее состояние пациента ухудшается.
При раке печени обычно боль носит острый характер, кроме этого появляются и другие неприятные симптомы: снижение работоспособности, расстройство стула, снижение аппетита и потеря веса, возможно пожелтение кожи и глаз. Со временем боль становится постоянной, непроходящей и не зависящей от приема пищи.
источник
Некоторые пациенты жалуются на то, что у них болит печень после еды. Одной из возможных причин возникновения дискомфорта является эхинококкоз. Эта патология печени встречается довольно редко.
Развитие заболевания провоцирует червь эхинококк. При увеличении личинки паразита в размерах кровоток печени заметно ухудшается, вследствие этого возникают режущие боли.
При развитии эхинококкоза могут возникать такие неблагоприятные проявления, как рвота, тошнота, появление чувства тяжести , ухудшение функций кишечника, вялость. Одним из наиболее серьезных осложнений болезни выступает анафилактический шок, который зачастую приводит к смерти пациента.
К основным причинам появления недуга относятся:
- Инфекционные болезни;
- Пагубное влияние токсичных веществ;
- Аутоиммунные болезни.
Гепатит характеризуется приведёнными ниже симптомами:
- Появление неприятных ощущений в районе правого подреберья;
- Жжение кожи;
- Возникновение тошноты и отрыжки;
- Дискомфорт после еды.
К наиболее тяжёлым последствиям недуга относят:
- Цирроз;
- Возникновение симптомов печеночной недостаточности;
- Онкологические болезни.
Важно! В отдельных ситуациях появление кровоподтёков при незначительной травме сигнализирует о серьёзных отклонениях в работе печени, провоцирующих ухудшение свёртываемости крови.
Боль в печени после еды нередко свидетельствует о циррозе. Заболевание развивается под влиянием следующих факторов:
- Злоупотребление спиртными напитками;
- Гепатит С;
- Длительное воздействие токсинов;
- Наследственные дефекты печени;
- Ухудшение функций желчного пузыря;
- Глистная инвазия.
При циррозе печени наблюдаются такие неблагоприятные признаки, как чувство тяжести в районе живота, дискомфорт в правом подреберье после употребления напитков, содержащих алкоголь, кровоточивость дёсен.
При дальнейшем прогрессировании недуга в области брюшной полости накапливается избыточная жидкость, у представителей сильного пола наблюдается увеличение грудных желез.
При возникновении острого воспалительного процесса в паренхиме органа образуются полости, в которых скапливается гной. К появлению абсцесса органа приводят следующие причины:
- Желчнокаменная болезнь;
- Проникновение в печень глистов;
- Аппендицит;
- Онкологические патологии.
При абсцессе печени наблюдается сильная слабость, температура тела нередко превышает отметку 38 градусов. Пациент предъявляет жалобы и на следующие неблагоприятные симптомы:
- Жгучую боль в правом подреберье;
- Ухудшение аппетита;
- Появление тошноты;
- Головные боли.
Среди доброкачественных новообразований, провоцирующих появление неприятных ощущений в правом подреберье, выделяют:
При онкологическом заболевании нередко наблюдаются сильные боли в правом подреберье. Возникают и другие неблагоприятные последствия:
- Уменьшение работоспособности;
- Проблемы со стулом;
- Ухудшение аппетита;
- Стремительное похудение;
- Окрашивание кожи в жёлтый оттенок.
При недоброкачественной опухоли боли со временем приобретают постоянный характер. Печень болит как после приема пищи, так и в состоянии покоя.
У человека, страдающего холециститом, возникают боли в правом подреберье приступообразного характера. Они могут отдавать и в другие участки тела:
В отдельных ситуациях неприятные ощущения бывают настолько сильно выраженными, что провоцируют обморок. При обострении недуга могут наблюдаться и другие неблагоприятные симптомы:
- Рвота;
- Появление тошноты;
- Увеличение частоты сердечных сокращений.
Печень может болеть и при гастрите. При обострении недуга боли в правом подреберье нередко иррадиируют в верхнюю часть живота. Болевые ощущения сопровождаются вздутием живота, появлением отрыжки, рвоты. У больного нередко повышается температура тела.
При язвенном поражении желудка печень может болеть после употребления острых или жирных продуктов. Боль может приобретать как ноющий, так и острый характер. Возникают и такие симптомы, как метеоризм, усиленная потливость, рвота, вялость.
Печень болит после приема пищи и при дискинезии желчного пузыря, желчнокаменной болезни. У людей, страдающих этими недугами, нередко возникает ощущение горечи в ротовой полости, озноб, рвота.
При желчнокаменной болезни боли в районе печени могут наблюдаться после употребления в пищу жирных блюд или продуктов, в составе которых присутствует большое количество белка.
Важно! В печень нередко отдают боли в районе поджелудочной железы или почек. При появлении недомогания рекомендуется пройти полное обследование.
Печень может болеть и при инфекционных патологиях:
- Мононуклеоза;
- Аденовирусной инфекции;
- Острого респираторного заболевания.
Помимо болей в районе печени, могут наблюдаться и следующие характерные признаки:
- Появление дискомфорта в горле;
- Повышенная температура;
- Появление насморка и кашля.
Печень может болеть и под влиянием приведенных ниже причин:
- Переедание;
- Травмы;
- Погрешности в питании;
- Длительного стресса;
- Применения отдельных лекарственных средств.
Появление болей в правом подреберье может быть результатом изнуряющих спортивных тренировок. Дискомфорт усиливается в той ситуации, когда человек плотно пообедал накануне посещения фитнес-клуба.
При болях в области правого подреберья осуществляются такие диагностические процедуры:
- Пальпация соответствующей зоны;
- Сдача биохимического анализа крови;
- Проведение УЗИ печени;
- Применение магнитно-резонансной томографии.
Если у человека болит печень, облегчить неприятные ощущения помогут медикаменты, наделённые гепатопротекторными свойствами. К подобным лекарствам принадлежат «Карсил», «Эссенциале».
Применяются и медикаменты, оказывающие спазмолитическое воздействие: «Но-шпа», «Спазмалгон». Избавиться от дискомфорта, спровоцированного различными патологиями печени, помогут и болеутоляющие препараты: «Диклофенак», «Кетанов».
Сбалансированное питание облегчает симптомы соответствующих заболеваний, нормализует пищеварительную функцию, способствует улучшению метаболизма.
При болях в печени разрешается употреблять в пищу перечисленные ниже продукты:
- Супы-пюре, сваренные из молочных изделий, овощей или фруктов. В блюдо рекомендуется добавлять соль уже после его приготовления;
- Запеченное мясо постных сортов;
- Простокваша;
- Блюда из творога низкой жирности;
- Нежирные сыры;
- Каши, сваренные на воде. В подобные блюда можно добавить немного нежирного молока. Предпочтение надо отдавать овсяной и гречневой каше;
- Макароны (твёрдых сортов);
- Вчерашний ржаной хлеб;
- Сухари.
Если болит печень, из ежедневного меню следует исключить продукты, которые вызывают усиленное газообразование. Под запрет попадают следующие продукты питания:
- Сладости;
- Грибной бульон;
- Борщ со щавелем;
- Блюда, приготовленные из жирных сортов мяса;
- Молочные продукты с повышенным содержанием жира;
- Копчёности;
- Каша из кукурузы;
- Жгучие приправы;
- Сдобные изделия;
- Цитрусовые;
- Алкогольные напитки;
- Кофе;
- Мороженое;
- Шоколад.
Если болит печень при циррозе, можно просто принимать перед едой сок чистотела. Разовую дозу постепенно увеличивают с 1 капли до 5 мл напитка. Лечение продолжают до исчезновения основных симптомов заболевания. При циррозе показан и прием настойки чистотела. Употребляют по 15 капель средства 2 раза в день. Средняя продолжительность лечебного курса составляет три месяца.
При гепатите можно воспользоваться таким рецептом:
- Смешивают чистотел, тысячелистник, адонис и полевой хвощ в соотношении 2:1:1:1;
- 10 граммов полученного сбора заливают 200 мл кипящей воды;
- Полученную смесь настаивают на протяжении 35 минут;
- После этого напиток процеживают.
Принимают по 100 мл средства дважды в сутки.
На основе чистотела готовят и другое средство, позволяющее справиться с основными симптомами гепатита:
- Берут кукурузные рыльца и чистотел в пропорции 2:1;
- 20 граммов лечебного сбора заливают 0,8 л крутого кипятка;
- Средство настаивают на протяжении 5 часов.
Употребляют по 0,1 л напитка дважды в день. Настой принимают примерно за 25 минут до еды. Средняя длительность лечения составляет 7 дней. По прошествии указанного времени делается перерыв на 5 дней. После этого курс лечения разрешается повторить.
При лечении разнообразных заболеваний печени активно применяется и куркума, наделённая антиоксидантными и антибактериальными свойствами. Лекарственное растение помогает уменьшить воспаление, позволяет устранить боль. Если у человека болит печень после еды можно просто смешать следующие ингредиенты:
- 1⁄2 ч. л. куркумы;
- Мёд в количестве 1 ч. л.
Полученную смесь принимают 2-3 раза в сутки. Длительность приема средства определяется в индивидуальном порядке.
Если болит печень после приема пищи, можно принимать средства, изготовленные на основе амлы.
В её плодах присутствует довольно много аскорбиновой кислоты. Витамин С помогает защитить клетки печени от разрушения.
При возникновении болей следует употреблять по 5 свежих ягод амлы. Продукт можно добавлять в салат. Ягоды индийского крыжовника можно смешивать с творогом и солью.
Снизить вероятность появления болевых ощущений в районе печени помогут следующие диагностические мероприятия: соблюдение диеты; употребление достаточного количества жидкости; умеренные спортивные нагрузки; отказ от употребления спиртного.
источник
Боли в области печени могут носить разный характер и свидетельствовать о развитии серьезных патологий. Печень является пищеварительной железой, участвующей в обменных процессах, теплообразовании и поддержании температуры тела, синтезе гликогена, образовании мочевины, и синтезе желчи, в обмене липидов и выводе вредных веществ.
Печень является паренхиматозным органом, что означает отсутствие полости внутри органа и полное заполнение тканями и клетками. Внутри печени печеночные клетки, сосуды, желчные протоки. Структура органа поделена на дольки, в которых отсутствуют нервные окончания. Болевые ощущения возникают не в паренхиме органа, а в нервных рецепторах глиссоновой капсулы, окружающей его.
Боль в области печени может появляться в результате увеличения органа в размерах и растягивания капсулы, когда фиксируются отек, переполнение кровью, воспаление, опухоли. Появление болей в области печени может быть связано с заболеваниями самого железа или окружающих его органов. Различают функциональные и органические боли. Функциональные боли после устранения раздражающего фактора могут прекращаться, при органических болях (появляются при всех заболеваниях печеночной паренхимы) нарушается строение гепатоцитов и развивается некроз.
При заболеваниях печени появляются болевые спазмы в участке правого подреберья, возможны и чувства тяжести. Дискомфорт может распространяться в зону шеи, лопаток, спины.
Когда начинают беспокоить боли в печени, появляются симптомы, указывающие на нарушение функционирования паренхимы и пищеварительного процесса, а также на сбой метоболизма. В большинстве случаев боли усиливаются после употребления жирных и острых блюд, алкоголя, а также после физической нагрузки.
Боли в области печени могут сопровождаться:
- Раздражительностью, слабостью и апатией;
- Отрыжкой с тухлым запахом;
- Зудом кожных покровов, тошнотой;
- Желтушностью видимых слизистых оболочек и кожного покрова;
- Изменением цвета мочи и каловых масс. Моча становится темной, кал – серым;
- Головными и мышечными болями, локализованными в спине и ногах;
- Сосудистыми звездочками на лице, животе, плечах и груди;
- Повышенной чувствительностью десен, выраженной кровоточивостью;
- Половой слабостью (у мужчин), бесплодием (у женщин).
Опасность заболевания заключается в слабовыраженной симптоматике, по причине которой больные обращаются к врачу при наличии таких серьезных осложнений, как цирроз, жировая дистрофия. При хронической форме боли могут отсутствовать полностью.
В отдельных случаях при диагностировании учитывают специфику клинической картины вторичных патологий соседних органов.
Срочная помощь больному при болях в печени требуется, если:
- Не удается снизить болевой порог подручными лекарственными средствами;
- Появляется рвота с примесью желчи;
- Наблюдается боль режущего характера в области печени;
- Фиксируется желтушность склер и кожи;
- Температура тела повышена, болевые ощущения носят ноющий характер, не прекращаются в течение дня.
Боли разных характеров и интенсивности могут указать на конкретную патологию.
- Ноющие и тянущие боли указывают на заболевания хронического течения, часто запущенные. Функциональные боли не носят ноющий характер. Ноющие боли сопровождаются чувством тяжести после приема еды и физических нагрузок. Иногда ноющие болевые ощущения возникают без причины.
- Тянущие боли распространяются кверху и в спину. Усиливаются при стрессовых состояниях, при наклонных движениях. Сопровождаются тошнотой, вздутием живота, отрыжкой, нарушением стула. Боль может быть предвестником развития острой фазы заболевания, когда появляется желтушность склер и кожного покрова. Больной при этом часто жалуется на слабость, зуд кожи.
- Тупые боли появляются в большинстве случаев при заболеваниях гепатобилиарной системы. Фиброзная капсула растягивается по всей поверхности, боль не локализована. При наличии опухолей, печеночной недостаточности тупая боль может сопутствовать похудению.
- Интенсивные боли могут быть как сильные, так и острые. Усиление боли может быть связано с увеличением размеров новообразования (опухолей, кист, абсцесса печени). Состояние выявляется резким подъемом температуры и его внезапным спадом при абсцедировании, потерей аппетита, нарушением стула, желтушностью склер.
Интенсивные боли появляются при разрыве кисты печени, при приступе панкреатита, почечной колике с правой стороны, аппендиците у беременной женщины.
- Пульсирующие болевые ощущения наблюдаются при увеличении печени по колебанию мышц. Аневризма печеночной артерии также выявляется болями пульсирующего характера. При нарушении кровообращения имеется риск развития слипчивого перикардита, митрального стеноза.
Накопление крови в центральных венах приводит к повышению давления в портальной системе и кислородному голоданию гепацитов. В результате печень увеличивается в размерах, в середине долек возникает некроз, замена на соединительную ткань. Патология выявляется выраженной тяжестью, тошнотой, желтушностью и цианозом кожных покровов.
Боль в печени может появиться под воздействием разных факторов. Причиной могут стать как функциональные воздействия, так и органические нарушения и патологии.
Боли в печени могут появляться в результате нарушения рациона, при соблюдении строгих диет, в итоге злоупотребления спиртными напитками или жирной едой.
Боли в печени часто возникают при пассивном образе жизни, когда вследствие гиподинамии желчь начинает застывать в желчном пузыре, формируя камни (калькулезный холецистит). Состояние можетс провоцировать возникновение печеночной колики, когда камень перекрывает желчный проток и нарушает отток желчи.
Боли в печени часто появляются в период беременности, когда организм начинает работать с двойной нагрузкой, и увеличение размера матки приводит к смещению органов вверх. В результате перестройки желчный пузырь опорожняется не полностью, что приводит к развитию хронического холецистита, а также к дискинезии желчных каналов.
Причиной появления болей в печени могут стать интоксикация алкоголем, перенапряжения при больших физических нагрузках, стрессовые состояния. Вызвать боли могут также нагрузки при употреблении жирной или тяжелой еды, интоксикация лекарствами.
Боли в печени под влиянием органических факторов в большинстве случаев возникают при:
- Первичном билиарном, аутоиммунном или алкогольном циррозе;
- Стеатозе печени, когда фиксируется жировое преобразование клеток печени;
- Гепатите в хронической или острой форме;
- Абсцессах и кистах;
- Опухоли;
- Амилоидозе;
- Болезни Вильсона, сопровождающейся нарушением обмена меди;
- Синдроме Жильбера;
- Печеночной колике или сахарном диабете.
Причиной дискомфорта, спазмов, болей в печени могут являться заболевания иных органов, которые оказывают раздражающее воздействие или действуют механически:
- Холецистит;
- Холангит;
- Гастрит;
- Правосторонняя нижнедолевая пневмония;
- Синдром раздраженного кишечника.
Боли в печени могут возникнуть под воздействием патологии кишечника, заболеваний поджелудочной железы, при наличии желчных конкрементов.
Очень часто после долгой ходьбы, физических упражнений появляется боль под правым подреберьем. Человек, у которого периодически появляются болевые ощущения, часто отказывается от занятий. Продолжительное отсутствие физической активности приводит к потере физической формы и упругости мышечных тканей.
При беге в печени скапливается большое количество венозной крови. Особенно страдают пациенты, которые не научились дышать правильно, поскольку у них диафрагма не способствует перекачиванию крови из венозного русла. Резкое увеличение размеров перерастягивает капсулу, в результате чего появляется боль.
При соблюдении некоторых требований можно преодолеть боль и продолжить занятия. Необходимо:
- Делать короткий перерыв, в течение которого боль проходит самостоятельно;
- Увеличить нагрузки постепенно, усваивая технику дыхания;
- Не принимать пищу за 2 часа до тренировки.
Иногда боли в области печени появляются после удаления желчного пузыря, что в большинстве случаев обусловлено нарушением ее основных функций. Если в печени происходит воспалительный процесс, появляются боли в спине, пояснице, неудобство в участке позвоночника. Симптоматика проявляется наряду с основным признаком — болью в зоне правого подреберья.
Причинами появления болей в печени после холецистэктомии могут быть:
- Заболевания гепатобилиарного тракта;
- Сопутствующие патологии;
- Последствия холецистоэктомии.
К гепатобилиарным болезням относятся повторные формирования камней в желчевыводящих каналах, хронический холангилит, дискинезия желчевыводящих каналов, обострение лекарственного или алкогольного гепатита, а также изменение свойств желчи. Уменьшение ее концентрации приводит к нарушению процесса переваривания (выявляется болями в участке правого подреберья). Потеря противомикробных свойств желчи чревато активацией условно-патогенной флоры и возникновением воспаления в желчных протоках и в печени.
Сопутствующими патологическими состояниями, вызывающими боли в области печени после удаления желчного пузыря и не связанными с гепатобилиарной системой, являются:
- Стенозирующий папиллит. Характеризуется состояние тем, что дуоденальный сосочек сужается вследствие инфекционно-воспалительного процесса. В результате нарушается пассаж желчи и поджелудочного сока в ДПК, и развивается гипертензия (повышение давления в желчных каналах);
- Непроходимость фатерова соска;
- Хронический панкреатит;
- Язва ДПК, заброс содержимого из ДПК в желудок;
- Персистирующий перихоледохальный лимфаденит, когда в послеоперационном периоде продолжительное время сохраняется воспаление близкорасположенных лимфоузлов;
- Дуоденит (воспаление слизистой ДПК);
- Синдром раздраженного кишечника, когда при отсутствии структурных нарушений имеет место функциональная неполноценность органа.
Причиной болей в печени после холецистэктомии могут стать осложнения после хирургического вмешательства. Боли могут появляться в результате:
- Неполного удаления камней;
- Рубцового сужения общего желчевыводящего протока;
- Формирования спаек, обусловленного сращением травмированных тканевых структур в зоне, проведенной холецистэктомии;
- Синдрома длинной культи. Печень может болеть без желчного пузыря по причине удлинения оставшейся части протока на фоне гипертензии. Это может привести к появлению нового места камнеобразования, что выявляется болевыми ощущениями;
- Повреждения желчевыделительных протоков;
- Неточной постановки дренажей, которые не обеспечивают нормальный отток серозно-геморрагической жидкости, а также несостоятельности швов в протоках;
- Инфицирования раны и развития абсцесса.
Боли после удаления желчного пузыря могут быть адекватной реакцией после травмирования тканей. В норме выраженность болевых ощущений постепенно снижается, со временем исчезая вовсе.
Факторами после операции, под воздействием которых могут появиться боли в области печени, часто становятся нарушение режима питания, чрезмерные физические нагрузки, некорректное обезболивание, травма близкорасположенных органов в период хирургического вмешательства.
Часто боли в печени начинают беспокоить в итоге соблюдения продолжительных диет. Неправильно рассчитанная система питания, которая приводит к нехватке полезных веществ и микроэлементов в организме может спровоцировать нарушение обмена веществ, вызывая амилоидоз, то есть нарушение белкового обмена. При этом печень меняется в размерах, приобретает деревянистую плотность и сальный гладкий вид.
Продолжительный и бесконтрольный прием определенных групп препаратов вызывает накапливание токсических элементов в печени.
Продукты распада из организма выходят вместе с желчью. Вредные вещества нарушают состав желчи, делая ее более густой, что приводит к развитию застоя желчи в желчевыводящих каналах и нарушению оттока.
Токсическое воздействие может быть последствием индивидуальной непереносимости, наличия сопутствующей болезни, о которой пациент не знает. Характерными для состояния являются боли, вздутие в брюшине, желтуха, зуд. Состояние при отсутствии медицинского вмешательства может перейти в острый медикаментозный гепатит.
Лечение организуется путем отмены всех препаратов и применения гепатопротекторов.
Печень является органом, производящим фильтрацию в организме. Попадая в желудок алкоголь вместе с остальными веществами, присутствующими в кровотоке проходит через печень. Этанол не способен полностью разрушаться и, попадая в печень, преобразовывается в ацетальдегид, который оказывает токсическое воздействие на орган. Более 90% распада этанола перерабатывается в опасные вещества, которые с потоком крови распределяются в организме в неочищенной форме.
Боль в печени появляется только после ее значительного поражения. При систематическом употреблении спиртного в больших количествах имеется вероятность полного разрушения печени и остановки ее функционирования.
Под влиянием алкоголя клетки начинают активно уничтожаться, что ведет к появлению жира в органе. Орган сильно уменьшается в размере, а здоровые клетки не могут полноценно функционировать и выполнять свою работу по обезвреживанию составляющих спиртного. Пациент жалуется на боли в правом подреберье, на тошноту, головные боли, физическую слабость. Печень увеличивается в размере, провоцируя появление чувства распирания правого бока.
Прием большого количества алкоголя приводит печень в критическое состояние, поскольку орган начинает выводить огромное количество токсинов. Регулярное употребление алкоголя становится причиной развития алкогольного цирроза, стеатоза и гепатита, фиброза, гепатомегалии.
Воспаление печени, длящееся до 6 месяцев, считается острым гепатитом. Острый гепатит развивается внезапно и характеризуется поражением всех тканей печени (диффузное поражение). Причиной возникновения патологии являются вирусы А, В, С, D, Е и F.
Гепатит А передается через рот, когда здоровый человек употребляет зараженный вирусом пищевые продукты, воду. Заболевание имеет тяжелое течение, не переходит в хроническую форму.
Гепатит В развивается в результате передачи вируса парентеральным путем, через кровь при инъекциях, переливании крови, введении сыворотки. Возможен и контактный (половой) путь передачи. Заболевание в большинстве случаев имеет тяжелое течение, может перейти в хроническую форму.
Гепатит С передается парентерально, предполагает половой путь передачи. В основном фиксируются стертые, малосимптомные формы патологии. Имеется возможность перехода на хронический вид.
Вирус D присоединяется к вирусу В, патогенный агент самостоятельно не вызывает болезнь. Вирус Е передается через пищу, воду, вирус F – парентерально.
Причиной острого гепатита может стать алкоголизм. Заболевание в большинстве случаев встречается у лиц, злоупотребляющих спиртными напитками на фоне неполноценного питания. Внезапное развитие заболевания может быть обусловлено приемом большого количества спиртного в течение короткого времени.
Причиной появления острого гепатита может стать прием определенных препаратов, к которым относятся салицилаты, тетрациклиновые антибиотики, противоопухолевые медикаменты. У некоторых пациентов поражение печени в результате использования медикаментов связано с повышенной чувствительностью организма.
Острый гепатит, вызванный вирусом, проявляется желтушностью, в которой выделяют фазы: преджелтушная, желтушная, период выхода из заболевания.
Преджелтушный период выражается слабостью, повышенной утомленностью, тошнотой, рвотой, отсутствием аппетита. При гриппоподобном виде повышается температура, появляются боли в горле и симптомы, напоминающие насморк.
Когда возникает желтушность, которая интенсивно нарастает, больного начинают беспокоить боли в правом подреберье, увеличение печени/ селезенки, потемнение мочи, обесцвечение каловых масс.
Анализ крови указывает на ряд изменений показателей работы печени, общие признаки уменьшаются. Желтуха продолжается около 20 дней.
Заключительный период желтухи протекает в трех вариантах:
- Фаза выздоровления. Основные симптомы исчезают, нормализуются показатели крови, анализы указывают на исчезновение вируса.
- Фаза здорового носительства вируса.
- Фаза перехода заболевания в хроническую форму. Данный этап является неблагоприятным, у больного продолжительное время сохраняется желтушность, которая сопровождается увеличением печени, изменением показателей функционального поражения органа.
Острый гепатит может протекать и в безжелтушной форме, когда выраженной желтухи нет, или симптом вообще отсутствует. Однако при обследовании лиц, контактирующих с больным гепатитом, в крови фиксируется вирус заболевания, а также нарушение показателей. Такие формы острого гепатита опасны, поскольку при этом имеется риск перехода болезни в хроническую форму и заражения окружающих больного лиц.
Хронический гепатит является диффузным воспалительным процессом в области печени, продолжительностью более 6 месяцев. Заболевание может быть последствием острого гепатита, а также развиваться сразу. Хронический гепатит может выявляться как хронический персистирующий и хронический активный.
Возбудителем хронического гепатита являются вирусы В, С и D. К факторам, вызывающим патологию относятся алкоголь, ядовитые для печени элементы, медикаменты.
Хронический персистирующий гепатит имеет благополучный прогноз, не переходит в цирроз. К основным симптомам относятся слабость, повышенная утомленность, легкая желтушность. Постоянным признаком является умеренное увеличение размеров печени. Лабораторные показатели носят малые изменения.
Активным видом гепатита является вирусный хронический гепатит. Заболевание характеризуется тяжелым течением, часто переходит в цирроз печени. У больного наблюдаются желтуха, кожный зуд, кровоизлияния на коже, боли и ощущение тяжести в правом подреберье, непереносимость тяжелой и жирной еды. Печень увеличена в размерах, фиксируется нарушение основных функциональных печеночных лабораторных проб.
У около ¼ больных хроническим гепатитом В и больше чем у 50% больных гепатитом С регистрируются стертые формы болезни, когда симптоматика невыраженная, но имеется риск появления серьезных осложнений.
Цирроз является самым тяжелым диффузным заболеванием печени. В тканях органа протекает воспалительный процесс, наряду с массовым разрастанием соединительной ткани, замещающей нормальные печеночные клетки. В результате перетягиваются сосуды печени, что приводит к нарушению кровообращения, как печени, так и всех органов брюшной полости. В воротной вене повышается кровяное давление, и жидкость проникает в брюшную полость, развивается асцит.
Причинами развития цирроза становятся злоупотребление алкоголью, наркотики, хронический вирусный гепатит. Различают также цирроз медикаментозного происхождения, возникающий при токсическом воздействии лекарств, первичный билиарный — вызванный патологиями наследственного типа, застойный – при сердечной недостаточности.
Пациент жалуется на слабость, повышенную утомленность, снижение трудоспособности, плохой сон. У больного периодически фиксируется желтушность, повышение температуры, кровоизлияния на коже, кожный зуд, резкое похудание в результате нарушения пищеварения и всасывания полезных веществ в кровоток. На коже появляются расширенные мелкие кровеносные сосуды, покраснения кожи ладоней, у мужчин наблюдается увеличение грудной железы. Живот увеличивается, возникает вздутие живота, боли в правом подреберье. Опасным осложнением цирроза является кровотечение расширенных вен пищевода, поскольку состояние угрожает жизни больного. Печень при циррозе значительно увеличена или уменьшена в размерах. Требуется проведение гемодиализа, трансплантации органа.
Заболевание возникает в результате метаболического нарушения, в процессе которого гепатоциты наполняются жиром и разрушают нормальную структуру ткани. Стеатоз в большинстве случаев фиксируется у хронических алкоголиков, у людей с лишним весом, при нарушении метаболизма, в частности при сахарном диабете, белковой недостаточности, хронических заболеваниях ЖКТ. Стеатоз сопровождается увеличением печени. Для уточнения диагноза требуется проведение дифференциального исследования, с целью отграничения стеатоза печени от хронического персистирующего гепатита и болезни Жильбера. Боли носят тупой характер. Лечение проводится диетотерапией, корректировкой рациона, полным отказом от спиртного.
Выделяют доброкачественные и злокачественные опухоли печени. При доброкачественных опухолях показатели анализов практически не изменены, новообразования в основном обнаруживаются с помощью УЗИ. Фиксируются гемангиомы, которые представляют собой опухоли из кровеносных сосудов. Обнаруживаются такие новообразования в период УЗИ или в процессе КТ. Опухоль постоянно отслеживается специалистом, что позволяет фиксировать ее рост. К доброкачественным опухолям относятся аденомы, узловая гиперплазия, кисты. Боли при таких новообразованиях возникают в итоге сдавливания паренхимы и растяжения капсулы изнутри. Боль бывает ноющего характера, наблюдаются тошнота и рвота.
Злокачественные опухоли разделяют на конкретные типы: первичный рак печени, рак печени на фоне цирроза и метастазы в печени при опухолях других органов. Метастазы в печени могут стать причиной развития рака желудка, толстого кишечника, легких, пищевода. Боли при этом постоянны, наблюдается повышение температуры, потеря веса, слабость, тошнота, асцит. Боли отсутствуют при метастазировании предстательной железы, гортани, яичника, матки, почки и мочевого пузыря.
Рак печени сопровождается ноющими болями, повышением температуры, потерей аппетита, слабостью, постоянным вздутием живота. Печень увеличена, при пальпации появляется сильная боль.
Первичный рак печени развивается из клеток органа, в основном связан с наличием вирусов гепатита В и С, цирроза печени. При проведении диагностирования фиксируется увеличение концентрации в крови специального белка альфа – фетопротеина в 8 раз и более (по сравнению с нормой). Для уточнения диагноза проводятся УЗИ, КТ, лапароскоипия.
Желчный пузырь расположен на нижней поверхности правой доли печени, с которой данный орган связан желчевыводящими протоками. Основная функция органа — аккумуляция производимой клетками печени желчи и выделение ее в кишечник для обработки поступающей пищи.
Холецистит является патологическим состоянием желчного пузыря, сопровождающимся острым или хроническим воспалением стенок. Состояние возникает в случае задержки оттока желчи. Ее скопление в органе провоцирует боль и развитие инфекционных очагов.
Характерным симптомом острого холецистита являются боли в зоне подреберья, справа. При прогрессирующем виде заболевания наблюдаются нарушение ритма сердца, повышенная температура и постоянная болезненность в зоне печени.
Бескаменный острый холецистит проявляется сильной интоксикацией организма, резким повышением температуры тела, приливным потом. Боли чаще всего не локализованы и разной интенсивности. У больного фиксируется желтушность кожи и склеров глаз.
Хронический холецистит в основном развивается на фоне различных инфекций, паразитарных инвазий. Вирусы попадают в желчный пузырь через кровоток, лимфу или из пищеварительного тракта.
Для хронической формы недуга характерна тупая, ноющая боль, длящаяся несколько дней. Хронический холецистит, отягощенный печеночной коликой, сопровождается интенсивными, приступообразными болями. В участке ЖКТ возникает ощущение тяжести и распирания. При последующем развитии недуга процесс распространяется, захватывая соседние зоны. Образуются спайки с печенью, желудком, кишечником.
Печень постоянно образует желчь от 500 мл до 1 л за день. Желчь необходима для переваривания принятой еды, в основном жиров. Из желчных капилляров печени желчь попадает в более крупные печеночные, а после, через общий желчно-печеночный проток, выделяется в ДПК. Поступление желчи из этого протока в 12 – перстную кишку регулируется сфинктером Одди. Когда пища не поступает в организм, сфинктер закрыт, и желчь начинает скапливаться в желчном пузыре. При этом желчный пузырь может растягиваться. В нем желчь может накапливаться и храниться длительное время. Камни в желчном пузыре в основном образуются в результате продолжительного застоя желчи в желчном пузыре.
Боль в области печени появляется в результате попадания камня, находящегося в желчном пузыре, в желчный проток и его закупоривания. Аномальное состояние вызывает спазм протока, отчего болевые ощущения усиливаются. Отток желчи провоцирует появление желтухи, моча приобретает темную окраску, каловые массы становятся обесцвеченными.
Пациент жалуется на боли в правом подреберье разной интенсивности, ирридирующие под правую лопатку, между лопаток, в правую ключицу (здесь боли могут быть сильнее, чем в зоне подреберья). Печеночная колика может продолжаться от нескольких минут до нескольких часов, затем полностью пройти. Температура может подниматься до 40 градусов (при воспалении желчных путей). Лечится патология медикаментозно, в определенных состояниях назначается операция.
Повреждение печени — довольно опасное явление и всегда сопровождается выраженным болевым синдромом, поскольку орган имеет большое количество кровеносных сосудов, а печеночная капсула включает множество нервных окончаний.
Различают открытые и закрытые виды травм печени.
К открытым типам повреждений относятся разные раны, в частности колотые, огнестрельные и резаные ранения. В результате травмы печени развивается массовое кровотечение, за счет большого количества кровеносных сосудов в органе. Сильную боль заменяет шоковое состояние в итоге кровопотери в больших объемах, угрожающей жизни пациента. Пострадавшего с открытыми повреждениями печени переводят в стационар для проведения экстренного хирургического вмешательства.
Закрытые травмы печени появляются в результате удара в живот. Боли после повреждения органа могут быть разной интенсивности. Если фиксируется разрыв или размозжение органа, больной на фоне невыносимых болей может потерять сознание и впасть в шоковое состояние. АД при этом резко снижено.
При ушибах болевые ощущения не очень сильные. Не наблюдаются признаки внутреннего кровотечения. Состояние не оценивается как опасное для жизни. Для предотвращения серьезных последствий, как развитие печеночных новообразований, гнойного процесса, требуется проведение исследования инструментальными способами, что позволит оценить тяжесть повреждений и предпринять соответствующие меры.
Причиной появления болей в печени могут являться и инфекционные заболевания. В частности поражение печени фиксируются при:
- Инфекционном мононуклеозе. Болезнь вирусного происхождения, выявляется увеличением печени, лимфатических узлов, а также признаками, схожими с простудой. Болевые ощущения в печени регистрируются у значительного количества больных. Боли имеют тянущий и ноющий характер. К симптомам заболевания относятся повышенная температура, лихорадка, увеличение размера селезенки и печени, подкожных лимфоузлов. Больной жалуется на боли в горле, как при ангине, на нарушение процесса усвоения еды. Лечится заболевание медикаментозно, с применением противовирусных средств.
- Аденовирусная инфекция. Заболевание числится к группе ОРЗ. Поражаются печень и лимфатические узлы. Боли в печени носят тянущий и ноющий характер. Начинается болезнь с повышения температуры, после появляются насморк, кашель, боль в горле, покраснение глаз, повышенное слезотечение. Боль в печени не всегда сопровождает заболевание, она проходит после проведения правильно организованного курса лечения.
- Грипп. При тяжелом протекании гриппа, когда развивается интоксикация организма, возможно поражение печени, увеличение ее размеров и появление боли в области органа.
Паразитарные заболевания печени – группа патологий, вызываемых паразитами. Наиболее распространенные паразитарные инвазии печени: аскаридоз, эхинококкоз, амебиаз, описторхоз.
Гельминты локализуются в желчевыводящих каналах, желчном пузыре. В результате прикрепления паразитов к стенкам органа повреждается эпителий каналов, в которых формируются кисты, появляется воспалительная реакция, холангит и холестаз. При фасциолезе личинки с кровотоком проникают в печень, затем переходят в желчевыводящие протоки. Уже взрослые паразиты начинают размножаться. Токсичные продукты жизнедеятельности паразитов повреждают печень, формируя гнойники непосредственно в печени и в желчных каналах. Схожую клиническую картину имеет и аскаридоз.
При эхинококкозе и амебиазе в печени формируются объемные образования. Шистосомозы приводят к фиброзированию паренхимы печени. Заражение малярийным плазмодием, трипаносомами, шистосомами вызывает ощутимое увеличение размеров печени, развиваются воспалительный процесс и печеночная недостаточность.
В поражении паренхимы печени важную роль имеют иммунные реакции. Паразитарные организмы выделяют антигены, которые стимулируют дополнительные иммунные реакции, приводящие к поражению клеток микрососудов печени. Личинки и взрослые паразиты, проникающие в ткани органа, начинают выделять ферменты, которые повреждают гепацитозы и активизируют выработку фибрина.
Патология представляет собой формирование ограниченной полости в области печени, заполненной гноем. Различают бактериальный абсцесс (вызван бактериями) и протеозойный абсцесс (вызван паразитами). Простейший абсцесс вызывается амебами, при нарушении гигиенических и санитарных норм. Абсцессы могут быть первичными или вторичными, а также одиночными или множественными. Подозрение на патологию возникает при появлении болей в области печени, сопровождающихся лихорадкой.
Симптомами заболевания являются повышенная температура тела, боли в правом подреберье, изменение размеров печени, болезненность органа при пальпации. Показатели крови указывают на наличие воспалительного процесса в организме. Диагностирование проводится с проведением УЗИ, КТ, которые позволяют уточнить тип абсцесса и определить возбудитель болезни.
Бактериальные абсцессы лечатся с использованием антибиотиков, препараты вводятся и в полость абсцесса. Гной из пораженного очага удаляют под контролем УЗИ. В большинстве случаев заболевание лечат после консультации у гастроэнтеролога, гепатолога и инфекциониста, иногда назначается консультация онколога.
Часто причиной болей в печени становятся заболевания органов, расположенных близко к органу. Близко к печени находятся поджелудочная железа, кишечник и диафрагма.
К печени прилегает головка поджелудочной железы. Панкреатит (воспаление железы) выявляется болевыми ощущениями, которые часто распространяются в область печени. Приступ острого панкреатита возникает внезапно, боли фиксируются в зоне печени, наблюдается тошнота, рвота, повышение температуры. Диагноз уточняется при проведении УЗИ. Лечение организуется в стационаре, назначается лечебное голодание на три дня, после, в рацион вводят каши на воде, супы. Эффективно проведение медикаментозной терапии.
Появление боли в участке расположения печени может быть обусловлено наличием проблем с почками. Подобная клиническая картина наблюдается при пиелонефрите, травме почек, мочекаменной болезни. Определить болезнь помогают УЗИ, лабораторные обследования крови и мочи.
Боли в зоне печени могут фиксироваться при язвенной болезни ДПК. Патология выявляется тошнотой, рвотой. Боли беспокоят на голодный желудок, в ночное время. Уточнить диагноз позволяет проведение контрастной рентгенографии, фиброгастродуоденоскопии.
Вследствие происходящих патологических изменений в позвоночнике сдавливаются межпозвонковые нервы, в результате появляется боль, которая ирридирует в участок правого подреберья. Других характерных симптомов поражения печени при остеохондрозе не фиксируется. Диагноз подтверждается с помощью КТ, рентгенографии.
Боли в зоне печени возможны в результате острого аппендицита. Состояние обусловлено аномальным расположением слепой кишки прямо под печенью. Болевой синдром сопровождается тошнотой, рвотой, запорами и диареей. Температура может повышаться до 37,0 градусов. Состояние требует срочной госпитализации, в большинстве случаев проблему решают операционным путем.
При возникновении острых, тупых или ноющих болей в зоне печени следует обращаться к врачу и пройти инструментальное и лабораторное исследование. Самолечение недопустимо, поскольку боли могут быть вызваны по разным причинам. Иногда несвоевременное лечение приводит к появлению серьезных осложнений, порой несовместимых с жизнью.
Если заболевание носит хронический характер и под рукой имеются препараты, назначенные врачом, можно принимать препараты, корректировать рацион, затем пройти повторное исследование для оценивания состояния печени и своевременного обнаружения возможных патологических изменений органа.
При болях в области печени следует как можно быстрее обращаться к гастроэнтерологу, гепатологу или хирургу. В отдельных случаях требуется консультация онколога, нефролога или эндокринолога.
Для определения точной причины болей в печени назначаются лабораторные и инструментальные исследования.
Проводятся лабораторные обследования крови, мочи, каловых масс. При исследовании крови определяют показатели ферментов АСТ и АЛТ. На основе анализов определяют степень нарушения тканей печени. Анализ крови позволяет определить ГГТ, щелочную фосфатазу, процент билирубина. Билирубин определяется и по анализу мочи.
Аппаратные исследования включают:
- Проведение УЗИ для уточнения изменений размеров печени и обнаружения очагов воспаления и диффузных поражений. Проводится также эластография. Процедура уделяет возможность оценить эластичность тканей железы без применения инвазивных способов.
- МРТ. Процедура позволяет получить полную картину состояния печени в тех участках, которые невозможно отследить УЗИ.
- КТ. Исследование позволяет выявить неоднородность печеночных тканей. Специалист имеет возможность рассматривать орган в требуемой проекции.
- Биопсию печени. Проводится с помощью специальной иглы, которой берется образец из органа на обследование. Биопсия уделяет возможность определить уровень фиброза, фазу очагового поражения.
После постановки диагноза организуется лечение основного недуга, которое является причиной болей в печени. При наличии болей после удаления желчного пузыря назначают спазмолитики, обезболивающие препараты. При болях, вызванных сопутствующими заболеваниями, назначают медикаментозную терапию, направленную на лечение основного недуга.
При проблемах с пищеварительным трактом, а также при болях в области печени, назначают диету, цель которой — разгрузить орган. В рацион рекомендуется включить продукты, содержащие большое количество белка и углеводов, с учетом того, что процент жиров и вредного холестерина при этом снижен.
Советуется использование несвежего хлеба, нежирных молочных изделий, протертых супов и каш из разных круп, диетического мяса, докторской колбасы, макаронных изделий, омлетов из белков, приготовленных на пару. Полезно использование растительных масел, количество сливочного масла, соли и сахара должно быть ограниченным.
Из рациона нужно исключить острые, жирные и жареные блюда. Не рекомендуется использование сдобы, грибных бульонов, чеснока, соусов, бобовых, желтков яиц, выпечек с кремом, шоколада, кофе, крепкого чая.
Необходимо полностью отказаться от использования спиртных, а также газированных напитков.
Боли в области печени могут быть сигналом о наличии серьезных патологий, требующих специализированного врачебного вмешательства. Своевременное обнаружение и лечение заболевания позволяет предупредить опасные осложнения.
Дорогие читатели, нам очень важно ваше мнение — поэтому мы будем рады отзыву о болях в области печени в комментариях, это также будет полезно другим пользователям сайта.
Боли в зоне печени возникли внезапно. Сопровождались болевые ощущения тошнотой, рвотой, ознобом. Сперва думала, что отравилась, но когда повысилась температура, поняла, что проблема связана с внутренними органами. Обратилась за медицинской помощью, проводили обследование, диагнозом был острый панкреатит. Лечение организовали в стационарных условиях, для купирования приступа потребовалось 14 дней, после назначили диету. Лечение было эффективным, уже год рецидивов нет.
Боли в горле и повышенная температура беспокоили несколько дней. Думала, что болею ангиной. Постепенно состояние ухудшилось, воспалились лимфатические узлы, температура дошла до 39 градусов. Скорая помощь перевела меня в больницу, врач после пальпации печени и селезенки, сказал, что имеется подозрение на мононуклеоз. Анализы подтвердили диагноз. Лечение было организовано с использованием противовирусных препаратов. После лечения соблюдаю диету, не использую острое, жареное, кофе и газировку.
источник
 Пищеварительные. Жёлчный пузырь, являющийся неотъемлемой частью органа, вырабатывает большое количество жёлчи, которая способствует расщеплению жиров.
Пищеварительные. Жёлчный пузырь, являющийся неотъемлемой частью органа, вырабатывает большое количество жёлчи, которая способствует расщеплению жиров. Язвенные болезни. Желудок, как и двенадцатиперстная кишка, зачастую подвергаются воспалению. Это может приводить к развитию язвы. Болевые ощущения в правом подреберье при таком диагнозе возникают практически сразу после трапезы.
Язвенные болезни. Желудок, как и двенадцатиперстная кишка, зачастую подвергаются воспалению. Это может приводить к развитию язвы. Болевые ощущения в правом подреберье при таком диагнозе возникают практически сразу после трапезы. проявился кардинальный цирроз или острый холецистит;
проявился кардинальный цирроз или острый холецистит;