Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Вопрос о том, болит печень при гепатите С или нет, беспокоит тех, у кого периодически возникают болевые ощущения с правой стороны. Часто люди не знают, что происходит в организме и обращаются за медицинской помощью уже при ярко выраженных симптомах.
Гепатит С имеет вирусную природу и вызывает изменения в печени. Передается вирус от человека к человеку через кровь.
Специалисты применяют термин «гепатит» для обозначения всех форм воспаления указанного органа. Заболевание может быть спровоцировано целым рядом факторов, включая злоупотребление спиртными напитками, прием значительных доз медикаментов и т. д.
Гепатит С вызывается вирусом, который передается через кровь и жидкости, выделяемые организмом. Инфицирование может произойти при инъекции, через плохо простерилизованные медицинские инструменты, через незащищенный половой акт от больного партнера здоровому, либо в период беременности и в процессе родовой деятельности.

- состояние усталости и слабости;
- ощущение тошноты;
- снижение аппетита;
- болезненные ощущения в мышцах и суставах;
боль в правом боку;
- снижение массы тела;
- горький привкус во рту;
- вздутие живота.
При подозрении на гепатит С болит печень или другой орган, может определить только врач. Как выглядит печень, пораженная вирусом гепатита при хронической форме заболевания, и в каком состоянии пациент, можно увидеть на фото.
Для того чтобы диагностировать заболевание, лечащий врач назначит пациенту анализ крови и рентгенологическое исследование печени. Указанные методы являются наиболее важными диагностическими исследованиями. Врач также проводит осмотр пациента и собирает анамнез.
У пациента спрашивают о злоупотреблении алкоголем, приеме лекарственных препаратов и о возможной интоксикации организма прочими веществами. Далее врач проводит пальпацию органа, обеспечив вертикальное либо горизонтальное положение больного.
В некоторых случаях подобное обследование можно проводить лежа на левом боку. Если человек, пришедший на осмотр, здоров, то при пальпации орган прощупывается сразу же под дугой ребер с правой стороны.
Глубокий вдох приводит к тому, что нижняя граница органа понижается на 1–4 см. Поверхность должна быть ровной, нижний край немного заострен, при надавливании боли быть не должно. При пальпации печени врач прослеживает весь нижний край органа. Это необходимо для того чтобы обнаружить очаговое увеличение, если развивается новообразование. Невысокая локализация нижнего края органа может говорить о том, что печень увеличивается, или происходит ее опущение. Это можно определить, если перкуторно (выстукивая) исследовать верхнюю границу органа.

Пациенту назначается УЗИ органа, врач определяет, как выглядит печень. При поражении вирусом гепатита С она увеличивается, меняется ее структура. Полученные результаты исследования позволяют врачу выбрать соответствующее лечение. Увеличение печени может происходить и при ряде других патологий. Все указанные исследования, включая анализ крови, позволяют точно определить вид заболевания. Что делать при подтверждении диагноза, может порекомендовать только врач.
Как болит печень при вирусе гепатита С? Сам орган не наделен чувствительными нервными окончаниями, поэтому болезненные ощущения в самой печени при гепатите возникать не могут. Болевой синдром может появиться лишь вследствие растяжения капсулы органа, которая наделена нервными окончаниями.

Боли в печени при гепатите не выражены. Недуг развивается без каких-либо признаков, что усложняет ситуацию с лечением. Но у пациента могут развиться следующие дискомфортные ощущения:
- распирание и вздутие в области обозначенного органа, так как он начинает увеличиваться;
- тянущий и тупой характер болевых ощущений;
- болит правый бок, при этом ощущение тяжести довольно часто переходит из зоны правого подреберья в область живота.
Интенсивность подобных дискомфортных ощущений может усиливаться, если человек не придерживается диеты или злоупотребляет алкоголем.
Таким образом, болезненные ощущения могут появиться при инфицировании гепатитом С. Это может привести к самым тяжелым последствиям. Очень важно при возникновении малейших симптомов обратиться к врачу. Ежегодный профилактический осмотр поможет выявить патологию на ранних стадиях развития, обеспечить эффективное лечение и предотвратить развитие серьезных осложнений.
Значительную роль в работе организма играет уникальный орган – печень. При нездоровом образе жизни первый удар на себя принимает именно она. Для того чтобы защитить его, необходимо за ним правильно ухаживать. Где же расположена в организме человека печень? Она расположена в правом боку – от верхнего подреберья до края нижнего – орган, как жизненно важный, защищен ребрами.
Этот орган человека имеет стандартные размеры: верхняя часть между сосками равна 20 – 22 см. Правая часть спереди тоже 20 – 22 см, левая – 15 – 16 см. Размер правой стенки в наиболее широком месте колеблется от 6 до 9 см. Масса органа доходит до 1,5 кг.
Клетки печени – это фильтр, очищающий кровь организма человека от токсинов и шлаков. Большая нагрузка на орган происходит тогда, когда человек:
- невоздержан при употреблении спиртных напитков;
- употребляет табак;
- питается нездоровой пищей, а также солеными, жирными и жареными продуктами;
- принимает сильнодействующие препараты из-за хронических болезней.
Возникают боли в области печени, если условия работы человека далеки экологических стандартов, а также при механических повреждениях органа. Здесь большое значение имеет правильная осанка. Часть органа находится в правом нижнем подреберье и она будет сжимать другие внутренние органы, если позвоночник человека, занимающегося сидячим трудом, будет скрючен. Из-за скопления желчи возникнут боли, тошнота, интоксикация.
Организм человека так устроен, что своеобразное расположение печени не всегда позволяет понять: появившиеся в правом боку боли – это действительно боли в области печени? Зная признаки заболевания этого органа, можно с уверенностью сказать, болит ли печень или какой-то другой орган.
Вот первые признаки и симптомы, которые помогут понять, что поражен именно этот орган:
- колющие либо ноющие боли в районе подреберья справа;
- неприятная отрыжка с запахом несвежего яйца;
- появление сыпи и зуд кожных покровов;
- желтый цвет глазных склер и пожелтение кожи;
- тяжесть в правом боку после приема жирной и острой пищи;
- вспышки резкой боли;
- необоснованная усталость и постоянная слабость, даже после отдыха.
Если обратить внимание на вышеперечисленные признаки, становится понятно, как болит печень.
Одним из ярких симптомов при некоторых болезнях печени являются признаки желтухи – пожелтение кожи и глазных яблок. Незначительное или яркое проявление признаков этой болезни должно насторожить человека. Боли в области печени, неприятные ощущения в подреберье и правом боку, должны насторожить. Для определения характера болей необходимо обратиться к медикам. При продолжительном заболевании печени симптомы могут сгладиться, и диагностирование затруднится. Но прятаться за этими симптомами могут другие заболевания: панкреатит, почечная колика, холецистит, заболевание желудочных протоков.
Так как боли в правом подреберье далеко не всегда являются показателем заболевания печени, необходимо сдать анализы на печеночные показатели, потому что на основании только жалоб пациента диагностировать заболевание нельзя. Тогда установить диагноз будет довольно просто.
Если у вас болит за грудиной справа, то это, возможно, признаки заболевания печени. Прислушайтесь к своему организму и вы поймете, как болит печень.
Возможно, звучит необычно, но острые заболевания сопровождаются именно тупыми болями в подреберье. К примеру, хронический гепатит, в процессе которого здоровые клетки замещаются солевыми и кальциевыми отложениями, протекает вяло и незаметно.
Если вовремя не заметить признаков хронического гепатита, и не начать своевременного лечения, то это может привести к:
При диагнозе «жировая дистрофия печени» появляются следующие симптомы:
- тупые слабые боли в районе подреберья;
- резкая потеря веса;
- тяжесть в правом отделе грудной клетки;
- слабость.
Часто за болевыми ощущениями скрываются боли в желчном пузыре. В таких случаях, во время приступа болевые симптомы похожи на печеночные боли. К сожалению, незнание этого иногда приводит к летальному исходу.
Несвоевременное выявление симптомов заболевания, отсутствие необходимого лечения, в результате приводят к заболеваниям, которые могут спровоцировать летальный исход.
Во избежание этого необходимо воспользоваться медицинской помощью, особенно при:
- обильной рвоте желчью;
- острой боли в районе печени;
- при пожелтевших глазах и коже;
- при появлении сосудистых «звездочек» на коже;
- при повышенной температуре на фоне печеночной боли.
После холецистэктомии печень приспосабливается функционировать без жёлчного пузыря. Органы были соединены общими протоками. Печень поставляла в пузырь, вырабатываемый ею секрет. После операции жёлчь сразу перетекает в кишечник. Организму нужен минимум месяц на первичную адаптацию, и полтора года на полную. Так стоит ли беспокоиться, если удалён жёлчный пузырь и болит печень? Лечение необходимо в нескольких случаях. Причины болей могут быть связаны не только с адаптацией организма к новым условиям.
Боли в области печени после удаления жёлчного пузыря возникают по различным причинам. Ощущения бывают сильными и не очень.
Если боль сильная и долго не проходит, дополнительно возникает ощущение подташнивания. Иногда доходит до рвоты. Происходит нарушение работы кишечника, изменяется температура тела, обостряются различные хронические болезни.
- Воспалительный процесс в поджелудочной.
- Непроходимость жёлчевыводящих путей.
- Воспалительный процесс в печени.
- Образование камней в жёлчевыводящих протоках.
- Неправильное переваривание пищи, сбои работы кишечника.
- Воспалительный процесс в 12-перстной кишке.
- Появление новообразований в органах брюшной полости.
- Развитие язвы.
- Спазмы жёлчных протоков и их сужение.
- Уменьшение количества сокращений жёлчного пузыря, называемое синдромом ленивого органа.
Появление сильной боли может быть вызвано неправильным питанием. Диета после операции является неотъемлемой частью лечения. Оно заключается в отказе от вредных продуктов.
- жареные, копчёные, солёные, маринованные;
- жирные и насыщенные кислотами;
- сильно подогретые или охлаждённые;
- острые продукты.

Боль отдаёт в правый бок, под рёбра. Если дискомфорт появляется после приёма пищи, наверняка связан с послаблениями диеты.
Восстановление после удаления жёлчного пузыря требует от печени повышенной активности. Это приводит к сбоям в работе органа. Симптоматика похожа на проявлявшуюся до операции, называется постхолецистэктомическим синдромом.
При соблюдении рекомендаций врачей и диеты боли должны стихнуть максимум через месяц после хирургического вмешательства. Зачастую дискомфорт уходит, когда затягиваются раны.

Проведение анализов позволяет выявить:
- Большое количество билирубина.
- Повышенный уровень печёночных ферментов.
На фоне застоя жёлчи организм отравляется накапливающимися токсинами. Причиной могут стать огрехи хирургов. В частности, они должны прочистить жёлчные протоки. Если пузырь вырезают без этого, восстановление усложняется.
Дополнительно боли в печени после удаления жёлчного пузыря провоцируют:
- Камни или сгустки жёлчи в протоках.
- Появление камней в других внутренних органах.
- Неполное удаление жёлчного пузыря. Остатки органа препятствуют работе системы пищеварения, могут оставаться в протоках.
- Образование жёлчного свища. Он может сформироваться после неправильного проведения операции.
- Неправильная работа анатомической структуры, которая находится в середине нижней части 12-перстной кишки.
Это основные причины боли в печени после удаления жёлчного. Иногда может понадобиться проведение повторной операции. При этом учитывают возраст пациента, общее состояние здоровья и силы болевых ощущений.
Боли в печени после удаления жёлчного пузыря способны спровоцировать патологические процессы:
- Развитие вирусной инфекции в печени. При этом боль будет тупой, но постоянной. Печень увеличивается в размерах, начиная выступать за рёберный край. Вместе с органом набухают лимфатические узлы, может ощущаться лихорадка. Иногда проявляются симптомы ангины.
- Обострение воспалительного процесса в поджелудочной железе. Температура тела станет больше нормы, пациента будет знобить. Боли наступают резко. Симптомы напоминают воспаление жёлчного. Однако, если пузырь удалён, подозрения падают именно на поджелудку.
Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Иногда в печень отдаются боли, зарождающиеся в позвоночнике, желудке, аппендиксе. Процесс называется иррадиацией.
Операция была сделана. Что делать, если после удаления жёлчного пузыря болит печень?
Первая является следствием патологического возбуждения нервных клеток. Фактическое повреждение органа ни при чём.
Ноцецептивный тип проявляется сильными ощущениями. Они могут идти из глубины и связаны с фактическим повреждением тканей. Боли могут возникать при патологиях гепатобилиарной системы. Кроме пузыря, она включает протоки и печень.
Установлено, что практически у 20% пациентов с хроническими нарушениями работы билиарной системы возникают периодические боли.
Поскольку печень, жёлчный и их протоки расположены рядом, и дискомфорт локализуется в одной области. Колики отличаются в зависимости от характера патологии, возможных повреждений, развития или отсутствия воспалительных процессов.
При этом медики оценивают:
- интенсивность боли;
- частоту появления приступов.
После удаления жёлчного скрытые до этого, или находящиеся в стадии ремиссии патологии, часто дают о себе знать, обостряются. Гепатобилиарная система реагирует первой, поскольку не просто близка к пузырю, а включает орган в себя.

Лечение печени после удаления жёлчного пузыря может проводиться несколькими способами:
- Медикаментозная терапия.
- Народная медицина.
- Оперативное вмешательство.
Лекарственные препараты подбираются индивидуально, должны способствовать улучшению работы печени, в частности, выработке ею жёлчи. Медикаменты могут, к примеру, снимать воспаление, которое развивается после операции.
Народная медицина является дополнением к основному лечению. Также рецепты пращуров хороши в профилактических целях. Положительный результат достигается при правильном и длительном применении. Обычно народными средствами лечатся около месяца. Большинство рецептов направлены на нормализацию тока жёлчи.
Оперативное вмешательство проводится:
- при выявлении сложных болезней печени;
- различных медицинских показаниях, к примеру, непереносимости рекомендованных лекарств;
- при длительных застойных явлениях в органах пищеварения.
Больных, перенёсших операцию по удалению жёлчного, должны поставить на учёт у гастроэнтеролога. Если неприятные ощущения появляются часто или не проходят вовсе, не стоит оттягивать визит к специалисту. При развитии патологий и осложнений лечение проводится в стационаре.
источник
Одной из самых неприятных болей является боль в правом подреберье при вдохе. Особенно она усиливается, когда человек глубоко вдыхает воздух. Часто это говорит о том, что прогрессируют заболевания печени и желчного пузыря, например, гепатит, холецистит, появляются камни в желчном пузыре.
В таком случае лучше всего обратиться к гастроэнтерологу. Но в ряде случаев причиной болезненных ощущений при вдохе могут быть заболевания, которые не связаны с данными органами, поскольку в правом подреберье также находятся:
- изгиб ободочной кишки;
- верхняя часть правой почки;
- надпочечник;
- брюшинная часть;
- правая часть диафрагмы, которая разделяет грудь и брюшную полость.
Также причиной может быть пораженная поджелудочная железа, двенадцатиперстная кишка, желчные протоки. Или же дискомфорт и сильные болезненные ощущения вызывают заболевания нервной системы и мочевыделительной.
В первую очередь, при болях обращаются к терапевту. Благодаря ему можно определить диагноз. В то же время он может направить вас к тому врачу, который вам необходим. В том числе заболевание может вылечиться хирургом, травматологом, гастроэнтерологом, кардиологом, инфекционистом, эндокринологом и даже гинекологом. Обратим внимание на ряд болезней, которые чаще всего встречаются, когда возникает боль в правом подреберье. Рассмотрим их причины, симптомы, возможную диагностику и методы лечения.

Есть две разновидности заболевания – острая и хроническая.
Первая чаще всего развивается в следствии обострения желчнокаменной болезни, вызывающейся нарушением оттока желчи. Происходит это в результате закупорки общего желчного протока или его ущемления желчным камнем, который находится в шейке пузыря либо в протоке.
Вторая форма болезни возникает постепенно, провоцирующими факторами являются неправильное питание и психоэмоциональные нагрузки, в результате которых желчь перестает правильно поступать в желчевыводящие протоки, её застой начинает повреждать пузырь, и в результате возникают инфекции.
Уделим внимание симптоматике:
При острой форме в первую очередь возникает очень сильная боль в правом подреберье, обычно спереди. Интенсивность ее может меняться приступообразно, происходит иррадиация в спину и низ живота, возникают зоны гиперестезии. Если пощупать под ребром, то напрягаются мышцы, также возникает острая боль при вдохе. Сразу сложно нащупать желчный пузырь. Кроме того, появляется рвота, температура тела достигает 39 градусов. Если в этой критической ситуации не вызвать скорую помощь, которая отвезёт больного в хирургическое отделение, то воспаление перейдёт на печень, поджелудочную железу, может возникнуть перитонит и другие осложнения, например, токсический шок.
При хроническом холецистите боли ноющие, не интенсивные, усиливающиеся после нарушения диеты и физических нагрузок. При обострении обычно повышается температура, появляется озноб, усиливаются боли.
При появлении данных симптомов необходимо сразу обратиться к врачу, чтобы выяснить причины их возникновения. Для этого проводится тщательная диагностика. Не обойдется без клинического анализа крови, чтоб определить уровень наличия лейкоцитов, непрерывного дуоденального зондирования, холицистографии, гепатобилисцинтирафии и ультразвукового исследования.
Первоначальное лечение больной проходит в стационаре — ему назначают капельницы, внутримышечные инъекции, подбирают таблетированные формы препаратов для нормализации работы желчевыводящих путей. Затем он продолжает лечение дома, соблюдая назначенную доктором диету и медикаментозную терапию.
Является воспалением околосердечной сумки. Может иметь инфекционный, ревматический либо постинфарктный характер. Основные симптомы – острая, резкая боль в правом подреберье, слабость и кашель, которые при глубоком вдохе усиливаются. Сопровождается заболевание сильными одышками. Кроме болей в ребрах, болезненные ощущения распространяются на сердце, левую лопатку, область шеи, плечей. Боль постепенно нарастает и может длиться на протяжении многих дней и часов. Временно ее ослабить могут наркотические анальгетики, но это опасно. 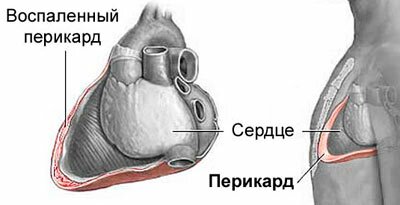
Диагностируется перикардит при помощи сбора анамнеза, осмотра пострадавшего (проверяют сердце) и проведения исследований биологических материалов в лаборатории.
- ЭКГ,
- рентгенография
- эхокардиография,
- МРТ и МСКТ сердца,
- изредка биопсия.
Лечение зависит от причины, вызвавшей воспаление (инфекция, системные заболевания, сердечные патологии), и формы протекания, и может включать в себя антибиотики, НПВП, глюкокортикоиды, препараты калия и магния, а также диету с пониженным содержанием соли.
Не предпринимая никаких мер перикардит начнет угрожать жизни. Возникнет нагноение, и начнет развиваться тампонада сердца, когда из накопившейся жидкости сердце и сосуды сдавливаются. Тогда без работы хирурга не обойтись, но и она не всегда бывает эффективной, поскольку уже могут начаться необратимые изменения. Поэтому лучше предотвращать развитие болезни и проводить профилактику. Для этого необходимо обратиться к соответствующим врачам – кардиологу и ревматологу, которые назначат регулярные обследования, определят оптимальный уровень нагрузки и режим питания.
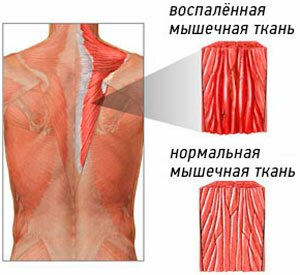
Причины появления заболевания многообразны. Оно может возникнуть в результате:
- травм,
- инфекционных заболеваний,
- паразитарный инвазий,
- аутоиммунных болезней,
- токсического воздействия,
- сильных или однообразных физических нагрузок (часто возникает у токарей, музыкантов, водителей, спортсменов и т.д.),
- переохлаждения.
Основной симптом — боль, возникающая в месте поражённой мышцы. Сначала она проявляется только при движении или нажатии, носит слабый, ноющий характер. Постепенно интенсивность боли усиливается, она становится постоянной. При этом мышца очень плотная и сильно напряжена, также она может покраснеть, начать отекать, стать горячей.
В зависимости от локализации поражения, симптоматика может несколько различаться. Например, если затрагиваются шейные мышцы, то трудности возникают не только с движениями головы, но и глотанием, если грудные, то нарушаются функции дыхания, если поясничные, то сложным становится передвижение, при этом боль может чувствоваться и спереди, и сзади, и в подреберье, и внизу живота. Поражение мышц конечностей может привести к полной обездвиженности, поскольку пациент, стремясь облегчить страдания, начинает снижать нагрузки, мышцы и суставы перестают работать и атрофируются.
Именно поэтому при появлении болезненных участков необходимо обратиться к терапевту, который на основании симптоматических проявлений и пальпации установит первичный диагноз, окончательно подтвердить который помогут электромиография, анализы на ревмофактор и С-реактивный белок, биопсия.
Лечение состоит из двух направлений:
- снятия болевых ощущений с помощью обезболивающих и противовоспалительных препаратов, восстановления утраченного объёма движений с помощью лечебной физкультуры,
- устранения первопричины (инфекции, гильминтов и пр). При наличии гноя необходимо его удаление хирургическим путём.
Также, в стадии ремиссии и если миозит имеет не паразитарный, токсический или гнойный характер, не обойтись без физиопроцедур и массажа.
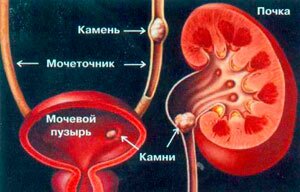
В любом случае, при появлении сильных болей в пояснице необходимо срочно вызывать скорую помощь или самостоятельно доставить больного в урологическое отделение стационара, где врач проведёт визуальный осмотр, а также назначит внутривеную урографию, по итогам которой станут понятны причины, в т.ч. редкие, вызвавшие болевой приступ, и назначено соответствующее лечение — от диеты и постельного режима до хирургического вмешательства.
Данное заболевание возникает при закрытии тромбом просвета лёгочной артерии. Обычно это случается у людей с повышенной свёртываемостью крови. 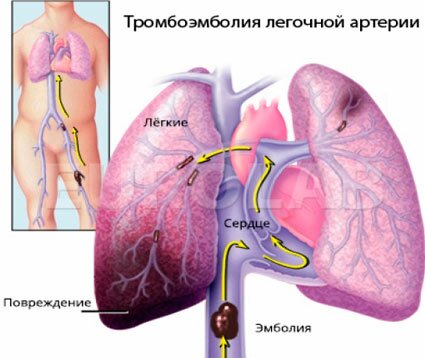
Причины сгущения крови многообразны и могут быть вызваны:
- длительной обездвиженностью/малоподвижностью человека, в результате болезни, пожилого возраста, ожирения, рабочего режима;
- нарушениями работы сердечно-сосудистой системы и проблемами с дыхательными путями, в результате которых возникает венозный застой и замедляется приток крови;
- постоянным приёмом большого количества диуретиков, из-за которых организм теряет много воды, кровь становится более вязкой и повышается гематокрит;
- злокачественными образованиями, при которых кровь содержит много эритроцитов и тромбоцитов, из-за чего образовываются тромбы;
- длительным прием лекарств, повышающих процесс свертывания крови;
- варикозной болезнью, при которой застаивается венозная кровь;
- курением.
При возникновении данного недуга появляются следующие симптомы:
- резкая боль за грудиной, которая также может наблюдаться в правом или левом подреберье, усиливающаяся при вдохе и кашле;
- сухой кашель;
- отдышка;
- сильная бледность;
- начинается тахикардия;
- падает артериальное давления, в результате чего человек может упасть в обморок.
Также для синдрома характерным проявлениям стал судорожный рефлекс и гемиплегия, т.е. полный односторонний паралич.
Для выявления/подтверждения данного заболевания проводят ряд диагностических мероприятий:
- берут на анализ кровь, по которому определяют уровень холестерина, сахара, мочевой кислоты, свёртываемость, тропонина Т или I, количество D-димеров;
- исследуют анализ мочи, который позволяет выявить возможные сопутствующие недуги;
- проверяют состояние сердца и сосудов с помощью ЭКГ, УЗДГ, эхокардиографии;
- выявляют проблемы с лёгкими с помощью спиральной компьютерной томографии, ангиопульмонографии, перфузионной сцинтиграфии.
Лечение зависит от того, насколько сильно поражены сосуды, а также от общего состояния пациенты и результатов диагностики. Обычно заключается в антикоагулянтой терапии, оксигенотерапии и тромболитической терапии, в серьезных случаях требуется хирургическое удаление тромба.
Кроме вышеперечисленных заболеваний, боль в правом подреберье при вдохе возникает из-за бронхо-легочных заболеваниях, основным проявлением которых является сильный кашель, хрипы, боль между лопаток и спереди, в грудной клетке, может быть следствием дегенеративных заболеваний спины или межрёберных нервов, тогда возникают боли острые и длительные, а иногда и перелома рёбер, характеризующегося резкой болью, выдержать которую вначале практически невозможно, затем она слабеет. Однако все эти недуги были подробно рассмотрены нами в статье “Боли в левом боку при вдохе”, поэтому о них говорить мы не будем, отметим лишь, что симптоматика здесь в основном правосторонняя.
И в заключение примите наш совет: если при вдохе вы почувствовали боль в правом подреберье и не знаете причину, тогда обратитесь срочно к врачу, что позволит вам избежать возможных осложнений и вы сможете быстрее справиться с проявлениями недуга.
источник
Боль в правом подреберье при глубоком вдохе — нередкий симптом разных заболеваний. При этом приходится учитывать не только возможную патологию со стороны органов пищеварения, локализованных под диафрагмой, но и ближайшее соседство легких, плевры, средостения, межреберных мышц и нервных веток.
Диафрагма, служащая верхней границей подреберья, является активным участником акта дыхания. Она совместно с грудной клеткой обеспечивает дыхательные движения. Цель — создание отрицательного давления в плевральной полости, чтобы максимально растянулась легочная ткань и в нее поступил воздух на вдохе.
К анатомическим структурам «вздоха», кроме диафрагмы, относятся наружные межреберные мышцы. При сокращении ребра идут вверх, грудная клетка увеличивается в объеме, особенно в нижних отделах. Этому способствует дополнительное сокращение диафрагмы. На вдохе она уплощается и опускается в сторону брюшной полости.
В состоянии покоя и во время выдоха купол движется в сторону грудной клетки. У людей разного типа сложения возможно преимущественно грудное дыхание (более типично для женщин, зависит от работы межреберных мышц) или брюшное, когда главным участником является диафрагма.
Двигаясь, она одновременно тянет за собой органы брюшной полости. Печень «привязана» к внутренней части диафрагмы мощной серповидной связкой. Плотные волокна соединительной ткани прикрепляют к нижней поверхности правой доли печени желчный пузырь. Иногда сюда прилежит слепая кишка с червеобразным отростком, петли тонкой кишки.
В выдохе активно заняты внутренние межреберные мышцы и брюшная стенка. Они поддавливают снизу на органы, расположенные в верхнем этаже брюшины и диафрагму с целью уменьшения объема грудной клетки. Сокращаясь одновременно с мышцами живота, диафрагма повышает давление в брюшной полости.
Чем больше сопротивление легочной ткани (потеря эластичности при склерозировании, воспалении), тем сильнее напрягаются мышцы. Их работа значительно усиливается при увеличении частоты дыхания, при физической нагрузке.
Знакомство с анатомическими структурами и их функциональным участием в акте дыхания поможет нам разобраться в причинах болей в подреберье справа при вдохе. По механизму образования следует разделить все боли в правом подреберье на вызванные:
- органами пищеварения;
- органами грудной клетки;
- другими анатомическими образованиями, образующими иррадиацию.
Болезненные ощущения в области печени колющего характера часто беспокоят здоровых нетренированных людей, если им приходится пробежаться. В этой ситуации обычно беспокоят боли в правом подреберье спереди.
Их возникновение объясняют:
- спастическими сокращениями диафрагмы в связи со сбоем ритма нормального дыхания;
- повышенным уровнем гормона адреналина, который способствует увеличению кровенаполнения печени и растяжению капсулы, а также снижает тонус мышечного слоя желчного пузыря и протоков (переполнение вызывает боль).
Боли в правом подреберье с усилением при глубоком вдохе могут быть вызваны воспалительной патологией печени, желчного пузыря в связи с локальным вовлечением в процесс брюшины.
Этот признак используется врачами для диагностики степени распространения воспаления, когда пациента специально просят глубоко подышать и обращают его внимание на изменение характера болей. Рассмотрим конкретные болезни органов пищеварения, сопровождающиеся болями при дыхании.
Заболевания пищеварительного тракта вызывают тупые или острые боли в зависимости от фазы и стадии. При хроническом течении с редкими обострениями пациенты отмечают непостоянную болезненность в нижнем отделе грудной клетки справа при глубоком вдохе.
Хронические воспалительные процессы в печени, желчном пузыре сопровождаются частичным склерозированием (заменой собственной ткани на рубцы) паренхимы органа или стенки полости, деформацией. Это нарушает расположение связочного аппарата. А при дыхании и подтягивании диафрагмой способствует возникновению болей в боку или над зоной проекции.
Хронический холецистит — распространенное заболевание желчного пузыря воспалительной природы. Вне обострения дает тянущие и тупые боли в подреберье справа. У пациентов с длительным «стажем» болезни пузырь истончается, покрывается рубцами и спайками. Болезненные ощущения возникают не только при глубоком вдохе, но и при движениях туловища, поворотах.
Дискинезию желчевыводящих путей считают начальным этапом холецистита и холангита. Она выражается в нарушении сократительной функции пузыря и протоков, болях то тупого, то спастического характера.
Наблюдается у нервных людей, склонных к раздражительности, переживаниям, нарушению гормонального баланса. Связь болей с вдохом обусловлена нарушенной регуляцией дыхания, дискоординацией сокращений мышечных групп. Успокаивающие процедуры помогают избавиться от неприятных симптомов.
Гепатиты — воспалительные заболевания печени способствуют отеку ткани и увеличению объема органа, боли вызваны растяжением капсулы.
Обычно носят тупой характер, пациенты отмечают «чувство тяжести» справа в подреберье.
Усиление при дыхании возможно при попытке активно двигаться, заниматься спортом в фазе ремиссии, присоединении холецистита. Жировая дистрофия и цирроз печени — длительный процесс с деформацией органа, заменой на рубцовую ткань, натяжением связочного аппарата диафрагмы.
Резкая боль в правом подреберье с усилением при вдохе характерна для клинической картины острого воспалительного процесса с локальным перитонитом. Острый холецистит — сопровождается выраженным правосторонним болевым синдромом с иррадиацией в лопатку, поясницу, плечо, ключицу.
Одновременно пациенты жалуются на тошноту, рвоту, отрыжку горечью, значительное повышение температуры, озноб. При пальпации живота определяется сильная болезненность в точке желчного пузыря, иногда — увеличенный и напряженный пузырь. На предложение глубоко подышать пациенты, наоборот, затаивают дыхание до поверхностного. Таким путем удается уменьшить раздражение брюшины.
Желчекаменная болезнь характеризуется режущей болью при движении камня по протокам. Иррадиация очень ярко выражена в правую сторону грудной клетки, низ живота, спину. На высоте приступа наблюдается рвота желчью. В межприступный период боли остаются, но принимают тупой характер.
Аппендицит при атипичной локализации доходит до поверхности печени и диафрагмы. Высокое расположение боли характерно при воспалении червеобразного отростка на фоне большого срока беременности.
Боль локализуется не в подвздошной области, как при классической картине, а в правом подреберье, в спине, сопровождается рвотой, высокой температурой, усиливается на вдохе. Практически невозможно отличить от холецистита. Распознается только во время операции.
Абсцесс и эхинококковая киста печени при выраженном нагноении и росте растягивают орган, оказывают давление на капсулу, поэтому вызывают постоянные боли пульсирующего характера (при абсцедировании). Движения и дыхание стимулируют болевой синдром.
Злокачественные новообразования в печеночной ткани или метастазы в нее сопровождаются на начальной стадии чувством тяжести, затем переходят в интенсивные постоянные боли в подреберье справа с усилением при дыхании.
Болеть в правом подреберье у пациента может при иррадиации от соседних органов во время обострения хронического панкреатита, язвенной болезни. Появляются:
- кинжальные или режущие боли с основной локализацией в эпигастрии, чуть выше пупка;
- тошнота и рвота;
- понос, с кровью или покрытый жировой пленкой;
- тахикардия;
- головокружение;
- снижение артериального давления.
источник
Одной из самых неприятных болей является боль в правом подреберье при вдохе. Особенно она усиливается, когда человек глубоко вдыхает воздух. Часто это говорит о том, что прогрессируют заболевания печени и желчного пузыря, например, гепатит, холецистит, появляются камни в желчном пузыре.
В таком случае лучше всего обратиться к гастроэнтерологу. Но в ряде случаев причиной болезненных ощущений при вдохе могут быть заболевания, которые не связаны с данными органами, поскольку в правом подреберье также находятся:
изгиб ободочной кишки; верхняя часть правой почки; надпочечник; брюшинная часть; правая часть диафрагмы, которая разделяет грудь и брюшную полость.
Также причиной может быть пораженная поджелудочная железа, двенадцатиперстная кишка, желчные протоки. Или же дискомфорт и сильные болезненные ощущения вызывают заболевания нервной системы и мочевыделительной.
В первую очередь, при болях обращаются к терапевту. Благодаря ему можно определить диагноз. В то же время он может направить вас к тому врачу, который вам необходим. В том числе заболевание может вылечиться хирургом, травматологом, гастроэнтерологом, кардиологом, инфекционистом, эндокринологом и даже гинекологом. Обратим внимание на ряд болезней, которые чаще всего встречаются, когда возникает боль в правом подреберье. Рассмотрим их причины, симптомы, возможную диагностику и методы лечения.
Если при вдохе возникла сильная острая боль в правом подреберье, то важно быстро вызвать скорую помощь. До ее приезда не принимайте препараты для облегчения, ведь вам еще не известна точная причина болезни. Важно дождаться достоверного диагноза. Для того, чтобы снять болевые ощущения, приложите холод.

Есть две разновидности заболевания – острая и хроническая.
Первая чаще всего развивается в следствии обострения желчнокаменной болезни, вызывающейся нарушением оттока желчи. Происходит это в результате закупорки общего желчного протока или его ущемления желчным камнем, который находится в шейке пузыря либо в протоке.
Вторая форма болезни возникает постепенно, провоцирующими факторами являются неправильное питание и психоэмоциональные нагрузки, в результате которых желчь перестает правильно поступать в желчевыводящие протоки, её застой начинает повреждать пузырь, и в результате возникают инфекции.
Среди микробов, которые возбуждают это заболевание, особую роль отвели кишечной палочке, энтерококкам и стафилококкам.
Уделим внимание симптоматике:
При острой форме в первую очередь возникает очень сильная боль в правом подреберье, обычно спереди. Интенсивность ее может меняться приступообразно, происходит иррадиация в спину и низ живота, возникают зоны гиперестезии. Если пощупать под ребром, то напрягаются мышцы, также возникает острая боль при вдохе. Сразу сложно нащупать желчный пузырь. Кроме того, появляется рвота, температура тела достигает 39 градусов. Если в этой критической ситуации не вызвать скорую помощь, которая отвезёт больного в хирургическое отделение, то воспаление перейдёт на печень, поджелудочную железу, может возникнуть перитонит и другие осложнения, например, токсический шок.
При хроническом холецистите боли ноющие, не интенсивные, усиливающиеся после нарушения диеты и физических нагрузок. При обострении обычно повышается температура, появляется озноб, усиливаются боли.
При появлении данных симптомов необходимо сразу обратиться к врачу, чтобы выяснить причины их возникновения. Для этого проводится тщательная диагностика. Не обойдется без клинического анализа крови, чтоб определить уровень наличия лейкоцитов, непрерывного дуоденального зондирования, холицистографии, гепатобилисцинтирафии и ультразвукового исследования.
Первоначальное лечение больной проходит в стационаре — ему назначают капельницы, внутримышечные инъекции, подбирают таблетированные формы препаратов для нормализации работы желчевыводящих путей. Затем он продолжает лечение дома, соблюдая назначенную доктором диету и медикаментозную терапию.
В экстренных случаях, когда консервативное лечение не приносит результата, желчный пузырь удаляют.
Является воспалением околосердечной сумки. Может иметь инфекционный, ревматический либо постинфарктный характер. Основные симптомы – острая, резкая боль в правом подреберье, слабость и кашель, которые при глубоком вдохе усиливаются. Сопровождается заболевание сильными одышками. Кроме болей в ребрах, болезненные ощущения распространяются на сердце, левую лопатку, область шеи, плечей. Боль постепенно нарастает и может длиться на протяжении многих дней и часов. Временно ее ослабить могут наркотические анальгетики, но это опасно.
Диагностируется перикардит при помощи сбора анамнеза, осмотра пострадавшего (проверяют сердце) и проведения исследований биологических материалов в лаборатории.
ЭКГ, рентгенография эхокардиография, МРТ и МСКТ сердца, изредка биопсия.
Если определили острый перикардит, то переходят к постельному режиму, пока процесс не стихнет. При хроническом диагнозе также необходима пониженная физическая активность, поскольку больной постоянно чувствует слабость.
Лечение зависит от причины, вызвавшей воспаление (инфекция, системные заболевания, сердечные патологии), и формы протекания, и может включать в себя антибиотики, НПВП, глюкокортикоиды, препараты калия и магния, а также диету с пониженным содержанием соли.
Не предпринимая никаких мер перикардит начнет угрожать жизни. Возникнет нагноение, и начнет развиваться тампонада сердца, когда из накопившейся жидкости сердце и сосуды сдавливаются. Тогда без работы хирурга не обойтись, но и она не всегда бывает эффективной, поскольку уже могут начаться необратимые изменения. Поэтому лучше предотвращать развитие болезни и проводить профилактику. Для этого необходимо обратиться к соответствующим врачам – кардиологу и ревматологу, которые назначат регулярные обследования, определят оптимальный уровень нагрузки и режим питания.
Является воспалительным процессом в скелетных мышцах, в частности в поперечно-полосатой мускулатуре туловища. В зависимости от количества поражённых групп мышц различают локальный или полимиозит. При дополнительном поражении соединительной/нервной ткани говорят о дерматомиозите/нейромиозите.
Миозит может поразить любые мышцы, но наиболее часто страдают мышечные волокна шеи, груди, поясницы, конечностей.
Причины появления заболевания многообразны. Оно может возникнуть в результате:
травм, инфекционных заболеваний, паразитарный инвазий, аутоиммунных болезней, токсического воздействия, сильных или однообразных физических нагрузок (часто возникает у токарей, музыкантов, водителей, спортсменов и т.д.), переохлаждения.
Основной симптом — боль, возникающая в месте поражённой мышцы. Сначала она проявляется только при движении или нажатии, носит слабый, ноющий характер. Постепенно интенсивность боли усиливается, она становится постоянной. При этом мышца очень плотная и сильно напряжена, также она может покраснеть, начать отекать, стать горячей.
Если повышается температура тела и появляются очень болезненные уплотнения, то это указывает на развитие гнойного миозита.
В зависимости от локализации поражения, симптоматика может несколько различаться. Например, если затрагиваются шейные мышцы, то трудности возникают не только с движениями головы, но и глотанием, если грудные, то нарушаются функции дыхания, если поясничные, то сложным становится передвижение, при этом боль может чувствоваться и спереди, и сзади, и в подреберье, и внизу живота. Поражение мышц конечностей может привести к полной обездвиженности, поскольку пациент, стремясь облегчить страдания, начинает снижать нагрузки, мышцы и суставы перестают работать и атрофируются.
Именно поэтому при появлении болезненных участков необходимо обратиться к терапевту, который на основании симптоматических проявлений и пальпации установит первичный диагноз, окончательно подтвердить который помогут электромиография, анализы на ревмофактор и С-реактивный белок, биопсия.
Лечение состоит из двух направлений:
снятия болевых ощущений с помощью обезболивающих и противовоспалительных препаратов, восстановления утраченного объёма движений с помощью лечебной физкультуры, устранения первопричины (инфекции, гильминтов и пр). При наличии гноя необходимо его удаление хирургическим путём.
Также, в стадии ремиссии и если миозит имеет не паразитарный, токсический или гнойный характер, не обойтись без физиопроцедур и массажа.
Является не заболеванием, а симптомом, который связан с закупоркой верхних мочевыводящих путей камнем, опухолью, кровяным сгустком, перегибом, при этом нарушается ток мочи направленный из почки к мочевому пузырю, в результате большого скопления жидкости усиливается её давление на почечную лоханку и возникает острая, имеющая схваткообразный характер и усиливающаяся при вдохе, боль в правом подреберье сзади, которая может отдаваться в живот спереди, пах, ногу. Часто появляются тошнота и рвота, повышается температура тела. Кроме того, застой мочи может вызвать воспаление почки, что также добавит болезненных ощущений.
Несмотря на понятный механизм появления боли, в 40% случаях причины закупорки мочеточника, а значит и почечной колики, определить невозможно.
В любом случае, при появлении сильных болей в пояснице необходимо срочно вызывать скорую помощь или самостоятельно доставить больного в урологическое отделение стационара, где врач проведёт визуальный осмотр, а также назначит внутривеную урографию, по итогам которой станут понятны причины, в т.ч. редкие, вызвавшие болевой приступ, и назначено соответствующее лечение — от диеты и постельного режима до хирургического вмешательства.
Вовремя ничего не предприняв, может возникнуть бактериемический шок. Пораженная почка не сможет функционировать как раньше. А также начнет формироваться стриктура мочеточника.
Данное заболевание возникает при закрытии тромбом просвета лёгочной артерии. Обычно это случается у людей с повышенной свёртываемостью крови.
Причины сгущения крови многообразны и могут быть вызваны:
длительной обездвиженностью/малоподвижностью человека, в результате болезни, пожилого возраста, ожирения, рабочего режима; нарушениями работы сердечно-сосудистой системы и проблемами с дыхательными путями, в результате которых возникает венозный застой и замедляется приток крови; постоянным приёмом большого количества диуретиков, из-за которых организм теряет много воды, кровь становится более вязкой и повышается гематокрит; злокачественными образованиями, при которых кровь содержит много эритроцитов и тромбоцитов, из-за чего образовываются тромбы; длительным прием лекарств, повышающих процесс свертывания крови; варикозной болезнью, при которой застаивается венозная кровь; курением.
При возникновении данного недуга появляются следующие симптомы:
резкая боль за грудиной, которая также может наблюдаться в правом или левом подреберье, усиливающаяся при вдохе и кашле; сухой кашель; отдышка; сильная бледность; начинается тахикардия; падает артериальное давления, в результате чего человек может упасть в обморок.
Также для синдрома характерным проявлениям стал судорожный рефлекс и гемиплегия, т.е. полный односторонний паралич.
При появлении данных симптомов, особенно если они ярко выражены, важно человека как можно быстрее госпитализировать, т.к. медлительность может привести к серьезным осложнениям и даже летальному исходу.
Для выявления/подтверждения данного заболевания проводят ряд диагностических мероприятий:
берут на анализ кровь, по которому определяют уровень холестерина, сахара, мочевой кислоты, свёртываемость, тропонина Т или I, количество D-димеров; исследуют анализ мочи, который позволяет выявить возможные сопутствующие недуги; проверяют состояние сердца и сосудов с помощью ЭКГ, УЗДГ, эхокардиографии; выявляют проблемы с лёгкими с помощью спиральной компьютерной томографии, ангиопульмонографии, перфузионной сцинтиграфии.
Лечение зависит от того, насколько сильно поражены сосуды, а также от общего состояния пациенты и результатов диагностики. Обычно заключается в антикоагулянтой терапии, оксигенотерапии и тромболитической терапии, в серьезных случаях требуется хирургическое удаление тромба.
Кроме вышеперечисленных заболеваний, боль в правом подреберье при вдохе возникает из-за бронхо-легочных заболеваниях, основным проявлением которых является сильный кашель, хрипы, боль между лопаток и спереди, в грудной клетке, может быть следствием дегенеративных заболеваний спины или межрёберных нервов, тогда возникают боли острые и длительные, а иногда и перелома рёбер, характеризующегося резкой болью, выдержать которую вначале практически невозможно, затем она слабеет. Однако все эти недуги были подробно рассмотрены нами в статье “Боли в левом боку при вдохе”, поэтому о них говорить мы не будем, отметим лишь, что симптоматика здесь в основном правосторонняя.
И в заключение примите наш совет: если при вдохе вы почувствовали боль в правом подреберье и не знаете причину, тогда обратитесь срочно к врачу, что позволит вам избежать возможных осложнений и вы сможете быстрее справиться с проявлениями недуга.
Судя по тому, что вы сейчас читаете эти строки — победа в борьбе с заболеваниями желудочно-кишечного тракта пока не на вашей стороне…
И вы уже думали о хирургическом вмешательстве? Оно и понятно, ведь желудок — очень важный орган, а его правильное функционирование- залог здоровья и хорошего самочувствия. Частые боли в животе, изжога, вздутие, отрыжка, тошнота, нарушение стула… Все эти симптомы знакомы вам не понаслышке.
Но возможно правильнее лечить не следствие, а причину? Вот история Галины Савиной, о том как она избавилась от всех эти неприятных симптомов… Читать статью >>>
Неприятные и болезненные ощущения в зоне локализации печени, усиливающиеся на вдыхании воздуха, обычно свидетельствуют о прогрессировании холецистита. Они связаны с наличием камней в желчном пузыре, которые полностью или частично перекрывают протоки.
Но боль при вдохе в правом подреберье может сопровождать и другие заболевания, не связанные с печенью и близлежащими органами. Правильно диагностировать патологическое состояние поможет гастроэнтеролог и невропатолог.
Если характер болевого синдрома ноющий, тянущий или тупой, то его способны провоцировать следующие болезни:
цирроз; острый или хронический гепатит; рак печени; холангит; паразитарные инвазии в правой доле печени; калькулезный и некалькулезный холецистит; дивертикулез кишечника; опухоли надпочечников; колиты в ранней стадии развития; жировой гепатоз; пиелонефрит правой почки; застойная сердечная недостаточность; дискинезия желчевыводящих путей гипомоторной формы; ушиб или перелом ребер; верхний острый паранефрит.
Когда боль очень интенсивная, это свидетельствует о наличии неотложного хирургического состояния («острый живот»), например:
повреждения и разрывы оболочек внутренних органов; кишечная непроходимость; острый панкреатит; закупорка желчного протока; аппендицит; почечная колика; абдоминальный инфаркт миокарда; воспаление желчного пузыря; тромбозы внутренних вен и артерий.
Также острая или колющая боль при вдохе в правом подреберье характерна для таких патологий:
опоясывающий лишай; опухоли ободочной кишки; мочекаменная болезнь; некроз почечных сосочков; межреберная невралгия; колит; остеохондроз поясничного отдела; тромбоз полой или печеночной вены; язва желудка.
источник

 боль в правом боку;
боль в правом боку;







