В последние годы статистика указывает на неуклонный рост количества заболеваний печени у самых разных возрастных групп. Провоцировать эти недуги могут самые разнообразные причины. Нарушение обмена веществ (например, ожирение), интоксикации химическими или лекарственными веществами, вредные привычки, инфекции, травмы, рост злокачественных или доброкачественных опухолей – все эти факторы способны поражать структуру печени и вызывать нарушение ее функций, значение которых для нормальной жизнедеятельности сложно переоценить.
Признаки патологии этого жизненно важного органа весьма разнообразны, и часто именно по ним врачу удается вовремя заподозрить развитие заболевания, провести необходимое обследование пациента и назначить ему курс терапии. В то же время, опасность некоторых заболеваний печени заключается в том, что на ранних стадиях они протекают практически бессимптомно, и недуг выявляется уже на тех этапах, когда специалисту необходимо приложить максимум усилий для коррекции произошедших изменений.
Именно поэтому ранняя диагностика патологий печени так важна для сохранения здоровья и требует самого пристального внимания, как со стороны пациента, так и со стороны врача. В этой статье мы ознакомим вас с основными первыми симптомами патологий этого органа. Эти знания помогут вам вовремя заподозрить начало развития недуга, и вы, обратившись к врачу, не допустите его прогрессирования.
Признаки нарушения работы этого жизненно важного органа могут проявляться целым рядом характерных симптомов. Степень их выраженности и комбинация будут зависеть от конкретного вида заболевания, его тяжести и наличия других сопутствующих патологий.
В большинстве случаев заподозрить неполадки в функционировании печени можно по таким характерным симптомам:
- Боль. Характер болевых ощущений при патологиях печени может быть различным. Как правило, они локализируются в правом подреберье и могут отдавать в правую лопатку, или в межлопаточную область.
Незначительные боли ноющего или распирающего характера, сопровождающиеся ощущениями тяжести, могут сигнализировать о протекании вялотекущей патологии воспалительного, токсического или иного происхождения. Обычно в таких случаях больной не может указать четкое место локализации боли и такой вид болезненных ощущений провоцируется увеличением размеров органа и перерастяжением его капсулы.
Более интенсивные боли в правом подреберье возникают при тяжелых гнойных и воспалительных процессах, травмах или при появлении камней в желчных протоках. Ярко выраженные, мучительные и резкие болезненные ощущения появляются при печеночной колике. Они вызываются движением камней в желчевыводящих протоках и наблюдаются при желчекаменной болезни.
Отсутствие болей в области правого подреберья может наблюдаться при вялотекущих патологических процессах в печени (например, при циррозе печени или гепатите С). Такие патологии могут длительное время оставаться незамеченными и выявляются только на поздних сроках заболевания.
Боли в правом подреберье часто провоцируются приемом жирной, острой, жареной и копченой пищи, алкоголя или физическими нагрузками.
- Тошнота и рвота. Этот симптом характерен для многих заболеваний пищеварительного тракта, но при патологиях печени он выражен в большей степени. На фоне тошноты больные часто отмечают существенные нарушения аппетита (он может пропасть полностью), отвращение к некоторым продуктам питания (особенно к жирном блюдам), болезненные ощущения в правом подреберье и появление поноса. Иногда тошнота заканчивается рвотой, которая приносит больному временное облегчение. При патологиях печени в рвотных массах могут наблюдаться примеси желчи.
- Желтый налет на языке. При заболеваниях печени язык часто покрывается желтым налетом. Степень его интенсивности и выраженность окраски зависит от вида заболевания. На ранних стадиях гепатитов на передней части языка может появляться желтушность. Плотный налет желтовато-зеленого цвета может указывать на тяжелые патологии органов пищеварительного тракта, печени или желчевыводящих путей, а желтый цвет налета часто указывает на застой желчи.
- Повышение температуры. Этот симптом является защитной реакцией организма на болезнетворный агент. При патологиях печени (гепатитах, циррозах) температура обычно повышается до 38° С и сохраняется на показателях 37-37,5°С. Иногда она сохраняется в пределах нормы в течении дня и поднимается только вечером. Несколько иная картина наблюдается при заболеваниях желчевыводящих путей – температура тела повышается до более высоких цифр (39°С и выше) и часто сопровождается подергиванием мышц (скелетных и мимических).
- Горечь во рту. Этот симптом характерен для многих патологий (в т. ч. и пищеварительного тракта) и может носить различный характер. При проблемах с печенью он вызывается попаданием желчи из желудка в пищевод. Горечь во рту может наблюдаться при лямблиозе, вирусных гепатитах, стеатозе, циррозе или опухолях печени. Нередко этот симптом вызывается стрессовыми ситуациями и приемом некоторых лекарственных препаратов или наблюдается при заболеваниях желчного пузыря или желчевыводящих протоков и органов желудочно-кишечного тракта. Именно поэтому для выявления причин появления горечи во рту всегда проводится дифференциальная диагностика патологий печени с заболеваниями других органов.
- Диспепсические нарушения. Вырабатываемая печенью желчь обеспечивает нормальное пищеварение, а сбои в работе в этого орган могут приводить к таким диспепсическим нарушениям: «рыбный» или сладковатый запах изо рта, боли в животе и правом подреберье, поносы или запоры, метеоризм и вздутие живота, тошнота и рвота. Впоследствии нарушения пищеварения, вызванные патологиями печени, способны приводить к развитию заболеваний других органов желудочно-кишечного тракта.
- Желтушность кожи, склер и слизистых оболочек. Такие признаки патологий печени провоцируются накоплением в крови и тканях пигментов, присутствующих в желчи. Эти симптомы часто наблюдаются при гепатитах различной природы или циррозе и сопровождаются обесцвечиванием кала и потемнением мочи. Желтуха может наблюдаться и при желчекаменной болезни, и именно поэтому для уточнения диагноза больному назначается проведение дополнительных инструментальных и лабораторных исследований.
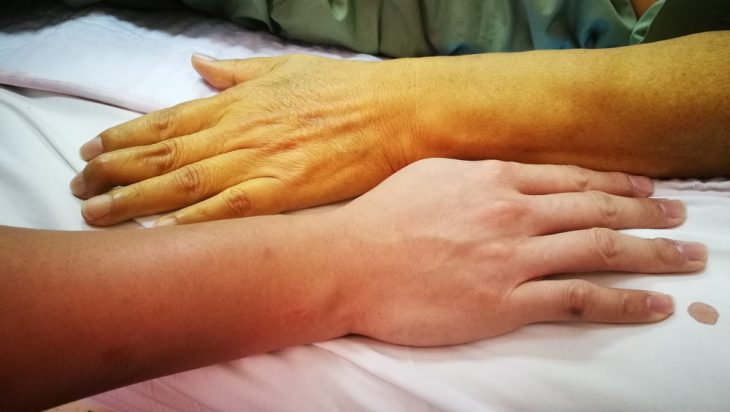
- Изменения цвета мочи. При циррозе печени и гепатитах в крови поднимается уровень билирубина. Впоследствии он выводится через почки и окрашивает мочу в темный цвет (она приобретает оттенок темного пива). Еще одним признаком поражения печени может стать появление пены желтого цвета на поверхности мочи (она появляется при ее взбалтывании).
- Обесцвечивание кала. Светлый цвет кала может наблюдаться при некоторых заболеваниях печени, поджелудочной железы и желчевыводящих протоков или вызваться приемом лекарственных препаратов и чрезмерно жирной пищи. При заболеваниях печени обесцвечивание кала наблюдается на протяжении нескольких дней и сопровождается дополнительными симптомами (повышение температуры, боли или дискомфортные ощущения в правом подреберье, тошнота, темный цвет мочи).
- Изменения со стороны кожных покровов. Помимо желтухи, многие патологии печени могут сопровождаться другими изменениями со стороны кожи. Они могут наблюдаться на разных стадиях заболевания.
При билиарном циррозе и других патологиях, сопровождающихся застоем желчи в печени, у больного может появляться кожный зуд. Этот симптом приводит к появлению расчесов и небольших ссадин на поверхности кожи.
Нарушения нормального желчеотделения может приводить к появлению гиперпигментаций на различных участках тела. У больного могут появляться пигментные пятна коричневых оттенков (различной степени интенсивности) или участки гиперпигментаций на ладонях, в паху и/или в подмышечных впадинах дымчато-серого или бронзового цвета.
При циррозе и других хронических недугах печени на коже могут появляться «сосудистые звездочки». Они чаще располагаются на щеках или спине и образуются вследствие нарушения обмена веществ и нарушения строения капиллярных стенок (они становятся более хрупкими и ломкими). При длительном и тяжелом течении таких заболеваний на теле больного могут образовываться синяки, возникающие после несильных нажатий на кожу.
Аутоиммунные поражения печени и инфекционные гепатиты могут приводить к появлению различных высыпаний аллергического или воспалительного характера. Впоследствии у больного могут развиваться такие кожные заболевания как псориаз, экзема и атопический дерматит.
При патологиях печени (циррозах и гепатитах) может наблюдаться такой симптом как «печеночные ладошки»: на коже ладоней и стоп образуются красные пятна, расположенные на возвышенностях или краях. Такие покраснения бледнеют при надавливании и быстро становятся вновь красными, если давление на кожу прекращается.
При патологиях печени, сопровождающихся нарушением оттока желчи и увеличением уровня жиров в крови, на веках, кистях и локтях рук, коленях, стопах, ягодицах и в подмышечных впадинах могут появляться ксантомы. Эти образования представляют собой бляшки желтоватого цвета, которые располагаются внутрикожно.
Поражения печени часто сопровождаются гипо- и авитаминозами. Нехватка витаминов вызывает появление на коже участков сухости и шелушения, трещинок в уголках рта и окрашиванию языка в малиновый цвет.
Нарушение обмена веществ, сопровождающее многие хронические патологии печени, может приводить к появлению белых пятен или полосок на поверхности ногтей. Такие изменения часто наблюдаются у больных с хроническим гепатитом или циррозом печени.
Тяжелые нарушения работы печени (например, при циррозе) могут провоцировать асцит, сопровождающийся перерастяжением брюшной стенки и скоплением в брюшной полости жидкости. Впоследствии на коже живота у больного появляются стрии (растяжки).
- Изменения гормонального фона. Хронические заболевания печени могут приводить к развитию гормонального дисбаланса, который сопровождается выпадением волос в подмышках и на лобке. У мужчин снижается уровень андрогенов и появляются признаки феминизации – увеличение грудных желез в размерах, атрофия яичек, оволосение по женскому типу, снижение полового влечения и импотенция. Повышение уровня эстрогенов у женщин может провоцировать появление сыпи, усугубление признаков ПМС, вызывать развитие гормонозависимых опухолей и нарушения менструального цикла.
- Склонность к кровотечениям. Длительные нарушения в функционировании печени (например, при гепатитах) могут приводить к снижению синтеза многих факторов свертываемости крови. В таких случаях у больного могут возникать различные виды спонтанных внутренних кровотечений (желудочные, кишечные и др.) и наблюдаются носовые кровотечения, обильные менструации, склонность к кровоточивости десен и др.
- Кровотечение из вен пищевода. При циррозе печени наблюдается повышение давления в воротной вене (портальная гипертензия), которое может приводить к кровотечениям из вен пищевода. У больного изо рта начинает выделяться темная кровь (иногда в виде сгустков). Такой симптом часто принимается некоторыми пациентами за признаки кровотечения из желудка или дыхательных органов.
- Симптом «голова медузы». Появление этого симптома связано с развитием портальной гипертензии, сопровождающей цирроз печени. В результате на передней брюшной стенке появляются расширенные и хорошо заметные вены.
- Нарушения в работе нервной системы. Острые и хронические патологии печени сопровождаются замедлением процессов дезактивации и выведения аммиака из организма. Поступление этого вещества в кровь приводит к развитию различных неврологических нарушений: выраженная утомляемость, сонливость, нарушения сна, излишнее беспокойство или заторможенность, нарушения памяти, дрожание пальцев, личностные изменения и судороги.
- Интоксикация. Нарушения работы печени, вызванные инфекционными, иммунными и опухолевыми процессами, приводят к развитию интоксикации. У больных появляются такие жалобы и симптомы: разбитость, ухудшение аппетита, боли в суставах и мышцах, лихорадка, налет на языке и утрата веса.
Все вышеперечисленные симптомы могут указывать на наличие патологий печени и являются поводом для обращения к врачу-гастроэнтерологу или гепатологу. После осмотра и опроса пациента специалист сможет составить наиболее эффективный план дальнейшего обследования, позволяющий с точностью поставить диагноз. Для этого больному может рекомендоваться проведение таких лабораторных и инструментальных методов исследования:
- биохимия крови;
- тесты ФиброМетр®;
- анализы крови на маркеры рака печени;
- анализы крови на вирусные гепатиты;
- УЗИ;
- МРТ;
- КТ;
- иммунологические тесты;
- биопсия печени и др.
План лечения заболеваний печени составляется индивидуально для каждого пациента, после анализа всех данных диагностических исследований. Он может включать в себя терапевтические и хирургические методики лечения.
Не откладывайте визит к врачу при выявлении первых симптомов проблем с печенью. Ваша бдительность, точная диагностика и своевременно начатая терапия избавят вас от тяжелых осложнений, вызванных заболеваниями этого жизненно важного органа. Будьте здоровы!
Если появляются симптомы, подобные перечисленным в статье, сначала можно обратиться к терапевту, который назначит анализы и дополнительные методы исследования. Затем пациент направляется на консультацию к гастроэнтерологу. По возможности желательно попасть на прием к специалисту по болезням печени, гепатологу. Может потребоваться дополнительная консультация онколога, инфекциониста (при вирусных гепатитах и паразитарных болезнях).
источник
Гепатит C – вирусное инфекционное заболевание печени, которое передается трансфузионно. Патология протекает легко, зачастую даже бессимптомно. Реже – на фоне инфицирования развивается острый воспалительный процесс.
Признаки гепатита C могут появляться не сразу. В течение длительного времени вирус себя никак не проявляет. На начальных этапах у человека наблюдаются лишь легкие тянущие боли в области правого подреберья. Затем присоединяются диспепсия, астеновегетативный синдром, признаки общей интоксикации и т.д.
Диагностика болезни предусматривает прохождение инструментальных и лабораторных исследований. В ходе обследований нужно исключить возможность наличия иных вирусных гепатитов, цирроза и пр. гепатобилиарных нарушений. Рассмотрим подробнее симптоматику, диагностику и способы лечения вирусной инфекции.

Болит ли печень при гепатите C? По словам специалистов, первым характерным признаком вирусного гепатита является именно боль в области правого подреберья. Но сначала она носит смазанный и тупой характер, то есть дискомфортные ощущения сами по себе устраняются.
По мере прогрессирования вирусной инфекции выраженность болевых ощущений несколько усиливается. Человек испытывает чувство «распирания» в правом подреберье. Дискомфорт имеет свойство усиливаться после:
- Приема алкогольных напитков, причем это совершенно не зависит от градуса алкоголя. Даже после 100-200 мл пива выраженность болевых ощущений усиливается, особенно если воспалительный процесс протекает остро.
- Употребления трудноусваиваемой пищи, которая перегружает органы желудочно-кишечного тракта. Сюда относятся полуфабрикаты, жирные и жареные блюда, острое, соленое, сладости, газированные напитки. После еды ощущается болезненность в подложечной области. Если человек испытывает дискомфорт между ребрами, это может говорить о развитии воспалительного процесса в поджелудочной железе. Иногда после еды побаливает левое подреберье – такое, как правило, происходит при поражении селезенки.
- Интенсивных физических нагрузок. При занятиях спортом печень начинает «ныть» и даже покалывать.
Почему при гепатите вообще появляются боли? На самом деле все предельно просто. Вирусный агент при проникновении в гепатоциты вызывает отечность тканей и увеличение размера паренхимы. К тому же, происходит растяжение печеночной капсулы.
Со временем боли могут сменяться печеночными коликами. Под данным термином подразумевают острые кинжальные боли в правом подреберье. Если гепатит Ц становится хроническим, колики и дискомфорт в подреберье сопровождают человека постоянно.
Выраженность головных болей разная. Врачи заметили, что женщины с хроническим гепатитом C испытывают приступы мигрени несколько чаще, нежели мужчины. Выраженность болевых ощущений сильно разнится – иногда пациент сетует на острую мигрень, а порой больного беспокоят лишь ноющие боли слабой интенсивности.
- Паренхиматозная (печеночная) желтуха. Возникает не у всех пациентов. Под желтухой понимают состояния, когда кожный покров, слизистые оболочки и глазные белки приобретают желтушный оттенок. Почему она появляется? Дело в том, что при поражении гепатоцитов они хуже «улавливают» прямой билирубин из крови, не могут связывать его с глюкуроновой кислотой и образовывать нетоксичный прямой билирубин. В результате в крови повышается уровень билирубина в крови. Вначале желтушность появляется на склерах и нёбе, а затем окрашивается кожа.
- Диспепсические расстройства. Вследствие поражения гепатоцитов нарушается функциональность иных органов желудочно-кишечного тракта, в том числе 12-перстной кишки, так как именно в нее забрасывается желчь. Человек с гепатитом C испытывает тяжесть и вздутие живота, метеоризм, диарею, горький привкус и жжение во рту. Может появиться тошнота, перерастающая в рвоту. В рвотных массах, как правило, присутствуют темные примеси.
- Повышение кровоточивости десен. Может даже появляться зубная боль.
- Симптомы общей интоксикации. Появляются не очень часто. Тем не менее, при воспалительном процессе в паренхиме печени человека могут беспокоить ломота в теле, мышечные боли, дискомфорт в суставах, лихорадка.
- Повышенная температура тела. Обычно температура субфебрильная, то есть держится в диапазоне 37,1-38 градусов. Однако при остром воспалительном процессе температура повышается до 38-40 градусов.
- Астеновегетативный синдром. Человек быстро устает, становится раздражительным, жалуется на бессонницу и сонливость. Развивается астенический синдром, падает работоспособность и внимательность.
- Скопление жидкости в животе (асцит). Наблюдается при остром воспалительном процессе, когда гепатита сопровождается фиброзом или циррозом печени.
При тяжелом течении вирусного гепатита могут наблюдаться такие осложнения, как невриты периферических нервов, анемия, агранулоцитоз. Несвоевременное лечение чревато циррозом, фиброзом, печеночной недостаточностью и даже печеночно-клеточным раком.

Затем проводится пальпация печени. Во время исследования заметно, что печень отечна и увеличена. При пальпации пациент испытывает дискомфорт и болевые ощущения в правом подреберье. Во время первично осмотра врач обращает внимание на состояние кожи и глазных склер, имеется ли желтуха, присутствуют ли симптомы асцита.
Для постановки точного диагноза взрослым и детям необходимо пройти ряд исследований. Обязательными являются:
- Общий анализ крови. При вирусном гепатите Ц повышается уровень тромбоцитов и лейкоцитов.
- Биохимический анализ крови. Исследуются такие ферменты, как АЛТ, АСТ, билирубин, ГГТ, щелочная фосфатаза. Также анализ позволяет оценить белковый и липидный обмен. Повышенная активность печеночных трансаминаз говорит о наличии воспалительного процесса в печени. Кроме того, повышенный уровень ферментов отмечается при развитии цирроза на фоне гепатита.
- Коагулограмма. Позволяет оценить свертываемость крови. При гепатитах данный показатель снижается. Понижение свертываемости объясняется тем, что падает уровень протромбина.
- Тест на определение РНК вирусного агента посредством ПЦР.
- Тест на антитела к вирусу гепатита C (исследование еще называют ИФА или иммуноферментный анализ).
- Тесты на наличие антител класса M и G к вирусу гепатита C.
- Ультразвуковое исследование печени и желчного пузыря.
- Биопсия печени и анализ крови на онкомаркеры.
По необходимости диагностика дополняется ФГДС, анализом кала на скрытую кровь, анализом крови на глюкозу, ректороманоскопией.
Данные медикаменты до сих пор проходят клинические испытания. Как показывают исследования, новейшие противовирусные ЛС помогают с вероятностью в 97-99% полностью излечиться от гепатита Ц. Причем они эффективны в отношении всех известных на сегодняшний день генотипов вируса. Принимать Даклатасвир, Софосбувир, Велпатасвир и Ледипасвир нужно длительными курсами – вплоть до 30 недель.
- Пить гепатопротекторы для печени. Эти лекарства помогают устранить симптомы гепатита, купировать воспалительный процесс, улучшить общее самочувствие пациента, вывести из организма шлаки и токсины. При гепатите преимущественно назначаются Урсофальк, Гептрал, Гептор, Карсил Форте, Эссенциале Форте Н, Лив 52.
- Принимать интерфероны. Эти медикаменты защищают здоровые клетки печени от вируса, предупреждают размножение инфекции, повышают иммунитет. При воспалительном процессе в печени применяются простые интерфероны, пелигированные интерфероны, и консенсусный интерферон.
- Употреблять Рибавирин. Его часто назначают в комплексе с интерферонами. Рибавири повышает иммунитет, останавливает деление вируса и способствует гибели инфекционных агентов.
- Соблюдать диету. Показано ограничение тугоплавких жиров, количество белков и углеводов повышается. Из меню надо убрать продукты, которые стимулируют повышенную выработку желчи и печеночных ферментов (соления, жаренные и острые блюда, полуфабрикаты, консервы, маринады, соусы).
- Полностью отказаться от алкоголя.
Гепатит Ц часто становится хроническим заболеванием. До изобретения новейших противовирусных ЛС выздоровление наступало всего лишь в 15-25 случаев, а в подавляющем большинстве болезнь становилась хронической и вызывала ряд опаснейших осложнений, в числе которых цирроз, рак, фиброз печени, печеночная недостаточность, асцит, перитонит, острый холецистит.
источник
Гепатит печени – воспаление, спровоцированное различными факторами. В большинстве случаев это вирусная инфекция. Согласно статистическим данным 2016 года, от гепатита также часто умирают, как от малярии, ВИЧ инфекции, туберкулеза. Гепатит может самостоятельно излечиваться либо приводит к рубцеванию тканей, нарушению функционирования органа. Выделяют несколько форм, стадий, видов. Лечение медикаментозное, народное, гомеопатическое, хирургическое.
Воспаление печени, спровоцированное различными факторами. Самая распространенная причина заболевания – вирусы. Кроме них спровоцировать воспалительные процессы могут инфекции, токсины, медикаменты, аутоиммунные нарушения.
Разрушаются клетки печени, на их месте появляются патологические клеточные соединения. Замещение вызывает нарушение функций органа, увеличение его размеров, возникновение рубцов, уплотнений. В конечном итоге это приводит к циррозу, раку.
Если гепатит появился на фоне неправильного питания либо временного употребления медикаментов, клетки печени могут восстановиться самостоятельно, болезнь исчезает. В иных случаях требуется постоянная поддерживающая терапия, здоровый образ жизни.
Острая форма присутствует при вирусных гепатитах, отравлении сильным ядом. Длится несколько суток. При оказании квалифицированной помощи печень полностью восстанавливается, в иных случаях болезнь переходит в хроническую форму. Вялое течение наблюдается при регулярном токсическом отравлении медикаментами, алкоголем, неправильном питании, плохой экологии.
Острая форма характеризуется яркой клинической картиной. Проявляются симптомы интоксикации, болезненные ощущения под правым ребром. При токсическом отравлении болезнь развивается постепенно, симптомы появляются, когда в патологический процесс вовлекается оболочка органа, желчный пузырь.
Острая форма:
- Диарея;
- Тошнота;
- Головная боль;
- Слабость;
- Головокружение;
- Рвота;
- Желтушность кожи, глаз;
- Повышение температуры;
- Боль под ребром с правой стороны либо опоясывающая.
Симптоматика хронического гепатита:
- Слабость;
- Раздражительность;
- Бессонница, кошмары;
- Тошнота;
- Снижение работоспособности;
- Неприятные ощущения в желудке, под ребром с правой стороны;
- Головокружение;
- Незначительное повышение температуры;
- Горький привкус во рту;
- Нарушение пищеварения, непереносимость жирных блюд;
- Вздутие, метеоризм;
- Диарея;
- Головная боль;
- Увеличенная печень при пальпации;
- Темнеет моча, кал становится бесцветным;
- Боль под правым ребром усиливается при смене положения тела поднятии тяжести, физических нагрузках;
- Повышенная утомляемость;
- Синяки;
- Маточное кровотечение у женщин;
- Снижение показателей гемоглобина;
- Изменение артериального давления.
Хронический гепатит может долгое время развиваться бессимптомно либо с незначительными проявлениями. По мере прогрессирования болезни происходят обострения. Лечение зависит от сложности заболевания, этимологии.
В зависимости от причины подразделяют на:
- Вирусные;
- Аутоиммунные;
- Инфекционные;
- Лекарственные;
- Алкогольные;
- Специфические, что развиваются на фоне иных заболеваний.
По течению болезни выделяют:
- Острую форму с яркой клинической симптоматикой. Длится около 2 месяцев, хорошо поддается лечению.
- Хроническую со слабыми проявлениями. Болезненное ощущение присутствует около 6 месяцев. Чередуются периоды улучшения, ухудшения самочувствия. Трудно поддается терапии. В тяжелых случаях приводит к циррозу, раку.
- А, болезнь Боткина. Развитие болезни происходит в течение 2 месяцев. Первые симптомы могут появиться спустя 14 дней. Инфекция передается через пищу, вещи больного, грязные руки. Выздоровление происходит самопроизвольно либо требуется медицинская помощь. После квалифицированной терапии функции печени полностью восстанавливаются. Ставят очистительные капельницы, чтобы вывести токсины. Гепатит протекает с наличием желтухи и без нее. Вирус попадает в окружение с каловыми массами. Основные симптомы – ломота в мышцах, рвота, диарея, лихорадка, увеличение печени, повышение температуры, боль под правым ребром разной интенсивности. Наиболее легкая форма, часто заканчивается выздоровлением.
- Гепатит В. Люди инфицируются через кровь, половой акт, контактным путем, при инъекции зараженными шприцами, в процессе родов. Развивается в течение 180 дней. Имеет острые, хронические проявления. Через кровь вирусные клетки попадают в печень, приводят к разрушению тканей. Поражение органа намного сильнее, чем при болезни Боткина, восстанавливается печень сложнее. По мере прогрессирования болезни на коже появляются высыпания, желтый цвет, остальные симптомы аналогичные. Лечение осуществляется в стационаре под присмотром специалистов. Основной препарат – противовирусные лекарства. Медикаменты дают возможность полностью вылечить болезнь. Для предотвращения заражения делают вакцину.
- С. Наиболее тяжелая форма, часто приводит к осложнениям. В организм возбудитель попадает через кровь, реже – половой контакт. Согласно статистическим данным, 20% инфицированных излечиваются самостоятельно, если иммунная система сможет выработать антитела к вирусу. В клинической картине симптомов присутствует слабость, недомогание, снижение работоспособности, раздражительность, утомляемость, головная боль, нарушение сна. По мере прогрессирования развивается цирроз, который заканчивается смертью. В США курс терапии обходится в 70 тыс. Дол. На территории нашей страны применяются зарубежные медикаменты, отечественные. Цена лечения около 1 тыс. Дол. Длительность терапии около 2 лет.
- D. Возбудитель был обнаружен в 1977 году. При тщательных исследованиях выяснили, что это разновидность гепатита В. Отличается острым началом, стремительным поражением печени. Получает возможность развиваться лишь при наличии вируса В. Заражение — через кровь, половой контакт. Развивается в течение 2 месяцев. Клиническая картина схожа с гепатитом В, но протекает более тяжело, чаще приводит к осложнениям.
- Имеет много общего с вирусом А. Передается через воду, продукты, грязные руки, кровь. Тяжелое течение болезни в большинстве случаев заканчивается смертью. Вирус распространен в Азии, Африке. Обнаружен, описан в 80-х годах прошлого столетия группой отечественных ученых.
- F. Предполагается существование еще одного вида гепатита отличного от А, В, С, D, Е. К такому выводу пришли ученые, проводя опыты на обезьянах. У людей с повышенным риском заражения – наркоманы, больные гемофилией обнаруживался вирус гепатита не похожий на другие формы.
- Малоизученная форма. Вирус впервые описали в 1995 году. Указаны возможные пути передачи через кровь, половой контакт. Неустойчив к внешней среде, мгновенно погибает при кипячении.
Симптоматика гепатитов схожа между собой, отличия заключаются в степени поражения клеток печени. В одних случаях орган способен восстановиться, в других нет.
Развивается при накоплении в организме токсических веществ. Печень перестает справляться со своими функциями, начинаются воспалительные процессы. Развивается при попадании токсических веществ в организм через органы пищеварения, дыхательную систему. Часто причиной токсического гепатита становится алкоголь, наркотики, жирная пища, лекарства.
Медикаменты, вызывающие заболевание:
- Ибупрофен;
- Нурофен;
- Галотан;
- Противотуберкулезные средства;
- Кетоконазол;
- Антибиотики, в особенности группы тетрациклинов;
- Нифедилин;
- Амиодарон;
- Зидовудин;
- Парацетамол;
- Мелбек, др.
Тяжелые формы токсического гепатита появляются при отравлении грибами – Мухомором, Бледной поганкой, инсектицидными веществами, промышленными ядами.
Аутоиммунный гепатит развивается по причине патологий в иммунной системе. Иммунитет отторгает собственные клетки печени, разрушая ткани. Болезнь трудно поддается лечению, носит хронический характер.
На начальной стадии симптомы отсутствуют, что не дает возможности обнаружить патологии сразу. В печени отсутствуют болевые рецепторы, поэтому клетки разрушаются, не привлекая к себе внимания. Когда патологический процесс коснется оболочки органа либо желчного пузыря, начинает ощущаться боль в правой стороне под ребром. Печень непосредственно связана с желчным пузырем, поэтому воспаление переходит и на соседний орган.
При разрешении клеток выделяются токсические вещества, которые вызывают ухудшение самочувствия. Застой желчи препятствует нормальному пищеварению, появляется тяжесть, тошнота, рвота, изменение стула. Со временем гепатит провоцирует приступы панкреатита, препятствует нормальному кровообращению.
При отсутствии своевременной терапии гепатит приводит к циррозу. На начальном этапе процесс обратим, поскольку печень имеет высокую способность к обновлению, восстановлению. Для ускорения терапевтического эффекта назначают препараты гастропротекторы, которые ускоряют регенерацию тканей.
Тяжелые формы гепатитов приводят к стойкому циррозу. Со временем клетки отмирают, на их месте появляется заместительная ткань. Орган перестает выполнять свои функции, увеличивается в размерах. Продлить жизнь пациенту может пересадка донорской печени, но не всегда прогнозы оптимистические.
Постановка диагноза начинается с беседы. Специалист составляет общую клиническую картину, выясняет причины заболевания по версии пациента. Оценивает образ жизни, род деятельности, события в течение последних 2 месяцев. На следующем этапе осуществляется пальпация живота. При ощупывании наблюдается увеличение печени, желчного пузыря, селезенки, боль с правой стороны, вздутие, метеоризм.
Для выяснения причин и природы заболевания назначают лабораторные исследования кала, мочи, крови. Определяется наличие воспалительного процесса, вирусы, наблюдается снижение гемоглобина, ухудшение свертываемости крови. Оценивается работа пищеварительной системы.
УЗИ органов брюшины дает возможность оценить размер печени, структуру, наличие уплотнений. Дополнительно проводят исследование печеночного кровотока, желчевыводящих путей, осуществляют пункцию. Назначают исследование органов ЖКТ при помощи гастроскопии.
Усилия направлены на ликвидацию болезненной симптоматики, восстановление функций больного органа. Медикаменты подбираются в зависимости от причины, стадии. Острые проявления лечатся в стационаре. Ставят капельницы для очищения организма от токсинов. Прописывают гепатопротекторы для ускорения восстановления клеток. Регулируют обменные процессы с помощью витаминов, препаратов кальция, марганца, калия. Противовирусные средства при острой форме гепатита, иммуномодуляторы используются не так часто. Ускоряет процесс выздоровления кислородотерапия, оксигенобаротерапия.
Терапия хронического гепатита:
- Медикаменты для улучшения пищеварения, нормализации функций поджелудочной железы. Мезим, Панкреатин, Домрид. Для устранения метеоризма, вздутия Коликид, Эспумизан.
- От сильной боли разрешается принимать спазмолитики – Но-Шпа, Дротаверин, Меверин, Папаверин.
- Гепатопротекторы для восстановления клеток печени – Гаслстена, Расторопша, Эссенциале, Силимарин. Курс терапии не менее 2 месяцев.
- Сорбенты для выведения токсинов из ЖКТ – Активированный уголь, Энтерол, Энтеросгель, Смекта. Для очищения крови вводят раствор глюкозы с витамином С.
- Противовирусные лекарства назначают при гепатитах В, С, D. При аутоиммунном гепатите назначают гормональные средства из группы глюкокортикостероидов.
- Для повышения иммунитета прописывают фитопрепараты, иммуномодуляторы.
Длительность лечения не менее 2 месяцев. Кроме этого, нужно ограничить физические нагрузки, не поднимать тяжести, обеспечить нормальную психо-эмоциональную обстановку.
На время терапии нужно отказаться от алкоголя, жирных, жареных блюд, продуктов с содержанием консервантов, ароматизаторов, усилителей вкуса, прочих химических добавок. Нельзя пить газированные напитки, крепкий черный чай.
Нормализовать режим питания, не переедать, не голодать. Разрешается кушать кисломолочную продукцию, крупы, овощи, фрукты, ягоды. Готовят суп, кашу, мясные изделия из фарша, рыбу, яичницу. Кушать следует теплые блюда, запрещаются холодные, горячие. Больше пить минеральной воды, а также отваров из лекарственных трав. Помогает восстановить печень шиповник, бессмертник, чистотел, полынь, пижма, ромашка, мята, мелисса, календула. Чтобы ускорить отток желчи, утром натощак рекомендуется употреблять 1 десертную ложку растительного масла.
Чтобы избежать вирусного заболевания, надо соблюдать правила личной гигиены, при половом акте использовать презерватив, с ответственностью относиться к подбору партнера, кушать продукты после термической обработки. Кроме этого, делать вакцинацию.
Для предупреждения токсического гепатита не злоупотреблять алкоголем, принимать медикаменты в случае острой необходимости, соблюдать меры осторожности во время работы с промышленными ядами.
Профилактическими мероприятиями являются здоровый образ жизни, правильное питание, защищенный секс, сильный иммунитет.
Прогнозы при гепатите при квалифицированной терапии благоприятные. В некоторых случаях организму удается полностью победить болезнь. Тяжелые формы приводят к осложнению, могут стать причиной смерти.
Обратиться за помощью можно в государственную, частную клинику. Средние расценки по Москве таковы:
- УЗИ брюшной полости — 2000 руб.;
- Консультация специалиста – 1000 руб.;
- УЗИ печени, желчного пузыря – 1500 руб.;
- АСТ, АЛТ – 220 руб.;
- Билирубин общий – 230 руб.;
- Коагулограмма – 1200 руб.;
- Биохимические пробы печени – 1300 руб.;
- Магнитотерапия – 800 руб.;
- Церулоплазмин – 700 руб.;
- Гирудотерапия – 1800 руб.;
- МРТ печени – 8000 руб.;
- ДМВ-терапия – 700 руб.;
- Желчные кислоты – 1000 руб.;
- Электронейростимуляция – 900 руб.;
- Инфракрасная терапия – 500 руб.
В целом же, стоимость лечения, это цена препаратов. Дорогие эффективные средства по типу Пегинтрон, Пегасис, Ребетол в месяц обойдутся в 45 тыс. Руб. Отечественный противовирусный интерферон обойдется в 20 тыс. Руб. Лечение длится полтора года. Весь курс по минимуму обойдется в 800 тыс. Руб. Что же касается невирусного гепатита, лечение значительно дешевле, поскольку придется прикупить гепатопротекторы, противовоспалительные средства, витамины, прокинетики, сорбенты. В среднем курс на 2 месяца обойдется в 10 тыс. Руб.
Дорогие читатели, нам очень важно ваше мнение — поэтому мы будем рады отзыву о гепатите печени в комментариях, это также будет полезно другим пользователям сайта.
Три года назад попали с мужем в жуткую аварию, он разбился, меня собирали по частям, делали переливание крови. Через год анализы – гепатит. Лечение не начинаю, потому что нет возможности собрать несколько тысяч долларов. Сама содержу трое детишек. Сижу на диете, контролирую вес, никакого алкоголя, врачей в больнице предупреждаю, что у меня эта болезнь. Доктора сказали, что лет через 5 лекарства станут более доступными по цене либо государство поможет, надеюсь на это.
После диагноза сразу шоковая реакция. Жизнь закончена, денег на лечение нет. Потом посидела на форуме, убедили меня, что стоит начинать терапию, не сдаваться. Деньги скребли всем семейством. Пролечилась почти 2 года. На последних анализах вирус в крови не обнаруживается, а был гепатит С.
источник
Гепатит С – инфекционное поражение печеночной ткани, вызванное вирусами семейства Flaviviridae. В 8 из 10 случаев протекает бессимптомно, реже – с клиническими проявлениями в фазе заражения. Печень при гепатите С претерпевает серьезные изменения. На месте погибших функциональных клеток (гепатоцитов) формируется соединительная ткань, что приводит к фиброзу. Для диагностики назначается анализ крови на вирус гепатита С (ВГС, HVC) или антитела к нему.
Вирус гепатита С более устойчив, чем ВИЧ. Он выдерживает температуры до 50-55°С, но погибает при воздействии УФ-лучей. Попадание в кровь достаточного количества HVC – обязательное условие инфицирования печеночной ткани. В 95% случаев острое воспаление не проявляется внешними симптомами. Паренхима лишена нервных окончаний, поэтому ее воспаление и гибель клеток печени не вызывают болезненных ощущений.
Среди свойств HVC тревогу вызывает его способность провоцировать хроническое воспаление.
Характер изменений в печеночной ткани зависит от длительности течения гепатита:
- У 80% пациентов болезнь переходит в вялотекущую форму. Запоздалое лечение ведет к хронизации вирусного воспаления. В течение десятилетий пациенты не ощущают никаких изменений.
- У 25% возникает фиброз печени. Вирусная инфекция поражает гепатоциты. При массовой гибели клеток в печени формируются рубцы из фиброзной ткани.
- Более 50% инфицированных ВГС сталкиваются со стеатогепатитом. Из-за патологических изменений в печени скапливаются триглицериды, которые быстро окисляются. В результате возникает воспаление, из-за чего повышается риск фиброза и цирроза.
- У 10-30% пациентов возникает цирроз печени. Спустя 25-30 лет после заражения гепатит осложняется циррозом – необратимым замещением паренхимы соединительной тканью.

Употребление алкоголя при ВГС повышает рис цирроза в 100 раз. Вероятность ракового поражения печени (гепатоцеллюлярной карциномы) у таких пациентов возрастает в 20 раз.
Печень состоит из паренхиматозной ткани, в которой отсутствуют нервные окончания и болевые рецепторы. Даже в фазе острого воспаления боли отсутствуют. Именно поэтому гепатит С называют ласковым убийцей. Но патологические изменения в печени ведут к сбоям в работе других органов гепатобилиарной системы – желчного пузыря и протоков, иногда страдает поджелудочная железа. В результате возникают жалобы на тупую боль в правом подреберье.
Многие пациенты с ВГС не знают, как болит печень при гепатите, поэтому при первых признаках болезни не обращаются к врачу. На вирусное поражение указывают:
- тянущее ощущение в подреберье;
- тупая боль в боку справа;
- усиление болей после физической нагрузки.
Если в воспаление вовлекается желчный пузырь, боли становятся выраженными. При непроходимости протоков возможны колики в боку справа.
Если болит печень при гепатите С, это указывает на:
- поражение ее соединительнотканной оболочки;
- воспаление протоков и пузыря;
- сдавливание окружающих органов;
- разрушение печеночных сосудов.
При вирусном поражении печень увеличивается в размерах, что ведет к растяжению ее оболочки. Она начинает сдавливать окружающие анатомические структуры, из-за чего возникает дискомфорт в подреберье.
В желчном и протоках есть болевые рецепторы. Из-за нарушения секреторной активности органа желчь сгущается, что затрудняет ее выделение из пузыря. Когда желчи скапливается слишком много, возникают острые боли в правом боку.
Для купирования симптоматики применяют лекарства болеутоляющего и желчегонного действия:
- ненаркотические анальгетики;
- спазмолитики;
- холеретики;
- холекинетики;
- препараты урсодезоксихолевой кислоты.

При гепатите С печень увеличивается, в паренхиме происходят патологические изменения. Для определения степени повреждения печеночной ткани назначаются аппаратные исследования. К одним из наиболее информативных методов относится УЗИ.
В зависимости от того, как выглядит печень при гепатите, определяют стадию заболевания. На вирусное поражение указывают:
- увеличение левой доли или всей печени;
- изменение сосудистого рисунка;
- неоднородность паренхимы;
- расширение желчных протоков;
- деформация желчного пузыря;
- гиперэхогенность в очагах поражения.
При отсутствии болезней печень имеет невысокую эхогенность, так как паренхима поглощает часть ультразвука. Если в ней происходят цирротические изменения, эхоплотность пораженных участков увеличивается. Соединительная ткань значительно плотнее паренхимы, поэтому она отражает ультразвук. На мониторе эти участки имеют вид белых пятен.
Во время УЗИ врач отмечает увеличение селезенки, которое связано с перераспределением кровотока из-за поражения печеночных сосудов. При осложнениях удается выявить цирротические и опухолевые изменения.
При лечении вирусного гепатита назначается диета и препараты для стимуляции функций печени. В случае осложнений – цирроза, гепатоцеллюлярной карциномы – курс терапии дополняется соответствующими мерами.
Поддерживать работоспособность печени позволяет диета №5 по Певзнеру, которой предусмотрено ограничение тугоплавких жиров. Чтобы снизить нагрузку на органы ЖКТ, рекомендуется употреблять пищу небольшими порциями в измельченном виде.
Таблица разрешенных и запрещенных продуктов:
источник

Симптомы гепатита B – тревожный сигнал о том, что организм подвергся атаке опасного вируса, вызывающего воспаление печени и представляющего серьезную угрозу для здоровья и жизни. Помимо этого заболевание, если не гасить его вспышки, чревато глобальными эпидемиями.
На сегодняшний день около 250 миллионов человек на планете имеют хроническую форму гепатита B, и каждый из этих больных потенциально опасен для окружающих.
Это смертельно опасная вирусная инфекция печени. Причины гепатита B кроются в распространении вируса по всему организму и его последующем накоплении в печени. Ее клетки изменяются, антитела, вырабатываемые иммунной системой, повреждают эти модифицированные клетки и постепенно разрушают весь орган.
Гепатит B передается через кровь или жидкую биологическую среду (менструальные и вагинальные выделения, слюна, сперма), которые становятся заразными задолго до первых симптомов. Человек может даже не подозревать, что он инфицирован, и передавать вирус здоровым людям.
Сам вирус имеет способность выживать вне тела человека около недели, и при проникновении в организм вызывать инфекцию.
Инкубационный период в среднем длиться 2,5 месяца, максимум – полгода с момента заражения, после чего гепатит чаще всего переходит в хроническую форму.
Существует множество вариантов заражения. Самыми распространенными являются:
- Медицинские манипуляции:
- хирургическое вмешательство
- переливание крови
- лечение зубов
- Повторное использование игл и шприцев.
Вирус распространяется не только среди наркоманов – заразиться можно и при халатном отношении медперсонала к проведению инъекций. Помимо этого, существует риск заражения от бритвенных принадлежностей, пирсинга, татуировочных и маникюрных инструментов, не подвергнутых дезинфекции. - Половой контакт.
Вероятность инфицирования здорового партнера составляет 30%. - От матери к новорожденному («вертикальный путь»).
Заражение происходит в процессе родов или при остром гепатите B, перенесенном женщиной на поздних сроках беременности. Через грудное молоко гепатит B не передается.
К сожалению, почти в половине случаев инфицирования установить источник заражения невозможно.
Классификация гепатита группы B
Существуют три формы заболевания:
- Молниеносная. Через несколько часов после проникновения вируса в организм происходит отек мозга, а затем наступает кома. После перехода молниеносной формы в клиническую быстро наступает смерть пациента.
- Острая. Развитие этой формы проходит несколько стадий: первичные симптомы, пожелтение кожных покровов, а затем отказ печени.
- Хроническая. Наступает спустя 1 – 6 месяцев инкубационного периода и проявляется специфическими симптомами.
У большого количества зараженных гепатитом B болезнь достаточно долго никак внешне не проявляется. Часто о том, что он болен, человек может узнать, лишь сдав анализы во время диспансеризации или став на учет по беременности – только в этих случаях проводится анализ крови на присутствие в ней «австралийского антигена» (одна из составляющих вируса).
Первые внешние признаки гепатита B:
- светлый кал
- темная моча
- желтые кожные покровы, слизистые оболочки, склеры глаз
Для подтверждения диагноза необходимо, чтобы пациент сдал кровь на специальные анализы и прошел комплексное обследование.
После окончания инкубационного периода болезнь начинает проявлять себя. Симптомы зависят от того, какую форму носит гепатит B.
Симптоматика проявляется постепенно. Сначала человек чувствует себя, словно у него обыкновенный грипп:
- повышается температура тела
- болят суставы
- время от времени проявляется лихорадка
- иногда на кожных покровах обнаруживаются высыпания
Затем, помимо внешних признаков больной наблюдает у себя:
- падение аппетита
- тошноту и рвоту
- боль в правом подреберье
В медучреждении диагноз подтверждается результатами анализов крови, в которой обнаруживаются маркеры вирусов, фиксируется повышенный уровень билирубина. Селезенка и печень увеличены. В последней возможно развитие обширного повреждения тканей – такое состояние называют молниеносным гепатитом.
В ситуациях, когда иммунная система не отреагировала на инфекцию, развивается хроническая форма, представляющая опасность для жизни. У пациента отмечаются следующие симптомы:
- утомляемость, недомогание и физическая слабость
- тошнота
- болевые ощущения в верхней части брюшной полости
- боли в суставах и мышечных тканях
- расстройство кишечника
При отсутствии лечения к перечисленному списку добавляются:
- кожный зуд
- желтуха
- сильное потемнение мочи
- общая интоксикация организма
- кровоточивость десен
- ринит
- кашель
- значительное увеличение селезенки и печени
- образование сосудистых звездочек
- головокружения
- потеря в весе
- ухудшение сна
У определенного процента больных может развиться инфекция печени, способная спровоцировать цирроз или рак органа. Помимо этого существует риск поражения центральной нервной системы.
Диагностику и лечение гепатита проводит врач-инфекционист. Если форма хроническая – подключаются и гастроэнтеролог.
Пациент в обязательном порядке сдает следующие анализы:
- HBsAg, определяющий присутствие вируса в данный момент
- Анти-HBcor, показывающий его наличие в прошлом
- Анти-HBs, определяющий защитные антитела
При необходимости назначаются дополнительные исследования:
- общие анализы крови и мочи
- фибротест
- исследование крови на онкомаркеры и наличие суперинфекции
- биопсия печени и ее гистологическое исследование
- ультразвуковое исследование
- ФСГД (фиброгастродуоденоскопия)
Во время проведения диагностики врач ориентируется на информацию пациента о проведенных оперативных вмешательствах, переливаниях крови, внутривенных инъекциях, давности нанесения татуировок (при их наличии), последних стоматологических манипуляциях. Проводится опрос больного на предмет его половых связей за определенный период до проявления заболевания.
После тщательной диагностики и подтверждения диагноза пациента госпитализируют в стационар.
При остром гепатите B из организма выводят опасные вещества, печень постепенно восстанавливают при помощи гапатопротекторов.
Хронический гепатит B лечится комплексно, для каждого пациента врач разрабатывает индивидуальный курс приема лекарственных средств, которые останавливают процесс размножения вирусов и их накопления печени. Весь курс длится от полугода до нескольких лет. Иногда пациенты нуждаются в повторной терапии.
При любой форме заболевания пациент соблюдает диету, ограничивающую потребление соленой, острой, жареной, копченой и консервированной пищи. Шоколад и кондитерские изделия не рекомендуются. Алкоголь исключается.
Лечение гепатита B – долгий и дорогостоящий процесс. К сожалению, пока нет препаратов, способных полностью ликвидировать вирус и его последствия его действия на организм. Можно достичь лишь более благоприятного течения болезни и повышения качества жизни человека.
Вылечить гепатит в домашних условия невозможно, но оказать поддержку иммунитету в сложной борьбе с болезнью – вполне.
Существуют народные средства, которые способны существенно улучшить общее самочувствие пациента, но их прием обязательно нужно согласовать с лечащим врачом.
Чаще всего используются отвары и настойки из:
- мяты и семян аниса
- березовых почек
- натертого корня хрена
- морозника кавказского
- репешка
- овса
- корня девясила и одуванчика
- тысячелистника обыкновенного
- хвоща полевого
- вербены
- шалфея лекарственного
- пижмы обыкновенной
- листьев лопуха большого
Важно: применение отваров противопоказано при беременности, заболеваниях ЖКТ, камнях в почках, подагре, а также детям младше 12 лет.
При отсутствии лечения возможны следующие последствия гепатита B:
- цирроз печени
- печеночная энцефалопатия (неспособность органа обезвреживать токсичные вещества)
- печеночно-клеточный рак
- миокардит (воспаление мышцы сердца)
- повышенная кровоточивость (обусловлена плохой свертываемостью при печеночной недостаточности)
- отек головного мозга
- заболевания суставов
- нарушения функционирования почек и сосудов
- сепсис
На фоне перечисленных осложнений высока вероятность летального исхода.
Гепатит в раннем возрасте чреват его дальнейшим хроническим течением.
Основные пути инфицирования:
- внутриутробное заражение
- заражение в процессе родов
- послеродовое инфицирование
Почти 90% случаев передачи гепатита B новорожденному обусловлены его контактом с кровью и биологической средой матери в процессе родов. После них вирус способен проникнуть в организм ребенка через поврежденные кожные покровы и при выделении зараженной крови из трещин сосков во время кормления.
Риску также подвергаются дети, которым назначены любые инвазивные процедуры.
По причине незрелости иммунной системы инфекция стремительно распространяется по организму. Но выздоровление и выработка иммунитета тоже происходят достаточно быстро.
Самым надежным средством защиты от заражения гепатитом B является вакцинация. Детям ее проводят в соответствии с прививочным календарем в первые 6 месяцев жизни. Взрослые, относящиеся к группе риска, также должны пройти вакцинацию, а в особых случаях – ревакцинацию (примерная стоимость прививки в Москве: 700 – 900 рублей).
Кроме того, передачу вируса можно предотвратить, обеспечивая безопасность всей донорской крови и ее компонентов, используемых для проведения переливания. То же самое касается любых инструментов для проведения лечебно-диагностических и хирургических вмешательств, а также инъекций.
Вероятность заражения можно существенно снизить, используя средства защиты во время секса и сведя к минимуму число половых партнеров.
Некоторые повседневные правила также помогут уменьшить риск инфицирования гепатитом B:
- тщательное мытье рук (после посещения общественных мест – особенно)
- мытье овощей и фруктов
- употребление здоровой пищи, витаминизация, укрепление иммунитета
- соблюдение правил личной гигиены
- своевременная профилактическая вакцинация
- половые контакты только с проверенными партнерами
- ограничение переливаний крови
- своевременное обращение к врачу и начало лечения
Следование данным рекомендациям значительно снизит вероятность заражения гепатитом, но не гарантирует стопроцентную защиту от вируса.
источник