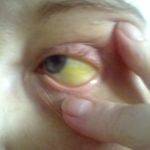
Желтые белки глаз чаще всего указывают на серьезные системные заболевания. Пожелтение склер обычно наблюдается при поражении печени или патологии желчевыводящих путей. Как правило, при этом у человека возникает желтизна кожных покровов и даже слизистых оболочек. Эти симптомы довольно опасны, поэтому при их появлении необходимо как можно быстрее обращаться к врачу.
Склерой называют плотную соединительнотканную оболочку глазного яблока. В норме она имеет белый цвет и хорошо видна сквозь конъюнктиву. Пожелтение склеральной оболочки глаза чаще всего является следствием отложения в ней пигмента билирубина – продукта обмена гемоглобина. Как известно, это вещество содержится в эритроцитах и освобождается после их распада.
Причиной повышения уровня билирубина в крови может быть нарушение его переработки в печени или ускоренное разрушение эритроцитов. Активный распад гемоглобина приводит к образованию избыточного количества непрямого (несвязанного) билирубина. Ферментные системы печени попросту не успевают его перерабатывать, из-за чего он оседает в тканях, окрашивая кожу и склеры.
При заболеваниях печени нарушается процесс связывания билирубина, а именно – его конъюгации с глюкуроновой кислотой. В крови существенно повышается уровень непрямого билирубина, что приводит к окрашиванию кожи, склер и слизистых оболочек. Белки глаз также могут желтеть после частичного рассасывания конъюнктивальных и субконъюнктивальных кровоизлияний.
Одной из наиболее частых причин пожелтения склер являются болезни печени. При них наблюдается выраженное симметричное окрашивание белков обоих глаз в желтый цвет. Больные нередко жалуются на потемнение мочи, обесцвечивание кала, боли в правом подреберье.
Заболевания печени, приводящие к развитию желтухи:
вирусные, аутоиммунные, токсические, лекарственные гепатиты;
- цирроз и фиброз печени, печеночная недостаточность;
- злокачественные новообразования печени и желчевыводящих путей;
- желчекаменная болезнь;
- глистные инвазии (эхинококкоз, описторхоз).
При подозрении на поражение печени больному проводят целый ряд диагностических мероприятий. В первую очередь делают биохимический анализ крови, оценивают уровень билирубина и аминотрансфераз. Также исследуют кровь на маркеры гепатита и рака печени. Обязательным является ультразвуковое исследование органов брюшной полости. При необходимости проводят более сложное обследование больного.
После подтверждения диагноза врач назначает человеку соответствующее лечение. При необходимости его госпитализируют в инфекционный, терапевтический или другой стационар. В случае своевременного и эффективного лечения белки глаз вскоре приобретают нормальный цвет.
Пожелтение склер является одним из наболее характерных признаков гемолитической анемии. Для этого заболевания характерно быстрое разрушение эритроцитов с последующим образованием большого количества билирубина. Гемолитическая анемия бывает врожденной и приобретенной.
Причиной повышенного гемолиза эритроцитов могут быть инфекционные заболевания (например, малярия), прием некоторых лекарственных препаратов или воздействие вредных токсинов. Гемолитическая анемия может развиваться после переливания реципиенту резус-несовместимой крови. У детей она нередко бывает следствием резус-конфликта при беременности. Патологическую желтуху новорожденного не стоит путать с физиологической, которая возникает на 3-4 день жизни и вскоре проходит без каких-либо негативных последствий.
Причиной пожелтения склер также могут быть некоторые поражения зрительного органа. Чаще всего – злокачественные конъюнктивиты, некоторые новообразования, ранения или контузии глазного яблока.
Болезни, по которых могут желтеть белки глаз:
- Меланома. Это злокачественная опухоль, которая чаще всего локализуется в области лимба или бульбарной конъюнктивы. Она имеет темный цвет и приводит к появлению выраженной сосудистой реакции. Как правило, при выявлении этого новообразования проводят энуклеацию или экзентерацию (удаление) глаза.
Пингвекула (жировик). Представляет собой доброкачественное новообразование желтого цвета, локализующиеся на склеральной конъюнктиве. Чаще всего встречается у людей пожилого возраста. Пингвекула возникает вследствие нарушений липидного обмена или действия различных провоцирующих факторов. Нередко осложняется синдромом сухого глаза.
- Птеригиум. Для заболевания характерно крыловидное разрастание конъюнктивы. Птеригиум чаще всего возникает вследствие вредного воздействия ветра, ультрафиолетового излучения, частого раздражения конъюнктивы, хронических конъюнктивитов. Как правило, имеет благоприятное течение. Однако в случае наползания птеригиума на оптическую зону роговицы возможно существенное снижение остроты зрения. В таком случае требуется оперативное вмешательство.
- Субконъюнктивальные кровоизлияния. Причиной их образования может быть прием антикоагулянтов, резкое повышение артериального давления, подъем тяжестей, тяжелая физическая работа, кашель, рвота, смех, оперативные вмешательства, некоторые инфекционные заболевания. Как правило, такие кровоизлияния рассасываются спустя 2-3 недели, однако желтушно-серая окраска склеры сохраняется на протяжении нескольких месяцев.
В некоторых источниках указано, что пожелтение склер возможно при злоупотреблении сигаретами. На самом деле это не так. Курение не имеет никакого отношения к желтизне белков глаз, а может вызывать только пожелтение зубов.
Желтые белки глаз могут быть следствием неправильного питания или алкоголизма. Как известно, жареная, копченая, жирная пища и спиртные напитки оказывают плохое влияние на печень и другие жизненно важные органы. Нарушение обмена веществ в организме может сказываться и на состоянии глаз.
Покраснение, легкая желтизна, зуд и дискомфорт в глазах могут быть следствием переутомления. Чтобы избежать появления этих неприятных симптомов, следует как можно меньше времени проводить за компьютером, хорошо высыпаться и правильно питаться.
При появлении желтушности склер и других тревожных симптомов лучше всего обратиться к врачу. Возможно, специалист выявит какое-либо серьезное заболевание. В таком случае своевременное лечение поможет сохранить здоровье и избежать развития целого ряда неприятных осложнений.
источник
Печени отведено выполнять более десятка различных функций, она отвечает за нормальное состояние всего организма. Если что-то идет не так, орган дает об этом знать появлением различных симптомов, одним из которых становятся желтые глаза. Изменение цвета склер говорит о возникновении заболеваний печени, повреждении гепатоцитов. Не исключаются также и болезни глаз.
Специфические признаки, в том числе изменение цвета белков глаз, появляются уже на том этапе, когда вылечиться становится намного сложнее. В запущенных случаях больной человек погибает.
Желтые глаза являются характерным симптомом гепатитов A, B, C, D, E. Наиболее распространено заболевание модификации B, C.
Инфицирование происходит при незащищенных половых контактах, от матери к ребенку во время родов, во время проведения некоторых медицинских процедур.
Вирусные гепатиты провоцируют развитие цирроза, онкологических процессов в печени.
На долю гепатита A приходится порядка 40% от всех случаев заболевания. Передача осуществляется орально-фекальным путем, через воду, загрязненные продукты питания. Подхватить заболевание можно при случайном проглатывании сырой воды, например, при чистке зубов, купании в водоеме.
Заразиться могут люди, кто:
- находится в одном помещении с пациентом;
- прошел через переливание крови;
- занимался анальным сексом с носителем вируса;
- употребляет наркотические препараты.
Заболевание может протекать в желтушной и безжелтушной форме, склеры при гепатите не желтеют у детей младше 6 лет. У взрослых пациентов такая форма болезни определяется только в 30% случаев.
Кроме изменения цвета глаз патологическое состояние протекает вместе с увеличением температуры тела, головными болями, другими симптомами, очень напоминающими грипп. Затем к желтушности присоединяются расстройство желудка, горечь в ротовой полости, изменение цвета мочи, кала.
Желтые глаза при гепатите определяются только на пятые сутки, симптом связан с увеличением концентрации билирубина в крови, излишек проступает через глазные яблоки, слизистые оболочки. Явление проявляется при уровне билирубина более 200 мг/мл. Вскоре желтушность постепенно проходит, на момент появления желтухи пациент уже перестает:
- выделять вирус;
- заражать людей;
- нести опасность для окружающих.
В целом, желтушный период длится от 5 до 30 суток, завершается восстановлением организма. При тяжелом течении возникают носовые кровотечения, кровоизлияния на коже. Печень у больного увеличивается, иногда изменяются размеры селезенки.
Передача гепатита C осуществляется через кровь, намного реже человек заражается при контакте с другими биологическими жидкостями больного:
Заражение происходит при условии повреждения слизистых оболочек и кожных покровов. Высокий уровень заболеваемости у людей, имеющих беспорядочные половые связи.
Инфицирование поначалу развивает острую форму гепатита. В основной массе случаев начальные стадии патологии протекают без симптомов, острая фаза диагностируется довольно редко. Острое течение длится примерно 6 месяцев, за этот период треть пациентов «выздоравливают».
Однако на самом деле заболевание плавно переходит в хронику, именно эта форма недуга и является основной. В течение нескольких лет состояние гепатоцитов ухудшается, но иногда заболевание развивается в течение 20 лет и проблем, нарушения самочувствия у больного не вызывает.
Схожие симптомы дает холецистит, панкреатит, однако при этих заболеваниях такого признака как желтые белки глаз не возникает.

Заболевание развивается долгие годы, приобретает хронический характер.
Особенности, скорость прогрессирования заболевания определяется видом гепатита, который вызвал появление цирроза.
Первый симптом патологии – внезапное чувство дискомфорта под правым ребром, болезненность обычно появляется после:
- быстрого употребления пищи;
- физической активности.
По мере усугубления проблемы возникает привкус горечи в ротовой полости, периодическое вздутие живота, приступы рвоты и тошноты.
Если цирроз развивается у женщины, у нее нарушается менструальный цикл, у мужчин ослабевает потенция. На следующем этапе из-за повышения показателей билирубина и холестерина кожные покровы и белки глаз приобретают желтый цвет. У некоторых пациентов кожа желтеет, сохнет, сильно зудит, может начаться сухой кашель.
- часто открываются носовые, десневые кровотечения;
- при пальпации ощущается увеличение размеров печени;
- края печени становятся более острыми.
Без терапии к желтизне склер и дискомфорту присоединяется скопление в брюшной полости большого количества жидкости, увеличение размеров вен, расположенных около пупка, что провоцирует появление характерного для заболевания синеватого сосудистого рисунка на животе.
Постепенно симптоматика цирроза становится все более выраженной, у пациента краснеют ладошки, по коже груди и спины расходятся красные пятна. У мужчин могут увеличиваться размеры грудных желез, отекают ноги, асцит прогрессирует.
Поскольку печень практически не работает, в организме скапливается большое количество токсических веществ, которые в конечном итоге серьезно поражают головной мозг пациента.
Причиной изменения цвета глаз может быть заболевание желчевыводящих путей. Желчь необходима для эвакуации ненужных компонентов из организма, в кишечник она проникает через желчевыводящие протоки. Если по каким-либо причинам протоки повреждаются, отмечается сбой транспортировки желчи.
Результатом патологии становится:
- желчнокаменная болезнь;
- склерозирующий холангит.
При желчнокаменной болезни склеенные части холстина закупориваются в протоках. Склерозирующий холангит возникает при напряжении путей, расположенных между поджелудочной железой и желчным пузырем.
На фоне этого воспаленные стенки органа рубцуются, появляются новые закрытые места, по мере увеличения их количества появляется все больше препятствий желчи к доступу в кишечник.

Подобное состояние малыша врачи называют желтухой, она связана с тем, что кровь новорожденного в период внутриутробной жизни насыщается большим количеством эритроцитов.
После рождения организму не нужно такое количество клеток крови, они постепенно распадаются, выводятся наружу, чем и провоцируют изменение цвета кожи и склер.
Через 14 суток желтизна должна пройти, иначе ребенка госпитализируют для более тщательного обследования и лечения.
Существуют и гематологические причины возникновения желтоватого оттенка склер, это могут быть патологии, влияющие на длительность жизни эритроцитов, их распад. Сюда относят:
- иммунную гемолитическую анемию;
- реакции на переливание неподходящей крови;
- талассемию;
- малярию;
- серповидноклеточную анемию.
Иммунную гемолитическую анемию вызывают некоторые наркотические вещества, яды. Они приводят к тому, что иммунная система человека атакует собственные кровяные клетки и уничтожает их.
Серповидноклеточная анемия – это болезнь крови, влияющая на внешний вид эритроцитов. Вещества утрачивают полноценную округлую форму, позволяющую им нормально проходить по кровеносным сосудам, происходят деструктивные процессы.
Малярия или болотная лихорадка является нередкой причиной желтизны глаз, заболевание потенциально опасно для здоровья и жизни, распространяется комарами. Продукты распада крови вызывают увеличение общей температуры тела, повреждения клеток селезенки, костного мозга, печени.
Рекомендовано сдать кровь для биохимического анализа, определения билирубинемии, состояния сывороточных ферментов, показателей гамма-альбуминов, фибриногена. При гепатитах изменяются концентрации протромбина, тимоловой, сулемовой проб.
Во время проведения ультразвуковой диагностики определяется увеличение размеров печени, изменение звуковой проницаемости органа, проблемы с селезенкой, расширение полой вены. Для диагностики гепатита информативны процедуры:
- реогепатография (исследование желчевыводящих путей);
- пункционная биопсия;
- гепатохолецистосцинтиография (радиоизотопное исследование желчевыводящих путей).
Дополнительно проводится ряд лабораторных анализов кала (помогает увидеть кровотечения в кишечнике, желудке), исследование на электролиты, креатинин (подтверждают почечную недостаточность). Берется также образец крови для анализа на альфа-фетопротеин (если есть подозрение на онкологию печени).
Из-за увеличения уровня гликемии, развития резистентности к гормону инсулин происходит внутриклеточное скопление жиров, в том числе и в гепатоцитах. На следующем этапе присоединяется жировая дегенерация клеток.
Фактором риска становятся незащищенные половые контакты, прием инъекционных наркотических препаратов. В результате следует ожидать резкую потерю веса, быстрое расщепление периферических жировых запасов.
Еще одной причиной патологий печени и вызванной ими желтушностью склер становится употребление в пищу большого количества:
- фруктозы;
- глюкозы;
- других быстрых углеводов.
Чистая глюкоза трансформируется в жирные кислоты, скапливается в печени, нарушает ее функционирование.
Предрасположенность к заболеванию есть у тех людей, у кого имеются наследственные патологии накопления. К примеру, речь идет о болезни Вильсона-Коновалова, когда происходит нарушение обмена меди, сохранение вещества в гепатоцитах. Также врачи называют и такую причину, как слабость ферментных систем печени.
Профилактические мероприятия против любой патологии существенно снижают процент возникновения заболеваний и вероятные осложнения, печальные последствия. Не допустить появления желтушности глаз и причин, вызвавших проблему, помогает правильное питание, максимально сбалансированное.
В рационе должно присутствовать достаточное количество свежих фруктов, овощей, клетчатки. Отказываются от вредных привычек, алкоголь употребляют строго дозированно, не злоупотребляя.
Ежедневно необходимо гулять на свежем воздухе, полноценно высыпаться, в обязательном порядке насыщать организм минеральными веществами и витаминами. При переутомлении требуется стараться отдыхать, не брать на себя непомерную физическую нагрузку.
источник
Желтые глаза указывают на то, что у человека развивается желтуха. Под этим термином понимают патологическое состояние, которое сопутствует заболеваниям печени, крови, поджелудочной железы, желчевыводящих протоков. Все эти нарушения приводят к закупорке желчевыводящих протоков и повышению в крови уровня билирубина.
При желтухе желтеют не только склеры глаз, у больного начинает зудеть кожа, повышается температура тела, возникают боли в правом подреберье, во рту появляется горьковатый привкус. Дополнительными симптомами желтухи являются: тошнота и рвота, бессонница, увеличение печени в размерах.
Белок глаза является его склерой. Эта самая большая по площади часть органа зрения. Склера в норме должна быть белого цвета. Собственно по этой причине ее и называют белком. Склера состоит преимущественно из соединительной ткани, благодаря чему она имеет именно белый окрас.
Глаза желтеют из-за того, что в крови повышается уровень билирубина. Билирубин представляет собой желчный пигмент, который имеет желтый цвет. Он появляется в крови в результате процесса распада гемоглобина, миоглобина и цитохромов. Однако такой билирубин называется непрямым, так как он является токсичным для организма. Чем быстрее удается его обезвредить, тем меньший вред он нанесет здоровью.
Нейтрализуется непрямой билирубин в печени. Именно этот орган связывает его молекулы с глюкуроновой кислотой, благодаря чему они трансформируются в молекулы прямого билирубина. Он, по печеночным протокам, попадает в желчь и выводится из организма. Некоторая его часть может обратно всасываться в кровь. Поэтому уровень общего билирубина складывается из прямого и непрямого билирубина. Доля последнего не должна превышать 25%.
В норме, уровень общего билирубина в крови составляет 8,5-20,5 мкмоль/л. Если эти значения перешагивают за отметку в 30-35 мкмоль/л, то у больного развивается желтуха, при которой желтеют белки глаз и кожные покровы. Лишний билирубин проникает в их структуру и придает им соответствующий цвет.
Причины пожелтения склер глаз можно выделить следующие:
Заболевания желчевыводящих путей.
Нарушения обменных процессов в организме.
Панкреатит острого или хронического течения.
Каждая из этих причин должна быть рассмотрена подробнее.
Видео: Жить Здорово! Здоровье печени «тест на билирубин»:
Именно печень нейтрализует непрямой билирубин. Если в силу того или иного заболевания она не справляется со своими обязанностями, то концентрация этого вещества в крови увеличивается. Визуально оценить это человек может по пожелтевшим склерам глаз.
Болезни печени, при которых желтеют глаза:
Гепатит. Он развивается при поражении клеток печени бактериями, вирусами, паразитами и токсинами. При этом орган перестает справляться со своими обязанностями в полной мере, что приводит к характерному изменению цвета глаз и кожи.
Синдром Циве. Это редкое нарушение, которое развивается у людей, страдающих алкоголизмом. Печень увеличивается в размерах, глаза и кожа окрашиваются в желтый цвет, в крови повышается концентрация липидов. В дальнейшем у больных развивается жировой гепатоз, который может привести к летальному исходу.
Цирроз печени. При циррозе печени ее нормальные ткани замещаются патологическими соединительнотканными клетками. Со временем погибает все большее количество гепатоцитов, что непременно сказывается на работе органа. Причины цирроза самые разнообразные: алкоголизм, вирусный гепатит, склерозирующий холангит, отравление лекарственными препаратами, либо их длительный прием, болезнь Вильсона-Коновалова.
Рак печени. Эта патология называется гепатоцеллюлярная карцинома. Опухоль формируется из патологических клеток печени. Спровоцировать ее возникновение могут профессиональные вредности, например, частый контакт человека с пестицидами, а также отравление организма солями тяжелых металлов. Опухоль быстро растет и развивается, вытесняя нормальные клетки печени. Как результат, у человека желтеют глазные склеры и кожа.
Эхинококкоз. При этом заболевании печень будет поражена паразитами. Эхинококки – это ленточные черви, которые попадают в организм человека при употреблении пищи или воды, обсемененной их яйцами. Возможно инфицирование при контакте с животными. Переносчиками инфекции являются собаки, лошади, свиньи, коровы и пр. В печени гельминт трансформируется в кисту, которая будет содержать множество зародышей эхинококка. Если не лечить эхинококкоз, то киста будет расти, сдавливая ткани органа. В какой-то момент она достигнет очень больших размеров, а печень потеряет способность связывать непрямой билирубин. Как итог, пожелтеет не только белок глаз, но и кожные покровы.
Саркоидоз. Это хроническая болезнь, при которой в органах, в том числе и в печени, формируются гранулемы. Гранулемы – это очаги с высокой концентрацией лимфоцитов, макрофагов и клеток эпителия. Спровоцировать саркоидоз могут перенесенные вирусные инфекции и интоксикации организма. Значение имеет генетическая предрасположенность к заболеванию. По мере роста гранулем и их увеличения в размерах, нарушается работа органов. У больного с саркоидозом печени в крови повышается уровень билирубина, глаза и кожа желтеют.
Амебиаз печени. При этом заболевании орган поражают мелкие паразиты – амебы. Сначала они вызывают воспаление тканей печени. Если иммунитет не реагирует должным образом и человек не получает лечения, то внутри органа возникают множественные абсцессы (участки, заполненные гноем). Нарушение работы печени приводит к повышению уровня билирубина в крови и пожелтению белка глаза.
Видео: Первые признаки заболевания печени:
В эритроцитах (клетках крови), содержится большое количество гемоглобина. Срок жизни эритроцита составляет 125 дней (средняя цифра). Когда клетка крови разрушается, гемоглобин выходит наружу. Она делится на белок и гем. В дальнейшем гем становится непрямым билирубином, который должен перерабатываться печенью.
Если у человека развивается та или иная болезнь крови, то эритроциты подвергаются массовому разрушению. Это приводит к тому, что в крови появляется большое количество непрямого билирубина. Он проникает в ткани, в том числе, в глазные склеры, что провоцирует их пожелтение.
Болезни крови, которые способны приводить к пожелтению глаз:
Малярия. Развивается заболевание при проникновении в кровь плазмодия малярии. Этот паразит попадает в кровяное русло после укуса человека малярийным комаром. В печени личинки созревают, после чего выходят из нее и внедряются в эритроциты. Красные кровяные тельца разрушаются, что приводит к появлению в крови большого количества билирубина и пожелтению глазных склер.
Эритроцитарные мембранопатии. Под этим термином объединены наследственные заболевания, при которых у людей имеются врожденные дефекты определенных генов. Такое нарушение приводит к тому, что у человека в костном мозге вырабатываются эритроциты неправильной формы. Они легко разрушаются, их гибель происходит раньше положенного срока и часто носит массивный характер. В этот период у больного желтеют глаза и кожа. Самой известной мембранопатией является болезнь Минковского-Шоффара.
Эритроцитарные энзимопатии. Это группа наследственных заболеваний, при которых у человека не вырабатываются ферменты эритроцитов, которые ответственны за контроль метаболизма. Как итог, красные кровяные тельца страдают от нехватки энергии и быстро погибают. В кровь поступает большое количество гемоглобина с развитием желтухи, так как печень не успевает быстро переработать билирубин.
Эритроцитарные гемоглобинопатии. Эта группа врожденных патологий сопровождается нарушением формирования гемоглобина в эритроцитах. Сюда относится бета-талассемия, серповидноклеточная анемия и пр. Эритроциты, обделенные гемоглобином, не имеют достаточной прочности, быстро распадаются. Как итог, у больного развивается гемолитическая анемия, желтуха и гипоксия.
Аутоиммунная гемолитическая анемия. В этом случае эритроциты подвергаются атакам собственных антител организма. Из разрушенных эритроцитов выходит гемоглобин, который в дальнейшем трансформируется в непрямой билирубин и откладывается в склерах глаз, а также в других тканях организма. Аутоиммунные гемолитические анемии могут быть обусловленные генными нарушениями. Иногда их развитие провоцируют перенесенные вирусные или бактериальные инфекции, интоксикации организма, воздействие на него радиации.
Бабезиоз. Заболевание развивается при заражении человека простейшими микроорганизмами рода бабезия. Проникают они в кровь во время укуса инфицированными клещами. Страдают от болезни люди, которые заражены ВИЧ, а также постоянно контактируют с домашними животными. Заражению может подвергнуться человек с нормальным иммунитетом, но симптомов бабезиоза у него не будет. Бабезия проникают в эритроциты, размножаются в них и разрушают красные кровяные тельца. В этот период у человека будут желтеть склеры глаз и кожные покровы, так как в крови увеличивается уровень непрямого билирубина.
Интоксикация ядами, которые приводят к разрушению эритроцитов. Сюда можно отнести змеиный яд, яд насекомых, яд из грибов и ягод, ряд химических веществ (бензол, анилин, мышьяк, свинец и пр.), а также другие токсические соединения. Пожелтение глазных склер происходит из-за повышения в крови уровня билирубина, который выходит из поврежденных ядами эритроцитов.
Желчь, которая вырабатывается в печени, выполняет в организме множество функций. Она выводит наружу лишний холестерин, прямой билирубин, стероиды, тяжелые металлы и прочие ненужные вещества. Прежде чем попасть в кишечник, желчь проходит по желчным путям. Если эти пути нездоровы, то желчь не в состоянии нормально продолжить свое движение. Давление в желчных путях повышается, может произойти разрыв их стенки. Часть желчи попадает в кровеносное русло, что приводит к повышению уровня прямого билирубина в крови и у человека развивается желтуха.
Болезни желчевыводящих путей, которые способны спровоцировать пожелтение глазных склер:
Первичный склерозирующий холангит. Причины патологии до настоящего времени не выяснены. При этом происходит воспаление желчевыводящих протоков с изменением их стенок и затруднением оттока желчи. Иногда протоки перекрываются полностью. Чем больше протоков окажутся перекрытыми, тем сильнее застой желчи в печени. Как итог, она вместе с прямым билирубином в значительных количествах начнет проникать в кровь и спровоцирует развитие желтухи.
Желчнокаменная болезнь. При этой патологии в желчном пузыре и в желчных путях оседают камни. Они становятся препятствием на пути оттока желчи, что приводит к развитию желтухи. Спровоцировать дебют желчнокаменной болезни могут нарушения обменных процессов в организме, аномалии развития желчного пузыря, дискинезия желчевыводящих путей, сахарный диабет, период вынашивания ребенка, заболевания печени, гемолитическая анемия и пр.
Опухолевые новообразования желчевыводящих протоков, желчного пузыря, двенадцатиперстной кишки или поджелудочной железы. Любая опухоль – это механическое препятствие на пути оттока желчи, что приводит к развитию желтухи.
Описторхоз. Это паразитарная болезнь. Личинки червей проникают в организм человека во время употребления в пищу рыбы, которая не прошла достаточную термическую обработку. Паразиты обитают в желчном пузыре и в желчных протоках. Там они размножаются, а также повреждают стенки органа. Со временем они становятся все уже, что нарушает отток желчи и приводит к пожелтению белков глаз и кожи.
Пожелтение белков глаз может происходить при следующих заболеваниях:
Гемохроматоз представляет собой врожденное нарушение обмена железа в организме. Оно начинает в значительных количествах скапливаться в тканях и органах. Часто при этой патологии развивается цирроз печени. Орган перестает нормально функционировать, что приводит к развитию желтухи с характерным изменением цвета белков глаз.
Болезнь Вильсона-Коновалова. Это заболевание имеет хроническое течение, передается оно по наследству, а проявляется в нарушении обмена меди в организме. В результате, медь накапливается в печени. Этот элемент является для органа токсичным, поэтому негативным образом сказывается на его функционировании. В результате чего у больного развивается цирроз с соответствующими симптомами. Кроме того, медь может откладываться в других органах, в том числе, в глазных склерах, что приводит к появлению на них желто-зеленых пятен, окружающих радужную оболочку.
Болезнь Жильбера. Это наследственное нарушение, которое приводит к тому, что клетки печени не в состоянии связывать непрямой билирубин и обезвреживать его. В результате он накапливается в организме, что проявляется пожелтением склер глаз и кожи.
Синдром Криглера-Найяра. Заболевание передается по наследству. При его развитии клетки печени не имеют фермента, который позволял бы им связывать непрямой билирубин. Он накапливается в крови и в тканях, в том числе, в белках.
Синдром Дабина-Джонсона. При этом заболевании билирубин не может выходить из клеток печени, скапливается в них, а затем проникает в кровь.
Амилоидоз. Это системное заболевание, при котором в тканях различных органов скапливается амилоид, что приводит к нарушению белкового обмена в организме. Сам по себе амилоид не токсичный, но его отложения во внутренних органах негативным образом сказываются на их функционировании. Чем больше белка в печени, тем интенсивнее симптомы печеночной недостаточности. Как итог, у больного в крови повышается уровень непрямого билирубина, что приводит к пожелтению глазных склер.
При панкреатите воспаляется поджелудочная железа. Она отекает, увеличивается в размерах, давит на желчные протоки, что нарушает попадание желчи в двенадцатиперстную кишку. Желчь застаивается, проникает в кровь, а содержащийся в ней билирубин оседает в коже и в глазных склерах, что приводит к их пожелтению.
Спровоцировать панкреатит могут самые разнообразные причины, среди которых: прием лекарственных препаратов, злоупотребление спиртными напитками, опухоли, паразитарные инвазии, отравления организма и пр.
Диагностические мероприятия, направленные на установление причин пожелтения глазных склер будут зависеть от того, на какое именно заболевание имеется подозрение.
Для начала пациента опрашивают и осматривают. В дальнейшем ему назначают УЗИ и КТ брюшной полости.
Обязательно больному потребуется сдать общий и биохимический анализ крови, анализ мочи и кала и пр.
При заболеваниях печени у человека чаще всего возникают боли в правом подреберье, повышается температура тела, развивается общая слабость, появляются кожные высыпания.
При паразитарных инвазиях изменяется характер стула, в нем может появиться кровь. У больных с циррозом часто кровоточат десна, зудит кожа, ладони покрываются сыпью. Анализ крови у пациентов с печеночными заболеваниями имеет характерные изменения:
Уменьшается уровень тромбоцитов, лимфоцитов и лейкоцитов.
Увеличивается уровень эозинофилов.
Растут показатели АЛТ и АСТ.
Снижается уровень альбумина.
Для обнаружения вирусных гепатитов проводят исследование крови методом ПЦР. В тяжелых случаях выполняют биопсию печени. Это исследование проводят пациентам с подозрением на раковые новообразования.
Для обнаружения болезней крови пациенту назначают ее всестороннее обследование. Кровь забирают на общий и биохимический анализ, проводят ее иммунологическое исследование. Возможно проведение УЗИ печени и селезенки, забор пункции костного мозга.
Основным методом диагностики желчнокаменной болезни является холецистография и УЗИ желчного пузыря. КТ или МРТ назначают пациентам с подозрением на раковые новообразования внутренних органов.
Большинство болезней, связанных с нарушениями обменных процессов, являются наследственными. Поэтому их первые симптомы возникают еще в раннем детстве. В обязательном порядке у таких больных забирают кровь и проводят ее генетический анализ.
Для обнаружения панкреатита требуется взять кровь на общий и биохимический анализ, выполнить УЗИ поджелудочной железы.
Пожелтение глаз – это симптом, который развивается при серьезных проблемах со здоровьем. Лечение зависит от того, какая именно патология спровоцировала данное нарушение.
В зависимости от заболевания, пациенту может быть назначена следующая терапия:
Гепатит лечат противопаразитарными, противовирусными и антибактериальными препаратами. Если гепатит имеет аутоиммунную природу, то больному назначают цитостатики и иммуносупрессоры. Для снятия интоксикации с организма показаны гепатопротекторы и антидоты.
Синдром Циве требует отказа от употребления спиртных напитков. Параллельно пациенты должны получать гепатопротекторы.
При циррозе печени нужно прекратить потреблять алкоголь. Больным назначают Урсодезоксихолевую кислоту. В зависимости от причины цирроза, больному выписывают противовирусные препараты, иммуносупрессоры, антибиотики. Обязательно нужно придерживаться диеты.
Желчегонные кислоты необходимо принимать людям со склерозирующим холангитом.
Антикоагулянты и тромболитики показаны пациентам с синдромом Бадда-Киари.
Раковые новообразования печени требуют их удаления с дальнейшим проведением лучевой и химиотерапии.
При эхинококкозе печени больному назначают противопаразитарные препараты. В частности – Альбендазол. Если киста с личинками крупная, то ее удаляют хирургическим путем.
При саркоидозе печени пациент должен будет принимать цитостатики и иммуносупрессоры. Если орган не удается восстановить, то необходима его трансплантация.
При амебиазе больному прописывают Метронидазол, Эметин, Тинидазол, Орнидазол или другие амебоциты.
С болезнями крови, которые приводят к пожелтению глазных склер, чаще всего удается справиться консервативными методами:
Малярию лечат противомалярийными препаратами. Это может быть Хинин, Хлорохин, Мефлохин и пр. При развитии осложнений болезни, пациенту назначают противосудорожные препараты, антибиотики, переливание эритроцитарной массы, гемодиализ.
Эритроцитарная мембранопатия требует удаления селезенки, переливания эритроцитов, приема витаминов группы В. Иногда больному назначают стероидные препараты, противовоспалительные лекарственные средства и холекинетики.
При эритроцитарной энзимопатии больному переливают эритроцитарную массу, либо цельную кровь (если у пациента развивается гемолитический криз). При тяжелом течении патологии требуется пересадка костного мозга.
При эритроцитарной гемоглобинопатии пациенту назначают переливание крови, прием витаминов В9 и В12, прописывают железосодержащие препараты. Возможно удаление селезенки и пересадка костного мозга.
При аутоиммунных анемиях пациенту назначают иммуносупрессоры и цитостатики. Возможно переливание крови, выполнение плазмафереза, вливание альбумина. Чтобы уменьшить риск формирования тромбов, больному назначают антикоагулянты.
При бабезиозе больному показан прием Азитромицина и Хинина.
Для выведения из организма ядовитых веществ, пациенту назначают антидот, который позволяет нейтрализовать воздействие ядов. Обязательно проводят гемодиализ, прописывают дезинтоксикационные препараты, промывают желудок и кишечник. В целом, терапия зависит от вида яда, который попал в организм.
Первоочередной целью при патологиях желчевыводящих путей является устранение имеющегося застоя желчи.
В зависимости от конкретного заболевания, могут быть предприняты следующие меры:
При первичном склерозирующем холангите назначают антихолестатики: Урсодезоксихолевую кислоту, Холестирамин и пр.
При желчнокаменной болезни пациенту необходимо придерживаться диеты с исключением жирной и жареной пищи. Параллельно назначают кислоты, которые способны рассасывать камни. Если случилась закупорка протока, то необходимо разрушить конкремент. Для этого больного направляют на прохождение ударно-волновой терапии. Если у пациента наблюдается воспаление желчного пузыря и развивается желтуха, то может быть проведена операция по удалению органа.
Опухолевые новообразования убирают хирургическим путем, а затем больному проводят химиотерапию и лучевую терапию.
При описторхозе показан прием Празиквантела. Чтобы улучшить отхождение желчи назначают желчегонные препараты.
При нарушениях обменных процессов в организме пациентам показан прием препаратов, призванных выводить скопившиеся метаболиты. Дезинтоксикационная терапия назначается больным с гемохроматозом, с Болезнью Жильбера и Вильсона-Коновалова с симптомами Дабина-Джонсона и Криглера-Найяра.
Если у больного амилоидоз, то требуется прием иммуносупрессантов, цитостатиков и гепатопротекторов. Терапию подбирают в индивидуальном порядке.
При остром панкреатите пациенту показан полный пищевой покой. Питание вводят парентеральным способом. Когда острый приступ будет купирован, больному назначают антациды, Ранитидин и другие препараты, направленные на уменьшение выработки желудочных соков.
Параллельно проводят еще одно направление лечения – прием ферментов. Это могут быть такие препараты, как обезболивающую терапию, назначают ингибиторы протеолиза. Фестал, Мезим, Креон, Панкреатин и пр.
Автор статьи: Горшенина Елена Ивановна | Врач-гастроэнтеролог
Образование: Диплом по специальности «Лечебное дело» получен в РГМУ им. Н. И. Пирогова (2005 г.). Аспирантура по специальности «Гастроэнтерология» — учебно-научный медицинский центр.
5 диет, эффективность которых подтверждена современной наукой
Самый эффективный рецепт, который сделает ваши пяточки гладкими, как в молодости!
Организм человека устроен таким образом, что все органы можно подразделить на жизненно важные и вспомогательные. Печень однозначно относится к первой группе. Её значение для поддержания жизнеспособности организма нельзя переоценить. Ведь это мощный паренхиматозный орган, соединяющий в себе функции.
Увеличение печени – это не болезнь, а симптом какой–либо проблемы, связанной с работой печени. В медицине это явление носит название гепатомегалия и означает, что печень перестает выполнять свои функции. Гепатомегалия, если её не лечить, может привести к развитию смертельного заболевания – печеночной недостаточности.
Гепатопротекторы – это особая группа препаратов, которые оказывают стимулирующее действие на клетки печени и способствуют восстановлению их структуры, нормализуют основные функции печени и предохраняют гепатоциты от патогенного действия таких токсичных веществ как лекарственные средства, нездоровой и некачественной пищи.
Ежегодно увеличивается количество людей, у которых выявлены заболевания печени. Нарушения в работе этого важного органа могут быть вызваны различными факторами: неправильным питанием, инфекциями, плохой наследственностью, прохождением медикаментозного лечения от других заболеваний и т. д.
Печень – орган человека, малейшее нарушение функций которого грозит летальным исходом. Прежде всего, это связано с её многофункциональностью. Она обезвреживает токсины, сохраняет витамины, синтезирует гормоны и ферменты, хранит резервный запас крови, выделяет желчь, без которой невозможен процесс пищеварения.
источник
Показатель здоровья человека – кожа, волосы, глаза. Глаза должны быть ясные, чистые, белки и роговица без признаков желтизны. Если она появилась внезапно, следует обязательно обратиться к врачу – изменение цвета глазного яблока свидетельствует о проблемах, возникших в организме.
Нужно ли сразу вызывать «скорую помощь», если пожелтели белки глаз, и настраиваться на лечение желтухи? Нет. Даже диагноз гепатит – более частое название «желтуха» – имеет другие симптомы, и наличие заболевания должен подтвердить врач. Кроме того, желтые глаза – не обязательно гепатит А. Существует множество заболеваний, имеющих тот же признак, и не все подлежат госпитализации.
Если у человека желтые глазные яблоки, причины могут быть следующие:
- болезни печени различной этиологии;
- офтальмологические заболевания;
- побочные эффекты на прием некоторых медицинских препаратов и интоксикация;
- злокачественные процессы органа зрения или общего характера.
Есть и абсолютно «безобидные» причины подобного состояния, которые не требуют срочного лечения, но постепенно подтачивают организм изнутри – хроническое недосыпание, постоянное сидение за монитором компьютера, вредные привычки – в частности, курение.
Желтизна в глазах – это обязательная причина обратиться к врачу, даже если нет температуры и тошноты. Необходимо всегда выяснять, почему глазные яблоки изменили свой цвет. Шанс устранить офтальмологические заболевания при первых признаках изменения цвета глазных белков почти 100% – если симптомом пренебречь, можно потерять зрение.
Эритроциты в организме человека содержат билирубин, который вырабатывает печень. Зачем нужен билирубин? Этому ферменту отведена важная роль в процессе пищеварения – он эмульгирует жиры и подготавливает их для расщепления, которое происходит в двенадцатиперстной кишке. Если бы не было билирубина, частицы жира не усваивались бы. Если синтез билирубина увеличен, или организм его не воспринимает, белки глаз сразу же желтеют.
Нарушение выработки билирубина указывает на патологии печени различного характера.
Заболевания, которые влияют на функцию печени:
- гепатиты различных видов;
- заражение печени паразитами – эхинококкоз или описторхоз.
Выделяют следующие виды гепатитов.
- Гемолитический. Развивается при ускоренном распаде гемоглобина – печень не успевает перерабатывать то количество непрямого гемоглобина, который образуется при распаде эритроцитов в прямой гемоглобин.
- Печеночный.
Его вызывают:
- Вирусные поражения. Симптомы болезни при различных штаммах вирусов: озноб, головная боль, повышение температуры, лихорадочное состояние, боль в животе, тошнота, потеря аппетита, увеличение печени, изменение цвета стула и мочи – стул становится светлым, а моча – темной.
- Лептоспироз. Начало внезапное, резко повышается температура, появляются геморрагический синдром, миалгия (мышечные боли), повышается СОЭ, снижается уровень гемоглобина, возникает тромбоцитопения. Увеличивается печень с первых дней заболевания.
- Токсический гепатит развивается остро, и симптомы напоминают вирусный гепатит. Могут одновременно поражаться почки – возникать почечная недостаточность. Печеночная функция нарушается.
- Симптоматика острого алкогольного поражения напоминает развитие вирусного гепатита.
Дополнительные симптомы – диарея, асцит.
- Холестатическая желтуха. Желчные протоки закупориваются камнями или застоем желчи, что вызывает тошноту, головокружение, боль в правом подреберье.
- Энзимопатическая желтуха. Из-за наследственного дефекта в ферментной системе организма синтез билирубина недостаточен.

Желтушка новорожденных опасна при несовместимости резус-фактора родителей. В этом случае младенцам требуется лечение.
При паразитарных заражениях нарушение функции печени вызывается токсинами, которые выделяют паразиты во время своей жизнедеятельности.
Хронические заболевания печени могут иметь следующие симптомы: боль в подреберье справа, тошнота, увеличение селезенки, субфебрильная температура, варикозное расширение вен пищевода, асцит, анемия и прочие.
Лечение всех болезней печени – прерогатива врача. В этом случае народные методы могут иметь только дополнительное воздействие.
Желтизну глазного яблока и радужки могут вызвать злокачественные образования тканей органа зрения – чаще конъюнктивы. Желтизна – один из симптомов меланомы области глаз. Так что не стоит тянуть с визитом к офтальмологу, если появились неприятные ощущения в глазнице и желтые пятна на поверхности глаза, которые можно увидеть, разглядывая себя в зеркале.
Желтеют белки при таких заболеваниях, как пингвекула и птеригиум.
Пингвекула – это небольшое образование, похожее на жировик, которое локализуется из-за нарушения липидного обмена в организме на глазном яблоке.
Птеригиум – разрастание конъюнктивы глаза (в народе заболевание называют «дикое мясо»). Она начинает заходить на склеру и уменьшает поле зрения.
Лечение пингвекулы и птеригиума хирургическое. Птеригиум возможно устранить только на начальной стадии. Если конъюнктива разрастется настолько, что закроет зрачок, то обратное восстановление невозможно.
Все заболевания глаз – причина обратиться к окулисту.
У этого заболевания имеется и второе название – конституциональная желтуха. Мальчики болеют в 5 раз чаще, чем девочки. Если рассматривать только клинические признаки – пожелтение век и глазных яблок, то можно сказать, что болезнь Жильбера встречается редко. Однако если обратить внимание на формулу крови относительно возникающей билирубинемии, то частота проявлений увеличивается.
Желтизна склер появляется не всегда, а только при задержке кормления, из-за которой повышается гемолиз. То есть при отсутствии голодания симптомов болезни не возникает.
Вылечить болезнь Жильбера невозможно, но есть способы устранить симптоматику. Это щадящая диета, использование желчегонных препаратов и эмульсии сои.
Само по себе курение не влияет на цвет склер, но нужно учитывать – постоянная подпитка организма никотином увеличивает нагрузку на печень.
Кроме никотина при курении в организм поступают и другие продукты горения, смолы и токсины Очищением организма занимается печень, и перегрузки негативно отражаются на ее функции.
Именно поэтому у курильщиков с «длительным стажем» желтоватые белки глаз и кожа. В медицине это называется «признаками подострого токсического гепатита».
Если нездоровый вид и желтизна глазных яблок вызваны усталостью глаз, необходимо сбалансировать режим труда и отдыха, больше гулять, увеличить в рационе количество здоровой пищи, – овощей, фруктов, морепродуктов и орехов – в состав которой входят витамины для глаз: А, С, Е, никотиновая и фолиевая кислота, насыщенные жирные кислоты.
Иногда глазные яблоки желтеют, если в организме очень много каротина. Такое случается, например, если «злоупотреблять» морковью. В этом случае лечение – разнообразие рациона.
Во всех остальных ситуациях – при изменении цвета склер – нужно обратиться к врачу. Такое состояние – сигнал: в организме не все в порядке.
являются признаком наличия у пациента
желтухи . Желтуха – это патологическое состояние, возникающее при
заболеваниях печениболезнях крови
, поджелудочной железы, желчевыводящих протоков и связанное с повышением концентрации в крови общего
. Желтуха сопровождается не только пожелтением глаз. При ней нередко желтеет кожа, возникает кожный
, лихорадка, боли в правом подреберье, ощущение
горечи во ртуснижение аппетита
, увеличивается в размерах печень и
Строение слизистой глаза и оболочек глаза
Орган зрения человека состоит из глазного яблока, глазодвигательных мышц, век, слезного аппарата, сосудов и нервов. Этот орган является периферической частью зрительного анализатора и необходим для визуального восприятия внешних объектов. Основной структурой в органе зрения является глазное яблоко. Оно располагается в глазнице и имеет неправильную шарообразную форму. Визуально, на лице у человека, можно разглядеть только передний отдел глазного яблока, который является лишь малой его частью и прикрыт спереди веками. Большая же часть этой анатомической структуры (
) скрыта в глубине глазницы.
В глазном яблоке выделяют три основные оболочки:
- наружная (фиброзная) оболочка глазного яблока;
- средняя (сосудистая) оболочка глазного яблока;
- внутренняя (чувствительная) оболочка глазного яблока.
Наружная оболочка глазного яблока Наружная оболочка глазного яблока состоит из двух важных отделов, которые отличаются друг от друга по своей анатомической структуре и функциям. Первый отдел называется роговицей глаза. Роговица глаза расположена в передней центральной части глазного яблока. Из-за отсутствия сосудов и гомогенности своей ткани роговица является прозрачной, поэтому через нее можно разглядеть зрачок и радужку глаза.
Роговица состоит из следующих слоев:
- переднего многослойного плоского эпителия;
- передней пограничной мембраны;
- собственного вещества роговицы (состоит из гомогенных соединительнотканных пластинок и плоских клеток, которые являются разновидностью фибробластов);
- задней пограничной мембраны (десцеметовой оболочки), которая, преимущественно, состоит из коллагеновых волокон;
- заднего эпителия, который представлен эндотелием.
Благодаря своей прозрачности роговица легко пропускает лучи света. Также она обладает способностью к светопреломлению, вследствие чего данную структуру еще относят к светопреломляющему аппарату глаза (вместе с хрусталиком, стекловидным телом, жидкостями камер глаза). Кроме того роговица выполняет защитную функцию и уберегает глаз от различных травматических воздействий.
Роговица глаза является наиболее выпуклой частью глазного яблока. По периферии роговица глаза плавно переходит в склеру глазного яблока, которая является вторым важным отделом наружной оболочки глаза. Этот отдел занимает большую часть площади наружной оболочки глаза. Склера глаза представлена плотной волокнистой оформленной соединительной тканью, состоящей из пучков коллагеновых волокон с примесью эластических волокон и фибробластов (
клетки соединительной ткани
). Наружная поверхность склеры спереди покрыта конъюнктивой, а задняя – эндотелием. Конъюнктива (
) – это сравнительно тонкая оболочка, которая состоит из цилиндрического многослойного эпителия. Эта оболочка покрывает веки изнутри (
вековая часть конъюнктивы
глазная часть конъюнктивы
). Причем роговицу данная структура не покрывает.
Наружная оболочка глазного яблока выполняет ряд важных функций. Во-первых, она является самой прочной по сравнению с остальными двумя оболочками глазного яблока, вследствие чего ее наличие позволяет уберегать орган зрения от травматических повреждений. Во-вторых, наружная оболочка глаза из-за своей прочности помогает поддерживать глазному яблоку определенную анатомическую форму. В-третьих, к этой оболочке прикрепляются глазодвигательные мышцы, в результате чего глазное яблоко может совершать различные движения в глазнице.
Средняя оболочка глазного яблока
Средняя оболочка глазного яблока расположена внутри глаза. Она состоит из трех неодинаковых по размеру частей (
задней, средней и передней
). Из всех частей средней оболочки визуально разглядеть можно только радужку (
передняя часть средней оболочки глазного яблока
), которая располагается между зрачком и склерой глаз. Именно радужка придает глазам определенный цвет. Она состоит из рыхлой соединительной ткани, сосудов, гладких мышц, нервов и пигментных клеток. Радужка глаза (
в отличие от остальных двух частей средней оболочки
) не прилегает к наружной оболочке глазного яблока и отделена от роговицы с помощью передней камеры глаза, которая содержит внутриглазную жидкость. Позади радужки находится задняя камера глаза, разграничивающая между собой хрусталик (
прозрачная структура, размещающаяся прямо напротив зрачка внутри глазного яблока и являющаяся биологической линзой
) и радужку. Эта камера также заполнена внутриглазной жидкостью.
Задняя часть средней оболочки глазного яблока называется собственной сосудистой оболочкой глазного яблока. Она расположена непосредственно под белочной оболочкой глаза в задней его части. В ее состав входит большое количество сосудов, соединительнотканных волокон, пигментных и эндотелиальных клеток. Основная функция этой анатомической структуры – обеспечение питательными веществами клеток сетчатки (
внутренняя оболочка глазного яблока
) глаза. Задняя часть средней оболочки выстилает почти две третьих всей площади склеры, поэтому и является самой большой из всех трех частей средней оболочки.
задней части средней оболочки
), в виде кольца, расположено ресничное тело (
средняя часть средней оболочки глазного яблока
), представленное ресничной мышцей, которая играет важную роль в аккомодации глаза (
она регулирует кривизну хрусталика и фиксирует его в определенном положении
). Также в состав ресничного (
) тела входят специальные эпителиальные клетки, которые занимаются продукцией внутриглазной жидкости, заполняющей переднюю и заднюю камеры глаза.
Внутренняя оболочка глазного яблока (
) обволакивает изнутри радужку, ресничное тело и собственную сосудистую оболочку глазного яблока. Совокупность тех мест, где сетчатка прилежит к радужке и к ресничному телу называется незрительной (
) частью сетчатки. Остальная, задняя, более обширная часть сетчатки называется зрительной. В этой части сетчатки происходит восприятие света, проникающего в глазное яблоко. Такое восприятие возможно благодаря наличию внутри сетчатки специальных фоторецепторных клеток. Сама сетчатка состоит из десяти слоев, которые отличаются друг от друга различным анатомическим строением.
В клетках печени происходит связывание непрямого билирубина с глюкуроновой кислотой (химическое вещество необходимое для нейтрализации билирубина), и он превращается в прямой билирубин (обезвреженный билирубин). Далее прямой билирубин транспортируется клетками печени в желчь, посредством которой происходит его выведение из организма. В некоторых случаях часть его может всасывать обратно в кровь. Поэтому в крови всегда присутствуют две основные фракции билирубина – прямой билирубин и непрямой билирубин. Две эти фракции вместе составляют общий билирубин крови. На долю непрямого билирубина приходится около 75% всего общего билирубина. Референтные (предельные) величины концентрации в крови общего билирубина равны 8,5 – 20,5 мкмоль/л.
Увеличение концентрации общего билирубина выше 30 – 35 мкмоль/л приводит к появлению у пациента желтухи (
пожелтению кожи и склер глаз
). Происходит это, потому что при таких концентрациях он (
) в периферические ткани и окрашивает их в желтый цвет. Существуют три степени тяжести желтухи (
то есть степени выраженности желтухи
). При легкой степени концентрация в крови общего билирубина достигает отметки 86 мкмоль/л. При средней степени в крови у пациента уровень билирубина находится в промежутке от 87 и до 159 мкмоль/л. При выраженной степени тяжести его концентрация в плазме крови выше 159 мкмоль/л.
Причины пожелтения склер глаз
| Причина | Механизм формирования желтизны белков глаз |
| Болезни печени | При болезнях печени происходит нарушение связывания непрямого (не связанного с глюкуроновой кислотой) билирубина из крови и выделение прямого билирубина из нее, вследствие повреждения гепатоцитов (печеночных клеток). Замедление выведения из крови непрямого билирубина и попадание в нее прямого билирубина (он проникает в кровь в результате повреждения клеток печени) приводит к его накоплению в ней. При достижении им высоких концентраций, он выходит из сосудов и проникает в склеры глаз, где происходит его осаждение. Такое осаждение сопровождается окрашиванием белочной оболочки глаз в желтый цвет. |
| Болезни крови | При болезнях крови наблюдается выраженный гемолиз (разрушение) эритроцитов (красные клетки крови), что приводит к повышению концентрации в крови гемоглобина (белок, транспортирующий кислород), который содержат в большом количестве эритроциты. Впоследствии этот гемоглобин подвергается распаду и из него образуется непрямой билирубин. Так как при болезнях крови непрямого билирубина образуется намного больше (из-за распада в крови большого количества гемоглобина), чем печень способна обезвредить, то он постепенно накапливается в крови, а затем проникает внутрь склер глаз, окрашивая их в желтый цвет. |
| Болезни желчевыводящих путей | Пожелтение белков глаз при болезнях желчевыводящих путей связано с накоплением в крови значительного количества прямого билирубина. При данных патологиях нарушается отток желчи из печени в двенадцатиперстную кишку. Вследствие этого происходит разрыв внутрипеченочных желчных протоков, по которым желчь удаляется из печени. Из-за этого компоненты желчи проникают в кровь. Так как одним из основных ее компонентов является прямой билирубин, то его концентрация в плазме крови существенно возрастает. Затем этот билирубин проникает в склеру глаз и окрашивает их в желтый цвет. |
| Нарушение обменных процессов в организме | Существуют как минимум три вида нарушения обменных процессов, которые приводят к пожелтению белков глаз (нарушение обмена металлов, билирубина и белков). При нарушении обмена железа (гемохроматоз) или меди (болезнь Вильсона-Коновалова) в печени происходит их накопление, что приводит к повреждению ее тканей (так как в высоких концентрациях эти металлы токсичны для тканей организма) и развитию цирроза печени. При циррозе нарушается дезинтоксикационная функция печени, вследствие чего она не удаляет из крови непрямой билирубин. По мере прогрессирования заболевания он накапливается в коже и склерах глаз и окрашивает их в желтый цвет. При некоторых наследственных болезнях печени (болезнь Жильбера, синдром Криглера-Найяра, синдром Дабина-Джонсона) имеет место нарушение обмена билирубина, и он накапливается в крови и периферических тканях (коже и склерах глаз). При амилоидозе (патология, связанная с нарушением обмена белков) в печени откладывается амилоид (анормальный белок), что вызывает нарушение ее структуры и функции, вследствие чего она постепенно утрачивает способность удалять из крови непрямой билирубин, в результате этого он накапливается в коже и белочной оболочке глаз, придавая им желтый оттенок. |
| Острый или хронический панкреатит | При остром или хроническом панкреатите (воспаление поджелудочной железы) нередко наблюдается увеличение поджелудочной железы в размерах, из-за ее воспалительного отека. Так как вблизи поджелудочной железы находится холедох (общий желчный проток), то в таких случаях довольно часто имеет место его механическое сдавление со стороны брюшной полости увеличенной поджелудочной железой. Механическая закупорка холедоха сопровождается застоем желчи в желчевыводящих путях и разрывом внутрипеченочных желчных капилляров, вследствие чего компоненты (в том числе и прямой билирубин) желчи попадают в кровь. Поэтому при остром или хроническом панкреатите у пациентов в крови повышен уровень прямого билирубина и имеется желтуха (пожелтение кожи и склер глаз). |
В печени происходит обезвреживание непрямого билирубина, который циркулирует в крови, и образование прямого билирубина. Поэтому при ее повреждении в крови сразу увеличивается концентрация общего билирубина и происходит пожелтение белков глаз. Пожелтение глаз может быть спровоцировано различными патологиями печени, которые имеют инфекционное и неинфекционное происхождение. К инфекционным заболеваниям печени можно отнести вирусные, бактериальные
воспаление печеночной ткани
печени. Неинфекционными болезнями печени могут быть токсический гепатит, цирроз,
Гепатит представляет собой заболевание желудочно-кишечной системы, при котором возникает воспаление печеночной паренхимы (
). Гепатит может появляться в результате проникновения в печень различных
вирус гепатита А, В, С, цитомегаловирус, вирус Эпштейна-Барр, вирус желтой лихорадки и др.
лептоспироз, сифилис, туберкулез и др.
амебиаз, эхинококкоз, аскаридоз, шистосомоз и др.
этиловый спирт, хлорпромазин, тетрациклин, метилдопа, метотрексат, дихлорэтан, фенол, бензол и др.
). Поэтому в зависимости от этиологии (
) все гепатиты разделяют на вирусные, бактериальные, токсические (
), паразитарные. Также существует большая группа аутоиммунных гепатитов, при которых иммунная система пациента самостоятельно поражает клетки его печени.
Все эти перечисленные факторы (
) вызывают повреждение клеток печени, вследствие чего происходит постепенное их разрушение, которое сопровождается появлением воспаления в печени. Это сопровождается нарушением ее полноценной функции и потерей способности к нейтрализации непрямого билирубина, поступающего из крови в печень для обработки. Кроме того при гепатите в крови накапливается и прямой билирубин (
так как клетки печени разрушаются, и он из них выбрасывается в окружающее пространство
). Накопление в крови прямого и непрямого билирубина способствует их отложению в различных тканях и, в особенности, в
и слизистых оболочках. Поэтому при поражениях печени возникает пожелтение кожи и белочной оболочки (
Синдром Циве – редкий синдром (
совокупность патологических признаков
), который характеризуется появлением у пациента желтухи (
), увеличенной в размерах печени, гемолитической анемии (
снижение содержания гемоглобина и эритроцитов в крови в результате разрушения последних
увеличение содержания в крови билирубина
повышенное содержание в крови жиров
). Данный синдром наблюдаются у лиц, которые злоупотребляют алкоголем. Пожелтение белочной оболочки глаз при синдроме Циве вызвано повышением уровня билирубина (
в основном, за счет непрямого
) в крови, вследствие разрушения эритроцитов и нарушения функции печени. В большинстве случаев, у таких пациентов развивается жировой гепатоз (
) печени, то есть патологическое отложение внутри паренхимы (
Цирроз печени – патология, при которой происходит поражение печени и замещение ее нормальной ткани патологической соединительнотканной. При этом заболевании в печени начинает разрастаться соединительная ткань, которая постепенно замещает обычную печеночную, в результате чего печень начинает плохо функционировать. Она теряет способность обезвреживать различные вредные для организма соединения (
аммиак, билирубин, ацетон, фенол и др.
). Нарушение дезинтоксицирующей способности у печени приводит к тому, что данные токсические продукты обмена начинают накапливаться в крови и оказывать неблагоприятное воздействие на органы и ткани организма. Билирубин (
), циркулирующий в больших количествах в кровяном русле, постепенно откладывается в коже, белочной оболочке глаз, головном мозге и других органах. Отложение билирубина в тканях придает им желтый цвет, поэтому при циррозе печени отмечается иктеричность (
Цирроз печени обычно представляет собой самое неблагоприятное осложнение различных гепатитов (
). Самыми частыми причинами, которые ведут к развитию цирроза печени, являются
, вирусы гепатита В, С и D, застойна венозная недостаточность (
например, заболевания сердца, болезнь Бадда-Киари и др.
воспаление слизистой оболочки желчных протоков
на фоне длительного приема антибиотиков, цитостатиков, иммунодепрессантов и др.
заболевание, при котором в тканях происходит накопление железа
патология, связанная с накоплением меди в тканях
) в ней появляются одно или несколько анормальных объемных образований, сформировавшихся в результате нарушения роста и развития печеночных клеток. Рак печени – это частое и серьезное осложнение вирусных гепатитов, цирроза печени, паразитарных заболеваний печени. Данная патология также очень часто появляется у лиц, постоянно контактирующих (
) с пестицидами, тяжелыми металлами и тех, кто употребляет в пищу плохо обработанные продукты растительного происхождения, которые могут содержать афлатоксины.
При раке печени опухолевидные образования, появляющиеся в печени, характеризуются быстрым, агрессивным ростом, благодаря чему они быстро достигают больших размеров. В процессе увеличения в размерах опухоли вытесняют нормальную печеночную ткань, из-за чего печень довольно скоро теряет свои обычные функции, одной из которых является обезвреживание непрямого билирубина, циркулирующего в крови. Поэтому в более поздних стадиях рака печени в крови возникает гипербилирубинемия (
повышение уровня билирубина в крови
). При высоком уровне билирубина в крови он начинает откладываться в коже и белочной оболочке глаз, вследствие чего у пациента возникает желтуха (
Эхинококкоз печени – паразитарное заболевание, вызванное гельминтом – эхинококком (
), который является разновидностью ленточных червей (
). Заражение человека эхинококкозом происходит при употреблении пищи или воды, загрязненных яйцами этих глистов или же при контакте с зараженными животными (
собаками, лошадями, свиньями, коровами и др.
). Поэтому данное заболевание наблюдается, в основном, у охотников, пастухов, рабочих скотобоен и членов их семей. При попадании в
яиц данного гельминта, они проникают через его стенку в воротную вену, посредством которой эти яйца достигают печени. Застревая в ней, они трансформируются в кисту, которая представляет собой мелкое объемное образование, имеющее форму пузыря, заполненного жидкостью с многочисленными зародышами эхинококка.
Если заболевание долго не лечить, то эхинококковая киста начинает постепенно увеличиваться в своих размерах и сдавливать окружающие ткани печени, из-за чего они отмирают (
). В результате этого происходит механическое замещение нормальной печеночной ткани, на месте которой возникает киста. В какой-то определенный момент, когда киста достигает больших размеров, печень теряет способность связывать и обезвреживать непрямой билирубин крови, вследствие чего он накапливается сначала в ней, ну а затем и в коже, и в белочной оболочке глаз, придавая им характерный желтый цвет.
Саркоидоз – это хроническое заболевание, при котором в различных тканях и органах (
легких, печени, почках, кишечнике и др.
) появляются гранулемы. Гранулема представляет собой очаг скопления
, макрофагов и эпителиоидных клеток. Гранулемы при саркоидозе появляются в результате неадекватного иммунного ответа организма на определенные антигены (
). Этому способствуют различные инфекционные (
генетическая предрасположенность, контакт человека с токсическими веществами и др.
В результате воздействия таких факторов на ткани человека нарушается работа иммунной системы. Если она обнаруживает в тканях некоторые антигены, то развивается гипериммунный (
) ответ и в местах локализации таких антигенов начинают скапливаться клетки иммунной системы, в результате чего возникают мелкие очаги воспаления. Эти очаги визуально выглядят как узелки (
), отличные от нормальных тканей. Гранулемы могут иметь различный размер и локализацию. Внутри таких очагов клетки иммунной системы, как правило, действуют неэффективно, поэтому эти гранулемы сохраняются долгое время, а в некоторых случаях они могут увеличиваться в размерах. Кроме того при саркоидозе постоянно появляются новые гранулемы (
особенно если не лечить данное заболевание
Постоянный рост уже имеющихся гранулем и появление новых патологических очагов в различных органах нарушает их нормальную архитектонику (
) и работу. Органы постепенно теряют свои функции, из-за того что гранулематозные инфильтраты замещают их нормальную паренхиму (
). Если, например, при саркоидозе поражаются легкие (
а они наиболее часто повреждаются при этом заболевании
кашельодышкаболь в грудной клетке
, чрезмерная утомляемость из-за недостатка воздуха. Если повреждается печень, то, в первую очередь, нарушается ее дезинтоксицирующая и белково-синтетическая (
в печени нарушается синтез белков крови
При нарушении дезинтоксицирующей функции печени в крови накапливаются различные метаболиты, которые должна поглощать и обезвреживать печень. Это объясняет тот факт, что при саркоидозе печени в крови у пациентов обнаруживается высокий уровень билирубина. Накопление билирубина в кровяном русле затем приводит к отложению его в различных тканях. Накопление его в коже и склере глаз приводит к их пожелтению.
Амебиаз – паразитарное заболевание, вызванное дизентерийной амебой (
). Заражение человека происходит при употреблении им в пищу воды или еды, загрязненных патогенными паразитами. Проникая в организм человека, данный паразит вызывает колит (
воспаление слизистой оболочки толстого кишечника
). Эта форма амебиаза называется кишечным амебиазом. Существует и внекишечный амебиаз. Он появляется в определенных условиях (
например, при дисбактериозе, иммунодефиците, плохом питании и др.
), когда амебы могут проникать через поврежденную стенку толстого кишечника в кровь, а затем посредством нее перемешаться в различные ткани и органы (
печень, легкие, сердце, головной мозг и др.
Основным проявлением внекишечного амебиаза является поражение печени. Когда патогенные амебы попадают в печень, они вызывают там повреждение ее тканей. Сначала возникает гепатит (
воспаление печеночной ткани
). Спустя некоторое время, при отсутствии должного иммунного ответа, у пациента на месте повреждения (
) внутри печени могут образовываться
полости заполненные гноем
). Таких абсцессов может быть большое количество. В отсутствии лечения амебиаза печени нарушаются ее разнообразные функции, в том числе и обезвреживание находящегося в крови билирубина (
Помимо этого, вследствие массивного повреждения клеток печени амебами, происходит значительный выброс связанного с глюкуроновой кислотой билирубина (
) обратно в кровь. Поэтому при амебиазе печени у пациента в крови можно наблюдать увеличение концентрации общего билирубина (
за счет обеих фракций билирубина
). Накопление билирубина в крови часто приводит к его отложению в коже и склере глаз, в результате чего они желтеют.
) содержат большое количество гемоглобина (
белок, доставляющий кислород к тканям
). Он по своей химической структуре представляет собой хромопротеид (
), который состоит из четырех полипептидных (
протопорфирин IX в комплексе с железом
). Все эритроциты крови, которые продуцируются в костном мозге, имеют ограниченный период жизни (
). Когда этот период подходит к концу, то происходит разрушение эритроцитов. Содержащийся в них гемоглобин выбрасывается в окружающее пространство и затем распадается на белковую и гемовую части. Гем дальше превращается в непрямой билирубин, который должен обезвреживаться в печени.
При болезнях крови (малярии, эритроцитарных мембранопатиях, эритроцитарных энзимопатиях, эритроцитарных гемоглобинопатиях, аутоиммунных гемолитических анемиях, бабезиозе, отравлении гемолитическими ядами) наблюдается массивный гемолиз (разрушение) эритроцитов, в результате чего в крови резко возрастает количество непрямого билирубина. В таких условиях печень не успевает его обезвредить. Поэтому этот билирубин проникает в ткани (например, белки глаз) и окрашивает их в желтый цвет.
Малярия – инфекционное заболевание, возникающее при инфицировании человека паразитами – плазмодиями малярии (
Plasmodium vivax, Plasmodium ovale, Plasmodium falciparum, Plasmodium malariae
). Инфицирование происходит при укусе человека комарами рода Anopheles (
), которые являются своеобразными переносчиками и распространителями этого инфекционного заболевания. Попадая в кровь человека при
малярийного комара, болезнетворные паразиты дальше переносятся с током крови в печень, где происходит их начальная стадия размножения (
), после которой образуются мерозоиты (
одноядерные особи плазмодиев
Эти мерозоиты затем выходят в кровь и внедряются в эритроциты и начинают там снова делиться (
). В конце эритроцитарной шизогонии зараженные эритроциты полностью разрушаются и высвобождают большое количество размножившихся мерозоитов, которые вновь проникают в новые эритроциты для размножения. Таким образом, данный процесс протекает циклически. Каждое новое разрушение эритроцитов сопровождается выбросом в кровь не только новых популяций малярийных мерозоитов, но и остального содержимого эритроцитов и, в частности, белка – гемоглобина. При распаде этого белка образуется билирубин (
), который должен обезвреживаться в печени.
Проблема в том, что при малярии происходит разрушение очень значительного количества эритроцитов и образование огромного количества непрямого билирубина в крови, который печень не успевает перерабатывать. Поэтому при малярии у пациентов появляется гипербилирубинемия (
увеличение в крови уровня билирубина
пожелтение кожи и склер глаз
), которая возникает из-за частичного осаждения билирубина в тканях.
Эритроцитарные мембранопатии – совокупность наследственных патологий, в основе которых лежат врожденные дефекты генов, кодирующих белки (
гликофорин С, альфа-спектрин и др.
), входящие в состав мембран эритроцитов. Такие дефекты приводят к нарушению производства мембранных белков во время формирования эритроцитов в костном мозге, вследствие чего мембраны у более взрослых эритроцитов, циркулирующих в крови, изменяют свою форму. Кроме того при этих патологиях их мембраны становятся дефектными, они имеют неправильную проницаемость для различных веществ и малую устойчивость к повреждающим факторам, в связи с чем такие эритроциты быстро разрушаются и недолго живут.
Наиболее известными эритроцитарными мембранопатиями являются болезнь Минковского-Шоффара, наследственный эллиптоцитоз, наследственный стоматоцитоз, наследственный акантоцитоз и наследственный пиропойкилоцитоз. Для всех этих патологий характерна триада клинических признаков – желтуха, гемолитическая анемия (
снижение количества эритроцитов в результате их разрушения
увеличение селезенки в размерах
). Появление желтухи у таких пациентов объясняется тем, что при эритроцитарных мембранопатиях происходит частое разрушение дефектных эритроцитов в крови, что сопровождается выбросом большого количества гемоглобина, который затем превращается в непрямой билирубин. Печень сразу не может обработать огромные количества непрямого билирубина и удалить его из крови. Поэтому этот метаболит (
) накапливается в крови и оседает в дальнейшем в тканях, вызывая пожелтение белочной оболочки глаз и кожи.
Эритроцитарные энзимопатии – группа наследственных заболеваний, при которых в эритроцитах нарушается выработка ферментов (
белков, ускоряющих биохимические реакции
), контролирующих протекание метаболических реакций (
). Это приводит к неполноценности энергетического обмена, накоплению промежуточных продуктов реакций и дефициту энергии в самих эритроцитах. В условиях дефицита энергии в эритроцитах замедляется транспортировка различных веществ через их мембрану, что способствует их сморщиванию и разрушению. Существуют также определенные эритроцитарные мембранопатии, при которых может наблюдаться дефицит ферментов антиокислительных систем эритроцитов (
например, пентозофосфатного цикла, глутатионовой системы
), что часто приводит к снижению их устойчивости к воздействию свободных радикалов кислорода и быстрому разрушению.
В любом случае дефицит ферментов при эритроцитарных энзимопатиях приводит к снижению продолжительности жизни эритроцитов и быстрой их гибели, что сопровождается выбросом в кровь большого количества гемоглобина и появлением гемолитической анемии (
патология, при которой наблюдается дефицит эритроцитов и гемоглобина в крови, возникающих в результате разрушения эритроцитов
) и желтухи. Появление последней связано с тем, что печень не успевает быстро переработать и удалить из крови непрямой билирубин, образовавшийся в огромных количествах при распаде гемоглобина. Поэтому непрямой билирубин откладывается в коже и белочной оболочке глаз и вызывает их пожелтение.
Эритроцитарные гемоглобинопатии – группа врожденных заболеваний, в основе происхождения которых лежат генетически опосредованные дефекты образования гемоглобина в эритроцитах. Одними из самых распространенных гемоглобинопатий являются серповидноклеточная анемия, альфа-талассемия и бета-талассемия. При этих патологиях в эритроцитах содержится аномальный гемоглобин, который плохо выполняет свою функцию (
), а сами эритроциты теряют прочность и форму, в результате чего они быстро подвергаются лизису (
) и имеют непродолжительный период жизни в крови.
Поэтому у пациентов, болеющих одним из этих заболеваний, часто наблюдается гемолитическая анемия (
снижение уровня эритроцитов в крови, вследствие их разрушения
), желтуха и кислородная недостаточность (
из-за нарушения транспортировки кислорода гемоглобином
). Возникновение желтухи можно объяснить тем, что при эритроцитарных гемоглобинопатиях происходит значительный выброс в кровь патологического гемоглобина из разрушающихся эритроцитов. Этот гемоглобин впоследствии подвергается распаду и превращается в непрямой билирубин. Так как при данных патологиях имеет место разрушение большого количества эритроцитов, то, соответственно, и непрямого билирубина будет в крови очень много, который печень не способна быстро обезвредить. Это приводит к его накоплению в крови и в других тканях и органах. Если этот билирубин проникает в кожу и белочную оболочку глаз, то они желтеют. Пожелтение белочной оболочки глаз и кожи называется желтухой.
Аутоиммунные гемолитические анемии – группа патологий, при которых происходит поражение эритроцитов в крови за счет их связывания с аутоиммунными (
защитные белковые молекулы, циркулирующие в крови и направленные против собственных клеток организма
). Эти антитела начинают синтезироваться клетками иммунной системы при нарушении ее правильной работы, которое может быть вызвано генетическими дефектами в иммуноцитах (
). Нарушение функционирования иммунной системы также может быть спровоцировано внешними факторами окружающей среды (
например, вирусами, бактериями, токсинами, ионизирующим излучением и др.
При связывании нормальных эритроцитов с аутоиммунными (
) антителами происходит их разрушение (
). Разрушение большого числа эритроцитов приводит к появлению гемолитической анемии (
то есть снижению эритроцитов, за счет их внезапного внутрисосудистого разрушения
). Такая анемия полностью называется аутоиммунной гемолитической анемией (
). В зависимости от разновидности аутоиммунных антител, вызывающих разрушение в крови эритроцитов, все аутоиммунные гемолитические анемии разделяют на виды (
например, АИГА с тепловыми гемолизинами, АИГА с неполными холодовыми агглютининами, синдром Фишера-Эванса и др.
). Все аутоиммунные гемолитические анемии сопровождаются увеличением концентрации непрямого билирубина в крови (
из-за повышенного выхода из поврежденных эритроцитов гемоглобина
). Осаждаясь в тканях, этот химический метаболит вызывает их пожелтение, поэтому при данных патологиях у пациентов зачастую кожа и склеры глаз желтые.
Бабезиоз – инфекционное заболевание, возникающее в результате заражения человека простейшими рода бабезия (
трансмиссивный, то есть человек приобретает это заболевание при укусах клещей (
родов Dermacentor, Hyalomma, Rhipicephalus
). Болеют, в основном, люди, которые постоянно контактируют с домашними животными и имеют довольно выраженный иммунодефицит (
например, пациенты с ВИЧ-инфекцией, инфекциями и др.
может также заразится бабезиозом, однако болезнь у него будет протекать бессимптомно.
Инфекция проникает в кровь человека во время питания клеща (
). В крови простейшие рода бабезия сразу проникают в эритроциты, в которых эти паразиты размножаются. Спустя определенное время происходит разрушение зараженных эритроцитов, и новые популяции бабезий выбрасываются в кровь. Затем происходит многократное повторение таких циклов, в результате чего происходит внутрисосудистый лизис (
) большого количества эритроцитов. Во время их разрушения в кровь попадает много гемоглобина, который распадается и превращается в билирубин (
). Значительные концентрации этого билирубина в крови вызывают пожелтение белочной оболочки глаз и кожи.
Гемолитические яды – это группа химических соединений, которые при попадании в организм человека вызывают выраженный гемолиз (
) эритроцитов, в результате чего возникает анемия (
недостаточность эритроцитов и гемоглобина в крови
пожелтение кожи и склер глаз
). К гемолитическим ядам относят различные химические вещества натурального или искусственного происхождения. К ядам натурального происхождения относят змеиные яды, яды скорпионов, пауков, пчел, яды некоторых грибов, ягод и др.
Большая часть гемолитических ядов представлена искусственно синтезированными химическими веществами (
бензол, фенол, анилин, нитриты, хлороформ, тринитротолуол, фенилгидразин, сульфапиридин, гидрохинон, бромат калия, мышьяк, свинец, медь и др.
), которые используются в различных отраслях промышленности (
химической, медицинской, топливной и др.
). Поэтому большая часть отравлений гемолитическими ядами встречается у работников промышленных предприятий, которые постоянно контактируют с этими токсичными веществами.
Под влиянием гемолитических ядов происходит деформация мембран эритроцитов, вследствие чего они разрушаются. Существуют также некоторые гемолитические яды, которые блокируют протекание ферментативных процессов внутри эритроцитов, из-за чего в них нарушаются энергетический обмен или их антиоксидантная способность (
устойчивость к воздействию свободных радикалов кислорода
), в результате чего они разрушаются. Определенные химические вещества способны изменять структуру мембран эритроцитов таким образом, что она становиться нераспознаваемой и чужеродной для клеток иммунной системы. Так возникают приобретенные аутоиммунные гемолитические анемии. При них иммунная система разрушает собственные эритроциты пациента, поэтому их количество в крови значительно уменьшается.
Таким образом, при отравлении гемолитическими ядами за счет различных механизмов происходит массивное разрушение эритроцитов внутри сосудов. Это сопровождается выбросом в кровь большого количества гемоглобина, подвергающегося впоследствии превращению в билирубин (
). Высокие концентрации данного билирубина в крови приводят к его осаждению в коже и склере глаз, что сопровождается их пожелтением.
Желчь – это биологическая жидкость желто-коричневого цвета, которая вырабатывается в печени и секретируется в двенадцатиперстную кишку. Желчь играет важную роль в пищеварительных процессах, протекающих в кишечнике. Также вместе с желчью выводятся различные вредные вещества, ненужные организму (
прямой билирубин, холестерин, желчные кислоты, стероиды, металлы и др.
). Прежде чем достигнуть кишечника, желчь проходит по желчевыводящим путям (
внутрипеченочным и внепеченочным
). При заболеваниях этих путей возникает затруднение транспортировки желчи в двенадцатиперстную кишку, из-за их частичной или полной закупорки. Это сопровождается повышением давления в желчевыводящих протоках, расположенных выше места закупорки. В тех местах, где стенка этих протоков наиболее тонкая, происходит ее разрыв, и часть желчи попадает в кровь. Поэтому при болезнях желчевыводящих путей (
первичном склерозирующем холангите, желчнокаменной болезни, опухолях органов билиопанкреатодуоденальной зоны, описторхозе
) в крови повышается уровень прямого билирубина и наблюдается желтуха.
Первичный склерозирующий холангит – это заболевание неизвестной природы, при котором наблюдаются хронические воспалительные процессы в стенках внутрипеченочных и внепеченочных желчевыводящих протоков. Вследствие постоянного воспаления, стенки этих протоков претерпевают патологические изменения, они утолщаются, суживаются, грубеют и деформируются. По мере прогрессирования заболевания просвет пораженных желчевыводящих путей полностью облитерируется (
). Такие пути становятся полностью нефункциональными, по ним не продвигается желчь от печени к двенадцатиперстной кишке. Чем больше таких протоков поражается, тем труднее желчь транспортируется к кишечнику. При повреждении большого количества желчевыводящих путей внутри печени возникает застой желчи (
), что сопровождается частичным ее проникновением в кровь. Так как в состав желчи входит прямой билирубин, то он постепенно накапливается в коже и склере глаз, из-за чего они желтеют.
Желчнокаменная болезнь представляет собой патологию, при которой в желчном пузыре или в желчевыводящих путях появляются камни. Причиной ее возникновения является нарушение соотношения веществ (
холестерина, билирубина, желчных кислот
) в желчи. В таких случаях одних веществ (
) становится больше, чем всех остальных. Желчь перенасыщается ими, и они выпадают в осадок. Частицы осадка постепенно склеиваются и накладываются друг на друга, вследствие чего образуются камни.
Развитию данного заболевания могут способствовать застой желчи (
врожденные аномалии желчного пузыря, дискинезии желчевыводящих путей, рубцы и спайки в желчевыводящих протоках
), воспалительные процессы в желчевыводящих путях (
воспаление слизистой оболочки желчного пузыря или желчевыводящих протоков
), заболевания эндокринной системы (
сахарный диабет, гипотиреоз
чрезмерное употребление жирной пищи
, определенные медицинские препараты (
гепатит, цирроз печени, рак печени
патология, связанная со снижением количества эритроцитов в крови, из-за их разрушения
Камни, образующиеся при желчекаменной болезни, могут находиться в так называемых слепых зонах в желчевыводящей системе (
например, в теле или дне желчного пузыря
). В таких случаях эта болезнь не проявляется клинически, так как камни не закупоривают желчные протоки, и отток желчи по желчевыводящей системе сохранен. Если данные камни внезапно попадают из желчного пузыря в желчные протоки, то продвижение желчи по ним резко замедляется. Желчь накапливается в больших объемах в отделах желчевыводящей системы, расположенных выше препятствия. Это приводит к повышению давления в желчевыводящих протоках. В таких условиях внутри печени разрушаются внутрипеченочные желчные протоки, и желчь попадает прямо в кровь.
Из-за того что в желчи содержится большое количество билирубина (
), то в крови происходит увеличение его концентрации. Причем, такое увеличение всегда пропорционально продолжительности закупорки желчных протоков камнем. При определенной концентрации в крови прямого билирубина, он проникает в кожу и белочные оболочки глаз и окрашивает их в желтый цвет.
К органам билиопанкреатодуоденальной зоны относят внепеченочные желчевыводящие протоки, желчный пузырь, поджелудочную железу и двенадцатиперстную кишку. Эти органы находятся очень близко друг к другу в верхнем этаже брюшной полости. Кроме того они функционально взаимосвязаны между собой, поэтому опухоли всех этих органов имеют схожую симптоматику. При опухолях органов билиопанкреатодуоденальной зоны очень часто отмечается пожелтение кожи и склер глаз. Объясняется это тем, что при их наличии имеет место механическая закупорка внепеченочных желчных протоков (
) и желчь, поступающая в них (
) из печени застаивается. Такой застой наблюдается не только во внепеченочных протоках, но и во внутрипеченочных, которые являются очень тонкими и хрупкими. Внутрипеченочные протоки при застое в них желчи способны разрываться, вследствие чего она проникает в кровь. Билирубин (
), который входит в ее состав, постепенно скапливается в коже и белочной оболочке глаз и окрашивает их в желтый цвет.
раке поджелудочной железы
, на который приходится 50% всех опухолей билиопанкреатодуоденальной зоны, механическая обструкция (
) желчных путей происходит снаружи, то есть растущая опухоль поджелудочной железы со стороны брюшной полости сдавливает основной желчевыводящий внепеченочный проток. Рак желчевыводящих внепеченочных протоков и желчного пузыря составляет приблизительно 30% от всех случаев опухолей органов билиопанкреатодуоденальной зоны. Рак этих органов сопровождается внутренней закупоркой их просвета. При раке Фатерова соска (
место в стенке двенадцатиперстной кишки, где в нее открывается общий желчный проток
) и двенадцатиперстной кишки (
) блокирование оттока желчи происходит в области выброса в нее (
) желчи из главного желчевыводящего протока.
Описторхоз – паразитарное заболевание, вызываемое плоскими червями из рода Opisthorchis felineus (
). Эта инфекция передается пищевым путем, чаще всего при употреблении термически неправильно приготовленной рыбы семейства карповых (
карась, карп, линь, вобла, лещ, язь и др.
). Попадая в кишечник человека, паразиты дальше проникают через стенку кишечника и заносятся с кровью во внутрипеченочные желчевыводящие пути, реже в желчный пузырь или в протоки поджелудочной железы. Здесь находится основное их место обитания в организме человека.
Размножаясь во внутрипеченочных протоках, эти паразиты оказывают раздражающее и токсическое действие на их слизистую оболочку, в результате чего она воспаляется и повреждается. Стенки этих протоков склерозируются (
в них разрастается соединительная ткань
), просвет их сужается. Все это (
скопление червей в желчных внутрипеченочных путях и деформация стенок желчевыводящих протоков
) приводит к затруднению оттока желчи из печени. Застой желчи провоцирует разрыв мельчайших желчных капилляров, в результате чего желчь начинает поступать в кровь, что приводит к накоплению в ней билирубина (
) и частичному его отложению в коже и белочной оболочке глаз (
), которое сопровождается их пожелтением.
Существуют определенные патологии (
гемохроматоз, болезнь Вильсона-Коновалова, болезнь Жильбера, синдром Криглера-Найяра, синдром Дабина-Джонсона, амилоидоз
), при которых наблюдаются нарушения обменных процессов в организме. Такие нарушения могут быть связаны с метаболизмом билирубина, белков и некоторых металлов (
Гемохроматоз – это врожденное заболевание, при котором происходит нарушение обмена железа в организме, и оно в больших количествах накапливается в различных тканях и органах. При данном заболевании в кишечнике всасывается слишком много железа из пищи, которую в обычных условиях потребляет человек. После кишечника это железо всасывается в кровь и посредством нее транспортируется в различные органы. При гемохроматозе довольно часто развивается цирроз печени, так как этот орган является одним из первых, где происходит накопление избыточных количеств попадающего в организм железа.
Возникновение цирроза печени при гемохроматозе связано с тем, что данный химический элемент, проникая в печень, вызывает в ней реакции свободнорадикального окисления, в результате которых повреждаются мембраны гепатоцитов (
). Повреждение мембран гепатоцитов приводит впоследствии к их разрушению. Клетки печени погибают. На их месте появляется соединительная ткань. Такое замещение является характерным морфологическим признаком цирроза печени. При развитии цирроза печень теряет способность обезвреживать циркулирующие в крови токсические элементы и, в частности, билирубин, который, по мере развития этой патологии, накапливается в крови и затем проникает в кожу и склеру глаз, окрашивая их в желтый цвет.
Болезнь Вильсона-Коновалова – хроническое наследственное заболевание, связанное с нарушением обмена меди в организме. Причиной ее развития служит дефект в гене, который кодирует синтез транспортного белка (
), регулирующего в печени связывание меди с церулоплазмином (
), а также удаляющего избытки меди, попадающей в нее из кишечника. Нарушение синтеза данного протеина приводит к накоплению меди в печени. Так как данный элемент является токсичным, то в условиях его переизбытка происходит повреждение печеночных тканей, вследствие чего развивается их воспаление, а затем и замещение их на соединительную ткань. Поэтому одним из главных проявлений болезни Вильсона-Коновалова является цирроз печени.
При циррозе печени наблюдается снижение ее детоксикационной функции (
так как ее клетки разрушаются
), поэтому в крови таких пациентов накапливаются различные метаболиты (
которые печень должна в обычных условиях обезвреживать
). Повышение концентрации данного вещества в крови приводит к его отложению в коже и склерах глаз, что сопровождается их пожелтением. Следует отметить тот факт, что при болезни Вильсона-Коновалова накопление меди наблюдается не только в печени, но и в других органах, например, головном мозге, почках, глазах. Отложение меди в области десцеметовой мембраны глаз, сопровождается появлением желтовато-зеленой пигментации по периферии радужных оболочек (
на границе между склерой и роговицей каждого из глаз
). Эта пигментация называется кольцами Кайзера-Флейшера.
Болезнь Жильбера – наследственное заболевание печени, при котором ее клетки (
) оказываются неспособными связывать циркулирующий в крови непрямой билирубин, а также транспортировать его внутриклеточно к микросомам (
элементы эндоплазматического ретикулума – одной из клеточных органелл гепатоцитов
), в которых происходит его связывание с глюкуроновой кислотой. В результате этих нарушений печень теряет способность обезвреживать непрямой билирубин, и он постепенно накапливается в крови. Если его концентрация в плазме крови достигает высоких значений, то он начинает мигрировать в кожу и склеру глаз, вследствие чего они желтеют.
то есть пожелтение белочной оболочки глаз и кожи
) при болезни Жильбера является практически основным и единственным проявлением. Однако этот симптом не постоянен. Он обычно возникает под действием определенных провоцирующих факторов. К ним можно отнести голодание,
, тяжелые физические нагрузки, употребление избыточных количеств алкоголя, вирусные, бактериальные, паразитарные, грибковые инфекции, механические травмы, прием лекарственных препаратов (
антибиотиков, глюкокортикоидов, цитостатиков, гормонов, противосудорожных средств и др.
Синдром Криглера-Найяра – это наследственное заболевание печени, при котором имеется дефект в гене, кодирующем аминокислотную последовательность фермента (
) клеток печени, участвующего в обезвреживании и связывании непрямого билирубина с глюкуроновой кислотой внутри гепатоцитов (
). В результате этого дефекта нарушается выведение из крови непрямого билирубина. Он накапливается в крови, а затем и в коже и склере глаз, вследствие чего они желтеют.
Существуют два типа синдрома Криглера-Найяра. Первый тип характеризуется тяжелой клинической симптоматикой и выраженной желтухой. При нем в клетках печени полностью отсутствует фермент (
), связывающий непрямой билирубин. Эта разновидность синдрома Криглера-Найяра обычно приводит к смерти пациентов в очень раннем возрасте.
При втором типе, который еще называется синдром Ариаса, этот фермент в гепатоцитах присутствует, однако количество его, по сравнению с нормой, значительно ниже. При этом типе клиническая симптоматика тоже довольно выражена, однако выживаемость у таких пациентов значительно выше. Клинические симптомы появляются у пациентов со вторым типом синдрома Криглера-Найяра чуть позже (
в течение первых лет жизни
). Клиническое течение этого типа хроническое, с периодами обострений и ремиссий (
). Обострения у пациентов с синдромом Криглера-Найяра наблюдаются значительно чаще, чем у больных с болезнью Жильбера.
Синдром Дабина-Джонсона также представляет собой наследственное заболевание печени. При этой патологии нарушается процесс высвобождения (
) из печеночных клеток обезвреженного билирубина (
), вследствие чего он сначала накапливается в них (
), ну а затем попадает в кровь. Причиной такого нарушения служит наследственный дефект в гене, который ответственен за синтез белков-переносчиков прямого билирубина, локализованных на мембране гепатоцитов (
). Накопление в крови прямого билирубина постепенно приводит к задержке его в коже и белочной оболочке глаз, из-за чего они окрашиваются в желтый цвет.
Первые признаки синдрома Дабина-Джонсона у пациентов обычно появляются в молодом возрасте (
). Желтуха практически всегда постоянная и часто ассоциируется с различными диспепсическими (
тошнота, рвота, боли в животе, плохой аппетит, поносы и др.
головная боль, головокружение, слабость, депрессия и др.
) симптомами. На продолжительность жизни данный синдром не влияет, однако у таких больных значительно снижено ее качество (
из-за постоянства симптомов заболевания
). Если заболевание переходит в ремиссию (
), то оно может быстро обостряться в том случае, если пациент подвергается воздействию различных провоцирующих факторов (
тяжелые физические нагрузки, стресс, употребление алкоголя, голодание, травмы, вирусные или бактериальные инфекции и др.
), которых рекомендуется по возможности избегать.
Амилоидоз – системное заболевание, в результате которого в различных органах (
почки, сердце, пищевод, печень, кишечник, селезенка и др.
) накапливается аномальный белок – амилоид. Причиной появления амилоида служит нарушение белкового обмена в организме. Существуют приобретенные (
например, ASC1-амилоидоз, АА-амилоидоз, AH-амилоидоз и др.
) формы этой патологии. Химическая структура амилоида и его происхождение зависят от формы амилоидоза. Так, например, при AL-амилоидозе амилоид состоит из скоплений легких цепей (
защитные молекулы, которые циркулируют в крови
). При AH-амилоидозе амилоидные отложения состоят из бета-2 микроглобулина (
один из белков плазмы крови
Амилоид сам по себе не является токсичным для организма, однако его отложение в органах вызывает нарушение их структуры и функции. Происходит это вследствие того что амилоид откладываясь в тканях, вытесняет их. Вследствие этого, внутри органов нормальная функциональная ткань постепенно замещается на нефункциональную. Так возникает множественная полиорганная недостаточность (
функциональная недостаточность нескольких органов
). Если амилоид откладывается в печени, то нарушается и ее функция. Чем больше амилоида накапливается в ней, тем выраженнее
. При этой недостаточности печень не обезвреживает циркулирующий в крови непрямой билирубин. Это приводит к его накоплению в плазме крови и отложению его в коже и склерах глаз, что вызывает их пожелтение.
Панкреатит – заболевание поджелудочной железы, характеризующееся воспалением ее паренхимы (
). Механизм развития этой патологии связан с активацией ферментов (
химотрипсина, трипсиногена, проэластазы, фосфолипазы и др.
) внутри самой железы, в результате чего происходит аутолиз (
самопереваривание или саморазрушение
) ее тканей. На месте разрушения тканей данной железы развивается воспаление. Причиной панкреатита может стать постоянное употребление алкоголя, некоторых лекарственных препаратов, вирусные, паразитарные инфекции, травмы поджелудочной железы, недоедание, опухоли Фатерова соска, воспалительные процессы в желчевыводящих путях, курение, интоксикации пестицидами и др.
При панкреатите практически всегда наблюдается увеличение поджелудочной железы в размерах, вследствие ее отека (отечность связана с воспалительными процессами, происходящими внутри этого органа). Увеличенная поджелудочная железа часто сдавливает общий желчный проток (холедох), транспортирующий желчь из желчного пузыря в двенадцатиперстную кишку. Это сопровождается затруднением оттока желчи из печени в кишечник и ее застоем в желчевыводящих путях (желчном пузыре, внутрипеченочных и внепеченочных желчевыводящих путях). Нарушение оттока желчи, в конце концов, приводит к разрыву желчных капилляров (из-за высокого давления в желчных путях) и проникновению желчи в кровь.
Так как одним из главных компонентов желчи является билирубин (
), то в крови резко возрастает его уровень. Большое количество билирубина в плазме крови способствует его проникновению и задержке в периферических тканях (
особенно в коже и в склере глаз
), что ведет к их пожелтению. Желтуха (
пожелтение кожи и белочной оболочки глаз
) может наблюдаться как при остром, так и при хроническом панкреатите.
Для диагностики причин желтизны глаз могут применяться различные виды исследований (
клинические, лучевые, лабораторные
). Основными клиническими методами диагностики являются сбор анамнеза (
выяснение всей истории развития заболевания
) у пациента и его осмотр. Из лучевых методов исследований врачи наиболее часто отдают предпочтение ультразвуковому исследованию и
в случае подозрения на какую-либо патологию печени, поджелудочной железы или желчевыводящих путей
). В диагностике желтизны глаз также используют разнообразные виды исследований крови (
общий анализ крови, биохимический анализ крови, иммунологические и генетические тесты, токсикологическое исследование крови
Основными симптомами заболеваний печени являются боли в правом подреберье, повышение
, ощущение горечи во рту, снижение аппетита, желтуха (
пожелтение склер глаз и кожи
), головная боль, общая слабость, снижение работоспособности, бессонница, тошнота, рвота, увеличение печени в размерах,
. Также, в зависимости от заболевания, у таких пациентов могут наблюдаться дополнительные признаки. Например, при эхинококкозе печени нередко наблюдаются различные аллергические реакции на коже (
высыпания на коже, кожный зуд, покраснение кожи и др.
). При саркоидозе печени могут встречаться
в грудной клетке, суставах, мышцах, одышка, кашель, осиплость голоса, увеличение в размерах периферических лимфатических узлов (
паховых, затылочных, локтевых, шейных, подмышечных и др.
У пациентов с амебиазом печени болевой синдром нередко начинается в центральной части живота, что связано с предварительным попаданием вредоносных микроорганизмов в кишечник. Кроме того у них встречается
, ложные позывы, дегидратация организма, гиповитаминоз. У пациентов с циррозом печени нередко возникают
носовые кровотечениякровоточивость десен
, кожный зуд, ладонная эритема (
красная мелкопятнистая сыпь на ладонях
увеличение в размерах грудных желез у мужчин
), сосудистые звездочки на коже,
Помимо симптомов у пациентов с заболеваниями печени важно качественно провести сбор анамнестических данных, которые врач получает в процессе расспроса пациента. Эти данные позволят лечащему врачу заподозрить определенную патологию печени. Особенно это касается лекарственных, алкогольных, инфекционных, токсических гепатитов (
), синдрома Циве, амебиаза печени, эхинококкоза печени. Так, например, если пациент в беседе с врачом упоминает, что до появления симптомов болезни он долгое время употреблял определенные виды препаратов (
парацетамол, тетрациклин, аминазин, метотрексат, диклофенак, ибупрофен, нимесулид и др.
), которые могут неблагоприятно влиять на работу печени, то врач делает вывод о том, что возможной патологией, из-за которой пациент обратился к нему, является лекарственный гепатит.
Самыми распространенными изменениями в общем анализе крови у пациентов с болезнями печени являются анемия (
снижение количества эритроцитов и гемоглобина в крови
увеличение количества лейкоцитов в крови
СОЭ (скорости оседания эритроцитов)тромбоцитопения
снижение количества тромбоцитов в крови
снижение количества лейкоцитов в крови
снижение количества лимфоцитов в крови
). При эхинококкозе и саркоидозе печени возможна эозинофилия (
увеличение количества эозинофилов в крови
). Стоит отметить, что на основании результатов общего анализа крови нельзя поставить окончательных диагноз какой-либо конкретной болезни печени.
В биохимическом анализе крови у пациентов с заболеваниями печени обычно обнаруживают увеличение содержания общего билирубина, холестерина, желчных кислот, глобулинов, увеличение активности
аланинаминотрансферазы (АЛТ), аспартатаминотрансферазы (АСТ)
, гамма-глутамилтранспептидазы, щелочной фосфатазы, снижение количества альбумина, протромбинового индекса. При саркоидозе может наблюдаться гиперкальциемия (
увеличение содержания в крови кальция
Иммунологический анализ крови чаще всего назначают пациентам с подозрением на вирусный гепатит (
проводят исследование на маркеры гепатита – HbsAg, анти-Hbs, HBeAg, анти-Hbc IgG и др.
назначают исследование на антитела к эхинококку
назначают исследование на противоамебные антитела
исследование на наличие циркулирующих иммунных комплексов, антинуклеарных, антимитохондриальных аутоантител, антител к гладким мышцам, к дезоксирибонуклеопротеиду и др.
исследование на альфа-фетопротеин – один из онкомаркеров
исследование на антитела к вирусу Эпштейна-Барр
исследование на антитела к вирусу цитомегаловируса
В некоторых случаях пациентам с инфекционными заболеваниями печени (
например, с вирусными гепатитами, амебиазом, цитомегаловирусной инфекцией и др.
ПЦР (полимеразную цепную реакцию)
– один из методов лабораторной диагностики, позволяющий выявить частицы ДНК (
) вредоносных возбудителей в крови. Одними из наиболее важных методов диагностики заболеваний печени являются лучевые методы исследований – ультразвуковое исследование (
) и компьютерная томография (
Основные патологические изменения, которые обнаруживают лучевые методы исследований при заболеваниях печени
| Название патологии | Характерные патологические изменения для этой патологии |
| Гепатит | Увеличение печени в размерах, неоднородность внутренней структуры печени, снижение эхогенности (плотностью) ее паренхимы, обеднение сосудистого рисунка. |
| Синдром Циве | То же что при гепатите. |
| Цирроз печени | Увеличение печени и селезенки в размерах, возможно наличие асцита (скопление жидкости в брюшной полости). Печень имеет неровную, узловатую поверхность. Непосредственно внутри печени можно выявить значительное нарушение ее структуры (архитектоники), очаговый склероз (замещение нормальных тканей соединительной), обеднение сосудистого рисунка, расширение воротной вены. |
| Рак печени | Увеличение печени в размерах. Наличие внутри печени одного или нескольких крупных, очаговых образований, которые имеют неправильную форму и зоны с повышенной и пониженной эхогенностью (плотностью). |
| Эхинококкоз печени | Увеличение печени в размерах, деформация ее структуры, наличие внутри нее одного или нескольких шарообразных патологических образований, имеющих четкие границы, гладкие контуры, анэхогенную структуру внутри и разные размеры. По периферии от этих образований возможен фиброз прилегающей к ним печеночной ткани. |
| Саркоидоз печени | Увеличение печени в размерах, значительная деформация ее внутренней архитектоники (структуры), диффузный фиброз ее паренхимы, обеднение рисунка сосудов, расширение воротной вены. Также иногда присутствует асцит (скопление жидкости в брюшной полости) и спленомегалия (увеличение селезенки в размерах). |
| Амебиаз печени | Увеличение печени в размерах. В ее паренхиме (печеночной ткани) можно выявить один или несколько патологических округлых образований (абсцессов) с нечеткими контурами и разными размерами, которые содержат жидкость с пузырьками газа. |
По определенным показаниям (
например, увеличение печени и селезенки неясной этиологии, противоречащие результаты лабораторных исследований и др.
) пациентам с заболеваниями печени производят чрескожную биопсию печени (
введение через кожу в печень иглы под местным обезболиванием
), которая позволяет отобрать у них кусочек ткани печени для гистологического исследования (
осмотра ткани под микроскопом в лаборатории
). Наиболее часто биопсию печени проводят, для того чтобы подтвердить у пациента наличие злокачественной опухоли в печени, саркоидоза печени, установить причину гепатита (
Помимо пожелтения белочной оболочки (
) глаз и кожи при болезнях крови также могут наблюдаться увеличение печени и селезенки, повышение температуры,
, общая слабость, повышенная утомляемость, одышка, учащенное сердцебиение, головокружение, возможно развитие
, тошнота, рвота, сонливость, потемнение мочи и кала,
. При отравлениях гемолитическими ядами клиническая картина полностью зависит от типа гемолитического яда, от пути его поступления в организм и концентрации. Поэтому предугадать какие именно симптомы будут у пациента в таких случаях довольно сложно.
Важную информацию для диагностики заболеваний крови дает сбор анамнеза, при котором врачи довольно часто устанавливают их возможные причины развития. Особенно большое значение анамнестические данные играют при диагностике малярии или бабезиоза (
например, пребывание пациента в эндемичных очагах этих инфекций
), отравлениях гемолитическими ядами (
работа с токсичными веществами, постоянное употребление определенных медицинских препаратов и др.
). При наследственных патологиях (
эритроцитарных мембранопатиях, эритроцитарных энзимопатиях, эритроцитарных гемоглобинопатиях, врожденных аутоиммунных гемолитических анемиях
) желтушность склер глаз у пациентов появляется периодически, зачастую с рождения и бывает нередко связана с различными провоцирующими факторами (
например, физической нагрузкой, приемом лекарственных препаратов, стрессом, употреблением алкоголя, переохлаждением и др.
В общем анализе крови при заболеваниях крови, вызывающих пожелтение глаз, можно выявить снижение количества эритроцитов и гемоглобина, увеличение СОЭ (
скорости оседания эритроцитов
увеличение содержания в крови ретикулоцитов – молодых эритроцитов
снижение содержания в крови тромбоцитов
). При микроскопии препаратов крови можно выявить пойкилоцитоз (
изменение формы эритроцитов
изменение размеров эритроцитов
). Для диагностики малярии и бабезиоза используют метод толстой капли и тонкого мазка для выявления возбудителей этих заболеваний внутри эритроцитов.
В биохимическом анализе крови у пациентов с заболеваниями крови наиболее часто обнаруживают увеличение содержания общего билирубина (
за счет фракции непрямого билирубина
), свободного гемоглобина, железа, повышение активности лактатдегидрогеназы (
), снижение содержания гаптоглобина. При эритроцитарных энзимопатиях можно выявить снижение концентрации или полное отсутствие некоторых ферментов (
например, глюкозо-6-фосфатдегидрогеназы, пируваткиназы и др.
) внутри эритроцитов. При отравлениях гемолитическими ядами осуществляют токсикологическое исследование крови для выявления в ее плазме токсинов, способных повредить эритроциты.
Иммунологическое исследование крови при заболеваниях крови также не менее важно. Оно помогает обнаружить антитела против возбудителей малярии и бабезиоза, выявить аутоантитела к эритроцитам при аутоиммунных гемолитических анемиях (
АИГА с тепловыми гемолизинами, АИГА с неполными холодовыми агглютининами, синдром Фишера-Эванса и др.
). Генетические методы исследований, в основном, применяются в диагностике врожденных патологий крови (
эритроцитарных мембранопатиях, эритроцитарных энзимопатиях, эритроцитарных гемоглобинопатиях
), которые вызывают пожелтение глаз. Эти методы помогают установить наличие дефектов в различных генах, кодирующих белки мембран или ферменты эритроцитов. В качестве дополнительного исследования при эритроцитарных гемоглобинопатиях проводят
белок, переносящий кислород в эритроцитах
). Это исследование позволяет обнаружить наличие патологических форм гемоглобина.
Увеличение селезенки и печени у пациентов с болезнями крови подтверждается с помощью ультразвукового исследования либо компьютерной томографии. В некоторых случаях им назначают пункцию подвздошной кости или грудины для взятия костного мозга. В костном мозге происходит образование всех эритроцитов, которые циркулируют в крови, поэтому данное исследование позволяет оценить состояние кроветворной системы и выявить разнообразные нарушения в продукции эритроцитов.
Для болезней желчевыводящих путей характерно пожелтение склер глаз и кожи, кожный зуд, боли в правом подреберье,
, повышение температуры, тяжесть в животе, метеоризм, тошнота, рвота, общее недомогание, миалгии (
В общем анализе крови у таких пациентов часто обнаруживают анемию (
снижение количества эритроцитов и гемоглобина в крови
увеличение количества лейкоцитов в крови
скорости оседания эритроцитов
увеличение количества эозинофилов в крови
). Самыми распространенными патологическими изменениями в биохимическом анализе крови у пациентов с заболеваниями желчевыводящих путей являются увеличение общего билирубина (
в основном, за счет прямого билирубина
), желчных кислот, холестерина, триглицеридов, повышение активности щелочной фосфатазы, аланинаминотрансферазы (
) позволяет обнаружить опухоль в двенадцатиперстной кишке, оценить функциональное состояние Фатерова сосочка (
место в стенке двенадцатиперстной кишки, где в нее открывается общий желчный проток
). Также с помощью данного исследования можно провести биопсию (
отобрать кусочек патологической ткани для цитологического исследования
) опухолей двенадцатиперстной кишки. Чтобы оценить состояние желчевыводящих и поджелудочных протоков осуществляют эндоскопическую ретроградную холангиопанкреатографию. При описторхозе, первичном склерозирующем холангите, опухолях органов билиопанкреатодуоденальной зоны эти протоки часто бывают повреждены.
Основными методами диагностики желчнокаменной болезни являются холецистография (
рентгенологический метод исследования желчного пузыря
) и ультразвуковое исследование. Эти методы наиболее точно обнаруживают наличие в желчном пузыре камней и закупорку желчевыводящих протоков. Кроме того эти два метода позволяют оценить правильность работы желчного пузыря и желчевыводящих путей, их форму, структуру, размеры, выявить наличие в них опухоли, инородных тел. Ультразвуковое исследование также нередко назначается пациентам с подозрением на опухоль поджелудочной железы, описторхоз.
Компьютерная томография и магнитно-резонансная томография обычно используются в диагностике опухолей органов билиопанкреатодуоденальной зоны (
внепеченочных желчевыводящих протоков, желчного пузыря, поджелудочной железы и двенадцатиперстной кишки
). Эти методы позволяют с высокой точностью определить наличие опухоли, ее размеры, локализацию, стадию рака, а также выявить присутствие различных осложнений.
Основными симптомами патологий, связанных с нарушением обменных процессов в организме, являются желтуха (
), боли в правом подреберье, в суставах, слабость, вялость, снижение трудоспособности, увеличение печени и селезенки, тошнота, рвота, плохой аппетит, поносы, головная боль, головокружение, кровоточивость десен, носовые кровотечения, расстройства чувствительности кожи, судороги, тремор конечностей, периферические отеки, замедление умственного развития, психозы. Важно отметить тот факт, что при большинстве этих патологий (
амилоидозе, болезни Вильсона-Коновалова, гемохроматозе, синдроме Криглера-Найяра, синдроме Дабина-Джонсона
) поражается не только печень, но и другие органы (
головной мозг, сердце, почки, глаза, кишечник и др.
). Поэтому перечень из вышеперечисленных симптомов может значительно расширяться (
в зависимости от количества пораженных органов и тяжести их повреждения
Так как практически все патологии, связанные с нарушением обменных процессов в организме, являются наследственными (
за исключением некоторых форм амилоидоза
), то первые их симптомы появляются в раннем детском или подростковом возрасте. Пожелтение глаз чаще является первым признаком синдрома Криглера-Найяра, синдрома Дабина-Джонсона или болезни Жильбера, нежели амилоидоза, гемохроматоза и болезни Вильсона-Коновалова. Желтуха при этих трех последних патологиях появляется позже. При патологиях, связанных с нарушением обмена билирубина (
синдроме Криглера-Найяра, синдроме Дабина-Джонсона, болезни Жильбера
), глаза обычно начинают желтеть вследствие различных провоцирующих факторов — голодания, стресса, тяжелых физических нагрузок, употребления избыточного количества алкоголя, механических травм, приема лекарственных препаратов (
антибиотиков, глюкокортикоидов, цитостатиков, гормонов, противосудорожных средств и др.
), курения. При гемохроматозе, болезни Вильсона-Коновалова и амилоидозе желтушность склер глаз чаще всего постоянна. Передача всех наследственных заболеваний (
синдрома Криглера-Найяра, синдрома Дабина-Джонсона, болезни Жильбера, амилоидоза, гемохроматоза, болезни Вильсона-Коновалова
) происходит от родителей, поэтому наличие у одного из них какой-либо генетической болезни может служить важным диагностическим признаком. Эти особенности врач учитывает при сборе анамнеза (
В общем анализе крови у пациентов с патологиями, связанными с нарушением обменных процессов в организме, наиболее часто встречаются лейкоцитоз (
увеличение количества лейкоцитов в крови
снижение количества эритроцитов и гемоглобина в крови
скорости оседания эритроцитов
снижение количества лимфоцитов в крови
снижение количества тромбоцитов в крови
снижение количества лейкоцитов в крови
). В биохимическом анализе крови у таких пациентов можно выявить снижение количества церулоплазмина, холестерина, увеличение количества меди, общего билирубина, глобулинов, глюкозы, увеличение активности аспартатаминотрансферазы (
), щелочной фосфатазы, гамма-глутамилтранспептидазы, снижение количества альбумина, протромбинового индекса.
По результатам ультразвукового исследования или компьютерной томографии можно только заподозрить повреждение печени у пациента. Поэтому для более точного подтверждения наличия патологий, связанных с нарушением обмена веществ, пациентам обычно проводят ее биопсию (
взятие кусочка ткани для гистологического исследования
). Параллельно с гистологическим исследованием проводят генетическое исследование, которое, в основном, используется в диагностике синдрома Криглера-Найяра, синдрома Дабина-Джонсона, болезни Жильбера и гемохроматоза. Это исследование выявляет характерные для этих патологий мутации (
Диагноз панкреатита ставят на основании жалоб, определенных данных инструментальных и лабораторных исследований. Основными симптомами острого или хронического панкреатита являются сильная боль в середине живота, нередко имеющая опоясывающий характер, тошнота, рвота, нарушение аппетита,
кал зловонный, кашицеобразный, липкий, с жирным блеском
), снижение веса. В общем анализе крови можно выявить лейкоцитоз (
увеличение количества лейкоцитов в крови
скорости оседания эритроцитов
), в тяжелых клинических случаях возможна анемия (
снижение количества эритроцитов и гемоглобина
В биохимическом анализе крови у таких пациентов можно обнаружить повышение активности некоторых ферментов (
альфа-амилазы, липазы, эластазы, трипсина
), повышение концентрации общего билирубина, щелочной фосфатазы, гамма-глутамилтранспептидазы, глюкозы, снижение альбумина, кальция и увеличение концентрации острофазных белков (
С-реактивного белка, орозомукоида и др.
). Инструментальные методы исследований (
ультразвуковое исследование, компьютерная томография
) позволяют выявить в поджелудочной железе определенные патологические изменения (
разрастание соединительной ткани, наличие кист, увеличение в размерах и др.
), их локализацию и различные осложнения (
в том числе и сдавление внепеченочных желчных протоков
), из-за которых у этих пациентов возникает желтуха.
В подавляющем большинстве случаев желтизна в глазах возникает в результате той или иной патологии пищеварительной системы (
печени, поджелудочной железы, желчевыводящих путей
). Поэтому при появлении этого симптома лучше обратится за помощью к врачу-гастроэнтерологу. В некоторых случаях пожелтение глаз может быть спровоцировано заболеваниями крови, лечением и диагностикой которых занимается врач-гематолог. Если у пациента нет возможности обратиться к этим узкоспециализированным врачам, то можно просто сходить на прием к семейному врачу или терапевту. Важно понимать, что, для того чтобы избавиться от желтизны в глазах, нужно правильно подобрать лечение, которое отличается при разных группах патологий (
болезнях печени, болезнях желчевыводящих путей, болезнях крови, панкреатитах, обменных нарушениях
Лечение болезней печени включает в себя применение консервативных и хирургических методов. Наиболее часто консервативными методами лечат пациентов с гепатитом, циррозом печени, синдромом Циве, амебиазом, саркоидозом печени. Хирургическое вмешательство чаще назначается больным с раком, эхинококкозом печени.
Гепатит Гепатит, в большинстве случаев, лечится с помощью медикаментов. В зависимости от причины данного заболевания всегда выбирают различные группы препаратов. Инфекционные гепатиты (вирусные, бактериальные, паразитарные) лечат при помощи антибиотиков, противовирусных и противопаразитарных средств. Аутоиммунные гепатиты лечат с помощью иммуносупрессоров (тормозят иммунные реакции в организме) и цитостатиков (замедляют процессы клеточного деления). При токсических гепатитах назначают дезинтоксикационную терапию и вводят различные антидоты (противоядия). Также при гепатитах довольно часто назначают гепатопротекторы (защищают клетки печени от разрушения) и желчегонные средства (ускоряют выведение желчи из печени).
Синдром Циве Основным методом лечения при синдроме Циве считается полное воздержание от приема алкоголя. Также при этом синдроме назначают гепатопротекторные средства, укрепляющие стенку гепатоцитов (клеток печени).
Цирроз печени Если цирроз печени возник на фоне алкоголизма, то таким пациентам назначают урсодезоксихолевую кислоту (ускоряет отток желчи из печени и защищает ее клетки от повреждения). При вирусных циррозах печени пациентам выписывают противовирусные средства. При аутоиммунных циррозах назначают иммунодепрессанты, то есть средства, которые снижают активность иммунных реакций в организме. Если цирроз появился на фоне болезни Вильсона-Коновалова (патология, связанная с накоплением меди в тканях) или гемохроматоза (заболевание, при котором в тканях происходит накопление железа), то таким пациентам прописывают специальную диету и дезинтоксицирующие средства, которые образуют комплексы с медью (или железом) и выводят ее из организма через почки с мочой.
При первичном склерозирующем холангите назначают секвестранты желчных кислот – препараты, связывающие желчные кислоты. При циррозах печени, вызванных приемом лекарств, прекращают лечение данными средствами. При болезни Бадда-Киари (
патология, при которой возникает закупорка печеночных вен
) пациентам прописывают антикоагулянты и тромболитические средства. Эти препараты ускоряют рассасывание
в печеночных тканях и улучшают венозный отток из печени.
Рак печени Рак печени является довольно тяжелым заболеванием, которое более эффективно лечится только на самых ранних стадиях. На более поздних стадиях эта патология практически неизлечима. Для лечения рака печени используются разнообразные методики, которые могут включать хирургические (механическое удаление опухоли, трансплантация печени, криодеструкция и др.), лучевые (облучение опухоли ионизирующим излучением, радиоэмболизация и др.) и химические методы (введение в опухоль уксусной кислоты, этанола и др.).
Эхинококкоз печени Эхинококкоз печени на самых ранних стадиях лечится медикаментозно с применением противопаразитарных препаратов (альбендазол). На поле поздних стадиях данной патологии обычно прибегают к хирургическому удалению кисты из печени. При этом хирургическое лечение часто сочетают с лекарственной противопаразитарной терапией. Оперативное вмешательство по удалению кисты из печени обычно состоит из нескольких этапов. Сначала в полость кисты вводят иглу, через которую отсасывают ее содержимое. Затем вскрывают полость кисты и удаляют остатки содержимого ее полости. После чего удаляют оболочки самой кисты, которые отграничивали ее от окружающих тканей печени. После этого тот промежуток, где была киста, закрывают путем ушивания соседних тканей печени. В некоторых случаях, еще до хирургического лечения, киста может нагнаиваться. В таких случаях она превращается в абсцесс печени. Эта патология лечится при помощи антибиотиков и определенных хирургических методов (дренирование полости абсцесса, вскрытие абсцесса).
Саркоидоз печени Саркоидоз печени лечат с помощью иммунодепрессантов и цитостатиков. Эти средства подавляют иммунные реакции в организме, уменьшают образование воспалительных гранулематозных инфильтратов, тормозят размножение иммуноцитов (клеток иммунной системы) и выброс воспалительных цитокинов (веществ, регулирующих работу клеток иммунной системы). В тяжелых случаях, при недостаточности печени, осуществляют пересадку новой печени.
Амебиаз печени При амебиазе печени назначают амебоциды (лекарственные средства, уничтожающие вредоносные амебы). Чаще всего ими являются метронидазол, эметин, тинидазол, орнидазол, этофамид, хлорохин. Эти препараты также обладают противовоспалительным и антибактериальным действием. При образовании абсцессов внутри печени также иногда проводят хирургическое лечение, заключающееся в дренировании его полости и удалении некротических масс (отмерших тканей печени).
Болезни крови, которые вызывают пожелтение глаз, лечат чаще всего консервативно. Некоторые из них (
малярия, бабезиоз, отравление гемолитическими ядами
) можно вылечить путем назначения пациенту этиотропных препаратов, способных устранить причину заболевания. Другие же патологии (
эритроцитарные мембранопатии, эритроцитарные энзимопатии, эритроцитарные гемоглобинопатии, аутоиммунные гемолитические анемии
) вылечить полностью нельзя, поэтому таким больным выписывают симптоматическое лечение.
Малярия Малярию лечат противомалярийными препаратами (хлорохин, хинин, артеметер, галофантрин, мефлохин, фансидар и др.). Эти препараты назначают по специальным терапевтическим схемам лечения, которые подбирают в зависимости от вида малярии, ее тяжести и наличия осложнений. В тяжелых случаях при наличии осложнений назначают дезинтоксицирующие, регидратирующие (нормализуют общий объем жидкости в организме), антибактериальные, противосудорожные, противовоспалительные препараты, вливания эритроцитарной массы (препаратов, содержащих донорские эритроциты) или цельной крови, гемодиализ, оксигенотерапию.
Эритроцитарные мембранопатии Пациентам с эритроцитарными мембранопатиями назначают симптоматическое лечение, которое чаще всего состоит из спленэктомии (удаления селезенки), вливаний эритроцитарной массы (препарат, содержащий донорские эритроциты), назначения витаминов В12 и В9. В некоторых случаях переливают цельную кровь, а также прописывают стероидные противовоспалительные препараты и холекинетики (препараты, ускоряющие выведение желчи из печени).
Эритроцитарные энзимопатии В настоящее время не существует лечебного метода, который бы позволил пациенту избавиться от какой-либо разновидности эритроцитарной энзимопатии, поэтому эти патологии лечатся только симптоматически. При них обычно назначают переливания эритроцитарной массы (препарат, содержащий донорские эритроциты) или цельной крови при тяжелых гемолитических кризах (то есть периодах, характеризующихся массивным разрушением эритроцитов у пациента). В тяжелых случаях осуществляют трансплантацию костного мозга.
Эритроцитарные гемоглобинопатии Лечение эритроцитарных гемоглобинопатий должно быть направлено на коррекцию дефицита гемоглобина, эритроцитов в крови, дефицита железа в организме, терапию кислородной недостаточности и избегание провоцирующих гемолитические кризы (периоды распада эритроцитов в крови) факторов (курения, употребления алкоголя, некоторых лекарственных препаратов, ионизирующей радиации, тяжелых физических нагрузок, наркотиков и др.). Для восполнения дефицита эритроцитов и гемоглобина в крови всем пациентам назначают вливания цельной крови или эритроцитарной массы (препарат, содержащий донорские эритроциты), а также витамины В9 и В12. Для коррекции дефицита железа прописывают препараты железа. В некоторых случаях по определенным клиническим показаниям пациентам с эритроцитарными гемоглобинопатиями могут хирургически пересадить костный мозг или удалить селезенку.
Аутоиммунные гемолитические анемии Аутоиммунные гемолитические анемии лечатся с помощью иммуносупрессоров и цитостатиков, которые подавляют работу иммунной системы и нарушают выработку и секрецию аутоиммунных эритроцитарных аутоантител. Для восполнения дефицита разрушенных эритроцитов пациентам вливают эритроцитарную массу (препарат, содержащий донорские эритроциты) или цельную кровь. Для обезвреживания вредных продуктов, выделяющихся из гемолизированных эритроцитов, проводят дезинтоксикационную терапию (назначают гемодез, альбумин, реополиглюкин, плазмаферез). Для профилактики тромбозов, которые нередко встречаются у таких пациентов, назначают антикоагулянты (противосвертывающие препараты).
Бабезиоз Бабезиоз лечится путем назначения пациенту комбинированных препаратов, включающих один антибиотик (например, клиндамицин, азитромицин) и один противопаразитарный препарат (хинин, атоваквон).
Отравление гемолитическими ядами Отравления гемолитическими ядами лечатся с помощью различных антидотов (противоядий), которые подбираются в зависимости от типа вещества, вызвавшего интоксикацию. Также таким пациентам назначаются дезинтоксикационные вещества и гемодиализ (очищение крови с помощью специального прибора), которые предназначены для выведения из крови как сами ядов, так и продуктов распада собственных эритроцитов. Промывание желудочно-кишечного тракта осуществляется только в том случае, если отравление случилось после употребления яда в пищу.
Основной задачей лечения болезней желчевыводящих путей является устранение застойных явлений в желчевыводящих путях. Это достигается за счет этиотропного и/или симптоматического лечения. Этиотропное лечение направлено на устранение самой причины закупорки желчевыводящих путей. Оно применяется при описторхозе, опухолях органов билиопанкреатодуоденальной зоны, желчнокаменной болезни. При данных патологиях этиотропное лечение нередко назначают вместе с симптоматическим лечением, которое улучшает отток желчи по желчевыводящим путям, но не нейтрализует саму причину застоя желчи. Симптоматическое лечение обычно назначают при первичном склерозирующем холангите.
Первичный склерозирующий холангит Первичный склерозирующий холангит является быстропрогрессирующим заболеванием, которое обычно приводит к развитию билиарного цирроза печени. Этиотропного лечения против данного заболевания до сих пор не разработано, так как никто не знает его причину. Поэтому таких пациентов лечат симптоматически. Терапия, в основном, направлена на предотвращение застоя желчи внутри печени. С этой целью используют антихолестатики (холестирамин, урсодезоксихолевую кислоту, билигнин и др.). Эти же препараты обладают гепатопротекторным свойством, то есть они защищают клетки печени от повреждения.
Желчнокаменная болезнь Желчнокаменную болезнь лечат с помощью различных методов. В первую очередь, таким пациентам назначают диету с исключением из употребления очень жирной и высококалорийной пищи. Во вторую очередь, им выписывают лекарственные вещества (хенодезоксихолевая и урсодезоксихолевая кислоты), которые могут растворить камни прямо в желчном пузыре. Однако такие препараты обычно назначаются не всем пациентам. Медикаментозная терапия показана только в тех случаях, когда сохранена функция желчного пузыря и проходимость желчных путей (то есть камни не закупоривают желчные протоки). По этим же показаниям производят литотрипсию – разрушение камней под действием специально созданных ударных волн. При закупорке камнями желчных протоков, наличии желтухи и холецистита (воспаления слизистой оболочки желчного пузыря) довольно часто производят оперативное вмешательство с целью удаления желчного пузыря.
Опухоли органов билиопанкреатодуоденальной зоны Основным методом лечения опухолей органов билиопанкреатодуоденальной зоны является оперативное вмешательство. Лучевая терапия и химиотерапия в таких случаях являются менее эффективными.
Описторхоз В легких случаях заболевания его лечат с помощью противопаразитарных препаратов (празиквантел). При осложненном течении этой болезни назначают антибиотики, обезболивающие, дезинтоксикационные (выводят токсины из крови), ферментные (улучшают пищеварение в кишечнике), антигистаминные (уменьшают аллергические проявления данной болезни) препараты и желчегонные средства (ускоряют выведение желчи из печени).
Основным направлением лечения таких патологий является назначение всем пациентам детоксицирующих средств, способных выводить различные метаболиты (
) из тканей организма. Детоксицирующая терапия производится у больных гемохроматозом, болезнью Вильсона-Коновалова, болезнью Жильбера, синдромом Криглера-Найяра, Дабина-Джонсона. При амилоидозе такое лечение не производится, так как амилоидные отложения прочно оседают в печеночных тканях и их невозможно вывести из организма детоксицирующими способами.
Гемохроматоз При наличии гемохроматоза пациенту назначают детоксицирующие препараты (дефероксамин), которые способны хорошо связывать железо в крови и выводить его через почки. Кроме лекарственных средств таким пациентам нередко назначают диету, исключающую прием продуктов, содержащих в больших количествах железо, а также кровопускания, посредством которых удается быстро удалить из организма некоторый объем железа. Считается, что при кровопускании 500 мл крови из организма человека моментально выводится около 250 мг железа.
Болезнь Вильсона-Коновалова При болезни Вильсона-Коновалова назначают диету, которая минимизирует поступление с пищей больших количеств меди в организм, а также детоксицирующие препараты (пеницилламин, унитиол), выводящие свободную медь из организма. Кроме этого таким пациентам назначают гепатопротекторы (повышают устойчивость клеток печени к повреждению), витамины группы В, препараты цинка (замедляют всасывание меди в кишечнике), противовоспалительные средства, иммуносупрессоры (подавляют иммунные реакции в организме), желчегонные препараты (улучшают выведение желчи из печени).
Болезнь Жильбера Во время обострений болезни Жильбера назначают гепатопротекторы (защищают клетки печени от повреждения), желчегонные средства (улучшают выведение желчи из печени), барбитураты (снижают уровень билирубина в крови), витамины группы В. Важным средством профилактики обострений данной патологии является строгое поддержание определенного образа жизни и максимальное избегание провоцирующих факторов (стресса, голодания, тяжелых физических нагрузок, употребления алкоголя, курения и др.), которые могут способствовать увеличению уровня непрямого билирубина в крови.
Синдром Криглера-Найяра При синдроме Криглера-Найяра применяют различные методики детоксикации организма (назначение барбитуратов, обильного питья, плазмафереза, гемосорбции, введение альбумина). В некоторых случаях назначают фототерапию (облучение кожи специальными лампами, вследствие чего происходит разрушение билирубина в организме), переливания крови, трансплантацию печени.
Синдром Дабина-Джонсона Пациентам с синдромом Дабина-Джонсона назначают витамины группы В и желчегонные средства (способствуют выведению желчи из печени). Им противопоказана инсоляция (длительное пребывание под воздействием солнечных лучей). По мере возможности таким больным рекомендуется избегать провоцирующих факторов (тяжелых физических нагрузок, стресса, употребления алкоголя, гепатотоксичных препаратов, голодания, травм, вирусных или бактериальных инфекций и др.).
Амилоидоз Медикаментозное лечение при амилоидозе печени подбирают всегда индивидуально. Препаратами выбора являются иммунодепрессанты (подавляют иммунные реакции в организме), цитостатики (замедляют процессы клеточного давления в тканях), гепатопротекторы (защищают клетки печени от повреждения). При некоторых формах амилоидоза производят пересадку печени.
При возникновении острого панкреатита или рецидивировании (
) хронического панкреатита в первые несколько дней назначают голод, то есть в это время пациент не должен принимать пищу. Его переводят на парентеральное питание (
то есть ему вводят питательные вещества напрямую в кровь через катетер
). Следующим направлением лечения при панкреатите является уменьшение желудочной секреции с помощью специальных препаратов (
антациды, фамотидин, пирензепин, ранитидин и др.
), так как она повышает выработку ферментов в поджелудочной железе. Из-за этого, собственно говоря, и назначают в первые сутки голодание, потому что пища является прекрасным стимулятором выработки в желудке желудочного сока и панкреатического сока в поджелудочной железе.
При всех панкреатитах обычно назначают обезболивающие (
анальгин, дротаверин, баралгин, морфин и др.
) средства и ингибиторы протеолиза (
гордокс, апротинин, контрикал и др.
). Последние блокируют работу панкреатических активизированных ферментов, которые вызывают аутолиз (
) тканей поджелудочной железы и, тем самым, снижают интенсивность воспалительных процессов в ней. Также при панкреатитах назначают заместительную терапию, которая включает препараты (
фестал, панкреатин, мезим, креон, панзинорм, холензим и др.
), содержащие панкреатические ферменты. Эти препараты улучшают пищеварение в кишечнике у больных панкреатитом. Иногда при панкреатитах выписывают
метоклопрамид, домперидон и др.
). Эти лекарства обладают не только противорвотными свойствами, но и улучшают моторику в желудочно-кишечной системе.
Существуют следующие основные причины появления желтых склер глаз у новорожденных:
- Синдром Криглера-Найяра. Синдром Криглера-Найяра – патология, при которой в клетках печени отсутствует фермент (глюкуронилтрансфераза), превращающий непрямой билирубин в прямой билирубин, вследствие чего первый накапливается в крови, проникает в склеры глаз и окрашивает их в желтый цвет.
- Синдром Дабина-Джонсона. Синдром Дабина-Джонсона представляет собой врожденное заболевание, при котором нарушается выведение прямого билирубина из клеток печени, из-за чего происходит нарушение удаления билирубина из печени и всего организма в целом.
- Физиологическая желтуха новорожденных. В период внутриутробного развития у плода в эритроцитах имеется большое количество фетального гемоглобина. Когда ребенок рождается, то происходит замена этого вида гемоглобина на обычный гемоглобин (HbA-гемоглобин), который является доминантной (преобладающей) формой у всех детей и взрослых. Такая смена сопровождается пожелтением кожи и склер глаз у новорожденного и длится первые 7 – 8 дней его жизни.
- Ядерная желтуха. Ядерная желтуха – это патологическое состояние, при котором в крови у новорожденных резко возрастает уровень непрямого билирубина (более 300 мкмоль/л). Причиной этого повышения могут быть несовместимость матери и плода по группам крови, наследственные эритроцитарные мембранопатии, болезнь Гиршпрунга, врожденный пилоростеноз (непроходимость привратника желудка) и др.
- Инфекционный гепатит. Инфекционный гепатит у новорожденных наиболее часто встречается в тех случаях, когда их матери во время беременности не наблюдаются у врачей и не проходят разнообразные лабораторные тесты на наличие у них инфекций (токсоплазмоза, герпеса, цитомегаловируса, гепатита В и др.).
Как очистить белки глаз от желтизны? Очистить белки глаз от желтизны навсегда можно только путем излечения тех патологий (болезни печени, желчевыводящих путей, крови и др.), которые ее вызывают. Какого-либо другого способа такого очищения не существует, так как желтизну обычно вызывает осаждение билирубина в белочной оболочке глаз, куда он заносится из крови.
Алкогольные напитки содержат этиловый спирт, который является токсичным продуктом для клеток печени. При чрезмерном его употреблении клетки печени повреждаются, и возникает токсический гепатит (
воспаление печеночной ткани
). При нем часть клеток печени погибает, в результате чего печень теряет способность обезвреживать весь непрямой билирубин, который циркулирует в крови, вследствие чего он накапливается в ней. Также при повреждении клеток печени происходит выброс в кровь прямого билирубина, который эти клетки уже успели создать из непрямого билирубина. Поэтому при приеме алкоголя в крови у человека вырастает уровень прямого и непрямого билирубина, что приводит к их проникновению в склеры глаз, из-за чего последние окрашиваются в желтый цвет.
Таких капель не существует. Просто нет смысла разрабатывать эти капли, так как они будут действовать очень короткое время, потому что при патологиях, вызывающих пожелтение белков глаз, билирубин, находящийся в крови в высоких концентрациях, будет постоянно проникать в белочную оболочку глаз и окрашивать ее в желтый цвет. Поэтому, для того чтобы избавиться от желтизны белков глаз, необходимо устранить главную причину повышения в крови билирубина.
ОБРАТИТЕ ВНИМАНИЕ!
Прежде чем начнете читать статью, узнайте, как Елена Малышева смогла восстановить свое зрение всего за две недели
узнать подробнее Если у человека желтые белки глаз, причины могут крыться в появлении разных серьезных недугов, например, возможны болезни внутренних органов. Рекомендуется сразу обратиться за помощью к медикам, так как желательно обнаружить патологию на начальном этапе ее развития.
Пожелтение белков глаз может означать возникновение таких болезней, как вирусный гепатит, конъюнктивит или даже раковая опухоль. Самостоятельно человек не сможет установить точную причину, поэтому лучше сразу обратиться к врачу, провести обследование, начать лечение.
Если у пациента пожелтели белки глаз, то возможны следующие причины данного явления:
- Чаще всего изменение цвета белков на глазах у человека происходит при поражениях печени.
- У только что рожденных малышей желтые глазные яблоки могут быть на протяжении 3 — 5 дней после рождения. Это явление носит название «желтушка у младенцев».
- Если у больного желтые глаза, причина может крыться в развитии на конъюнктиве злокачественного образования.
- Еще один вариант, почему желтеют белки глаз, — наличие у пациента недуга, поразившего сами глаза. Чаще всего это специфические заболевания, развивающиеся на зрительных органах.
- Желтизна в глазах может развиться от усталости после интенсивной интеллектуальной работы. Чаще всего такое явление наблюдается у людей, сутками сидящих перед монитором компьютера.
Желтизна белков резко бросается в глаза
Желтизна белков глаз может появиться и под воздействием других факторов.
В любом случае выяснение причины и лечение вышеназванных патологий должно происходить под наблюдением врача.
Самостоятельное диагностирование и прием лекарственных препаратов недопустимо, так как может спровоцировать серьезные осложнения.
Если у обратившегося в поликлинику человека белок глаза желтый, то это может означать гепатит или другое поражение структур печени.
В организме есть специальный фермент, который находится в эритроцитах.
Он называется билирубин, вырабатывается печенью. Когда под воздействием микроорганизмов, попавших в печеночные структуры, это вещество распадается, белки глаз желтеют. При этом желтизна из-за процессов в печени распространяется на все тело человека.
Желтушка новорожденных проходит под УФО облучением
Симптомы такого поражения:
- Белки глаз желтые.
- Печень увеличена в размерах.
- Возможно повышение температуры.
- Все тело больного покрыто желтыми пятнами или полностью окрашено в этот цвет.
- Потеря аппетита, общая слабость.
Если у больного есть указанные симптомы, надо сразу вызывать врача или везти человека в больницу. Как правило, выявляется гепатит, чаще всего типа А. Это группа серьезных заболеваний. Чаще всего встречается у детей (желтуха). Ее развитие на начальном этапе можно выявить именно с помощью пожелтевших глазных белков (некоторые виды этой болезни не вызывают полного пожелтения тела больного).
Для профилактики и лечения глазных заболеваний наши читатели советуют
Комплекс для улучшения зрения «ОФТАЛЬМАКС»
. Уникальный натуральный препарат – новейшая разработка современной науки. Комплекс «ОФТАЛЬМАКС» реализуют два эффекта: лечебный — улучшение зрения, снижение давления, удаление результатов стрессов, прекращение головной боли. Косметический — снимает отечность, расслабляет мимические мышцы, способствует улучшению эластичности кожи, снимает покраснения. Подходит для взрослых и детей, удобно использовать на работе, дома и в школе, клинически испытаны, одобрены министерством здравоохранения США и России.
Мнение врачей… » Если глаз желтоватый, то печень поражена не вирусами или бактериями, а паразитами.
Этот симптом четко проявляется при таких недугах, как эхинококкоз или описторхоз. Болезни вызываются различными видами червей, которые селятся в печени, откладывают там яйца. Их личинки питаются в этом органе, а затем, повзрослев, перемещаются в другие части тела человека.
Желтуха может появиться даже из-за паразитов печени
Многие молодые матери интересуются, почему белки у их только что рожденного ребенка окрашены в желтый цвет. Это явление — желтушка — характерно для младенцев. Оно развивается из-за насыщения крови малыша большим количеством эритроцитов при развитии в утробе матери. После рождения ему не нужен такой объем эритроцитов, поэтому они начинают распадаться. Из-за этого у младенца желтеют глазки и кожа тела.
Мамы бросаются к докторам с вопросом, что делать. Беспокоиться не надо, обычно это явление проходит само собой в течение 7 — 12 суток. Если этого не произошло, то, возможно, у ребенка есть другое заболевание, вызвавшее подобные признаки. Тогда необходимо обратиться за помощью к врачу.
Белок глаза может окраситься в чуть желтоватые оттенки (слегка, по краям) или полностью изменить цвет из-за развития различных опухолевых новообразований на конъюнктиве. Чаще всего это происходит при возникновении меланомы. Эту болезнь довольно трудно диагностировать. Такая разновидность рака может привести к серьезным последствиям, поэтому лечиться от заболевания надо в специализированных клиниках.Подробнее о лечении меланомы смотрите в этом видео:
источник
 вирусные, аутоиммунные, токсические, лекарственные гепатиты;
вирусные, аутоиммунные, токсические, лекарственные гепатиты; Пингвекула (жировик). Представляет собой доброкачественное новообразование желтого цвета, локализующиеся на склеральной конъюнктиве. Чаще всего встречается у людей пожилого возраста. Пингвекула возникает вследствие нарушений липидного обмена или действия различных провоцирующих факторов. Нередко осложняется синдромом сухого глаза.
Пингвекула (жировик). Представляет собой доброкачественное новообразование желтого цвета, локализующиеся на склеральной конъюнктиве. Чаще всего встречается у людей пожилого возраста. Пингвекула возникает вследствие нарушений липидного обмена или действия различных провоцирующих факторов. Нередко осложняется синдромом сухого глаза.