К сожалению, иногда заболевания печени не поддаются лечению: цирроз, вирусные гепатиты, рак и т. д. Тогда происходят необратимые изменения клеточной структуры железы, и она перестаёт выполнять свои функции. В результате патологических изменений пациент постепенно умирает из-за сильнейшей интоксикации организма.
Однако не стоит отчаиваться, выход есть – пересадка печени. Это хирургическая операция, во время которой пациенту заменяют больную железу на здоровую, взятую у донора. Трансплантация печени не гарантирует успешного результата, однако даёт шанс человеку на полноценную жизнь. О том, кому показана операция, как она происходит и сколько стоит, пойдёт речь далее.
Впервые операцию по пересадке самой крупной железы провели в 1963 году в США (Денвер, штат Колорадо). Донорский орган был взят у умершего человека. Это очень сложная процедура, так как печёночные ткани легко повредить. По этой причине сохранить целостность железы и пересадить её крайне тяжело. Ещё одна серьёзная проблема на пути к успешной трансплантации – это реакция иммунитета на чужеродные ткани. Для решения этой проблемы использовали препараты, которые предотвращают повреждение пересаженного органа иммунной системой получателя.
Лидеры по трансплантации печени – это США, Япония, Европа. Современные медики пересаживают по несколько тысяч органов за год. Однако несмотря на это достижение далеко не все пациенты, которые ожидают операции, доживают до неё.
Во второй половине 80-х годов медики узнали, что печень способна самостоятельно восстанавливаться. Тогда врачи решили попробовать пересадить часть железы. Больному трансплантировали левую часть органа кровного родственника.
Пересадка печени в России проводится в специальных центрах Москвы, Санкт-Петербурга и других городов.
Многих людей интересует вопрос о том, сколько живут после трансплантации железы. Согласно медицинской статистике, через 5 лет после процедуры выживает в среднем 60% пациентов. Примерно 40% человек с пересаженной печенью может прожить около 20 лет.
Ортотопическая трансплантация печени – это сложная и дорогая процедура. Врачи осуществляют пересадку печени от живого донора или умершего пациента со здоровой печенью. Если пациент не подписал отказ от пожертвования своих органов, то после его смерти его печень могут изъять для спасения жизни другого человека.
Живой донор печени может быть родственником больного. Также стать донором имеет право человек, у которого такая же группа крови или совместимая, как у реципиента (пациента, получающего печень).
Как утверждают медики, родственная пересадка печени – это очень выгодное решение вопроса. Как правило, железа хорошего качества быстро приживается, кроме того, врачи имеют возможность лучше подготовиться к процедуре.
Перед пересадкой органа донор должен пройти всестороннее обследование, после которого медики примут решение о возможности операции. Во время диагностики выявляют группу крови, совместимость тканей донора с больным и т. д. Также важен рост и масса тела здорового человека. Кроме того, перед тем как дать согласие на донорство печени, врачи проверяют его психологическое состояние.
Современные медики рекомендуют найти живого донора, так как такой метод имеет массу плюсов:
- Трансплантат быстрее приживается. Более чем у 89% молодых пациентов орган успешно приживается.
- Для подготовки железы уходит меньше времени.
- Сокращается период специфической подготовки – холодовая ишемия.
- Живого донора найти проще.
Но существуют и минусы данного метода. После хирургического вмешательства могут возникнуть опасные последствия для донора. Тогда нарушается функциональность органа, проявляются серьёзные осложнения.
Это, по сути, ювелирная работа, когда хирург удаляет небольшую часть печени, которая должна подойти больному. При этом врач рискует донором, состояние которого может ухудшиться. Кроме того, после трансплантации существует риск рецидива болезни, из-за которой ему нужна была пересадка.
Трансплантировать печень можно от умершего человека, мозг которого умер, а сердце и другие органы функционируют. Тогда при условии, что печень умершего подходит реципиенту по всем параметрам, её могут пересадить.
Часто на тематических форумах можно увидеть объявления: «Стану донором печени!». Однако далеко не каждый человек может им стать. Медики выделяют основные требования к потенциальным донорам:
- Человек должен быть старше 18 лет.
- Группа крови донора и реципиента должны совпадать.
- Человек, который желает стать донором, должен быть здоровым, что подтверждается анализами. Отсутствует ВИЧ, вирусный гепатит.
- Размер железы донора должен соответствовать габаритам органа больного.
Врачи не одобряют кандидатуру человека, если его печень повреждена вследствие каких-нибудь заболеваний, злоупотребления алкоголем, длительного приёма сильных медикаментов и т. д.
Больных, которые ожидают трансплантат, делят на группы низкого и высокого риска. Сначала проводят операцию пациентам из группы высокой степени риска. Однако во время ожидания органа заболевание развивается, и больной может перейти в группу высокого риска.
Медики выделяют следующие показания к пересадке донорского органа:
- Цирроз. Пересадка печени при циррозе проводится чаще всего. На поздних стадиях заболевания повышается вероятность печёночной недостаточности, что грозит глубоким угнетением функций органа. Тогда больной теряет сознание, у него нарушается дыхание, кровообращение.
- Вирусный гепатит. При гепатите С и других формах заболевания, кроме гепатита А, может понадобиться пересадка железы.
- Недостаточность печени с острым течением. Нарушается одна или несколько функций органа вследствие повреждения печеночных тканей после сильного отравления организма.
- Патологии развития желчевыводящих путей.
- Новообразования в печени. Трансплантацию проводят при раке только в том случае, если опухоль размещена в железе. При множественных метастазах (вторичный очаг патологического процесса), которые распространяются на другие органы, операцию не проводят. Кроме того, пересадка необходима при формировании большого количества кист в печеночных тканях.
- Гемохроматоз – это наследственная патология, при которой нарушается метаболизм железа, как следствие, оно скапливается в органе.
- Кистозный фиброз – это генетическое заболевание, при котором происходит системное поражение печени и других желез.
- Гепатоцеребральная дистрофия – это врождённое нарушение обмена меди, вследствие которого поражается центральная нервная система и другие органы (в том числе печень).
Вышеописанные болезни достаточно опасные, так как вызывают появление рубцов на печёночных тканях. Вследствие необратимых изменений функции органа угнетаются.
Хирургическое вмешательство необходимо при гепатите или циррозе в тяжёлой форме, когда повышается вероятность того, что больной не проживёт дольше года. Тогда состояние железы стремительно ухудшается, и остановить этот процесс врачам не удаётся. Пересадку назначают, если качество жизни больного снизилось и он не может самостоятельно себя обслужить.
Трансплантацию печени запрещено проводить при следующих заболеваниях и состояниях:
- Инфекционные заболевания (туберкулёз, воспаление костной ткани и т. д.), которые активно развиваются.
- Тяжёлые заболевания сердца, лёгких и других органов.
- Метастазирование злокачественных опухолей.
- Травмы или заболевания головного мозга.
- Пациент, который по той или иной причине не может принимать медикаменты на протяжении всей жизни.
- Лица, которые регулярно злоупотребляют спиртными напитками, курят или принимают наркотические вещества.
Под вопросом операция будет у следующей группы пациентов:
- Дети младше 2-х лет.
- Пациенты старше 60 лет.
- Ожирение.
- Стоит вопрос о пересадке сразу нескольких внутренних органов.
- Пациенты с синдромом Бадда-Киари – это нарушение кровотока вследствие закупорки воротной вены печени сгустками крови.
- Пересадка печени и других органов брюшного пространства проводилась ранее.
Чтобы выяснить, есть ли у вас противопоказания, необходимо провести диагностику.
Перед тем как провести пересадку печени, пациент должен пройти массу исследований. Это необходимо, чтобы врач убедился в том, что организм больного примет трансплантат.
Для этой цели пациенту назначают следующие анализы:
- Клинический анализ крови на содержание гемоглобина, эритроцитов, лейкоцитов, тромбоцитов.
- Биохимическое исследование крови и мочи для определения уровня биологически важных химических веществ, разных продуктов метаболизма и их трансформации в биологических жидкостях человека.
- Клинический анализ мочи для оценки ее физико-химических характеристик, микроскопии осадка.
- Исследование крови для выявления концентрации аммиака, щелочной фосфатазы, общего белка, а также его фракций и т. д.
- Анализ крови на холестерин.
- Коагулограмма – это исследование, которое показывает свёртываемость крови.
- Анализ на АФП (α-фетопротеин).
- Диагностика для выявления группы крови, а также резус-принадлежности.
- Анализ на гормоны щитовидки.
- Серологический анализ крови для выявления антител к вирусу СПИДа, гепатита, цитомегаловирусу, герпесу и т. д.
- Туберкулиновая проба (реакция Манту).
- Бактериологическое исследование мочи, кала.
- Анализ крови на онкомаркеры – это исследование для обнаружения специфических белков, которые вырабатывают клетки злокачественных образований.
Кроме того, перед операцией проводят инструментальную диагностику: ультразвуковое исследование печени, органов брюшной полости, желчных ходов. Допплер-УЗИ поможет определить состояние сосудов печени. Также больному назначают компьютерную томографию печени и брюшины.
При необходимости врач назначает артериографию, аортографию железы, рентгологическое исследование желчных протоков. Иногда больным показана биопсия (прижизненный забор фрагментов тканей) печени, рентгенография грудной клетки и костных тканей. В некоторых случаях не обойтись без электрокардиограммы и УЗИ сердца.
Перед операцией могут прояснить картину эндоскопические методы исследования: ЭГДС (эзофагогастродуоденоскопия), колоноскопия кишечника.
После проведения диагностики врачи определяет, можно ли пациенту проводить пересадку печени. Если ответ утвердительный, то пациент должен соблюдать диету, выполнять специальные упражнения перед хирургическим вмешательством. Кроме того, стоит исключить из жизни спиртные напитки и сигареты. Перед процедурой больной должен принимать препараты, которые назначил доктор. При этом следует внимательно относиться к своему состоянию, а при появлении подозрительных симптомов сразу же обратиться к врачу.
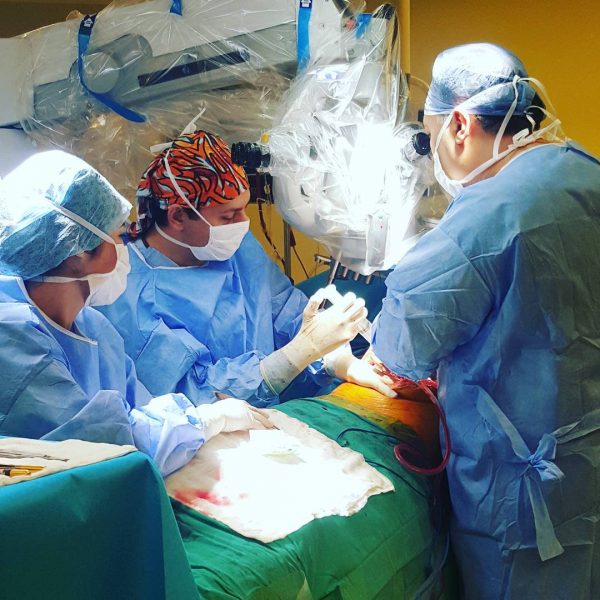
Трансплантация железы – это сложная процедура, которая требует присутствия хирурга, гепатолога и координатора. При появлении других симптомов в операционную могут пригласить кардиолога или пульмонолога. Делают пересадку от 4 до 12 часов.
Действия врачей во время трансплантации печени:
- Сначала с помощью специального инструмента орган обескровливается.
- Потом в брюшное пространство устанавливают дренаж, а также проводится дренирование желчного пузыря и его протоков.
- Врачи перерезают кровеносные сосуды, которые транспортируют кровь к печени, после чего удаляют больную железу.
- В этот момент специальные насосы откачивают кровь от ног и возвращают её обратно в русло.
- Затем донорскую печень или её часть накладывают, а вены и желчные протоки присоединяют к ней.
- Желчный пузырь удаляют вместе с больной печенью, с трансплантатом его не приживляют.
После операции пациент находится в стационаре на протяжении 20–25 дней. В этот период пересаженная железа ещё не функционирует, для поддержки организма используют специальный аппарат.
Потом проводится превентивная (подавляющая) терапия для иммунной системы. Таким образом врачи пытаются предупредить отторжение трансплантата. Лечение длится на протяжении полугода после хирургического вмешательства. Кроме того, пациенту назначают лекарственные средства для улучшения кровообращения, которые предотвращают тромбообразование.
Сразу после операции повышается вероятность следующих осложнений:
- Трансплантат бездействует. Железа чаще не функционирует после пересадки от умершего донора. Если реципиенту трансплантировали железу от живого донора, то такое осложнение встречается реже. Тогда врач ставит вопрос о проведении повторной операции.
- Реакции иммунитета. В постоперационный период нередко происходит отторжение трансплантата. Острое отторжение можно контролировать, а хроническое – нет. Если орган пересаживают от живого донора, который ещё и является родственником, то отторжение встречается редко.
- Кровоизлияние проявляется у 7,5% пациентов.
- Сосудистые патологии: сужение просвета артерии печени, закупорка сосудов тромбами, синдром обкрадывания. Это редкие и опасные осложнения, после развития которых может понадобиться повторная операция.
- Закупорка или сужение портальной вены железы. Выявить это осложнение поможет ультразвуковое исследование.
- Закрытие просвета вен печени. Это осложнение является следствие врачебной ошибки. Обычно проявляется во время трансплантации части органа.
- Сужение просвета желчных путей и истечение желчью. Эта патология наблюдается у 25% пациентов.
- Синдром малого размера пересаживаемой печени. Осложнение проявляется при трансплантации органа от живого человека, если врачи ошиблись с вычислением его размера. Если симптомы проявляются дольше 2-х дней, то назначается повторная операция.
- Присоединение инфекции. Часто осложнение не проявляется симптомами, при этом существует риск пневмонии и даже смерти больного. Для профилактики инфицирования пациенту назначают антибактериальные препараты, которые он принимает, пока врачи не удалят дренажные системы и катетеры.
Пациенты интересуются вопросом о том, сколько живут после пересадки органа. Если состояние человека перед операцией тяжёлое, то летальный исход наблюдается в 50% случаев. Если же реципиент нормально себя чувствовал до трансплантации, то выживает около 85% пациентов.
Высокая вероятность летально исхода у больных со следующими диагнозами:
- Онкологические образования в железе.
- Гепатит типа В или тяжелая форма гепатита А, сопровождающаяся острой печёночной недостаточностью.
- Закупорка портальной вены.
- Пациенты от 65 лет.
- Больные, которым ранее проводили операции.
Через год после пересадки умирает 40% больных из группы высокого риска, а через 5 лет – более 68%. В лучшем случае люди после операции живут 10 лет и более.
После пересадки печени необходимо продолжать лечение, чтобы предупредить осложнения. Для этой цели пациент должен соблюдать следующие правила:
- Регулярный приём препаратов для подавления отторжения.
- Периодическое прохождение диагностики для контроля состояния организма.
- Соблюдение строгой диеты.
- Рекомендуется больше отдыхать, чтобы организм быстрее восстановился.
- Полностью отказаться от алкоголя и курения.
После операции важно придерживаться диеты, чтобы не перегружать печень. Стоит исключить из меню жареную, жирную пищу, копчёные изделия. Принимать пищу 4 раза за сутки небольшими порциями. Можно есть овощи и фрукты.
При соблюдении этих правил пациенты проживают от 10 лет и более.
Пересадку печени при циррозе и других заболеваниях в России осуществляют известные институты трансплантологии. К наиболее популярным относят центры в Москве и Санкт-Петербурге: научный центр хирургии им. Академика Петровского, институт трансплантологии им. Склифасовского, НЦХ РАМН и т. д. Квалифицированные специалисты, которые работают там регулярно, проводят подобные операции с применением современного оборудования.
Пациенты интересуются тем, сколько стоит операция в России. Государственные клиники предлагают данную услугу совершенно бесплатно по квотам федерального бюджета. Кроме того, многие исследования (УЗИ, магнитно-резонансная томография и т. д.) проводят за счёт фонда обязательного страхования. Цена на операцию по госстандартам колеблется от 80000 до 90000 рублей.
Для сравнения: комплексная диагностика в Германии стоит около 6000 евро, а сама пересадка – 200000 евро. В Израиле операцию можно провести за 160000 – 180000 евро. Цена трансплантации печени в Турции составляет около 100000 евро, а в Америке – до 500000 долларов.
По словам медиков, пересадка печени – это сложнейшая операция, которая имеет разный итог. Молодые пациенты быстрее и легче восстанавливаются, чем представители старшего поколения. А люди старше 50 лет, у которых много сопутствующих диагнозов, чаще всего погибают.
Отзывы пациентов о трансплантации железы:
Исходя из всего вышеизложенного, можно заключить, что пересадка печени – это сложная операция, которую проводят при дисфункции органа. Процедура не всегда заканчивается успешно. Однако это шанс человека на возможность жить. Лучше приживается трансплантат от кровного родственника. А для того чтобы избежать опасных осложнений в постоперационный период, пациент должен вести здоровый образ жизни (отказ от алкоголя, курения, правильное питание и т. д.) и принимать препараты, которые назначил врач. Кроме того, необходимо регулярно обследоваться у врача, чтобы следить за состоянием трансплантата, а при необходимости принять лечебные меры.
источник
В организме человека печень выполняет большое количество функций. Главные из них – синтез белков, накопление энергетических веществ и выведение токсинов – обеспечивают его жизнедеятельность. Нарушение в работе этого органа ведет к тяжелым последствиям и даже смерти. Но в настоящее время в медицине найдено альтернативное решение этой проблемы – трансплантация печени.
Институт имени Склифосовского
Методика проведения трансплантационных операций разработана в 60-их годах 20-го века. Ее назначают тогда, когда лечение не дает положительных результатов. К радикальным мерам прибегают при наличии основных показаний из национального списка клинических рекомендаций. Это могут быть такие заболевания как:
- рак,
- печеночная недостаточность,
- атрофия, цирроз печени и т.д.
Большое число проведенных успешных операционных действий по замене главной железы привело к созданию медицинских центров.
Цена зависит от уровня медицинского учреждения, а также – условий и квалификации врачей. Например, в Америке имплантация стоит около 400 000 – 500 000$, в Германии, Израиле – дешевле. Стоимость пересадки печени в Москве – около 2-3 млн. рублей.
В столице проводится трансплантация печени в:
- институте Склифосовского;
- в частной клинике имени А.И. Бурназяна;
- в научном центре хирургии имени академика Б. В. Петровского;
- Существует шестилетний опыт пересадки печени ребенку в Москве в Федеральном научном центре трансплантологии и искусственных органов имени Академика В. И. Шумакова.
источник
Печень – самый большой внутренний орган нашего организма. Она выполняет около сотни функций, основными из которых являются:
- Продукция и выведение желчи, которая необходима для пищеварения и всасывания витаминов.
- Синтез белков.
- Дезинтоксикация организма.
- Накопление энергетических веществ.
- Выработка факторов свертывания крови.
Без печени человек прожить не сможет. Можно жить с удаленной селезенкой, поджелудочной железой, почкой (даже при отказе обеих почек возможна жизнь на гемодиализе). Но научиться заменять чем-то функции печени медицина пока не научилась.
А заболеваний, приводящих к полному отказу работы печени, достаточно много и с каждым годом число их увеличивается. Лекарств, эффективно восстанавливающих клетки печени, нет (несмотря на рекламу). Поэтому единственным способом сохранить жизнь человеку при прогрессирующих склеротических процессах в этом органе, остается пересадка печени.
Трансплантация печени – метод достаточно молодой, первые экспериментальные операции были проведены в 60-х годах ХХ века. К настоящему времени по всему миру насчитывается около 300 центров по пересадке печени, разработано несколько модификаций этой операции, число успешно выполненных пересадок печени насчитывает сотни тысяч.
Недостаточная распространенность этого метода в нашей стране объясняется малым количеством центров по трансплантации (всего 4 центра на всю Россию), пробелы в законодательстве, недостаточно четкие критерии по забору трасплантатов.
Если сказать в двух словах, то трансплантация печени показана тогда, когда ясно, что болезнь неизлечима и без замены этого органа человек погибнет. Какие же это болезни?
- Конечная стадия диффузных прогрессирующих заболеваний печени.
- Врожденные аномалии печени и протоков.
- Неоперабельные опухоли (рак и другие очаговые образования печени).
- Острая печеночная недостаточность.
Основные кандидаты на пересадку печени – это пациенты с циррозом. Цирроз – это прогрессирующая гибель печеночных клеток и замещение их соединительной.

- Инфекционной природы (в исходе вирусных гепатитов В, С).
- Алкогольный цирроз.
- Первичный билиарный цирроз печени.
- Как исход аутоиммунного гепатита.
- На фоне врожденных нарушений обмена веществ (болезнь Вильсона-Коновалова).
- В исходе первичного склерозирующего холангита.
Больные циррозом печени погибают от осложнений – внутреннего кровотечения, асцита, печеночной энцефалопатии.
Показаниями для трансплантации является не само наличие диагноза цирроза, а скорость прогрессирования печеночной недостаточности (чем быстрее нарастают симптомы, тем скорее нужно принимать меры для поиска донора).
Существуют абсолютные и относительные противопоказания для этого метода лечения.
Абсолютными противопоказаниями для пересадки печени являются:
- Хронические инфекционные заболевания, при которых происходит длительное персистирование инфекционного агента в организме (ВИЧ, туберкулез, активный вирусный гепатит, другие инфекции).
- Тяжелые нарушения функции других органов (сердечная, легочная, почечная недостаточность, необратимые изменения нервной системы).
- Онкологические заболевания.
Относительные противопоказания:
- Возраст старше 60 лет.
- Ранее перенесенные операции на верхнем этаже брюшной полости.
- Пациенты с удаленной селезенкой.
- Тромбозы воротной вены.
- Низкий интеллект и социальный статус пациента, в том числе и на фоне алкогольной энцефалопатии.
- Ожирение.

- Ортотопическая.
- Гетеротопическая.
Ортотопическая пересадка печени – это пересадка печени донора на свое обычное место в поддиафрагмальное пространство справа. При этом сначала удаляется больная печень вместе с участком нижней полой вены, и на ее место помещается печень донора (целая или только часть).
Гетеротопическая трансплантация – это пересадка органа или его части на место почки или селезенки (к соответствующим сосудам) без удаления своей больной печени.
По видам используемого трансплантата пересадка печени делится на:
- Пересадка целой печени от трупа.
- Пересадка части или одной доли трупной печени (методика СПЛИТ- разделение печени донора на несколько частей для нескольких реципиентов).
- Пересадка части печени или одной доли от ближайшего родственника.
Печень – это орган, очень удобный для подбора донора. Для определения совместимости достаточно иметь одну и ту же группу крови без учета антигенов системы HLA. Еще очень важен подбор по величине органа (особенно это актуально при пересадке печени детям).
Донором может быть человек со здоровой печенью, у которого зафиксирована смерть мозга (чаще всего это люди, погибшие от тяжелой черепно-мозговой травмы). Здесь существует достаточно много препятствий для забора органа у трупа в связи с несовершенностью законов. Кроме того, в некоторых странах забор органов у трупов запрещен.
Процедура пересадки печени от трупа состоит в следующем:
- При установлении показаний для пересадки печени пациент направляется в ближайший центр трансплантации, где проходит необходимые обследования и заносится в лист ожидания.
- Место в очереди на трансплантацию зависит от тяжести состояния, скорости прогрессирования заболевания, наличия осложнений. Довольно четко это определяется несколькими показателями – уровнем билирубина, креатинина и МНО.
- При появлении подходящего трупного органа специальная врачебная комиссия всякий раз пересматривает лист ожидания и определяет кандидата на пересадку.
- Пациент экстренно вызывается в центр (в течение 6 часов).
- Проводится экстренная предоперационная подготовка и сама операция.
Родственная пересадка части печени проводится от кровного родственника (родителей, детей, братьев, сестер) при условии достижения донором возраста 18 лет, добровольного согласия, а также совпадения групп крови. Родственная трансплантация считается более приемлемой.
Основные преимущества родственной пересадки:
- Не нужно долго ждать донорскую печень (время ожидания в очереди на трупную печень может составлять от нескольких месяцев до двух лет, многие нуждающиеся просто не доживают).
- Есть время для нормальной подготовки как донора, так и реципиента.
- Печень от живого донора, как правило, хорошего качества.
- Реакция отторжения наблюдается реже.
- Психологически легче переносится пересадка печени от родственника, чем от трупа.
- Печень способна регенерировать на 85%, часть печени «вырастает», как у донора, так и у реципиента.
Для родственной пересадки печени ребенку до 15 лет достаточно половины одной доли, взрослому – одной доли.
80% всех пересадок печени – это ортотопическая пересадка. Длительность такой операции -8-12 часов. Основные этапы этой операции:

Идеально, когда две операции проходят одновременно и в одной больнице: изъятие органа у донора и гепатэктомия у пациента. Если это невозможно, донорский орган сохраняют в условиях холодовой ишемии (максимальный срок – до 20 часов).
Трансплантация печени относится к самым сложным операциям на органах брюшной полости. Восстановление кровотока через донорскую печень происходит обычно сразу на операционном столе. Но самой операцией лечение пациента не заканчивается. Начинается очень сложный и долгий послеоперационный этап.
Около недели после операции пациент проведет в отделении реанимации.

- Первичная недостаточность трансплантата. Пересаженная печень не выполняет свою функцию – нарастает интоксикация, некроз печеночных клеток. Если не провести срочную повторную трансплантацию, больной погибает. Причиной такой ситуации чаще всего является острая реакция отторжения.
- Кровотечения.
- Разлитие желчи и желчный перитонит.
- Тромбоз воротной вены или печеночной артерии.
- Инфекционные осложнения (гнойные процессы в брюшной полости, пневмонии, грибковые инфекции, герпетическая инфекция, туберкулез, вирусный гепатит).
- Отторжение трансплантата.
Отторжение трансплантата – это основная проблема всей трансплантологии. Иммунная система человека вырабатывает антитела на любой чужеродный агент, попадающий в организм. Поэтому если не подавлять эту реакцию, произойдет просто гибель клеток донорской печени.
Поэтому пациенту с любым пересаженным органом придется всю жизнь принимать препараты, подавляющие иммунитет (иммуносупрессоры). Чаще всего назначается циклоспорин А и глюкокортикоиды.
В случае с печенью особенность в том, что с течением времени риск реакции отторжения снижается и возможно постепенное снижение дозы этих препаратов. При пересадке печени от родственника также требуются меньшие дозы иммуносупрессоров, чем после пересадки трупного органа.
После выписки из центра больного просят в течение 1-2 месяцев не уезжать далеко и еженедельно наблюдаться у специалистов центра трансплантации. За это время подбирается доза иммуносупрессивной терапии.
Пациенты с пересаженной печенью, получающие постоянно препараты, подавляющие иммунитет – это группа высокого риска прежде всего по инфекционным осложнениям, причем заболевание у них могут вызвать даже те бактерии и вирусы, которые у здорового человека болезней обычно не вызывают (условно-патогенные). Они должны помнить, что при любых проявлениях инфекции им нужно получать лечение (антибактериальное, антивирусное или противогрибковое).
И, конечно, несмотря на наличие современных препаратов, риск реакции отторжения сохраняется всю жизнь. При появлении признаков отторжения требуется повторная трансплантация.
Несмотря на все трудности, более чем тридцатилетний опыт трансплантологии печени показывает, что пациенты с донорской печенью в подавляющем большинстве живут более 10 лет после пересадки, возвращаются к трудовой активности и даже рожают детей.

Пациентам, не желающим ждать и имеющим деньги, интересно будет знать цены на платную трансплантацию.
Операция пересадки печени относится к самым дорогим. За рубежом цена такой операции составляет от 250 до 500 тыс. долларов. В России- порядка 2,5-3 миллионов рублей.
Существует несколько основных центров по пересадке печени, а также есть около десятка медучреждений в крупных городах, имеющих на это лицензию.
- Основной центр пересадки печени в России – ФНЦ трансплантологии и искусственных органов им. Шумакова, Москва;
- Московский центр трансплантации печени НИИ Скорой помощи им. Склифосовского;
- РНЦРХТ в Санкт-Петербурге;
- ФБУЗ « Приволжский окружной медицинский центр» в Нижнем Новгороде;
- Пересадками печени занимаются также в Новосибирске, Екатеринбурге, Самаре.
источник
Спасение пациентов, страдающих рядом неизлечимых болезней печени, стало возможным благодаря разработке и внедрению в клиническую практику трансплантации печени. Впервые в нашей стране ортотопическая трансплантация печени была осуществлена в феврале 1990 года в Российском научном центре хирургии РАМН (РНЦХ). Основная роль в подготовке и реализации программы принадлежала профессору С.В. Готье, под руководством которого в рамках организованного в 1996 году в РНЦХ первого в России отделения трансплантации печени получила развитие родственная трансплантация печени взрослым пациентам. В 1997 году была начата программа трансплантации печени детям.
С 2008 года, когда академик РАН С.В. Готье возглавил Национальный медицинский исследовательский центр трансплантологии и искусственных органов им. ак. В.И. Шумакова, эта программа была объединена с программой трансплантации печени, выполняемой в НМИЦ ТИО . В настоящее время в Центре выполняются все существующие в мировой практике виды трансплантации печени: трансплантация части печени от родственного или посмертного донора пациентам всех возрастных групп, в том числе, split-трансплантация печени, когда от одного донорского органа получаются два трансплантата и таким образом излечиваются два пациента: как правило, взрослый и ребенок. Центр является единственной в России клиникой, где выполняется родственная трансплантация печени детям, в том числе самого раннего возраста и с предельно малой массой тела.
Ежегодно в Центре выполняется около 100 трансплантаций печени.
Важным аспектом работы программы трансплантации печени является современная диагностика и грамотная подготовка пациента к операции.
Комплексное обследование, предваряющее операцию, проводится с использованием современных технологий и включает лабораторные методы: исследование группы крови, резус-фактора, маркеров вирусных гепатитов, вируса иммунодефицита человека, сифилиса (HВsAg, anti-НCV, антител к ВИЧ, RW), развернутый клинический анализ крови с лейкоцитарной формулой, биохимический анализ крови, коагулограмму, общий анализ мочи, бактериологические исследования, а также тесты на иммунологическую совместимость. Выполняются инструментальные методы исследования:
- ультразвуковое исследование (УЗИ) органов брюшной полости и забрюшинного пространства
- компьютерная томография (КТ) головного мозга, органов грудной клетки и брюшной полости
- магнитно-резонансная томография (МРТ) головного мозга, органов грудной клетки и брюшной полости — по показаниям
- электрокардиогра́фия (ЭКГ), эхокардиогра́фия (ЭХО-КГ)
- рентгенография органов грудной клетки
- эзофагогастродуоденоскопия
По показаниям к обследованию привлекают других специалистов: невролога, кардиохирурга, генетика, стоматолога, гинеколога, оториноларинголога, окулиста, иммунолога, гематолога.
При выявлении относительных противопоказаний к трансплантации проводится коррекции состояния и полноценная подготовка к операции. Обычно в рамках предоперационной подготовки проводится лечение выявленных у пациента инфекций, восполнение дефицита белков, факторов свертывания крови, гемоглобина, лечение поражений слизистой оболочки верхних отделов желудочно-кишечного тракта. При необходимости в период ожидания трансплантации печени прибегают к экстракорпоральным методам детоксикации, заместительной почечной терапии и использованию Молекулярной Адсорбирующей Рециркулирующей Системы (МАРС-терапия).
В случае трансплантации печени от трупного донора пациент включается в лист ожидания, где учитываются все условия совместимости для получения донорской печени: группа крови, наличие антител, иммунологическая реактивность. Время ожидания печени может варьировать от нескольких недель до нескольких лет. Все это время пациент должен жить вблизи трансплантационного центра, чтобы была возможность в течение ближайших часов приехать для проведения операции.
В послеоперационном периоде, продолжительность которого составляет 3-4 недели, проводится комплексная терапия, включая иммуносупрессивную. После выписки пациент наблюдается в Центре в установленные сроки амбулаторно.
источник
Для многих пациентов, страдающих от тяжелых хронических неинфекционных заболеваний, единственным шансом сохранить себе жизнь является пересадка органов. За 2017 год в Москве, благодаря операциям по трансплантации почек, печени, сердца, легких были спасены жизни более 600 человек.
Кто принимает решение о том, что пациенту нужна пересадка внутренних органов? Как устроена очередь на трансплантацию? Где в Москве проводятся операции по пересадке органов?
Как часто пересадка органов в Москве является срочным, экстренным делом?
Экстренная трансплантация, обусловленная острой травмой органа, это достаточно редкий случай. Чаще всего вопрос о пересадке возникает, если пациент страдает от тяжелого заболевания в терминальной стадии – например, гломерулонефрита, цирроза печени, серьезной сердечной недостаточности. В этом случае, чтобы со временем получить орган и вместе с ним шанс жить дальше, пациент встает на очередь в лист ожидания. Трансплантация производится в плановом порядке, как только удается дождаться нужного органа.
Каких органов чаще всего ждут московские пациенты – и как часто проводятся операции по трансплантации?
Самый востребованный орган в Москве – почка; прямо сейчас его ждут свыше 1000 московских пациентов. С 2013 года число трансплантаций почки увеличилось более чем в 1,5 раза.
Еще один очень ожидаемый орган – сердце. За 2017 год в Москве было проведено 139 операций по пересадке (для сравнения, в 2010 году в Москве сделали не больше 30 таких операций). Как правило, при отказе сердца трансплантация нужна как можно быстрее.
Уверенно растет число операций по трансплантации печени – за 2016-17 годы их число выросло на 30%, от 109 до 130. Лидером в этой узкой области является научно-исследовательский институт скорой помощи им. Н.В. Склифосовского.
Кто принимает решение о том, что пациенту нужна пересадка органов?
О том, что у пациента безвозвратно утрачены функции того или иного внутреннего органа, первым узнает врач-терапевт, врач общей практики или специалист, который постоянно наблюдает пациента – нефролог, кардиолог и т.д. Как правило, после этого пациент получает направление на консультацию в медицинскую организацию, где диагноз смогут подтвердить и установить показания к трансплантации хирурги-трансплантологи. После осмотра хирурга-трансплантолога, анестезиолога-реаниматолога, имя и медицинские данные пациента вносятся в единый лист ожидания, с этого момента можно считать, что он состоит в очереди на орган.
Пациенты, которым необходима пересадка, получают органы бесплатно?
Безусловно. Весь процесс, начиная от постановки в лист ожидания и заканчивая постоперационным наблюдением после трансплантации, проходит для пациента бесплатно, на общих основаниях. Орган на пересадку по системе, установленной в Москве, можно получить только бесплатно и только на общих основаниях.
Где в Москве проводят операции по трансплантации органов?
Единственная медицинская организация Департамента здравоохранения Москвы, где проводятся операции по трансплантации донорских органов, это Научно-исследовательский институт скорой помощи им. Н.В. Склифосовского. Также операции по пересадке органов проводятся в медицинских организациях федерального подчинения.
Ответственным за лист ожидания, процесс забора и распределения органов является Московский координационный центр органного донорства, структурное подразделение больницы имени Боткина.
Откуда берутся донорские органы?
В большинстве случаев, речь идет о посмертном донорстве. Донорами становятся люди, у которых была констатирована смерть мозга, при этом остальные органы остались целы и продолжают функционировать. По закону, донором органов становится каждый человек, если при жизни он не выразил своего несогласия, или после его смерти несогласия не выразили его родственники.
Если в какой-то из московских больниц появляется донор, врачи-анестезиологи сообщают об этом в Московский координационный центр органного донорства. Все это время в организме донора, у которого погиб головной мозг, жизнедеятельность органов поддерживается современными реанимационными методами.
Донорские органы забираются бригадой московского координационного центра органного донорства и транспортируются в ту медицинскую организацию, где будет проведена операция по пересадке.
Как устроена очередь на органы для пересадки?
В Москве существует единый лист ожидания органов для трансплантации – для всех граждан, для всех больниц. Система, созданная в Москве за последние четыре года, обеспечивает равный доступ всем пациентам, стоящим в листе ожидания, где бы они ни наблюдались. Для листа ожидания нет никаких приоритетов, при распределении органов учитываются только медицинские параметры каждого человека, ожидающего пересадки. В Москве принят пациент-ориентированный подход при распределении органов – это значит, что есть только три фактора, влияющие на решение по поводу каждого органа:
1. Сроки ожидания каждого пациента;
2. Ургентность (неотложность) ситуации;
3. Степень иммунологических и иных медицинских совпадений между донором и реципиентом.
Как долго приходится ждать органов?
С точностью определить срок ожидания для каждого пациента невозможно: многое зависит от случая. Для примера, средний срок ожидания почки в Москве составляет примерно год-полтора. Во время ожидания донорской почки пациенты получают заместительную почечную терапию гемодиализом или перитонеальным диализом, сохраняющую им жизнь до трансплантации. Срок ожидания сердца составляет до 3-4 месяцев.
Необходимо понимать, что дефицит донорских органов – это проблема, с которой вынуждены мириться врачи по всему миру. Вероятно, что до конца справиться с этой проблемой медицине не удастся длительное время. Но можно постоянно совершенствовать организацию донорского процесса и медицинские технологии, используемые в донорстве, что позволяет оптимизировать качество донорских органов для трансплантации. Из всех российских регионов наиболее активно данный процесс развивается в Москве.
Может ли быть донором мой родственник, супруг(а)?
Во-первых, по закону в России донором для пациента может стать только кровный родственник (мать, отец, сын, дочь, брат, сестра). Поэтому, при всем желании супруги не могут жертвовать друг для друга почки или часть печени. Во-вторых, по целому ряду причин мы стараемся отдавать предпочтение посмертному донорству: это менее рисковая, более безопасная, проверенная практика. Родственное донорство – мера, необходимая в случае, если подобрать подходящий орган для пациента, ожидающего трансплантации, оказывается очень сложно.
Насколько хорошо «приживаются» пересаженные органы, чем это обусловлено?
Выживаемость донорских органов составляет в среднем 95-96% для почки, 90% для печени. По мировым меркам, это очень хорошие показатели, и достичь их удается благодаря двум принципам:
1. Максимальное совпадение медицинских параметров донора и реципиента . Процесс сопоставления параметров проводится в лаборатории Московского координационного центра органного донорства, при помощи передовой высокоточной техники. Чтобы провести полноценный и глубокий анализ, необходимы образцы крови донора и реципиента, а также два-три часа времени.
2. Строгое соблюдение принципов сохранения донорских органов . Если органы правильно сохранялись после констатации смерти донора, затем они были правильно изъяты и быстро доставлены на место проведения операции по пересадке – то высока вероятность, что орган успешно начнет функционировать.
Может ли пациент быть уверен, что органы, доставшиеся ему, абсолютно здоровы и не причинят вреда?
Когда-то, на заре трансплантации, донорами органов становились в основном молодые здоровые люди, умершие в результате несчастных случаев или ДТП. Сейчас, к счастью, уровень неотложной медицины достаточно высок, поэтому дожидаться абсолютно здорового органа не всегда представляется возможным.
Вслед за всеми передовыми странами мира, Россия все чаще обращается к понятию «донорства с расширенными критериями». Например, сахарный диабет второго типа или гипертоническая болезнь – заболевания, которые не передадутся реципиенту от донора через орган, но они способны повлиять на функцию органов в организме донора при жизни. Сотрудники координационного центра устанавливают степень этого влияния, длительность заболеваний и степень их компенсации. То есть, критерии качества донорского органа слегка снижены, но это никак не повлияет на дальнейшую жизнь реципиента, и, что самое главное, даст ему шанс выжить.
источник
Пересадка печени (трансплантация печени) представляет собой замену больного органа на здоровую печень другого человека (аллотрансплантация). Операция по пересадке печени показана пациентам с циррозом и острой печеночной недостаточностью, хотя наличие донорских органов является основным ограничением. Наиболее распространенным методом является ортотопическая трансплантация, при которой родная печень удаляется и заменяется донорским органом в том же анатомическом положении, что и исходная печень.
Операция по пересадке печени
Пересадка печени возможна только в определенных медицинских центрах по трансплантации высококвалифицированными врачами по трансплантации и вспомогательной медицинской командой. Продолжительность операции составляет от 4 до 18 часов в зависимости от исхода.
Трансплантация печени – это потенциальное лечение острых или хронических состояний, которые вызывают необратимую и тяжелую («конечную стадию») дисфункцию печени. Поскольку процедура несет относительно высокие риски, является ресурсоемкой и требует серьезных изменений жизни после операции, она зарезервирована для тяжелых обстоятельств. Суждение о целесообразности / эффективности трансплантации печени в каждом конкретном случае является критически важным, поскольку результаты сильно варьируются.
Программа трансплантации печени была начата в больнице имени Альберта Эйнштейна в Израиле в 1990 году. Согласно статистике, до нашего времени было сделано более 1400 успешных трансплантаций печени. Только в 2013 году проведено 102 трансплантации печени умерших доноров.
Таблица 1. Основные показания к трансплантации печени
| Гепатоцеллюлярная карцинома | 38% |
| Вирус гепатита С | 33,3% |
| Алкогольный цирроз печени | 19,6% |
| Другие заболевания | 9,1% |
- Острая печеночная недостаточность определяется как острое расстройство печени без предшествующего хронического повреждения печени. Заболевание может прогрессировать в течение 2-8 недель до энцефалопатии или даже печеночной комы. Этиология обычно вызвана острым вирусным гепатитом (как правило, гепатитом В, редко гепатитом А, С или Е), острым проявлением болезни Вильсона, синдромом Будда-Киари, аутоиммунным расстройством печени или острой интоксикацией. У некоторых пациентов этиология острой печеночной недостаточности не может быть определена с уверенностью. Пациенты, подозреваемые в наличии острой печеночной недостаточности, должны немедленно передаваться в центр трансплантации печени. Показатели для высокосрочной пересадки оцениваются независимыми экспертами с использованием международно признанных факторов прогноза.
- Гепатоцеллюлярная карцинома. Пересадка печени при онкологии является единственным потенциально лечебным терапевтическим подходом, поскольку, по сравнению с резецирующими или локальными методами абляционной терапии, он также лечит основное предраковое состояние (цирроз печени). Чтобы свести к минимуму опасность рецидива гепатоцеллюлярной карциномы после трансплантации печени и достичь 5-летней выживаемости более 70%, следует выбрать пациентов с благоприятным прогнозом. До настоящего времени такой отбор был основан на критериях, которые определяют риск рецидива исключительно на основе размера опухоли. Так называемые миланские критерии, определяемые как единый фокус ≤5 см или максимум три опухоли ≤3 см и отсутствие признаков макрососудистой инвазии или внепеченочного проявления. Пересадка печени при раке возможна и практикуется во многих центрах трансплантации.
- Пересадка печени при гепатите С. Цирроз печени, вторичный по отношению к хронической инфекции вируса гепатита С (HCV), во многих европейских и американских центрах наиболее частый, а в Австрии – второй по частоте показатель для пересадки клеток печени. До недавнего времени у пациентов с декомпенсированным циррозом печени HCV не было доступных медицинских терапевтических вариантов. Почти у всех пациентов, которые были HCV-РНК-положительными во время пересадки части печени, наблюдалась рецидивирующая инфекция, что у более чем 80% пациентов привело к новому хроническому гепатиту С трансплантированного органа. Наличие новых противовирусных препаратов прямого действия (ПППД) произвело революцию не только в терапии HCV-инфекции в целом, а также в сфере трансплантации. Недавние исследования показали, что терапия ПППД как до, так и после пересадки печени является безопасной, высокоэффективной и связана с показателями лечения > 90%. По этой причине у пациентов с HCV-РНК-положительным следует рассмотреть план терапии без интерферона до операции.
- Алкогольный цирроз печени во всем мире является третьм по частоте, а в Австрии наиболее частым показанием для проведения операции по пересадке печени. Для пациентов с алкогольным циррозом печени особенно важна роль в лечении осложнений, связанных с алкоголизмом или хроническим злоупотреблением алкоголем, психиатрической / психологической оценкой. Пациенты должны принять свой алкоголизм и быть готовы воздерживаться от алкоголя на всю жизнь, проходить до- и послеоперационную психиатрическую помощь, а также должны быть социально интегрированы. Французское исследование показало, что пациенты с острым алкогольным гепатитом, которые прошли тщательную процедуру оценки со строгими критериями отбора, пользовались отличным прогнозом после трансплантации печени.
Хотя трансплантация печени является наиболее эффективным методом лечения многих форм терминальной стадии заболевания печени, огромное ограничение доступности аллотрансплантата и широко варьируемые послеоперационные результаты делают выбор критически важным.
Оценка права на трансплантацию человека осуществляется многопрофильной командой, в которую входят хирурги, врачи и другие медицинские работники.
Первым шагом в оценке является определение того, имеет ли пациент необратимое заболевание печени, которое будет вылечено путем получения новой печени. Таким образом, люди с заболеваниями, которые в основном базируются вне печени или распространились за пределы печени, как правило, занимают последние позиции в очереди на трансплантацию.
Распространенные противопоказания к пересадке печени:
- кто-то с прогрессирующим раком печени, с известным / вероятным распространением за пределы печени
- активное злоупотребление алкоголем и другими веществами (наркотиками)
- тяжелое заболевание сердца / легких
- существующие высокие уровни холестерина в крови у пациента
- дислипидемия
Важно отметить, что многие противопоказания к трансплантации печени считаются обратимыми; человек, изначально считающийся «неприемлемым к трансплантации», впоследствии может стать благоприятным кандидатом, если ситуация изменится.
- частичное лечение рака печени, при котором риск распространения за пределы печени снижается
- прекращение злоупотребления психоактивными веществами (период абстиненции является переменным)
- улучшение функции сердца, например, путем чрескожного коронарного вмешательства или операции шунтирования
- лечение ВИЧ-инфекции
Таблица 2. Противопоказания к трансплантации печени.
| Абсолютные противопоказания |
|
| Относительные противопоказания |
|
Трансплантация печени ВИЧ-инфицированному пациенту возможна в редких случаях. Исторически, ВИЧ считался «абсолютным» противопоказанием к трансплантации печени. Это было отчасти из-за беспокойства, что инфекция будет ухудшаться с помощью иммуносупрессоров, которые необходимы после трансплантации.
Однако с появлением высокоактивной антиретровирусной терапии у людей с ВИЧ значительно улучшился прогноз. Трансплантация может быть предложена выборочно, хотя учет общего состояния здоровья и условий жизни все еще может быть ограниченным. Абсолютным противопоказанием остается неконтролируемое ВИЧ-заболевание (СПИД).
Перед пересадкой может быть показана терапия поддержки печени (переход к трансплантации). Искусственное поддержание функции печени, такое как педиатрический диализ или концепции биоартикулярной поддержки печени, в настоящее время находится в доклинической и клинической оценке.
Кортикостероиды были основой для индукции иммуносупрессии после первых успешных случаев трансплантации твердых органов. Внутривенные инъекции кортикостероидов вводят в высоких дозах во время операции трансплантации и в первые несколько дней после операции (обычно до 3 дней) в сочетании, по меньшей мере, с одним иммуносупрессором. Доза и продолжительность внутривенного введения лекарств различаются в зависимости от местной практики среди разных центров; однако типичная доза составляет 500 или 1000 мг метилпреднизолона.
Практически все операции по трансплантации печени осуществляются в ортотопическом порядке, то есть происходит удаление родной печени и ее размещение в том же анатомическом месте. Операция трансплантации может быть концептуализирована как состоящая из фазы гепатэктомии (удаления печени), фазы ангиотической (без печени) и фазы постимплантации.
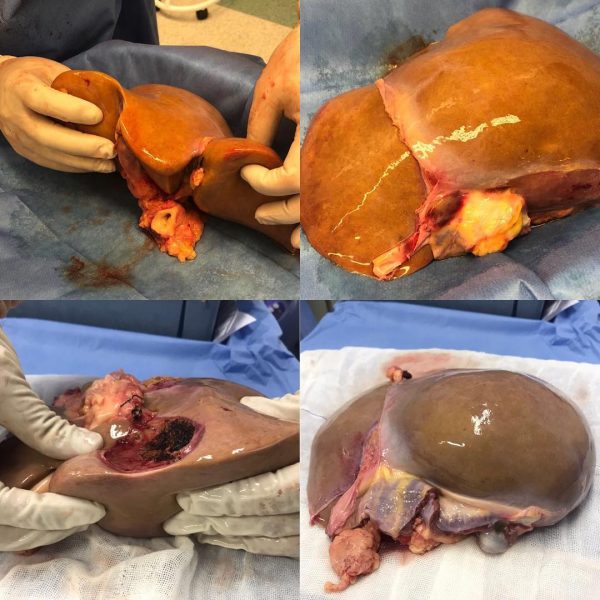
Подготовленная печень перед трансплантацией
Операция проводится через большой разрез в верхней части живота. Гепатэктомия включает в себя разделение всех связочных присоединений к печени, а также общий желчный проток, печеночную артерию, печеночную вену и воротную вену. Как правило, ретрогепатическая часть нижней полой вены удаляется вместе с печенью, хотя альтернативный метод сохраняет вену реципиента (техника “piggyback”). Кровь донора в печени будет заменена ледяным раствором для хранения органов, таким как Viaspan или Гистидин-триптофан-кетоглутарат, пока имплантат аллотрансплантата не будет пересажен. Имплантация включает в себя анастомозы (соединения) нижней полой вены, воротной вены и печеночной артерии. После восстановления кровотока в новой печени строится билиарный (желчный проток) анастомоз, либо к собственному желчному протоку реципиента, либо к тонкой кишке. Операция обычно занимает от пяти до шести часов, но может быть дольше или короче из-за сложности операции и опыта хирурга.
Подавляющее большинство трансплантатов печени используют всю печень у неживого донора для трансплантации, особенно для взрослых пациентов. Одним из основных достижений в области трансплантации печени педиатрического возраста явилось развитие трансплантации печени уменьшенного размера, при которой часть печени взрослого человека используется для младенцев или маленьких детей. Дальнейшие разработки в этой области включали трансплантацию разделенной печени, в которой одна печень используется для трансплантации для двух реципиентов, и трансплантацию печени живого донора, в которой часть печени здорового человека удаляется и используется в качестве аллотрансплантата. Трансплантация печени от живого донора для педиатрических реципиентов включает удаление около 20% печени (сегменты 2 и 3).
Дальнейшее продвижение трансплантации печени предполагает только резекцию доли печени, участвующей в опухолях, и свободная от опухоли доля остается внутри реципиента. Это ускоряет выздоровление, и пребывание пациента в больнице быстро сокращается до 5-7 дней.
Многие крупные медицинские центры, где делают пересадку печени, используют радиочастотную абляцию опухоли печени в качестве моста в ожидании трансплантации печени. Этот метод не используется повсеместно, и дальнейшее исследование оправдано.
В предыдущие десятилетия детская трансплантация печени стала современной операцией с отличным успехом и ограниченной смертностью. Выживаемость трансплантата и пациента продолжала улучшаться в результате улучшения медицинского, хирургического и анестезирующего управления, наличия органов, иммуносупрессии, а также выявления и лечения послеоперационных осложнений.
Ребенок после успешной пересадки печени
Трансплантация печени была очень успешной в лечении детей с терминальной стадией заболевания печени и дает возможность для длительного здорового образа жизни. Дефицит органов, который является основным ограничением для полной эксплуатации трансплантации, преодолевается благодаря инновационным хирургическим методам. Донор печени для таких детей, даже самых маленьких, может быть найден в самые сжатые сроки.
Основными показаниями для трансплантации печени у детей являются:
- Внепеченочный холестаз: атрезия желчных путей
- Внутрипеченочный холестаз: склерозирующий холангит; Синдром Алагилла; несиндромическая недостаточность внутрипеченочных желчных протоков; и прогрессивный семейный внутрипеченочный холестаз.
- Метаболические заболевания: болезнь Вильсона; α 1 -антитрипсиновый дефицит; Синдром Криглера-Наджара; врожденная ошибка метаболизма желчных кислот; тирозинемия; нарушения цикла мочевины; органическая ацидемия; кислотный липазный дефект; оксалурия типа I; и нарушения углеводного обмена.
- Острая печеночная недостаточность.
- Другие: первичная опухоль печени и кистозный фиброз.
Подготовка к трансплантации печени включает в себя ряд обследований, которые необходимо пройти, прежде чем ребенок будет помещен в список ожидания. Общее тестирование включает:
- Психологическая и социальная оценка. Эти тесты делают на ребенка, если он достаточно взрослый, и на семью.
- Анализы
- Диагностические исследования
Анализы крови проводятся для сбора информации, которая поможет определить, насколько срочно необходимо, чтобы ребенок был помещен в список трансплантации, а также для того, чтобы ребенок получил донорский орган, который хорошо сочетается. Эти анализы включают анализ общего состояния здоровья организма, включая функции сердца, легких и почек ребенка, состояние питания ребенка и наличие инфекции. Анализы крови помогут повысить вероятность того, что донорский орган не будет отвергнут. Эти тесты могут включать:
- Ферменты печени. Повышенные уровни ферментов печени могут предупреждать врачей о повреждении печени или травме, поскольку в этих условиях ферменты попадают из печени в кровоток.
- Билирубин. Билирубин образуется в печени и выводится с желчью. Повышенные уровни билирубина часто показывают затруднение потока желчи или дефект в обработке желчи печенью.
- Альбумин, полный протеин, и глобулин. Низкие уровни белков, произведенных печенью, связаны со многими хроническими заболеваниями печени.
- Исследования свертывания, такие как протромбиновое время и частичное время тромбопластина. Эти тесты измеряют время, необходимое на свертывание крови и часто используются перед трансплантацией печени. Для свертывания крови необходим витамин К и белки, производимые печенью. Повреждение клеток печени и обструкция желчи могут препятствовать правильному свертыванию крови.
Другие анализы крови помогут повысить вероятность того, что донорский орган не будет отвергнут. Они могут включать:
- Группа крови ребенка. Каждый человек имеет определенный тип крови: тип А+, А -, В+, В -, АВ+, AB -, О+ И О -. При получении переливания, полученная кровь должна быть совместимой с типом крови ребенка, или произойдет аллергическая реакция. Такая же аллергическая реакция произойдет, если кровь, содержащаяся в донорском органе, войдет в организм ребенка во время трансплантации. Аллергические реакции можно избежать путем сопоставления типов крови ребенка и донора.
- Анализы функции почек, сердца и других жизненно важных органов.
- Вирусные исследования. Эти тесты определяют, есть и у ребенка антитела к вирусу, которые могут увеличить вероятность отторжения донорского органа, такие как цитомегаловирус (ЦМВ) и вирусу Эпштейна-Барр (ВЭБ).
Диагностические тесты, которые выполняются, обширны, но необходимы, чтобы понять полный медицинский статус ребенка. Ниже приведены некоторые тесты, которые могут быть выполнены, хотя многие из тестов решаются на индивидуальной основе:
- УЗИ брюшной полости (также называется сонография). Этот метод визуализации использует звуковые волны высокой частоты и компьютер для создания изображения кровеносных сосудов, тканей и органов. Ультразвук используется для просмотра внутренних органов по мере их функционирования и оценки кровотока через различные сосуды.
- Биопсия печени. В этой процедуре образцы ткани удаляют (с помощью иглы или во время операции) из печени для обследования под микроскопом.
Сплит-трансплантация печени, описанная первоначально Пихльмайром, предполагает получение цельной печени от мертвого донора (трупная пересадка печени). Впоследствии она разделяется на две части вдоль круглой связки, оставляя целые сосудистые структуры для двух частей печеночной паренхимы неповрежденными. Таким образом, из одной печени получают два частичных органа: левый латеральный сегмент (сегменты 2 и 3), который можно трансплантировать ребенку, и расширенная правая печень (сегменты 1 и 4-8), которую можно трансплантировать взрослому. Эта процедура включает гораздо более длительное ишемическое время, которое привело к неудовлетворительным результатам, с высоким уровнем первичной дисфункции и технических осложнений.
После операции ребенок отправится в отделение реанимации для тщательного наблюдения. Продолжительность пребывания ребенка в реанимации зависит от его общего состояния. После того, как ребенок будет стабильным, он или она будет отправлен в специальное отделение в больнице, которая заботится о пациентах после трансплантации печени и будет по-прежнему находиться под пристальным наблюдением. За это время вы получите все необходимые знания по всем аспектам заботы о ребенке. Информация будет включать в себя данные о лекарствах, деятельности, последующем наблюдение, диете и любых других конкретных инструкциях от команды трансплантологов ребенка.
Трансплантация печени от живого донора была введена в 1989 году, чтобы преодолеть острую нехватку донорских органов.
Пересадка печени от живого донора предполагает пересадку части печени от живого донора реципиенту, печень которого больше не функционирует должным образом. Оставшаяся печень донора восстанавливается и через пару месяцев после операции возвращается к нормальному объему и емкости. Между тем, трансплантированная часть печени растет и восстанавливает нормальную функцию печени у реципиента.
Доноры должны быть в возрасте от 18 до 60 лет и иметь возможность давать осознанное согласие. Пересадка части печени от родственника имеет несколько потенциальных преимуществ. Операция может быть выполнена в оптимальное время, прежде чем состояние здоровья реципиента ухудшится неоправданно; кроме того, реципиент получает орган высокого качества благодаря тщательной донорской оценке и более короткому холодному ишемическому времени. Донор имеет уникальную возможность восстановления здоровья для близкого друга или члена семьи. Поскольку печень регенерирует, длительная функция печени нормальна как у донора, так и у реципиента, при условии отсутствия осложнений.
Задача успешной родственной пересадки печени заключается в том, чтобы безопасно выполнить операцию, не ставя под угрозу результаты деятельности реципиента. Риск смерти донора оценивается в 0,2% для левостороннего донорства и 0,5% для правостороннего донорства, поэтому акцент на безопасности донора имеет первостепенное значение в этой процедуре.
Любой член семьи, родитель, брат, ребенок, супруг или волонтер могут пожертвовать свою печень. Критерии для пожертвования печени:
- Необходимо быть в добром здравии
- Необходимо иметь тип крови, который соответствует или совместим с получателем , хотя некоторые центры теперь выполняют несовместимые трансплантации группы крови со специальными протоколами иммуносупрессии.
- Возраст от 20 до 60 лет или от 18 до 60 лет (в зависимости от страны)
- Донорство печени может быть возможным только если у донора печень будет аналогичного или большего размера, чем у получателя
- Перед тем, как стать донором печени, необходимо пройти тестирование, чтобы убедиться, что человек в отличном состоянии здоровья и не имеет неконтролируемого высокого кровяного давления, заболевания печени, диабета или сердечных заболеваний. Иногда КТ или МРТ проводятся для получения изображения печени. В большинстве случаев работа выполняется в течение 2-3 недель.
Трансплантация печени сопряжена с риском развития серьезных осложнений. Существуют риски, связанные как с самой процедурой, так и с препаратами, необходимыми для предотвращения отторжения донорской печени после трансплантации. После трансплантации печени, иммунно-опосредованное отторжение аллотрансплантата может произойти в любой момент.
Могут произойти три типа отторжения трансплантата: сверхострое, острое и хроническое отторжение.
- Сверхострое отторжение вызвано предварительно сформированными анти-донорными антителами. Характеризуется связыванием этих антител с антигенами на эндотелиальных клетках сосудов. Включена активация комплемента, и эффект обычно является глубоким. Сверхострое отторжение происходит в течение нескольких минут или часов после процедуры трансплантации.
- Острое отторжение опосредуется Т-клетками (по сравнению с B-клеточными сверхострым отторжением). Включает в себя прямую цитотоксичность и цитокиновые опосредованные пути. Острое отторжение печени является наиболее распространенной и первичной мишенью иммуносупрессоров. Обычно наблюдается в течение нескольких дней или недель после трансплантации.
- Хроническое отклонение – это наличие каких-либо признаков и симптомов отторжения через 1 год после трансплантации. Причина хронического отторжения до сих пор неизвестна, но острое отторжение является сильным предиктором хронического.
Инфекция является распространенной причиной заболеваемости и смертности после трансплантации печени. Факторы риска относятся к факторам трансплантации, донорам и реципиентам. К факторам трансплантации относятся ишемия – реперфузионное повреждение, количество внутриоперационных переливаний крови, уровень и тип иммуносупрессии, отторжение и осложнения, длительное пребывание в реанимации с диализом или вентиляцией, Тип билиарного дренажа, повторные операции, повторная трансплантация, антибиотики, противовирусный режим и окружающая среда. Донорские факторы риска включают инфекцию, длительное пребывание в реанимации, качество донорской печени (например, стеатоз) и вирусный статус. Для реципиента наиболее важными являются оценка MELD > 30, недоедание, почечная недостаточность, острая печеночная недостаточность, наличие инфекции или колонизации, а также иммунный статус для вирусов, таких как цитомегаловирус. Таким образом, риск заражения после трансплантации печени является многофакторной проблемой, и все факторы требуют внимания для снижения этого риска и предотвращения последствий для донора после пересадки печени.
В 1958 году Фрэнсис Мур описал методику ортотопической трансплантации печени у собак. Первые клинические испытания не проводились легкомысленно. Члены бригад Бостона и Денвера разработали методы замены печени у собак в конце 1950-х годов, и в обеих лабораториях исследования по донорству печени проводились непрерывно более 4 лет.
Первая трансплантация печени человека была сделана в университете Колорадо 1 марта 1963 года доктором Томасом Старлзом. Первый пациент умер после операции, а четыре других в течение следующих 7 месяцев.
Последующие неудачи остановили все клинические испытания до 1966 года. Именно в октябре этого года была проведена шестая трансплантация печени, а в январе 1967 года – седьмая. К сожалению обе операции не увенчались успехом.
Таблица 3. Первые испытания ортотопической трансплантации печени. Первая пересадка печени завершилась летальным исходом.
| Расположение | Возраст | Диагноз | Выживание (дни) | Основная причина смерти |
| Денвер | 3 | Внепеченочная биреальная атрезия | 0 | Кровотечение |
| Денвер | 48 | Гепатоцеллюлярный рак, цирроз | 22 | Легочная эмболия, сепсис |
| Денвер | 68 | Карцинома проточной клетки | 7,5 | Сепсис, легочная эмболия, желудочно-кишечные кровотечения |
| Денвер | 52 | Гепатоцеллюлярный рак, цирроз | 6,5 | Легочная эмболия? Печеночная недостаточность, отек легких |
| Бостон | 58 | Метастатическая карцинома толстой кишки | 11 | Пневмонит, абсцессы печени, печеночная недостаточность |
| Денвер | 29 | Гепатоцеллюлярный рак, цирроз | 23 | Сепсис, желчный перитонит, печеночная недостаточность |
| Париж | 75 | Метастатическая карцинома толстой кишки | 0 | Кровотечение |
Таблица четко указывает какие болезни имели пациенты и сколько они прожили после пересадки печени. Те, кто перенес трансплантацию печени к сожалению проживали несколько дней. Прежде всего это связано с минимальной базой знаний о методике трансплантации.
Основной проблемой в области трансплантации печени является недостаточное количество доноров по сравнению с растущим спросом у кандидатов на трансплантацию. Таким образом, мы подчеркиваем, что адекватный выбор донора/рецептора, выделение и сохранение органов должны способствовать улучшению количества и результатов трансплантации печени.
Шансы на успешную трансплантацию печени и долгосрочную выживаемость зависят от вашей конкретной ситуации. В целом, около 70 процентов людей, которые проходят трансплантацию печени, живут в течение как минимум пяти лет. Это означает, что на каждые 100 человек, получающих трансплантацию печени по любой причине, около 70 человек будут жить в течение пяти лет, а 30 пациентов умрут в течение пяти лет.
Люди, получающие печень от живого донора, часто имеют лучшие показатели краткосрочной выживаемости, чем те, кто получает печень умершего донора. Но сравнение долгосрочных результатов затруднено, потому что люди, у которых есть живой донор, обычно имеют более короткое ожидание трансплантата и не так больны, как те, кто получает умершую донорскую печень.
Прогноз после трансплантации печени является переменным, в зависимости от общего состояния здоровья, технического успеха операции и основного процесса заболевания, влияющего на печень. Нет точной модели для прогнозирования выживаемости
Прогноз выживаемости среди реципиентов трансплантации печени также различаются в разных центрах трансплантации и могут быть найдены в интернете в научном реестре реципиентов трансплантации.
Сегодня число людей, переживших трансплантацию печени, выше, чем когда-либо прежде, и подавляющее большинство теперь продолжают вести активную жизнь. Трансплантация все еще очень сложна и остается лечением, а не лекарством от вашего состояния. Осложнения после трансплантации могут быть вызваны инфекциями, рецидивирующими заболеваниями, такими как первичный билиарный цирроз, рак и проблемами в других частях тела, которые могут проявляться через несколько лет или десятилетий.
Независимо от того, получаете ли вы орган или оказываете донорство части печени, жизнь часто возвращается к нормальному ритму через несколько месяцев после операции. К тому времени, когда вы достигнете отметки в 3 месяца, ваша печень, вероятно, достигнет своего обычного размера, и вы вернетесь к своей обычной рутине.
Если вы донор части печени. Вы останетесь в больнице около недели, можете чувствовать себя слабым и усталым после операции. Будьте готовы к ощущениям боли – вы можете легко получить облегчение с помощью обезболивающих препаратов. В течение первых дней ваш врач заставит вас передвигаться и делать дыхательные упражнения. Это ускоряет выздоровление и удерживает сгустки крови, пневмонию и мышечную потерю.
Вы пойдете домой, когда почувствуете себя комфортно и будете готовы сделать все сами. Планируйте пройти обследование примерно через 2 недели после операции, а затем снова через регулярные промежутки времени.
Печень быстро отрастет. Быстрый рост происходит в первые 2 недели, поэтому вы можете чувствовать сильную усталость, особенно в первый месяц. На этом этапе все еще может понадобиться обезболивающее. Врач может рекомендовать легкие упражнения и выполнять глубокое дыхание. Ежедневные прогулки помогут восстановиться. При этом все еще будут некоторые ограничения. Пока живот не заживет, вы не должны поднимать ничего тяжелее, чем 6-9 килограмм.
Вам может понадобиться помощь в ежедневных делах, таких как покупка продуктов или приготовление пищи. Попросите друга или члена семьи о помощи. Вы не сможете сразу ехать, особенно если вы все еще принимаете обезболивающее. Донорство печени – это не простая задача, которая под силу далеко не каждому человеку.
Если у вас донорская печень. Вы будете находиться в больнице около 6-8 дней. Срок пребывания в донорском центре зависит от общего состояния здоровья до трансплантации.
Вы также будете принимать наркотические средства, чтобы сохранить иммунную систему. Сразу после операции дозы препаратов будут высокие, после чего ежедневно начнут снижаться. В дальнейшем назначенные лечебные средства будет необходимо принимать до конца жизни. Вы можете уменьшить дозу, однако отказаться от них полностью нельзя!
Через неделю вы выйдете из больницы и должны соблюдать график приема препаратов. Скорее всего вам назначат еженедельные осмотры в течение первых полутора месяцев, а затем реже. В зависимости от того, как вы чувствуете, вы все еще можете использовать обезболивающее.
Позвоните своему врачу, если у вас температура выше 38° C, ваша кожа выглядит желтоватой, вы чувствуете зуд, или у вас есть головная боль, тремор или диарея. Эти симптомы могут быть признаками инфекции или других проблем, таких как утечки желчных протоков, кровотечение, тромбоз печеночной артерии, гепатит или отторжение печени.
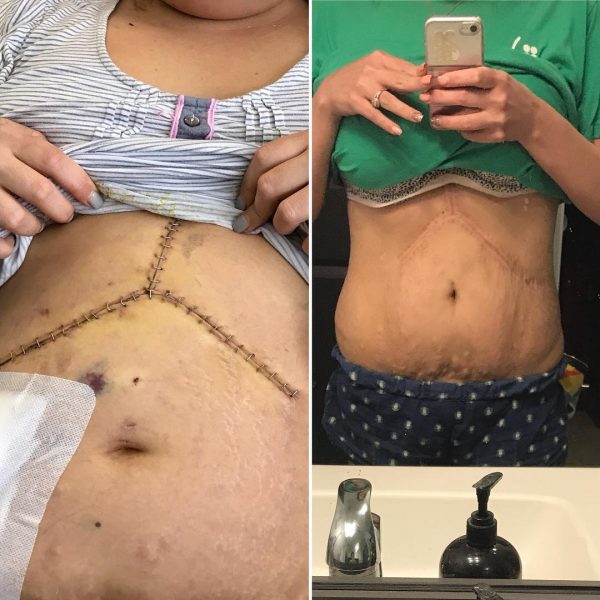
Фото через 4 дня и через 90 дней после пересадки печени
Люди после пересадки печени (доноры и реципиенты) возвращаются на работу через 6-8 недель после операции. Это зависит от того, как вы себя чувствовали раньше и какой тип работы вы делаете. К офисной работе вернуться легче, чем к физическому труду.
Иммуносупрессия при трансплантации органов была революционной для своего времени, но технологические и демографические изменения внесли новый импульс в ее использование. Метаболический синдром (МС) растет как проблема общественного здравоохранения, одновременно увеличивая проблему для пациентов, перенесших ортотопическую трансплантацию печени; однако лекарства, которые регулярно используются для иммуносупрессии, способствуют дисфункциональному метаболизму.
Текущая иммуносупрессия в основном заключается в использовании ингибиторов кальциневрина; они являются мощными, но неспецифически нарушают внутриклеточную сигнализацию таким образом, чтобы усугубить влияние МС на печень. Наконец, иммуносупрессивные средства необходимо рассматривать с точки зрения новых разработок в лечении вирусом гепатита С, которые подрывают то, что раньше было неизбежным вирусным рецидивом. В целом, в то время как традиционные иммуносупрессивные средства остаются наиболее часто используемыми, специфические профили побочных эффектов всех иммуносупрессоров должны взвешиваться в свете конкретного пациента, которому нужна пересадка печени.
Иммуносупрессивные средства необходимы при трансплантации твердых органов для индукции иммуносупрессии в ранней фазе, поддержания иммуносупрессии в поздней фазе или для профилактики отторжения органов.
Таблица 4. Широко используемые иммуносупрессивные средства при трансплантации печени
| Агент | Действие | Доза |
| Метил преднизолон (Медрол®). Преднизон или преднизолон | Индукция иммуносупрессии, лечение острого клеточного отторжения, поддержание иммуносупрессии | Переменная по центрам, этиологии заболеваний печени и истории отторжения |
| Такролимус (Програф®) | Поддержание иммуносупрессии | Начиная с 0,1-0,15 мг/кг в день, каждые 12 часов и приспосабливаясь к желаемому уровню |
| Циклоспорин (Неорал®, Сандиммун®) | Поддержание иммуносупрессии | Начиная с 10-15 мг/кг в день, каждые 12 часов и приспосабливаясь к желаемому уровню |
| Микофенолата мофетил | Поддержание иммуносупрессии, лечение отторжения | В любом случае могут потребоваться переменные дозы |
| Сиролимус (Рапамун®) | Поддержание иммуносупрессии, лечение отторжения, особые интересы при злокачественных новообразованиях | Обычная дозировка – это 6 мг, затем 2 мг/сутки (разовая доза), более высокие дозы могут назначаться в отдельных случаях |
Мощные лекарства, которые играют большую роль в оказании помощи людям в выживании и восстановлении после трансплантации, могут создавать проблемы. Многие из них могут иметь побочные эффекты, которые влияют на некоторых людей достаточно сильно.
Несмотря на то, что вы будете обязаны посещать медпункты до конца своей жизни, для большинства людей эти визиты станут менее регулярными по мере улучшения их состояния.
Хорошо сбалансированное питание особенно важно после трансплантации печени, чтобы помочь вам восстановиться и сохранить здоровье.
В команде по трансплантации должен быть специалист по питанию (диетолог), который может обсудить ваши потребности в питании, диете и ответить на любые вопросы, которые возникнут после трансплантации. В общем, ваш рацион после пересадки печени должен быть с низким содержанием соли, холестерина, жира и сахара.
Чтобы не повредить вашу новую печень, важно избегать алкоголя. Не употребляйте алкогольные напитки и не употребляйте алкоголь в кулинарии.
- Ешьте по крайней мере пять порций фруктов и овощей каждый день
- Избегайте грейпфрутов и грейпфрутовых соков, гранатов или севильских апельсинов из-за их влияния на группу иммуносупрессивных препаратов (ингибиторы кальциневрина)
- Имейте достаточное количество клетчатки в своем ежедневном рационе
- Выбирайте цельнозерновые продукты вместо обработанных
- Пейте обезжиренные или обезжиренные молочные продукты, которые важны для поддержания оптимального уровня кальция и фосфора
- Ешьте постное мясо, птицу и рыбу
Большинство людей не будет нуждаться в специальной диете после пересадки печени. Нормальное, сбалансированное питание поможет вам восстановить и сохранить здоровье. Иногда может потребоваться дополнительная помощь от диетолога.
- Первая трансплантация в Красноярске была проведена на базе Краевой клинической больницы в ноябре 2016 года
- 8 июля 2018 года в ГКБ им. Боткина (Москва) провели первую успешную пересадку печени.
Стоимость пересадки печени включает предварительные оценочные тесты, операции, госпитализацию и последующий уход. Цена трансплантации печени может варьироваться в зависимости от местоположения больницы, где проводится операция.
источник