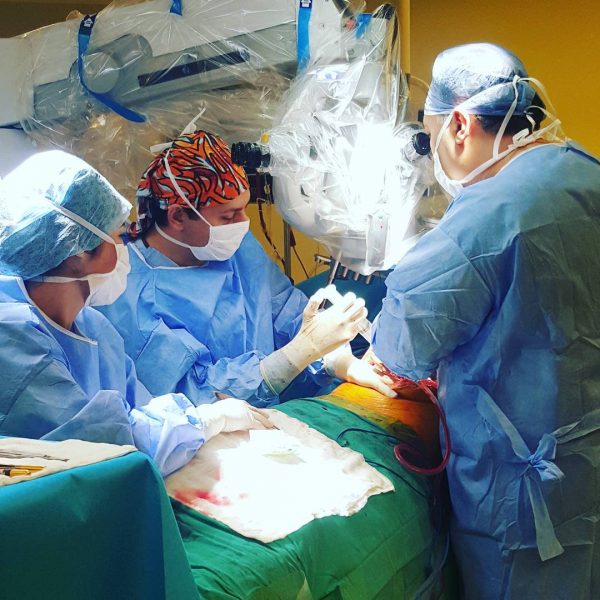
Центр является единственным в Северо-Западном регионе России учреждением, осуществляющим ортотопическую трансплантацию печени.
Первая трансплантация печени в Центре выполнена в 1998 году. К настоящему времени всего проведено более 140 пересадок печени жителям Санкт-Петербурга, Ленинградской области и других регионов России. Большинство больных, оперированных более 10 лет назад, находятся под наблюдением с удовлетворительно функционирующим трансплантатом.
Также в группе трансплантации осуществляется программа по родственной трансплантации почки.
Все врачи группы клинической трансплантации прошли подготовку и переподготовку в ведущих зарубежных и российских трансплантационных центрах. В настоящее время в группе под руководством члена-корреспондента РАН Гранова Д.А. работают 2 доктора медицинских наук, 4 кандидата медицинских наук, 1 кандидат психологических наук, готовятся к защите докторская и 2 кандидатские диссертации.
 |  |
Основные направления научно-исследовательской деятельности:
- Объективизация оценки посмертной трупной печени для последующей трансплантации методами гистологического и иммуногистохимического исследования.
- Исследование артериального и венозного кровообращения трансплантированной печени на этапе восстановления кровообращения.
- Исследование психоневрологического статуса пациентов до и после трансплантации.
- Анализ поздних осложнений после трансплантации посмертной печени.
- Изучение возможности TIPS (трансюгулярное внутрипеченочное портосистемное шунтирование) для коррекции портальной гипертензии и ХЭПА (химиоэмболизация печеночной артерии) для контроля прогрессирования злокачественного поражения печени у пациентов из листа ожидания.
За разработку и внедрение методов трансплантации печени у взрослых и детей как нового направления в Российском здравоохранении сотрудники Центра д.м.н., профессор Гранов Д.А., к.м.н. Жеребцов Ф.К., к.м.н. Осовских В.В. в 2007 году удостоены Премии Правительства РФ.
Трансплантация печени в настоящее время является методом выбора при лечении целого ряда необратимых заболеваний печени.
Пациенты, обратившиеся в наш центр за трансплантационной помощью по направлению профильного специалиста, врача-гастроэнтеролога или инфекциониста, могут рассматриваться как кандидаты на трансплантацию печени только после полного клинического обследования и заключения трансплантационной комиссии центра. В состав комиссии входят хирурги-трансплантологи, терапевт, невролог, анестезиолог и медицинский психолог. После положительного решения данные пациента вносятся в так называемый электронный лист ожидания трансплантации печени. Очередность в листе ожидания определяется по медицинским показателям, т.е. трансплантация предлагается тем пациентам, которые наиболее нуждаются в данный отрезок времени.
Пациенты, которые внесены в лист ожидания, могут наблюдаться врачами центра, где им выполняются УЗИ, компьютерная томография брюшной полости бесплатно за счет средств фонда обязательного медицинского страхования (ОМС). Больные консультируются и наблюдаются медицинским психологом, неврологом, имеющими опыт работы с такими пациентами. Финансирование операции осуществляется из федерального бюджета.
Трансплантация печени выполняется на базе отделения оперативной хирургии клиники Центра (руководитель д.м.н., профессор Полысалов В.Н.).
После трансплантации печени пациенты наблюдаются амбулаторно в поликлинике центра, где им оказывается комплекс услуг по стандарту, утвержденному Комитетом по здравоохранению Правительства Санкт-Петербурга, финансирование осуществляется из бюджета ОМС. После трансплантации печени больные вынуждены постоянно принимать иммуносупрессивные препараты для поддержания работы пересаженного органа, которые они получают бесплатно в специализированной аптеке по льготным рецептам.
Развитие трансплантологической помощи населению зависит от ситуации с донорскими органами, дефицит которых неумолимо растет. Надежды связаны с разработкой и внедрением не только новых технологий и созданием искусственных органов, но и нового закона о трансплантации, который должен быть принят в ближайшее время. Согласно новому закону, граждане РФ должны понимать важность такой проблемы, как трансплантация органов, и осознанно заявить о согласии или несогласии на посмертное изъятие органов.
Жеребцов Федор Константинович – кандидат медицинских наук.
Гранов Дмитрий Анатольевич – член-корреспондент РАН, доктор медицинских наук, профессор.
Герасимова Ольга Анатольевна – доктор медицинских наук, ведущий научный сотрудник, председатель отборочной комиссии.
Жеребцов Федор Константинович – кандидат медицинских наук.
Михаиличенко Татьяна Геннадьевна – кандидат психологических наук, старший научный сотрудник.
Белов Андрей Дмитриевич – кандидат медицинских наук, врач-уролог.
Тилеубергенов Инхат Ибрагимович – врач-хирург.
Шаповал Сергей Владимирович – младший научный сотрудник.
Непокупная Елена Владимировна – медицинская сестра.
Федеральное государственное бюджетное учреждение «Российский научный центр радиологии и хирургических технологий имени академика А.М. Гранова»
Министерства здравоохранения Российской Федерации
© 2019
источник
Большинство пациентов с установленным диагнозом «цирроз печени» теряют надежду на выздоровление и не имеют реального представления о возможностях современного лечения. Это особая категория пациентов, для которых постоянный врачебный контроль и своевременная коррекция терапии может предотвратить развитие осложнений, улучшить качество и продолжительность жизни. В связи с чем, все пациенты с циррозом печени вне зависимости от его выраженности и наличия осложнений должны регулярно наблюдаться специалистом и не заниматься самолечением.
Однако, довольно часто заболевание печени прогрессирует несмотря на все усилия пациента и врача, что требует более радикального лечения. В настоящее время трансплантация печени наиболее эффективный, а иногда и единственный, метод лечения больных с декомпенсированным циррозом печени.
Гастро-гепатоцентр ЭКСПЕРТ проконсультирует о целесообразности пересадки печени, при необходимости, подготовит к операции, направит в специализированный центр по трансплантации и окажет поддержку в послеоперационный период.
Современное развитие медицинских технологий и клинической фармакологии позволяют достаточно успешно во всем мире проводить трансплантацию печени, обеспечивать хорошее состояние пациентов после данной операции. Ежегодно в мире выполняется до 25 тысяч операций трансплантации печени. В СССР первая трансплантации печени была выполнена в феврале 1990 г. в Москве.
В Санкт-Петербурге первые операции по трансплантации печени были выполнены в 1998 г. в ЦНИРРИ (ныне ФГБУ «Российский Научный Центр Радиологии и Хирургических Технологий»). ФГБУ «РНЦРХТ» является ведущим в Северо-Западном регионе России учреждением, осуществляющим ортотопическую трансплантацию печени. К середине 2017-го года в данном центре проведено около 200 пересадок печени жителям Санкт-Петербурга, Ленинградской области и других регионов России.
Средняя продолжительность жизни после трансплантации печени достигает 10 лет.
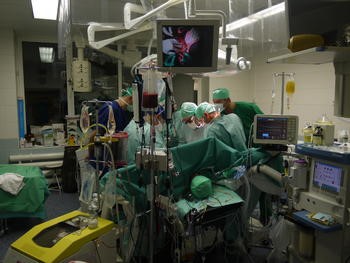
Операция трансплантации печени — высокотехнологичное, трудоемкое оперативное вмешательство, требующее слаженной работы большой команды хирургов и анестезиологов. В некоторых случаях операция длится более 10 часов. Кратко основные этапы можно разделить на удаление собственной печени реципиента (гепатикэктомия), далее проводится имплантация донорской печени и её реваскуляризация. Завершается операция реконструкцией желчевыводящих путей.
Финансирование операции трансплантации печени в Российской Федерации осуществляется за счет средств федерального бюджета. Надо отметить, что в нашем городе не выполняются операции по родственной пересадке печени, а также операции на коммерческой основе.
Декомпенсирование цирроза печени любой этиологии может заставить задуматься врача о возможности трансплантации в конкретном клиническом случае. В соответствии с национальными рекомендациями показанием для трансплантации печени является необратимая острая или терминальная (крайне тяжелая) стадия хронической печеночной недостаточности различной этиологии. К данным заболеваниям относят:
- Фульминантная (острая) печеночная недостаточность, наиболее частыми причинами которой становятся вирусные или токсические (химические агенты, лекарственные препараты, яды) поражения печени.
- Нехолестатические заболевания, включающие хронические вирусные гепатиты (наиболее обширная группа пациентов в листе ожидания), аутоиммунный гепатит в стадии цирроза, криптогенный цирроз печени, а также в редких случаях цирроз алкогольного генеза. Стоит отметить, что пациенты, страдающие алкогольной зависимостью, без подтверждения стойкой абстиненции не включаются в лист ожидания.
- Холестатические заболевания: первичный билиарный холангит в стадии цирроза, вторичный билиарный цирроз, первичный склерозирующий холангит (при данном заболевании нередко пациентов включают в лист ожидания до развития декомпенсированного цирроза).
- Врожденные дефекты метаболизма печени, которые включают такие заболевания как: недостаточность α1-антитрипсина, болезнь Вильсона–Коновалова, наследственный гемохроматоз, тирозинемия, первичная гипероксалурия, гликогенозы I и II типа, семейная гиперхолестеринемия.
- Злокачественные опухоли печени: гепатоцеллюлярная карцинома (ГЦК), гепатобластома, эпителиоидная гемангиоэндотелиома. Довольно редко показаниями к тарнсплантации являются доброкачественные опухоли: гемангиоматоз, печёночно-клеточная аденома, узловая фиброзная гиперплазия.
- Заболевания, служащие редкими показаниями для трансплантации печени: кистозный фиброз печени (муковисцидоз), болезнь/синдром Бадда–Киари, неалкогольный стеатогепатит, семейный холестаз или болезнь Байлера, болезнь Аладжила, болезнь Кароли у детей, поликистоз печени, семейная амилоидная полинейропатия (TTR-амилоидоз), альвеококкоз, тирозинемия, оксалурия и др.
В соответствии с нормативными документами абсолютными противопоказаниями для трансплантации печени являются:
- ВИЧ/СПИД
- внепечёночное распространение злокачественных образований
- активная внепеченочная инфекция (туберкулез и другие)
- активный алкоголизм
- психические заболевания, исключающие регулярный прием препаратов.
Относительными противопоказаниями являются:
- высокий кардиологический или анестезиологический риск (необходимо предоставить заключение кардиолога об отсутствии противопоказаний к оперативному вмешательству со стороны сердечно-сосудистой системы)
- тромбоз воротной вены
- ранее перенесенные вмешательства на печени
- возраст более 60 лет
- индекс массы тела (ИМТ) более 35 кг/м2.
Кроме того, в рамках комплексной оценки физического и психического состояния пациента в центре трансплантации пациент также осматривается медицинским психологом, неврологом, анестезиологом и хирургом.
После положительного решения данные пациента вносятся в единый региональный электронный лист ожидания трансплантации печени. Пациент может быть включен в лист ожидания трансплантации печени только в одном субъекте РФ.
В настоящее время сложилась такая ситуация, что не во всех субъектах РФ работает программа донорства органов, и работают специализированные центры трансплантации, выполняющие операции по пересадке печени.
Постановка пациентов в лист ожидания трансплантации печени, порядок наблюдения и обследования происходит строго в рамках действующих нормативных документов — закона РФ «О трансплантации органов и (или) тканей человека», национальным клиническим рекомендациям и соответствующим приказам.
Лист ожидания операции по пересадке печени
Решение о том, что для конкретного пациента не осталось вариантов терапевтического лечения и подготовка направление на хирургическое вмешательство (трансплантацию печени) осуществляется только лечащим врачом.
Для рассмотрения пациента в качестве кандидата на трансплантацию печени лечащим врачом оформляется направление по установленному образцу, а также предоставляются данные лабораторных и инструментальных исследований (перечень необходимых исследований может быть индивидуально изменен в зависимости от сопутствующей патологии).
В перечень документов входят:
- копии документов: паспорта, полиса ОМС, СНИЛСа, справки об инвалидности (если есть)
- направление профильного специалиста (гастроэнтеролог, гепатолог, инфекционист)
- медицинские документы (справки, выписки из стационаров)
- подтверждение группы крови, общий анализ мочи, клинический и биохимический анализы крови, коагулограмма, онкомаркеры, анализы на вирусные гепатиты, ВИЧ, сифилис
- инструментальные исследования: ФЛГ или Rg грудной клетки, ЭКГ, ЭхоКГ, ФГДС, УЗИ органов брюшной полости, МСКТ брюшной полости с контрастированием сосудов.
Только при наличии полного пакета необходимых обследований трансплантационная комиссия оценивает наличие противопоказаний для проведения пересадки печени.
Ожидание трансплантации печени, наверное, самый тяжелый и напряженный отрезок в жизни пациента. При этом важно знать, что очередность в листе ожидания определяется только по медицинским показателям, а не по очередности включения в него. В связи с этим, особенно актуальным становиться наблюдение пациента лечащим врачом (гастроэнтеролог, гепатолог, инфекционист), регулярные осмотры, контроль необходимых показателей крови для оценки прогрессии печеночно-клеточной недостаточности по шкалам, используемым в трансплантации печени (MELD, Child-Turcotte-Pugh), своевременная коррекция терапии, а также выявление показаний для хирургического лечения (эндоскопическое лигирование расширенных вен пищевода и желудка, необходимость трансъюгулярного внутрипеченочного портосистемного шунтирования (TIPS) и др.).
Пациент, находящийся в листе ожидания должен пребывать в непосредственной близости от центра, к которому он относится, т.е. проживать в данном регионе (городе). При появлении подходящего органа, пациент положено незамедлительно явиться в центр трансплантации для проведения подготовительных мероприятий. Однако, многие пациенты, уже перенесшие подобную операцию дождались «свой орган» не сразу. Отбор донорского органа для трансплантации сложный поэтапный процесс и нередки случаи, когда только на последнем этапе выявляются показатели, говорящие о непригодности донорского органа. Так, встречаются случаи, когда успешная операция проводилась далеко не на первый вызов в центр трансплантации.
Многие пациенты наблюдаются в листе ожидания трансплантации печени до нескольких лет и их состояние не прогрессирует. В данном случае можно порадоваться за таких пациентов, нашедших компетентного специалиста, который своевременно и грамотно проводит коррекцию поддерживающей терапии цирроза печени. Существует такое мнение – «чем дольше пациент живет со своей печенью, тем лучше для него». И зачастую это правда. Трансплантация печени дает пациенту новый здоровый орган, и при этом вынуждает его на ежедневный прием иммуносупрессивных препаратов до конца жизни, постоянный контроль (врачебный, лабораторный, инструментальный). Подбор препаратов, предотвращающих отторжение новой печени проводится строго индивидуально и зависит от исходного заболевания, наличия сопутствующей патологии, функционирования трансплантанта, а также побочных эффектов препаратов. Иммуносупрессивные препараты для поддержания работы пересаженного органа пациенты получают бесплатно в специализированной аптеке по льготным рецептам в своем регионе.
В послеоперационном периоде изменения в рационе, главным образом затрагивают ранний послеоперационный период и связанны с восстановлением пищеварения после обширного хирургического вмешательства, необходима коррекция питания в связи с отсутствием желчного пузыря, а также возможными побочными эффектами иммуносупрессивной терапии. Образ жизни пациентов после успешно проведенной операции трансплантации печени зачастую радикально не изменяется. Пациенты продолжают работать, водить машину, летать на самолетах, заниматься спортом, женщины рожают детей.
Таким образом – трансплантация печени реальность современной жизни. Еще раз обратим внимание на то, что каждый пациент с циррозом печени должен быть под наблюдением специалиста. Состояние современной медицины и фармакологии позволяет длительное время поддерживать цирроз в компенсированном состоянии. Однако, рядом с пациентом должен быть врач, который может регулярно и полно оценить состояние печени и своевременно отправить пациента в центр трансплантации.
Врачи гастро-гепатоцентра ЭКСПЕРТ готовы помочь пациентам в период подготовки, ожидания и наблюдения после операции по трансплантации печени.
источник
Несколько лет в Петербурге проводят операции по пересадке органов. Пациенты, которые раньше считались безнадежными, сегодня благодаря трансплантации живут полной жизнью. Но по количеству операций мы все еще уступаем европейским странам.
Все еще сотни петербуржцев умирают в ожидании нового органа. Отечественной медицине не хватает… нет, не денег. Не хватает доверия со стороны общества и солидарности коллег в белых халатах.
14 лет с пересаженной печенью
— Так замечательно жить! — Алла Ози смотрит в больничное окно и лучезарно улыбается.
Еще месяц назад она готовилась умереть. Простилась с мужем и дочерью. Женщине поставили диагноз: «атрофический цирроз печени», который развился на фоне гепатита С. Болезнь съедала ее. 41-летняя петербурженка лежала без сил, не чувствуя ни себя, ни жизни.
— Гепатитом меня заразили медики в младенчестве. Так всю жизнь по больницам и ходила, — говорит Алла. — А к сорока годам печень стала непригодна. Нужна была пересадка. И я встала, что называется, в очередь.
К концу второго года ожидания донорского органа медики честно сказали: Алле осталось жить месяц. Может быть, два.
Где и какие органы пересаживают в Петербурге
Печень — Центр радиологии и хирургических технологий.
— Я была в таком состоянии, что это была уже не жизнь… Но вдруг появился орган, который мне подходил по всем медицинским показаниям, — вспоминает Алла.
Пересадку печени сделали в уникальном питерском Центре радиологии и хирургических технологий. Это единственное учреждение на всем Северо-Западе, которое занимается трансплантацией печени.
— Мне здесь спасли жизнь, я так благодарна врачам! Все на высшем уровне — и профессионализм, и человеческое отношение персонала. Я сама медсестра — мне есть с чем сравнивать. После операции плакать хотелось от счастья! — улыбается Алла. — Прошел только месяц, а я уже хочу выйти на работу. Не верится, что теперь у меня есть силы жить.
В отделении Центра — еще пятеро пациентов. Недавно они переживали страшные мучения. Но теперь, после пересадки новой печени, верят, что впереди – целая жизнь. Живым примером этого является Дина Ягур. Дина Николаевна — исключительный человек: ей первой в Петербурге и вообще на всем Северо-Западе пересадили печень.
С момента той исторической операции прошло уже 14 лет. 60-летняя Дина Ягур по-прежнему живет в Петербурге, она воспитывает внука и говорит, что очень счастлива.
— До 14 июня 1998 года, когда прошла операция, я не жила, а существовала, — признается Дина Николаевна. — Мне было 45 лет. И каждый день жизни меня мучили адские боли, ведь у меня были врожденные кисты. Я кое-как работала оператором в котельной, заглушая боль таблетками. Постоянные диеты, обследования, больницы. Здоровым людям этого не понять. А ведь тогда даже УЗИ не было. В 98-м мне прямо сказали: «Дина, вам жить – максимум месяц». От моей печени оставалось только 10 процентов.
Поэтому, когда петербурженке предложили в то время диковинную для страны операцию — пересадку печени, она не колебалась.
— Перед операцией врачи спросили, не боюсь ли? Все-таки это риск. «Это мой последний шанс», — ответила я. — вспоминает Дина Николаевна. — Проснулась на третий день после операции. И неожиданно для всех стала быстро поправляться. Было лето, расцветала природа, и я плакала. От того, что живу. Даже такие мелочи, как лук и редиска, радуют меня. Ведь теперь я могу себе их позволить.
Дину Ягур спас профессиональный азарт питерских медиков. Ведь опыта трансплантации печени в то время в городе попросту не было. Это направление стал развивать новый директор Центра радиологии и хирургических технологий, знаменитый хирург, почетный гражданин Петербурга Анатолий Михайлович Гранов. При помощи знакомых коллег из Королевского университета Швеции он стал отправлять питерских врачей за рубеж на обучение. На первых операциях в Петербурге иностранцы стояли за спинами наших хирургов, поддерживая и наблюдая их за работой. Сегодня питерские трасплантологи не уступают в профессионализме европейским.
Деньги есть, органов – нет
Каждая операция по пересадке органа финансируется федеральным бюджетом. Как только человеку ставится страшный диагноз, его включают в так называемый лист ожидания. Больной «в очереди» ждет «своего» органа. Ведь донорский материал должен подойти пациенту по медицинским показателям – учитывается много нюансов: от группы крови до веса печени. Поэтому в ожидании могут пройти три дня, а могут и годы. Все это время пациент должен проживать на таком расстоянии, чтобы успеть по одному звонку из Центра добраться до операционной за 2-3 часа.
— В России законодательно не прописано посмертное детское донорство. Ребенку могут пересадить орган или его фрагмент только от родственников.
— При пересадке почки или фрагмента печени от родственника к родственнику государство финансирует только операцию по трансплантации. А лечить и обследовать донора-родственника больнице приходится своими средствами.
— Добровольно продать свою почку закон запрещает.
У 39-летнего петербуржца Александра Дроздова надежды почти не было. Но ему несказанно повезло – донорский орган, который ему подошел, появился спустя три дня после того, как его записали в «лист ожидания».
У пациентов не болит голова о том, где взять деньги на операцию. Государство выделяет примерно 800 тысяч рублей на одну трансплантацию печени. Центр радиологии и хирургических технологий располагает квотой на 20 человек. Но условия гибкие: если нужно прооперировать больше людей – деньги будут.
— Пока самым «плодотворным» был год, когда сделали 21 операцию, — говорит Федор Жеребцов, главный трансплантолог Петербурга. — За прошлый 2011-й, увы, было только 15 прооперированных. Это вовсе не означает, что количество больных уменьшилось. В настоящее время в листе ожидания — около 60 человек разной степени тяжести. И это только те больные, которые дошли до врача.
Рядом со счастливым списком тех, кого питерские медики спасли, примерно такой же длинный перечень тех, кого спасти не успели. Эти люди умерли, так и не дождавшись «своего» органа. Получается, в Петербурге есть высококлассные специалисты, есть деньги на операции, но больные все равно умирают, не пройдя трансплантацию. Проблема – в острой нехватке донорских органов.
«Верните почки или деньги»
В Петербурге несколько лет назад произошел случай, который ярко иллюстрирует ситуацию с донорством в стране. У одной петербурженки умер любимый муж. Его почки пересадили двум людям – две жизни были спасены. Но узнав об этом, женщина устроила скандал. Писала гневные письма президенту. И просила… вернуть почки. Или — деньги.
Между тем по закону, если человек умер и не оставил при жизни никаких распоряжений — хочет ли он стать донором или нет, и если близкие родственники не возразили, значит его органы по умолчанию может взять донорская служба.
— По догматам православной церкви Богу нужна только наша душа, а целостность тела – необязательна. Но православная церковь при формальной поддержке пока внятно не высказалась по поводу посмертного донорства, — говорит Федор Жеребцов. – Нам еще далеко до Америки, где человек, которому пересадили орган умершего, становится чуть ли не членом его семьи.
Но есть и другая проблема — настороженно к донорству относятся не только обыватели, но… и сами врачи.
Партизанские методы
Донором может стать только пациент, у которого уже умер мозг, но другие органы еще живы. Однако врачам клиник спокойнее, если такой пациент «просто умрет». Им невыгодно работать сверхурочно, поддерживая жизнеспособность органов этого потенциального донора! Несмотря на то, что в это же время в ожидании сердца, печени или почек умирают «чужие» пациенты…
— После того как врач ставит диагноз «смерть головного мозга», он должен позвонить в донорскую службу. Та приезжает и принимает решение о пригодности органа для пересадки. Но вот поставить такой диагноз или нет, позвонить в службу или нет — зависит от настроения конкретного врача. А медики не хотят лишней работы и возможных скандалов с родственниками умершего. К тому же этот «лишний» труд никак не финансируется государством – затраты на донорство в квоту по трансплантации не входят. Получается чуть ли не партизанщина, — объясняет Дмитрий Гранов, главный научный сотрудник Центра радиологии и хирургии. – Врачи решают лишний раз не заморачиваться. Несостоявшийся донор отправляется в морг. Хотя мог бы спасти не одну жизнь!
Медики уверены: если государство пропишет затраты на донорство документально и регламентирует процедуру, то врачи перестанут бояться. Надо прививать понимание донорства будущему поколению людей в белых халатах и всему обществу, которое не должно быть глухим к чужому горю.
источник
Печень – самый большой внутренний орган нашего организма. Она выполняет около сотни функций, основными из которых являются:
- Продукция и выведение желчи, которая необходима для пищеварения и всасывания витаминов.
- Синтез белков.
- Дезинтоксикация организма.
- Накопление энергетических веществ.
- Выработка факторов свертывания крови.
Без печени человек прожить не сможет. Можно жить с удаленной селезенкой, поджелудочной железой, почкой (даже при отказе обеих почек возможна жизнь на гемодиализе). Но научиться заменять чем-то функции печени медицина пока не научилась.
А заболеваний, приводящих к полному отказу работы печени, достаточно много и с каждым годом число их увеличивается. Лекарств, эффективно восстанавливающих клетки печени, нет (несмотря на рекламу). Поэтому единственным способом сохранить жизнь человеку при прогрессирующих склеротических процессах в этом органе, остается пересадка печени.
Трансплантация печени – метод достаточно молодой, первые экспериментальные операции были проведены в 60-х годах ХХ века. К настоящему времени по всему миру насчитывается около 300 центров по пересадке печени, разработано несколько модификаций этой операции, число успешно выполненных пересадок печени насчитывает сотни тысяч.
Недостаточная распространенность этого метода в нашей стране объясняется малым количеством центров по трансплантации (всего 4 центра на всю Россию), пробелы в законодательстве, недостаточно четкие критерии по забору трасплантатов.
Если сказать в двух словах, то трансплантация печени показана тогда, когда ясно, что болезнь неизлечима и без замены этого органа человек погибнет. Какие же это болезни?
- Конечная стадия диффузных прогрессирующих заболеваний печени.
- Врожденные аномалии печени и протоков.
- Неоперабельные опухоли (рак и другие очаговые образования печени).
- Острая печеночная недостаточность.
Основные кандидаты на пересадку печени – это пациенты с циррозом. Цирроз – это прогрессирующая гибель печеночных клеток и замещение их соединительной.

- Инфекционной природы (в исходе вирусных гепатитов В, С).
- Алкогольный цирроз.
- Первичный билиарный цирроз печени.
- Как исход аутоиммунного гепатита.
- На фоне врожденных нарушений обмена веществ (болезнь Вильсона-Коновалова).
- В исходе первичного склерозирующего холангита.
Больные циррозом печени погибают от осложнений – внутреннего кровотечения, асцита, печеночной энцефалопатии.
Показаниями для трансплантации является не само наличие диагноза цирроза, а скорость прогрессирования печеночной недостаточности (чем быстрее нарастают симптомы, тем скорее нужно принимать меры для поиска донора).
Существуют абсолютные и относительные противопоказания для этого метода лечения.
Абсолютными противопоказаниями для пересадки печени являются:
- Хронические инфекционные заболевания, при которых происходит длительное персистирование инфекционного агента в организме (ВИЧ, туберкулез, активный вирусный гепатит, другие инфекции).
- Тяжелые нарушения функции других органов (сердечная, легочная, почечная недостаточность, необратимые изменения нервной системы).
- Онкологические заболевания.
Относительные противопоказания:
- Возраст старше 60 лет.
- Ранее перенесенные операции на верхнем этаже брюшной полости.
- Пациенты с удаленной селезенкой.
- Тромбозы воротной вены.
- Низкий интеллект и социальный статус пациента, в том числе и на фоне алкогольной энцефалопатии.
- Ожирение.

- Ортотопическая.
- Гетеротопическая.
Ортотопическая пересадка печени – это пересадка печени донора на свое обычное место в поддиафрагмальное пространство справа. При этом сначала удаляется больная печень вместе с участком нижней полой вены, и на ее место помещается печень донора (целая или только часть).
Гетеротопическая трансплантация – это пересадка органа или его части на место почки или селезенки (к соответствующим сосудам) без удаления своей больной печени.
По видам используемого трансплантата пересадка печени делится на:
- Пересадка целой печени от трупа.
- Пересадка части или одной доли трупной печени (методика СПЛИТ- разделение печени донора на несколько частей для нескольких реципиентов).
- Пересадка части печени или одной доли от ближайшего родственника.
Печень – это орган, очень удобный для подбора донора. Для определения совместимости достаточно иметь одну и ту же группу крови без учета антигенов системы HLA. Еще очень важен подбор по величине органа (особенно это актуально при пересадке печени детям).
Донором может быть человек со здоровой печенью, у которого зафиксирована смерть мозга (чаще всего это люди, погибшие от тяжелой черепно-мозговой травмы). Здесь существует достаточно много препятствий для забора органа у трупа в связи с несовершенностью законов. Кроме того, в некоторых странах забор органов у трупов запрещен.
Процедура пересадки печени от трупа состоит в следующем:
- При установлении показаний для пересадки печени пациент направляется в ближайший центр трансплантации, где проходит необходимые обследования и заносится в лист ожидания.
- Место в очереди на трансплантацию зависит от тяжести состояния, скорости прогрессирования заболевания, наличия осложнений. Довольно четко это определяется несколькими показателями – уровнем билирубина, креатинина и МНО.
- При появлении подходящего трупного органа специальная врачебная комиссия всякий раз пересматривает лист ожидания и определяет кандидата на пересадку.
- Пациент экстренно вызывается в центр (в течение 6 часов).
- Проводится экстренная предоперационная подготовка и сама операция.
Родственная пересадка части печени проводится от кровного родственника (родителей, детей, братьев, сестер) при условии достижения донором возраста 18 лет, добровольного согласия, а также совпадения групп крови. Родственная трансплантация считается более приемлемой.
Основные преимущества родственной пересадки:
- Не нужно долго ждать донорскую печень (время ожидания в очереди на трупную печень может составлять от нескольких месяцев до двух лет, многие нуждающиеся просто не доживают).
- Есть время для нормальной подготовки как донора, так и реципиента.
- Печень от живого донора, как правило, хорошего качества.
- Реакция отторжения наблюдается реже.
- Психологически легче переносится пересадка печени от родственника, чем от трупа.
- Печень способна регенерировать на 85%, часть печени «вырастает», как у донора, так и у реципиента.
Для родственной пересадки печени ребенку до 15 лет достаточно половины одной доли, взрослому – одной доли.
80% всех пересадок печени – это ортотопическая пересадка. Длительность такой операции -8-12 часов. Основные этапы этой операции:

Идеально, когда две операции проходят одновременно и в одной больнице: изъятие органа у донора и гепатэктомия у пациента. Если это невозможно, донорский орган сохраняют в условиях холодовой ишемии (максимальный срок – до 20 часов).
Трансплантация печени относится к самым сложным операциям на органах брюшной полости. Восстановление кровотока через донорскую печень происходит обычно сразу на операционном столе. Но самой операцией лечение пациента не заканчивается. Начинается очень сложный и долгий послеоперационный этап.
Около недели после операции пациент проведет в отделении реанимации.

- Первичная недостаточность трансплантата. Пересаженная печень не выполняет свою функцию – нарастает интоксикация, некроз печеночных клеток. Если не провести срочную повторную трансплантацию, больной погибает. Причиной такой ситуации чаще всего является острая реакция отторжения.
- Кровотечения.
- Разлитие желчи и желчный перитонит.
- Тромбоз воротной вены или печеночной артерии.
- Инфекционные осложнения (гнойные процессы в брюшной полости, пневмонии, грибковые инфекции, герпетическая инфекция, туберкулез, вирусный гепатит).
- Отторжение трансплантата.
Отторжение трансплантата – это основная проблема всей трансплантологии. Иммунная система человека вырабатывает антитела на любой чужеродный агент, попадающий в организм. Поэтому если не подавлять эту реакцию, произойдет просто гибель клеток донорской печени.
Поэтому пациенту с любым пересаженным органом придется всю жизнь принимать препараты, подавляющие иммунитет (иммуносупрессоры). Чаще всего назначается циклоспорин А и глюкокортикоиды.
В случае с печенью особенность в том, что с течением времени риск реакции отторжения снижается и возможно постепенное снижение дозы этих препаратов. При пересадке печени от родственника также требуются меньшие дозы иммуносупрессоров, чем после пересадки трупного органа.
После выписки из центра больного просят в течение 1-2 месяцев не уезжать далеко и еженедельно наблюдаться у специалистов центра трансплантации. За это время подбирается доза иммуносупрессивной терапии.
Пациенты с пересаженной печенью, получающие постоянно препараты, подавляющие иммунитет – это группа высокого риска прежде всего по инфекционным осложнениям, причем заболевание у них могут вызвать даже те бактерии и вирусы, которые у здорового человека болезней обычно не вызывают (условно-патогенные). Они должны помнить, что при любых проявлениях инфекции им нужно получать лечение (антибактериальное, антивирусное или противогрибковое).
И, конечно, несмотря на наличие современных препаратов, риск реакции отторжения сохраняется всю жизнь. При появлении признаков отторжения требуется повторная трансплантация.
Несмотря на все трудности, более чем тридцатилетний опыт трансплантологии печени показывает, что пациенты с донорской печенью в подавляющем большинстве живут более 10 лет после пересадки, возвращаются к трудовой активности и даже рожают детей.

Пациентам, не желающим ждать и имеющим деньги, интересно будет знать цены на платную трансплантацию.
Операция пересадки печени относится к самым дорогим. За рубежом цена такой операции составляет от 250 до 500 тыс. долларов. В России- порядка 2,5-3 миллионов рублей.
Существует несколько основных центров по пересадке печени, а также есть около десятка медучреждений в крупных городах, имеющих на это лицензию.
- Основной центр пересадки печени в России – ФНЦ трансплантологии и искусственных органов им. Шумакова, Москва;
- Московский центр трансплантации печени НИИ Скорой помощи им. Склифосовского;
- РНЦРХТ в Санкт-Петербурге;
- ФБУЗ « Приволжский окружной медицинский центр» в Нижнем Новгороде;
- Пересадками печени занимаются также в Новосибирске, Екатеринбурге, Самаре.
источник
Многие годы безуспешно боретесь с БОЛЯМИ в ПЕЧЕНИ?
Глава Института заболеваний печени: «Вы будете поражены, насколько просто можно вылечить печень просто принимая каждый день.
Еще несколько десятков лет назад пересадка печени, как любого другого органа человека, казалась фантастичной процедурой. Благодаря развитию мировой медицины такие операции сегодня проводятся достаточно часто, что позволяет спасать тысячи жизней. Если при несложных недугах на пути к выздоровлению могут помочь лекарственные формы (препараты, медикаменты, растворы), то иногда они бессильны. Орган больного отказывается функционировать, пациент угасает медленно и мучительно. Родным человека не важно, сколько стоит пересадка печени. Для здоровья близкого они готовы заплатить любую сумму. Но трансплантация имеет свои нюансы.
Это самый значительный по весу внутренний орган, масса которого у взрослого человека составляет около 1.3 кг. К главным его функциям относятся:
- производство белков;
- метаболизм;
- профилактика недостатка сахара;
- производство желчи;
- производство нутриентов, осуществляющих свертываемость крови;
- фильтрация крови от вредоносных бактерий;
- удаление из крови токсичных веществ.
Если учесть все эти функции, становится понятным: без нормального функционирования этого органа человек просто не сможет жить.
Вопрос о пересадке может возникнуть, если внутренний орган перестает выполнять свои функции, поставлен диагноз «печеночная недостаточность», а лекарства уже не помогают. Недуг может развиться неожиданно, например, после перенесенной инфекции или в результате осложнения приема лекарств. В некоторых случаях заболевание «созревает» продолжительно, например, в результате следующих недугов:
- хронический гепатит;
- билиарный цирроз;
- склеротирующий холангит;
- атрезия желчных протоков;
- наркотическая или алкогольная зависимость;
- гемохроматоз;
- рак печени и др.
Благодаря тому, что американский хирург Т. Стразла опытным путем доказал возможность пересадки внутреннего органа от погибшего донора пациенту, больному циррозом, человечество получило инструмент борьбы с ранее неизлечимыми болезнями.
Операции на печени являются самыми сложными, так как забор/реимплантация «материала» непросты с технической точки зрения. Если проводить параллели с другими манипуляциями по трансплантациям, например, сердца, кишечника, поджелудочной железой, можно утверждать – эта операция наиболее сложная.
Хирургу приходится накладывать многочисленные соединения между сосудистой и волокнистой тканями. Уж очень сложное анатомическое строение имеет орган. Особенно непростой является пересадка части органа от живого донора, так как хирургу необходимо разделить печень на две полноценные части, имеющие артерии, протоки, волокна. Только филигранная точность позволяют сохранить здоровье донору и обеспечить его пациенту.
Если операция пройдет успешно (современная медицина имеет все необходимые знания, оборудование и препараты для обеспечения благоприятного исхода пересадки), то реципиент и пациент смогут вести полноценный образ жизни. Донор остается полностью здоровым, так как этот уникальный орган «умеет» регенерировать (набирать нужный объем), а пациент получает шанс на здоровье, то есть обретает «вторую» жизнь.
Есть два пути получения «материала».
- Живой реципиент
Пересадка печени от живого человека представляет собой забор «материала» от донора и его имплантация больному.
Во многих странах, например, России или Украине, такие операции возможны только между кровными родственниками. Трансплантации предшествуют медицинское и психологическое обследование, направленные на исключение всевозможных рисков.
В других странах – Израиле, Германии – разрешена пересадка печени от любого живого донора, т.е. любой доброволец может «отдать» часть своего органа нуждающемуся. - Умерший донор
Трансплантация внутренних органов от умершего осуществляется, если произошел несчастный случай, человек погиб, например, от травмы головы. Мозг перестает функционировать, тогда как сердце еще бьется. При остановке и необратимости мозговой деятельности сердце, почки, печень могут быть взяты для последующей пересадки.
Центры трансплантации существуют по всему миру. Основная их часть расположена в Америке, Германии и Израиле. Пересадка печени в России осуществляется институтах трансплантологии и Склифосовского, в НЦХ РАМН. Здесь занимаются родственными пересадками или трансплантацией от умерших доноров.
За рубежом пересадка печени возможна для всех, кто нашел донора. Для тех, кто нуждается в операции, немаловажное значение имеет, сколько стоит пересадка печени. Единого ценника нет, так как на стоимость трансплантации влияют различные факторы.
Пересадка печени за рубежом: сколько стоит операция?
Турция является одной из относительно недорогих стран с точки зрения цен на операцию. Трансплантология – ведущее направление местной медицины. Здесь операция стоит от 75 тысяч €.
В Израиле прайс начинается со 160 тысяч €. Израильские центры предлагают очень хорошие условия для проведения подобных операций, последующей реабилитации больного.
В Германии самый высокий «ценник» на трансплантацию. Здесь операция стоит от 200 тысяч €. Хотя, какая разница сколько стоит лечение, если в помощи нуждается близкий человек. Многие соотечественники продают имущество, едут именно в Германию, так как здесь самый высокий показатель успешности трансплантации.
Существуют несколько обязательных условий, которые учитываются при проведении операции:
- донор и больной должны иметь полную совместимость крови;
- реципиент не должен иметь серьезные хронические заболевания;
- возраст донора не важен;
- перед проведением операции реципиент должен пройти полное медицинское обследование;
- взрослым больным пересаживают половину органа, а детям до 7 лет – четверть.
Трансплантация внутренних органов позволяет дать «вторую» жизнь пациентам, когда медикаментозное и терапевтическое лечение уже помочь не способно.
источник
Пересадка печени (трансплантация печени) представляет собой замену больного органа на здоровую печень другого человека (аллотрансплантация). Операция по пересадке печени показана пациентам с циррозом и острой печеночной недостаточностью, хотя наличие донорских органов является основным ограничением. Наиболее распространенным методом является ортотопическая трансплантация, при которой родная печень удаляется и заменяется донорским органом в том же анатомическом положении, что и исходная печень.
Операция по пересадке печени
Пересадка печени возможна только в определенных медицинских центрах по трансплантации высококвалифицированными врачами по трансплантации и вспомогательной медицинской командой. Продолжительность операции составляет от 4 до 18 часов в зависимости от исхода.
Трансплантация печени – это потенциальное лечение острых или хронических состояний, которые вызывают необратимую и тяжелую («конечную стадию») дисфункцию печени. Поскольку процедура несет относительно высокие риски, является ресурсоемкой и требует серьезных изменений жизни после операции, она зарезервирована для тяжелых обстоятельств. Суждение о целесообразности / эффективности трансплантации печени в каждом конкретном случае является критически важным, поскольку результаты сильно варьируются.
Программа трансплантации печени была начата в больнице имени Альберта Эйнштейна в Израиле в 1990 году. Согласно статистике, до нашего времени было сделано более 1400 успешных трансплантаций печени. Только в 2013 году проведено 102 трансплантации печени умерших доноров.
Таблица 1. Основные показания к трансплантации печени
| Гепатоцеллюлярная карцинома | 38% |
| Вирус гепатита С | 33,3% |
| Алкогольный цирроз печени | 19,6% |
| Другие заболевания | 9,1% |
- Острая печеночная недостаточность определяется как острое расстройство печени без предшествующего хронического повреждения печени. Заболевание может прогрессировать в течение 2-8 недель до энцефалопатии или даже печеночной комы. Этиология обычно вызвана острым вирусным гепатитом (как правило, гепатитом В, редко гепатитом А, С или Е), острым проявлением болезни Вильсона, синдромом Будда-Киари, аутоиммунным расстройством печени или острой интоксикацией. У некоторых пациентов этиология острой печеночной недостаточности не может быть определена с уверенностью. Пациенты, подозреваемые в наличии острой печеночной недостаточности, должны немедленно передаваться в центр трансплантации печени. Показатели для высокосрочной пересадки оцениваются независимыми экспертами с использованием международно признанных факторов прогноза.
- Гепатоцеллюлярная карцинома. Пересадка печени при онкологии является единственным потенциально лечебным терапевтическим подходом, поскольку, по сравнению с резецирующими или локальными методами абляционной терапии, он также лечит основное предраковое состояние (цирроз печени). Чтобы свести к минимуму опасность рецидива гепатоцеллюлярной карциномы после трансплантации печени и достичь 5-летней выживаемости более 70%, следует выбрать пациентов с благоприятным прогнозом. До настоящего времени такой отбор был основан на критериях, которые определяют риск рецидива исключительно на основе размера опухоли. Так называемые миланские критерии, определяемые как единый фокус ≤5 см или максимум три опухоли ≤3 см и отсутствие признаков макрососудистой инвазии или внепеченочного проявления. Пересадка печени при раке возможна и практикуется во многих центрах трансплантации.
- Пересадка печени при гепатите С. Цирроз печени, вторичный по отношению к хронической инфекции вируса гепатита С (HCV), во многих европейских и американских центрах наиболее частый, а в Австрии – второй по частоте показатель для пересадки клеток печени. До недавнего времени у пациентов с декомпенсированным циррозом печени HCV не было доступных медицинских терапевтических вариантов. Почти у всех пациентов, которые были HCV-РНК-положительными во время пересадки части печени, наблюдалась рецидивирующая инфекция, что у более чем 80% пациентов привело к новому хроническому гепатиту С трансплантированного органа. Наличие новых противовирусных препаратов прямого действия (ПППД) произвело революцию не только в терапии HCV-инфекции в целом, а также в сфере трансплантации. Недавние исследования показали, что терапия ПППД как до, так и после пересадки печени является безопасной, высокоэффективной и связана с показателями лечения > 90%. По этой причине у пациентов с HCV-РНК-положительным следует рассмотреть план терапии без интерферона до операции.
- Алкогольный цирроз печени во всем мире является третьм по частоте, а в Австрии наиболее частым показанием для проведения операции по пересадке печени. Для пациентов с алкогольным циррозом печени особенно важна роль в лечении осложнений, связанных с алкоголизмом или хроническим злоупотреблением алкоголем, психиатрической / психологической оценкой. Пациенты должны принять свой алкоголизм и быть готовы воздерживаться от алкоголя на всю жизнь, проходить до- и послеоперационную психиатрическую помощь, а также должны быть социально интегрированы. Французское исследование показало, что пациенты с острым алкогольным гепатитом, которые прошли тщательную процедуру оценки со строгими критериями отбора, пользовались отличным прогнозом после трансплантации печени.
Хотя трансплантация печени является наиболее эффективным методом лечения многих форм терминальной стадии заболевания печени, огромное ограничение доступности аллотрансплантата и широко варьируемые послеоперационные результаты делают выбор критически важным.
Оценка права на трансплантацию человека осуществляется многопрофильной командой, в которую входят хирурги, врачи и другие медицинские работники.
Первым шагом в оценке является определение того, имеет ли пациент необратимое заболевание печени, которое будет вылечено путем получения новой печени. Таким образом, люди с заболеваниями, которые в основном базируются вне печени или распространились за пределы печени, как правило, занимают последние позиции в очереди на трансплантацию.
Распространенные противопоказания к пересадке печени:
- кто-то с прогрессирующим раком печени, с известным / вероятным распространением за пределы печени
- активное злоупотребление алкоголем и другими веществами (наркотиками)
- тяжелое заболевание сердца / легких
- существующие высокие уровни холестерина в крови у пациента
- дислипидемия
Важно отметить, что многие противопоказания к трансплантации печени считаются обратимыми; человек, изначально считающийся «неприемлемым к трансплантации», впоследствии может стать благоприятным кандидатом, если ситуация изменится.
- частичное лечение рака печени, при котором риск распространения за пределы печени снижается
- прекращение злоупотребления психоактивными веществами (период абстиненции является переменным)
- улучшение функции сердца, например, путем чрескожного коронарного вмешательства или операции шунтирования
- лечение ВИЧ-инфекции
Таблица 2. Противопоказания к трансплантации печени.
| Абсолютные противопоказания |
|
| Относительные противопоказания |
|
Трансплантация печени ВИЧ-инфицированному пациенту возможна в редких случаях. Исторически, ВИЧ считался «абсолютным» противопоказанием к трансплантации печени. Это было отчасти из-за беспокойства, что инфекция будет ухудшаться с помощью иммуносупрессоров, которые необходимы после трансплантации.
Однако с появлением высокоактивной антиретровирусной терапии у людей с ВИЧ значительно улучшился прогноз. Трансплантация может быть предложена выборочно, хотя учет общего состояния здоровья и условий жизни все еще может быть ограниченным. Абсолютным противопоказанием остается неконтролируемое ВИЧ-заболевание (СПИД).
Перед пересадкой может быть показана терапия поддержки печени (переход к трансплантации). Искусственное поддержание функции печени, такое как педиатрический диализ или концепции биоартикулярной поддержки печени, в настоящее время находится в доклинической и клинической оценке.
Кортикостероиды были основой для индукции иммуносупрессии после первых успешных случаев трансплантации твердых органов. Внутривенные инъекции кортикостероидов вводят в высоких дозах во время операции трансплантации и в первые несколько дней после операции (обычно до 3 дней) в сочетании, по меньшей мере, с одним иммуносупрессором. Доза и продолжительность внутривенного введения лекарств различаются в зависимости от местной практики среди разных центров; однако типичная доза составляет 500 или 1000 мг метилпреднизолона.
Практически все операции по трансплантации печени осуществляются в ортотопическом порядке, то есть происходит удаление родной печени и ее размещение в том же анатомическом месте. Операция трансплантации может быть концептуализирована как состоящая из фазы гепатэктомии (удаления печени), фазы ангиотической (без печени) и фазы постимплантации.
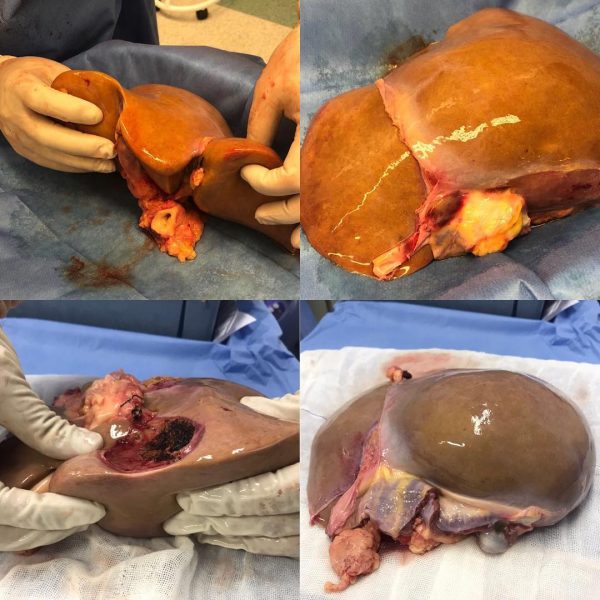
Подготовленная печень перед трансплантацией
Операция проводится через большой разрез в верхней части живота. Гепатэктомия включает в себя разделение всех связочных присоединений к печени, а также общий желчный проток, печеночную артерию, печеночную вену и воротную вену. Как правило, ретрогепатическая часть нижней полой вены удаляется вместе с печенью, хотя альтернативный метод сохраняет вену реципиента (техника “piggyback”). Кровь донора в печени будет заменена ледяным раствором для хранения органов, таким как Viaspan или Гистидин-триптофан-кетоглутарат, пока имплантат аллотрансплантата не будет пересажен. Имплантация включает в себя анастомозы (соединения) нижней полой вены, воротной вены и печеночной артерии. После восстановления кровотока в новой печени строится билиарный (желчный проток) анастомоз, либо к собственному желчному протоку реципиента, либо к тонкой кишке. Операция обычно занимает от пяти до шести часов, но может быть дольше или короче из-за сложности операции и опыта хирурга.
Подавляющее большинство трансплантатов печени используют всю печень у неживого донора для трансплантации, особенно для взрослых пациентов. Одним из основных достижений в области трансплантации печени педиатрического возраста явилось развитие трансплантации печени уменьшенного размера, при которой часть печени взрослого человека используется для младенцев или маленьких детей. Дальнейшие разработки в этой области включали трансплантацию разделенной печени, в которой одна печень используется для трансплантации для двух реципиентов, и трансплантацию печени живого донора, в которой часть печени здорового человека удаляется и используется в качестве аллотрансплантата. Трансплантация печени от живого донора для педиатрических реципиентов включает удаление около 20% печени (сегменты 2 и 3).
Дальнейшее продвижение трансплантации печени предполагает только резекцию доли печени, участвующей в опухолях, и свободная от опухоли доля остается внутри реципиента. Это ускоряет выздоровление, и пребывание пациента в больнице быстро сокращается до 5-7 дней.
Многие крупные медицинские центры, где делают пересадку печени, используют радиочастотную абляцию опухоли печени в качестве моста в ожидании трансплантации печени. Этот метод не используется повсеместно, и дальнейшее исследование оправдано.
В предыдущие десятилетия детская трансплантация печени стала современной операцией с отличным успехом и ограниченной смертностью. Выживаемость трансплантата и пациента продолжала улучшаться в результате улучшения медицинского, хирургического и анестезирующего управления, наличия органов, иммуносупрессии, а также выявления и лечения послеоперационных осложнений.
Ребенок после успешной пересадки печени
Трансплантация печени была очень успешной в лечении детей с терминальной стадией заболевания печени и дает возможность для длительного здорового образа жизни. Дефицит органов, который является основным ограничением для полной эксплуатации трансплантации, преодолевается благодаря инновационным хирургическим методам. Донор печени для таких детей, даже самых маленьких, может быть найден в самые сжатые сроки.
Основными показаниями для трансплантации печени у детей являются:
- Внепеченочный холестаз: атрезия желчных путей
- Внутрипеченочный холестаз: склерозирующий холангит; Синдром Алагилла; несиндромическая недостаточность внутрипеченочных желчных протоков; и прогрессивный семейный внутрипеченочный холестаз.
- Метаболические заболевания: болезнь Вильсона; α 1 -антитрипсиновый дефицит; Синдром Криглера-Наджара; врожденная ошибка метаболизма желчных кислот; тирозинемия; нарушения цикла мочевины; органическая ацидемия; кислотный липазный дефект; оксалурия типа I; и нарушения углеводного обмена.
- Острая печеночная недостаточность.
- Другие: первичная опухоль печени и кистозный фиброз.
Подготовка к трансплантации печени включает в себя ряд обследований, которые необходимо пройти, прежде чем ребенок будет помещен в список ожидания. Общее тестирование включает:
- Психологическая и социальная оценка. Эти тесты делают на ребенка, если он достаточно взрослый, и на семью.
- Анализы
- Диагностические исследования
Анализы крови проводятся для сбора информации, которая поможет определить, насколько срочно необходимо, чтобы ребенок был помещен в список трансплантации, а также для того, чтобы ребенок получил донорский орган, который хорошо сочетается. Эти анализы включают анализ общего состояния здоровья организма, включая функции сердца, легких и почек ребенка, состояние питания ребенка и наличие инфекции. Анализы крови помогут повысить вероятность того, что донорский орган не будет отвергнут. Эти тесты могут включать:
- Ферменты печени. Повышенные уровни ферментов печени могут предупреждать врачей о повреждении печени или травме, поскольку в этих условиях ферменты попадают из печени в кровоток.
- Билирубин. Билирубин образуется в печени и выводится с желчью. Повышенные уровни билирубина часто показывают затруднение потока желчи или дефект в обработке желчи печенью.
- Альбумин, полный протеин, и глобулин. Низкие уровни белков, произведенных печенью, связаны со многими хроническими заболеваниями печени.
- Исследования свертывания, такие как протромбиновое время и частичное время тромбопластина. Эти тесты измеряют время, необходимое на свертывание крови и часто используются перед трансплантацией печени. Для свертывания крови необходим витамин К и белки, производимые печенью. Повреждение клеток печени и обструкция желчи могут препятствовать правильному свертыванию крови.
Другие анализы крови помогут повысить вероятность того, что донорский орган не будет отвергнут. Они могут включать:
- Группа крови ребенка. Каждый человек имеет определенный тип крови: тип А+, А -, В+, В -, АВ+, AB -, О+ И О -. При получении переливания, полученная кровь должна быть совместимой с типом крови ребенка, или произойдет аллергическая реакция. Такая же аллергическая реакция произойдет, если кровь, содержащаяся в донорском органе, войдет в организм ребенка во время трансплантации. Аллергические реакции можно избежать путем сопоставления типов крови ребенка и донора.
- Анализы функции почек, сердца и других жизненно важных органов.
- Вирусные исследования. Эти тесты определяют, есть и у ребенка антитела к вирусу, которые могут увеличить вероятность отторжения донорского органа, такие как цитомегаловирус (ЦМВ) и вирусу Эпштейна-Барр (ВЭБ).
Диагностические тесты, которые выполняются, обширны, но необходимы, чтобы понять полный медицинский статус ребенка. Ниже приведены некоторые тесты, которые могут быть выполнены, хотя многие из тестов решаются на индивидуальной основе:
- УЗИ брюшной полости (также называется сонография). Этот метод визуализации использует звуковые волны высокой частоты и компьютер для создания изображения кровеносных сосудов, тканей и органов. Ультразвук используется для просмотра внутренних органов по мере их функционирования и оценки кровотока через различные сосуды.
- Биопсия печени. В этой процедуре образцы ткани удаляют (с помощью иглы или во время операции) из печени для обследования под микроскопом.
Сплит-трансплантация печени, описанная первоначально Пихльмайром, предполагает получение цельной печени от мертвого донора (трупная пересадка печени). Впоследствии она разделяется на две части вдоль круглой связки, оставляя целые сосудистые структуры для двух частей печеночной паренхимы неповрежденными. Таким образом, из одной печени получают два частичных органа: левый латеральный сегмент (сегменты 2 и 3), который можно трансплантировать ребенку, и расширенная правая печень (сегменты 1 и 4-8), которую можно трансплантировать взрослому. Эта процедура включает гораздо более длительное ишемическое время, которое привело к неудовлетворительным результатам, с высоким уровнем первичной дисфункции и технических осложнений.
После операции ребенок отправится в отделение реанимации для тщательного наблюдения. Продолжительность пребывания ребенка в реанимации зависит от его общего состояния. После того, как ребенок будет стабильным, он или она будет отправлен в специальное отделение в больнице, которая заботится о пациентах после трансплантации печени и будет по-прежнему находиться под пристальным наблюдением. За это время вы получите все необходимые знания по всем аспектам заботы о ребенке. Информация будет включать в себя данные о лекарствах, деятельности, последующем наблюдение, диете и любых других конкретных инструкциях от команды трансплантологов ребенка.
Трансплантация печени от живого донора была введена в 1989 году, чтобы преодолеть острую нехватку донорских органов.
Пересадка печени от живого донора предполагает пересадку части печени от живого донора реципиенту, печень которого больше не функционирует должным образом. Оставшаяся печень донора восстанавливается и через пару месяцев после операции возвращается к нормальному объему и емкости. Между тем, трансплантированная часть печени растет и восстанавливает нормальную функцию печени у реципиента.
Доноры должны быть в возрасте от 18 до 60 лет и иметь возможность давать осознанное согласие. Пересадка части печени от родственника имеет несколько потенциальных преимуществ. Операция может быть выполнена в оптимальное время, прежде чем состояние здоровья реципиента ухудшится неоправданно; кроме того, реципиент получает орган высокого качества благодаря тщательной донорской оценке и более короткому холодному ишемическому времени. Донор имеет уникальную возможность восстановления здоровья для близкого друга или члена семьи. Поскольку печень регенерирует, длительная функция печени нормальна как у донора, так и у реципиента, при условии отсутствия осложнений.
Задача успешной родственной пересадки печени заключается в том, чтобы безопасно выполнить операцию, не ставя под угрозу результаты деятельности реципиента. Риск смерти донора оценивается в 0,2% для левостороннего донорства и 0,5% для правостороннего донорства, поэтому акцент на безопасности донора имеет первостепенное значение в этой процедуре.
Любой член семьи, родитель, брат, ребенок, супруг или волонтер могут пожертвовать свою печень. Критерии для пожертвования печени:
- Необходимо быть в добром здравии
- Необходимо иметь тип крови, который соответствует или совместим с получателем , хотя некоторые центры теперь выполняют несовместимые трансплантации группы крови со специальными протоколами иммуносупрессии.
- Возраст от 20 до 60 лет или от 18 до 60 лет (в зависимости от страны)
- Донорство печени может быть возможным только если у донора печень будет аналогичного или большего размера, чем у получателя
- Перед тем, как стать донором печени, необходимо пройти тестирование, чтобы убедиться, что человек в отличном состоянии здоровья и не имеет неконтролируемого высокого кровяного давления, заболевания печени, диабета или сердечных заболеваний. Иногда КТ или МРТ проводятся для получения изображения печени. В большинстве случаев работа выполняется в течение 2-3 недель.
Трансплантация печени сопряжена с риском развития серьезных осложнений. Существуют риски, связанные как с самой процедурой, так и с препаратами, необходимыми для предотвращения отторжения донорской печени после трансплантации. После трансплантации печени, иммунно-опосредованное отторжение аллотрансплантата может произойти в любой момент.
Могут произойти три типа отторжения трансплантата: сверхострое, острое и хроническое отторжение.
- Сверхострое отторжение вызвано предварительно сформированными анти-донорными антителами. Характеризуется связыванием этих антител с антигенами на эндотелиальных клетках сосудов. Включена активация комплемента, и эффект обычно является глубоким. Сверхострое отторжение происходит в течение нескольких минут или часов после процедуры трансплантации.
- Острое отторжение опосредуется Т-клетками (по сравнению с B-клеточными сверхострым отторжением). Включает в себя прямую цитотоксичность и цитокиновые опосредованные пути. Острое отторжение печени является наиболее распространенной и первичной мишенью иммуносупрессоров. Обычно наблюдается в течение нескольких дней или недель после трансплантации.
- Хроническое отклонение – это наличие каких-либо признаков и симптомов отторжения через 1 год после трансплантации. Причина хронического отторжения до сих пор неизвестна, но острое отторжение является сильным предиктором хронического.
Инфекция является распространенной причиной заболеваемости и смертности после трансплантации печени. Факторы риска относятся к факторам трансплантации, донорам и реципиентам. К факторам трансплантации относятся ишемия – реперфузионное повреждение, количество внутриоперационных переливаний крови, уровень и тип иммуносупрессии, отторжение и осложнения, длительное пребывание в реанимации с диализом или вентиляцией, Тип билиарного дренажа, повторные операции, повторная трансплантация, антибиотики, противовирусный режим и окружающая среда. Донорские факторы риска включают инфекцию, длительное пребывание в реанимации, качество донорской печени (например, стеатоз) и вирусный статус. Для реципиента наиболее важными являются оценка MELD > 30, недоедание, почечная недостаточность, острая печеночная недостаточность, наличие инфекции или колонизации, а также иммунный статус для вирусов, таких как цитомегаловирус. Таким образом, риск заражения после трансплантации печени является многофакторной проблемой, и все факторы требуют внимания для снижения этого риска и предотвращения последствий для донора после пересадки печени.
В 1958 году Фрэнсис Мур описал методику ортотопической трансплантации печени у собак. Первые клинические испытания не проводились легкомысленно. Члены бригад Бостона и Денвера разработали методы замены печени у собак в конце 1950-х годов, и в обеих лабораториях исследования по донорству печени проводились непрерывно более 4 лет.
Первая трансплантация печени человека была сделана в университете Колорадо 1 марта 1963 года доктором Томасом Старлзом. Первый пациент умер после операции, а четыре других в течение следующих 7 месяцев.
Последующие неудачи остановили все клинические испытания до 1966 года. Именно в октябре этого года была проведена шестая трансплантация печени, а в январе 1967 года – седьмая. К сожалению обе операции не увенчались успехом.
Таблица 3. Первые испытания ортотопической трансплантации печени. Первая пересадка печени завершилась летальным исходом.
| Расположение | Возраст | Диагноз | Выживание (дни) | Основная причина смерти |
| Денвер | 3 | Внепеченочная биреальная атрезия | 0 | Кровотечение |
| Денвер | 48 | Гепатоцеллюлярный рак, цирроз | 22 | Легочная эмболия, сепсис |
| Денвер | 68 | Карцинома проточной клетки | 7,5 | Сепсис, легочная эмболия, желудочно-кишечные кровотечения |
| Денвер | 52 | Гепатоцеллюлярный рак, цирроз | 6,5 | Легочная эмболия? Печеночная недостаточность, отек легких |
| Бостон | 58 | Метастатическая карцинома толстой кишки | 11 | Пневмонит, абсцессы печени, печеночная недостаточность |
| Денвер | 29 | Гепатоцеллюлярный рак, цирроз | 23 | Сепсис, желчный перитонит, печеночная недостаточность |
| Париж | 75 | Метастатическая карцинома толстой кишки | 0 | Кровотечение |
Таблица четко указывает какие болезни имели пациенты и сколько они прожили после пересадки печени. Те, кто перенес трансплантацию печени к сожалению проживали несколько дней. Прежде всего это связано с минимальной базой знаний о методике трансплантации.
Основной проблемой в области трансплантации печени является недостаточное количество доноров по сравнению с растущим спросом у кандидатов на трансплантацию. Таким образом, мы подчеркиваем, что адекватный выбор донора/рецептора, выделение и сохранение органов должны способствовать улучшению количества и результатов трансплантации печени.
Шансы на успешную трансплантацию печени и долгосрочную выживаемость зависят от вашей конкретной ситуации. В целом, около 70 процентов людей, которые проходят трансплантацию печени, живут в течение как минимум пяти лет. Это означает, что на каждые 100 человек, получающих трансплантацию печени по любой причине, около 70 человек будут жить в течение пяти лет, а 30 пациентов умрут в течение пяти лет.
Люди, получающие печень от живого донора, часто имеют лучшие показатели краткосрочной выживаемости, чем те, кто получает печень умершего донора. Но сравнение долгосрочных результатов затруднено, потому что люди, у которых есть живой донор, обычно имеют более короткое ожидание трансплантата и не так больны, как те, кто получает умершую донорскую печень.
Прогноз после трансплантации печени является переменным, в зависимости от общего состояния здоровья, технического успеха операции и основного процесса заболевания, влияющего на печень. Нет точной модели для прогнозирования выживаемости
Прогноз выживаемости среди реципиентов трансплантации печени также различаются в разных центрах трансплантации и могут быть найдены в интернете в научном реестре реципиентов трансплантации.
Сегодня число людей, переживших трансплантацию печени, выше, чем когда-либо прежде, и подавляющее большинство теперь продолжают вести активную жизнь. Трансплантация все еще очень сложна и остается лечением, а не лекарством от вашего состояния. Осложнения после трансплантации могут быть вызваны инфекциями, рецидивирующими заболеваниями, такими как первичный билиарный цирроз, рак и проблемами в других частях тела, которые могут проявляться через несколько лет или десятилетий.
Независимо от того, получаете ли вы орган или оказываете донорство части печени, жизнь часто возвращается к нормальному ритму через несколько месяцев после операции. К тому времени, когда вы достигнете отметки в 3 месяца, ваша печень, вероятно, достигнет своего обычного размера, и вы вернетесь к своей обычной рутине.
Если вы донор части печени. Вы останетесь в больнице около недели, можете чувствовать себя слабым и усталым после операции. Будьте готовы к ощущениям боли – вы можете легко получить облегчение с помощью обезболивающих препаратов. В течение первых дней ваш врач заставит вас передвигаться и делать дыхательные упражнения. Это ускоряет выздоровление и удерживает сгустки крови, пневмонию и мышечную потерю.
Вы пойдете домой, когда почувствуете себя комфортно и будете готовы сделать все сами. Планируйте пройти обследование примерно через 2 недели после операции, а затем снова через регулярные промежутки времени.
Печень быстро отрастет. Быстрый рост происходит в первые 2 недели, поэтому вы можете чувствовать сильную усталость, особенно в первый месяц. На этом этапе все еще может понадобиться обезболивающее. Врач может рекомендовать легкие упражнения и выполнять глубокое дыхание. Ежедневные прогулки помогут восстановиться. При этом все еще будут некоторые ограничения. Пока живот не заживет, вы не должны поднимать ничего тяжелее, чем 6-9 килограмм.
Вам может понадобиться помощь в ежедневных делах, таких как покупка продуктов или приготовление пищи. Попросите друга или члена семьи о помощи. Вы не сможете сразу ехать, особенно если вы все еще принимаете обезболивающее. Донорство печени – это не простая задача, которая под силу далеко не каждому человеку.
Если у вас донорская печень. Вы будете находиться в больнице около 6-8 дней. Срок пребывания в донорском центре зависит от общего состояния здоровья до трансплантации.
Вы также будете принимать наркотические средства, чтобы сохранить иммунную систему. Сразу после операции дозы препаратов будут высокие, после чего ежедневно начнут снижаться. В дальнейшем назначенные лечебные средства будет необходимо принимать до конца жизни. Вы можете уменьшить дозу, однако отказаться от них полностью нельзя!
Через неделю вы выйдете из больницы и должны соблюдать график приема препаратов. Скорее всего вам назначат еженедельные осмотры в течение первых полутора месяцев, а затем реже. В зависимости от того, как вы чувствуете, вы все еще можете использовать обезболивающее.
Позвоните своему врачу, если у вас температура выше 38° C, ваша кожа выглядит желтоватой, вы чувствуете зуд, или у вас есть головная боль, тремор или диарея. Эти симптомы могут быть признаками инфекции или других проблем, таких как утечки желчных протоков, кровотечение, тромбоз печеночной артерии, гепатит или отторжение печени.
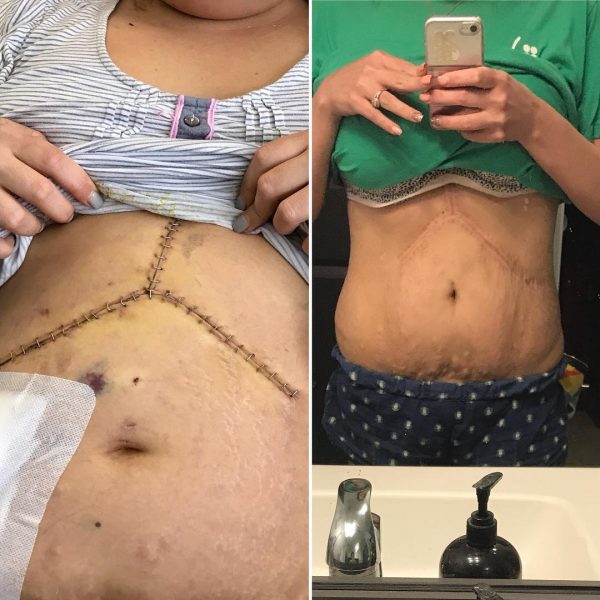
Фото через 4 дня и через 90 дней после пересадки печени
Люди после пересадки печени (доноры и реципиенты) возвращаются на работу через 6-8 недель после операции. Это зависит от того, как вы себя чувствовали раньше и какой тип работы вы делаете. К офисной работе вернуться легче, чем к физическому труду.
Иммуносупрессия при трансплантации органов была революционной для своего времени, но технологические и демографические изменения внесли новый импульс в ее использование. Метаболический синдром (МС) растет как проблема общественного здравоохранения, одновременно увеличивая проблему для пациентов, перенесших ортотопическую трансплантацию печени; однако лекарства, которые регулярно используются для иммуносупрессии, способствуют дисфункциональному метаболизму.
Текущая иммуносупрессия в основном заключается в использовании ингибиторов кальциневрина; они являются мощными, но неспецифически нарушают внутриклеточную сигнализацию таким образом, чтобы усугубить влияние МС на печень. Наконец, иммуносупрессивные средства необходимо рассматривать с точки зрения новых разработок в лечении вирусом гепатита С, которые подрывают то, что раньше было неизбежным вирусным рецидивом. В целом, в то время как традиционные иммуносупрессивные средства остаются наиболее часто используемыми, специфические профили побочных эффектов всех иммуносупрессоров должны взвешиваться в свете конкретного пациента, которому нужна пересадка печени.
Иммуносупрессивные средства необходимы при трансплантации твердых органов для индукции иммуносупрессии в ранней фазе, поддержания иммуносупрессии в поздней фазе или для профилактики отторжения органов.
Таблица 4. Широко используемые иммуносупрессивные средства при трансплантации печени
| Агент | Действие | Доза |
| Метил преднизолон (Медрол®). Преднизон или преднизолон | Индукция иммуносупрессии, лечение острого клеточного отторжения, поддержание иммуносупрессии | Переменная по центрам, этиологии заболеваний печени и истории отторжения |
| Такролимус (Програф®) | Поддержание иммуносупрессии | Начиная с 0,1-0,15 мг/кг в день, каждые 12 часов и приспосабливаясь к желаемому уровню |
| Циклоспорин (Неорал®, Сандиммун®) | Поддержание иммуносупрессии | Начиная с 10-15 мг/кг в день, каждые 12 часов и приспосабливаясь к желаемому уровню |
| Микофенолата мофетил | Поддержание иммуносупрессии, лечение отторжения | В любом случае могут потребоваться переменные дозы |
| Сиролимус (Рапамун®) | Поддержание иммуносупрессии, лечение отторжения, особые интересы при злокачественных новообразованиях | Обычная дозировка – это 6 мг, затем 2 мг/сутки (разовая доза), более высокие дозы могут назначаться в отдельных случаях |
Мощные лекарства, которые играют большую роль в оказании помощи людям в выживании и восстановлении после трансплантации, могут создавать проблемы. Многие из них могут иметь побочные эффекты, которые влияют на некоторых людей достаточно сильно.
Несмотря на то, что вы будете обязаны посещать медпункты до конца своей жизни, для большинства людей эти визиты станут менее регулярными по мере улучшения их состояния.
Хорошо сбалансированное питание особенно важно после трансплантации печени, чтобы помочь вам восстановиться и сохранить здоровье.
В команде по трансплантации должен быть специалист по питанию (диетолог), который может обсудить ваши потребности в питании, диете и ответить на любые вопросы, которые возникнут после трансплантации. В общем, ваш рацион после пересадки печени должен быть с низким содержанием соли, холестерина, жира и сахара.
Чтобы не повредить вашу новую печень, важно избегать алкоголя. Не употребляйте алкогольные напитки и не употребляйте алкоголь в кулинарии.
- Ешьте по крайней мере пять порций фруктов и овощей каждый день
- Избегайте грейпфрутов и грейпфрутовых соков, гранатов или севильских апельсинов из-за их влияния на группу иммуносупрессивных препаратов (ингибиторы кальциневрина)
- Имейте достаточное количество клетчатки в своем ежедневном рационе
- Выбирайте цельнозерновые продукты вместо обработанных
- Пейте обезжиренные или обезжиренные молочные продукты, которые важны для поддержания оптимального уровня кальция и фосфора
- Ешьте постное мясо, птицу и рыбу
Большинство людей не будет нуждаться в специальной диете после пересадки печени. Нормальное, сбалансированное питание поможет вам восстановить и сохранить здоровье. Иногда может потребоваться дополнительная помощь от диетолога.
- Первая трансплантация в Красноярске была проведена на базе Краевой клинической больницы в ноябре 2016 года
- 8 июля 2018 года в ГКБ им. Боткина (Москва) провели первую успешную пересадку печени.
Стоимость пересадки печени включает предварительные оценочные тесты, операции, госпитализацию и последующий уход. Цена трансплантации печени может варьироваться в зависимости от местоположения больницы, где проводится операция.
источник