Рак при гепатите – частое явление. Воспаление печени при длительном течении заболевания и отсутствии должной терапии нередко приводит к злокачественному перерождению тканей. Нередко появлению опухоли предшествует цирроз, который затем переходит в онкологию. Раком болеют преимущественно мужчины старше 50 лет. Данное состояние часто выявляется на поздних стадиях и плохо поддается лечению.
Гепатитом называется диффузное воспаление тканей печени вирусной или токсической природы. Выделяют энтеральные (гепатит A и E), токсические и гепатиты преимущественно с парентеральным механизмом (B, С и D). Заражению и воспалению печени способствуют:
- хронический алкоголизм;
- воздействие на печень токсических веществ;
- бесконтрольный прием медикаментов;
- пользование одним шприцом при введении инъекционных наркотических средств;
- нанесение татуировок и прокалывание пирсинга при несоблюдении стерильности;
- незащищенные половые связи;
- переливание крови.
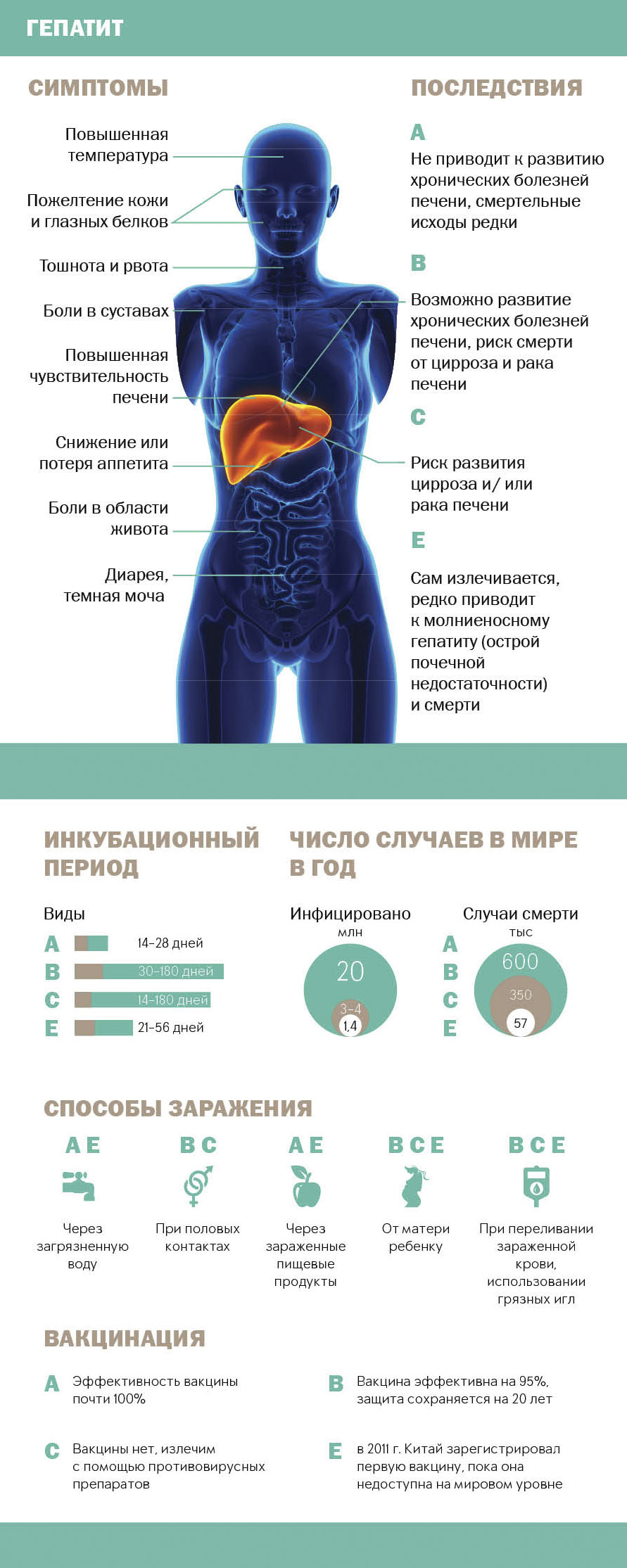
Данная патология проявляется:
- тупой болью в подреберье справа;
- желтухой;
- увеличением живота;
- кожным зудом;
- сосудистыми звездочками на коже;
- потемнением мочи;
- покраснением ладоней;
- частыми кровотечениями;
- признаками портальной гипертензии;
- изменением пальцев.
Раком печени называется злокачественная опухоль. Чаще развиваются гепатокарцинома и холангиокарцинома. При раке в тканях печени появляются атипичные клетки, склонные к бесконтрольному делению. На поздних стадиях они разносятся по организму, образуя вторичные (метастатические) опухоли. При раке прогноз наименее благоприятный, в отличие от гепатита и цирроза.
Риск развития рака резко возрастает при наличии у человека гепатита B или C. У 80% больных раком в организме обнаруживается вирус гепатита. Малигнизация чаще всего развивается в течение 20 лет с момента воспаления печени. Способствуют этому несоблюдение рекомендаций врача, диеты и ведение нездорового образа жизни. Фактором риска является пожилой возраст. Рак развивается через 8-10 лет с начала цирроза.
Заболевание протекает в 4 стадии:
- При раке I стадии новообразование может быть любого диаметра. Оно не затрагивает соседние органы и находится в пределах печени. Метастазы в регионарных лимфоузлах и других органах отсутствуют.
- При раке II стадии опухолей может быть несколько. Их диаметр менее 5 см. Метастазы не определяются.
- На III стадии возможно наличие нескольких новообразований. В зависимости от подстадии (A, B или C) они могут прорастать в сосуды и другие органы. Метастазы отсутствуют.
- IV стадия отличается поражением лимфатических узлов и отдаленными метастатическими очагами. Последние появляются в поджелудочной железе, легких, сальнике, костях, позвоночнике, плевре, брюшине, почках и других органах. Терапия на этой стадии малоэффективна.
При наличии симптомов рака следует обратиться к врачу. Чтобы обнаружить злокачественную опухоль понадобятся:
- Опрос.
- Пальпация, перкуссия и выслушивание.
- Внешний осмотр. При осмотре часто выявляется желтушность кожных покровов.
- Общий анализ крови.
- Биохимический анализ. При гепатоцеллюлярной карциноме или другой форме рака наблюдаются повышение уровня ферментов печени (трансаминаз), билирубина и щелочной фосфатазы.
- Анализ на онкомаркеры. При этой патологии повышается концентрация в крови альфа-фетопротеина.
- Коагулограмма.
- Общий анализ мочи.
- КТ и МРТ. Наиболее точные исследования. С их помощью можно определить величину, локализацию и тип опухоли, а также выявить метастатические очаги.
- Прицельная биопсия. Необходима для уточнения морфологического диагноза (гистологического типа опухоли).
- Цитологический и гистологический анализы.
- УЗИ.
- Спленопортография (контрастное исследование сосудов печени и селезенки).
- Лапароскопия.
- Сцинтиграфия.
Дифференциальная диагностика проводится с гепатитом, циррозом, доброкачественными опухолями, кистами, эхинококкозом, патологией желчного пузыря и поджелудочной железы.
Для снижения риска развития данной злокачественной патологии требуется:
- своевременно лечить заболевания печени (гепатит и цирроз);
- отказаться от употребления алкоголя;
- вести здоровый образ жизни;
- полноценно питаться;
- исключить контакт с химикатами и канцерогенными соединениями.
При выявленной опухоли следует придерживаться рекомендаций врача по лечению. В противном случае возможен неблагоприятный прогноз. Повысить длительность жизни можно посредством своевременной операции, химиотерапии или облучения.
При наличии хронического вирусного гепатита B или C необходимо:
- Соблюдать диету №5. Больным нужно отказаться от соленой, жареной и жирной пищи, консервов, обогатить рацион пектином и клетчаткой, содержащимися в овощах, ягодах и фруктах.
- Отказаться от алкоголя.
- Принимать противовирусные средства и производные интерферона. Наиболее часто используются Виферон, Интрон А, Альтевир, Лайфферон, Роферон-А, Рибавирин, Ребетол и Триворин.
- Принимать желчегонные (препараты урсодезоксихолевой кислоты) и гепатопротекторы (Эссливер, Гептрал, Карсил, Гепабене, Лив-52).
Дополнительно может проводиться инфузионная терапия, назначаться ферменты, витамины, антигистаминные средства, обезболивающие и иммуномодуляторы.
Возможны щадящие вмешательства (эмболизация сосудов и абляция). При эмболизации вводятся препараты, которые нарушают кровоснабжение раковой опухоли. Данный метод лечения применяется при новообразованиях величиной до 5 см.
Абляция представляет собой разрушение опухоли при помощи спирта. Возможно использование азота и радиоволн.
Эффективным методом терапии является применение противоопухолевых средств. К ним относятся 5-Фторурацил-Эбеве, Сорафениб-Натив и Нексавар. Данные лекарства используются в форме таблеток для приема внутрь и концентрата (5-Фторурацил-Эбеве) для инфузий.
Химиотерапия эффективна в комбинации с другими методами лечения. Как самостоятельный метод терапии она применяется при неоперабельных опухолях.
Лучевая терапия при печеночном раке применяется редко ввиду слабой эффективности. Дополнительно при раке могут применяться народные средства. К ним относятся настойка чистотела, болиголов, чага, прополис и овсяный отвар.
Важным аспектом лечения при раке является питание. Рекомендуется:
- не переедать;
- разделить суточный рацион на 4-6 приемов;
- обогатить рацион фруктами, овощами, злаками, зеленью и молочными продуктами;
- отказаться от шоколада и других кондитерских изделий;
- пить компоты, травяной чай, минеральную воду, настой шиповника, натуральные морсы и соки;
- отказаться от жирного мяса и рыбы, копченостей, маринадов и острой пищи.
Прогноз при данной патологии относительной неблагоприятный. После операции пятилетняя выживаемость составляет 10-20%. При неоперабельной опухоли большинство больных умирает в первые полгода.
источник

Такое одновременное носительство называют ко-инфекцией. Следует предполагать, что тенденция к увеличению распространенности ко-инфекции будет расти, также как растет количество больных ВИЧ и гепатитом С по отдельности.
Ситуация осложняется тем, что, если 20 лет назад распространение обеих инфекций происходило преимущественно среди людей, употребляющих внутривенные наркотики, а также в среде гомосексуалистов, то сегодня случаи заражения как вирусом иммунодефицита, так и гепатитом все чаще происходят в результате медицинских манипуляций в поликлиниках и больницах, а также при незащищенных гетеросексуальных контактах.
Рассмотрение вопроса следует начать с того, что и ВИЧ, и гепатит С являются вирусными инфекциями, которые обладают двумя особенностями:
- подавляют иммунную систему;
- способны видоизменяться, благодаря чему становятся неуловимы для иммунной системы.
Так как современная поддерживающая антиретровирусная терапия позволяет стабилизировать иммунный статус ВИЧ-больного, первостепенное значение приобретает терапия гепатита С. Известно, что устойчивый вирусологический ответ (УВО) при двойной инфекции в целом ниже, чем у ВИЧ-отрицательных пациентов.
О расшифровке анализов на антитела к гепатиту С более подробно можно узнать из этой статьи.
В связи с этим представляется необходимым обратить внимание на следующее:
- острый гепатит С у ВИЧ-положительных чаще переходит в хроническую форму;
- у больных ВИЧ вирусная нагрузка гепатита С выше;
- высокая репликация HCV снижает вероятность ответа на терапию интерфероном;
- при ВИЧ гепатит С прогрессирует быстрее;
- при двойной инфекции увеличивается токсический эффект на печень от получаемой терапии;
- ВГС ухудшает переносимость антиретровирусной терапии, что является причиной ее отмены в 25% случаев;
- ко-инфекция ухудшает переносимость интерферона и рибавирина, что не позволяет завершить противовирусную терапию в более чем 30% случаев (при отсутствии ВИЧ — менее 15%).
Помимо вируса 1 генотипа, снижение УВО обуславливается следующими факторами:
- иммунодефицитное состояние (СПИД);
- заболевания печени (жировая дистрофия алкогольного и неалкогольного генеза, фиброз F-1 и выше, цирроз);
- высокая вирусная нагрузка ВГС;
- рецидивы после прекращения лечения;
- незавершенность лечения по причине плохо переносимых побочных эффектов.

В ходе одного исследования было отмечено, что выраженная гепатотоксичность (некроз печени) в результате действия антиретровирусных средств диагностировалась у 2%. Что, очевидно, на порядок меньше, чем количество отказов от терапии в результате появления выраженных побочных эффектов (непереносимости).
В исследовании отмечалось, что ни пациенты, ни многие врачи не обладали информацией о том, как снизить побочные эффекты, возникающие на фоне лечения. Тем не менее именно вопросу мер по борьбе с нежелательными эффектами должно быть уделено пристальное внимание для завершения противовирусной терапии.
Угнетение иммунного статуса вирусом иммунодефицита и сопутствующая ему терапия осложняют течение гепатита С. Это выражается в прогрессировании дистрофических и дегенеративных процессов в печени, в частности:
- ускорение процесса фиброза;
- более быстрое развитие цирроза;
- более быстрый переход болезни печени в терминальную стадию (декомпенсированный цирроз и гепатоцеллюлярная карцинома).
Таким образом, осложнения от одновременного носительства ВИЧ и ВГС являются стандартными осложнениями гепатита, но развивающимися ускоренно и в 5 раз чаще. Это, прежде всего:
- повышение риска внутрибрюшных кровотечений;
- развитие воспалительного процесса в брюшине (перитонит);
- скопление жидкости в брюшине (асцит);
- развитие почечной недостаточности;
- развитие неврологических нарушений — заторможенности, утомляемости, снижения интеллектуальных способностей и прочее (печеночная энцефалопатия).

В некоторых исследованиях было показано, что гепатит С способствует прогрессированию иммунодефицита и переходу заболевания в стадию СПИДа с соответствующим ростом показателя смертности. В других, наоборот, данная связь не была подтверждена: течение заболевания, также как и выживаемость, в обеих группах (ВИЧ и ВИЧ+ВГС) были примерно одинаковы.
Сегодня применение антиретровирусной терапии позволяет поддерживать иммунный статус больного ВИЧ на приемлемом уровне, делая продолжительность жизни примерно соответствующей среднему показателю.
Совсем другое дело — гепатит С и ВИЧ. Сколько живут с ко-инфекцией?
Как было показано выше, основной риск для пациента имеют дегенеративные процессы в печени — фиброз, цирроз, злокачественные новообразования. Их скорость индивидуальна, зависит во многом от образа жизни (вредных привычек, неправильного питания, чрезмерных физических нагрузок).
Дать определенный, универсальный и верный ответ на вопрос, сколько живут с хроническим гепатитом С и ВИЧ, не представляется возможным.
Также было показано, что пересадка печени не всегда позволяет значительно продлить жизнь. В некоторых группах 100% смертность наблюдалось в течение 3 лет с момента трансплантации. В других этот показатель колебался в пределах 10%-60%.
Получить группу по инвалидности при ВИЧ и гепатите С теоретически можно, но практически нереально. Даже больным с декомпенсированным циррозом в большинстве случаев в этом отказывают.
Дополнительная информация о ситуации, когда одновременно диагностированы ВИЧ и гепатит С, есть в следующем видео:
источник
Понятия «гепатит С» и «цирроз» часто объединяют потому, что оба этих заболевания печени считаются плохо излечимыми. Хронический вирусный гепатит часто протекает в латентной форме, а через несколько лет нередко осложняется циррозом. Узнав о патологиях, больные и родственники сразу интересуются, можно ли вылечить цирроза печени, возникшем на фоне гепатита С. Однозначный ответ дать сложно.
Прогноз продолжительности жизни человека зависит от ряда факторов: времени выявления заболевания, сопутствующих патологий, состояния иммунной системы. На развитие патологии влияет поведение больного, его вкусовые пристрастия, вредные привычки. В 20% случаях организм перебарывает гепатит С, цирроз излечим на стадии компенсации. Для борьбы с патологией применяются хирургические методы, народная медицина. Нельзя отчаиваться при диагностировании гепатита С, осложненного циррозом.
Гепатит С часто называют предвестником цирроза, для этого есть основания. Когда пораженные вирусом гепатоциты погибают, их место занимает соединительная ткань, на паренхиме образуются рубцы. Циррозом заболевают не все инфицированные гепатитом С, а только каждый четвертый. Одновременно гепатит С и цирроз чаще диагностируют:
- у мужчин, это связано с физиологическим особенностями и образом жизни;
- людей, старше 45 лет, когда начинаются гормональные сбои возрастного характера;
- лиц, злоупотребляющих алкоголем, наркоманов – токсическое поражение этанолом приводит к поражению функциональной ткани печени;
- ВИЧ-инфицированных, иммунитет не справляется с вирусом гепатита С, поэтому болезнь переходит в цирроз;
- больных с повышенным уровня железа в крови.
Почему-то люди, далекие от медицины, считают, что гепатит С это вид цирроза печени. По причинам возникновения, морфологической форме, последствиям они различны. Вирус гепатита С передается гематогенным путем. Хватит небольшого количества компонентов зараженной крови, чтобы заболеть. Заразиться им можно:
- при пользовании общими предметами быта, которые способны травмировать кожу (бритва, ножницы;
- когда не обработаны инструменты в стоматологических кабинетах, салонах, оказывающих услуги, связанные с возможными повреждениями кожных покровов;
- через один шприц при инъекции;
- при незащищенном половом контакте;
- при случайном попадании зараженной крови на травмированные участки кожных покровов.
Вирус гепатита С, попав в кровоток через стенки кишечника, размножается в тканях печени. Для гепатита С свойственен инкубационный период. Заболевание проходит в острой или хронической форме. Выздоровление наступает, когда организм вырабатывает антитела к вирусу. Поражения паренхимы обратимые, со временем поврежденные гепатоциты восстанавливаются.
Цирроз – необратимое патологическое изменение печени, когда здоровая функциональная ткань повреждается, на ее месте образуются рубцы. Пораженные участки убирают хирургическим путем. Они не восстанавливаются. Цирроз неизлечим, его только приостанавливают. Он возникает на фоне поражений, вызванных гепатитом С и по другим причинам.
Вначале заболевание протекает бессимптомно, очаги поражения уже есть, но функции паренхимы угасают постепенно. Когда нарастает интоксикация, появляется:
- общая слабость;
- повышенная усталость;
- раздражительность;
- иногда возникает дискомфорт с правой стороны живота;
- возникают расстройства пищеварения, метеоризм;
- головная боль.
На следующей стадии цирроза болезнь становится узнаваема. Специфические признаки печеночной патологии:
- пожелтение кожи;
- потеря мышечной массы;
- кожный зуд из-за избытка билирубина в крови;
- кровоточивость назальной слизистой и десен;
- болевой синдром.
На стадии декомпенсации больной меняется внешне:
- изменяются верхние фаланги пальцев рук и ног, это называется эффектом барабанных палочек;
- возникает водянка (асцит);
- на животе проступает венозный рисунок (голова медузы);
- кожа истончается, становится прозрачной.
При раннем выявлении цирроз приостанавливают. Больной обязан изменить образ жизни, чтобы не провоцировать рост очагов поражения. При дальнейшем развитии некротического процесса возможно лечение хирургическими способами, кардинальный – трансплантация части здорового органа.
При плохом состоянии здоровья больного поддерживают медикаментами в условиях стационара, проводят физиотерапевтические процедуры. Дома больные лечатся с применением методов народной медицины, придерживаются лечебного питания, здорового образа жизни. Нужны физические нагрузки: умеренные, но регулярные. От вредных привычек придется отказаться до конца жизни.
Больному назначаются препараты различных фармакологических групп:
- Интерферон и его аналоги для стимуляции организма в борьбе с вирусом;
- противовирусные средства нового поколения Софосбувир, Даклатасвир, Ледипасвир, их принимают комплексно, в зависимости от генотипа вируса гепатита;
- мочегонные для снятия отеков и улучшения микроциркуляции крови;
- желчегонные для лучшей эвакуации желчи;
- витаминные комплексы;
- гепатопротекторы, поддерживающие здоровые гепатоциты;
- кортикостероиды группы кортизонов, они останавливают образование рубцов на паренхиме;
- блокаторы выработки гистамина, чтобы избежать аллергических реакций;
- альбумин содержащие препараты для восстановления уровня белка в крови назначаются при асците;
- противоварикозные средства нужны, если у больного диагностируется портальная гипертензия.
Больным рекомендуется стол № 5 по Певзнеру, в тяжелых случаях – № 5 а. Запрещена вредная пища:
- жареная;
- копченая;
- жирная (нельзя субпродукты, гусятину, жирную свинину и говядину);
- с красителями, консервантами, другой пищевой химией;
- вызывающая газообразование (бобовые, грубая клетчатка);
- нельзя пить алкоголь, газированные напитки, есть сладости, сдобу.
В сутки потребляют до 2600 калорий. Дневной рацион делят на пять частей: завтрак, ланч, обед, полдник, ужин. В еде должно быть много белка, витаминов и микроэлементов. Рекомендуется напиток шиповника, он обладает комплексным оздоровительным действием, прекрасно пополняет рацион. Нужны молочные продукты, яйца разрешается в сыром виде, всмятку, можно омлеты.
Фитолечение основано на применении витаминных компонентов, мочегонных, желчегонных трав. Расторопша, Пол пала содержат вещества, используемые при производстве гепатопротекторов. Допустимы сборы с антисептическими противовоспалительными растительными средствами.
Самолечение народными средствами недопустимо, нужно принимать водные настойки, отвары, порошки только по рекомендации врача. Некоторые травы, используемые для лечения печеночных заболеваний, содержат яды. При некротической патологии их принимать не рекомендуют.
Состояние больного не позволяет ему полноценно трудиться, он оформляет группу инвалидности. Степень нетрудоспособности зависит от нескольких факторов:
- лечится ли цирроз печени при гепатите на стадии выявления или больного просто поддерживают медикаментозно;
- в каком объеме поражена паренхима;
- как быстро развивается процесс некротического перерождения;
- общее состояние организма;
- наличие осложнений и сопутствующих заболеваний.
На стадии компенсации делаются ограничения трудоспособности (III группа), больному противопоказаны:
- сидячая работа;
- большие физические нагрузки.
Ежегодно пациенты проходят обследование для подтверждения группы. Пожизненная дается только при серьезных осложнениях, когда нагрузка приводит к летальному исходу.
Тяжесть некротического перерождения печени зависит от разновидности штамма вируса. Чаще всего встречаются генотипы 2,3, они быстро поддаются лечению. Генотип 1в более устойчивый к противовирусным препаратам.
Гепатоциты быстрее восстанавливаются у людей, не имеющих хронических заболеваний. С возрастом патологию лечить труднее. Если поражено более 50% паренхимы, возможна трансплантация. В этом случае от цирроза, сопровождаемого вирусом, удается избавиться. Шансы на выздоровление при раннем выявлении патологии. Во всех других случаях перерождение печени необратимо.
Прогрессирующая патология сопровождается следующими осложнениями:
- кровотечением из варикозно расширенных вен пищевода;
- энцефалопатией – поражением головного мозга и центральной нервной системы;
- асцитом или водянкой, когда в животе скапливается жидкость.
- Все эти осложнения становятся причиной летального исхода в течение от года до трех лет. Шансы благоприятного прогноза продолжительности жизни для людей с патологией печени зависят:
- от возраста пациента;
- стадии развития заболевания;
- хронических заболеваний.
На 1 стадии при лечении живут минимум 10 лет. На второй пятилетний порог преодолевают не более 50% пациентов. На последней средняя продолжительность 1–3 года. При осложнения она уменьшается.
источник
Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Открыт вирус гепатита С был, по сути, недавно – в 1989 году. До этого о его существовании не знали, потому кровь, подготовленная для переливания, не проверялась, так же как и доноры. Заболевание называют «сывороточным гепатитом» – множество случаев заражения произошло именно в результате гемотрансфузий.
Разумеется, человека, узнавшего о диагнозе, волнует вопрос: сколько живут с гепатитом С? Есть ли лечение?
Согласно течению гепатит С классифицируется как острый либо хронический. В острой форме он неотличим от других вирусных гепатитов, антитела в крови сохраняются около полугода. Может протекать бессимптомно, тогда иммунная реакция видна лишь по данным лабораторных исследований.
Более чем у 50% больных он переходит в хроническую форму, при этом длительное время персистирует (находится в организме), никак не проявляясь – с гепатитом С можно жить, не подозревая о вирусе. Сколько длится латентная фаза?
Гепатит С передаётся несколькими путями:
- Парентеральный. Это основной механизм инфицирования, подразумевающий проникновение вируса в кровь. Группы риска – люди, использующие инъекционные наркотики, пациенты, подвергающиеся процедурам с нарушением целостности кожи и слизистых оболочек (эндоскопические исследования и операции, введение лекарств внутривенно, стоматологические манипуляции и др.). Опасность представляют косметологические методы, нанесение татуировок, переливание крови и гемодиализ.
- Половой. Заражение происходит при незащищённом сексуальном контакте без использования презерватива, при этом многочисленные связи с разными партнёрами увеличивают вероятность передачи вируса.
Вертикальный. Источник вируса в данном случае – беременная женщина или роженица. Ребёнок инфицируется трансплацентарно ещё до рождения или во время прохождения через родовые пути.
Иммунодефицит какого-либо происхождения всегда является фактором риска, при этом можно ожидать коинфицирования (совместное течение с ВИЧ или гепатитом В), быстрого развития цирроза печени. Продолжительность жизни с гепатитом С в таком случае сокращается, поскольку лишённый защиты организм недолго сопротивляется вирусу.
Ухудшает прогноз гепатита С и наличие неинфекционных хронических заболеваний печени, а также сопутствующая патология любого другого органа или системы. Особенно это актуально для субкомпенсированных и декомпенсированных состояний, когда иммунитет ослаблен и резервные возможности организма исчерпаны.
Вирус не встречает адекватного иммунного ответа и с лёгкостью закрепляется в печени.
Сколько лет живут люди с гепатитом С до появления специфических симптомов? Инкубационный период составляет от двух недель до шести месяцев; заболевание, развившееся в течение этого времени, расценивают как острое. Если же клиника появилась спустя полгода и позднее, болезнь считается хронической.
Гепатит С в острой форме характеризуется такими признаками, как:
- сильная слабость, усталость даже при незначительных физических нагрузках;
- отсутствие аппетита, тошнота, рвота;
- повышение температуры тела;
- боль в правом подреберье;
- увеличение печени (гепатомегалия);
- пожелтение кожи, видимых слизистых оболочек и склер глаз;
- кожный зуд;
- потемнение мочи, серый цвет кала.
Острый гепатит С – это не смертельно, однако нельзя гарантировать отсутствия осложнений, если снижен иммунитет или человек тяжело болел до заражения. С гепатитом С можно и нужно бороться; сколько живёт пациент, во многом зависит от особенностей его организма.

Страдает не только физическое, но и психическое здоровье: больной угнетён, апатичен, у многих людей наблюдаются депрессивные расстройства различной степени выраженности. С гепатитом С живут, долго не зная о разрушительном действии вируса.
По мере снижения активных компенсаторных возможностей появляется гепатомегалия, желтушность, сосудистые звёздочки на коже, склонность к кровотечениям (геморрагиям). В ткани печени образуются плотные фиброзные узлы – развивается цирроз.
Он сопровождается портальной гипертензией, обусловленной увеличенным давлением в воротной вене. Его компоненты: наличие серозной жидкости в брюшной полости (асцит), усиление рисунка подкожных вен передней стенки живота и варикозное расширение вен пищевода и желудка.
Продолжительность жизни при гепатите С после развития цирроза имеет неутешительный прогноз, поскольку рано или поздно хроническая печёночная недостаточность переходит в острую стадию печёночной энцефалопатии.
Токсины, накапливающиеся в кишечнике, печень вывести уже не способна; минуя гематоэнцефалический барьер, они проникают в ткань головного мозга и вызывают необратимое поражение центральной нервной системы.
Опасным является также желудочно-кишечное кровотечение, которое развивается в результате разрыва варикозных сосудов. Если оно обильное, а повреждения множественные, то значительно возрастает вероятность неблагоприятного исхода.
Хронический гепатит С опасен не столько наличием вируса, сколько осложнениями в виде цирроза, с которыми живут пациенты, если болезнь обнаружена поздно. На ранней стадии вирус еще не успевает значительно навредить печени; её ткань функционирует в достаточной мере.

Это полученные от пациента данные о переливаниях крови, особенно если они были выполнены до 1989 года, хирургических вмешательствах, контактах с больными или носителями вируса. Если в анамнезе упоминается наркотическая зависимость, предполагают, кроме других инфекций, и гепатит С.
Лечение подбирается индивидуально, известно шесть патогенных видов вируса. Сколько оно продолжается, живут ли дольше люди, принимающие медикаменты? Безусловно, противовирусная терапия может быть достаточно эффективной, но даже лучшие лекарства не излечивают болезнь, а только подавляют активность возбудителя.
Чтобы выяснить, какие препараты необходимы пациенту, нужно оценить его состояние и определить тип вируса. Для этого применяют:
- Общий анализ крови.
- Биохимический анализ крови.
- ИФА (иммуноферментный анализ), выявляющий наличие антител к вирусу гепатита С. С его помощью узнают, сколько лет длится болезнь, так как можно жить с вирусом разное по длительности время. Точную цифру назвать не удастся, но иммуноглобулины, определяющиеся во время диагностики, делятся на острофазовые (IgМ) и показатели хронической фазы (IgG).
- ПЦР (полимеразная цепная реакция), направленная на поиск вирусной РНК.
- Ультразвуковая диагностика органов брюшной полости.
- Биопсия печени в комплексе с гистологическим исследованием взятого фрагмента паренхимы, выполняющаяся при подозрении на цирроз.
Это ферменты печени, которые относят к маркерам воспалительного процесса. Увеличивается также количество билирубина, при развитии цирроза снижается общий белок.
Цель лечения – снизить активность репликации (размножения) вируса и увеличить продолжительность жизни. Гепатит С как хроническая инфекция требует комплексной специфической терапии, в схемах используются такие препараты:
- группа интерферонов – белков, обладающих выраженными противовирусными свойствами (виферон, альфаферон);
- ингибитор вирусной РНК-полимеразы (рибавирин, софосбувир);
- ингибиторы протеаз (симепревир, боцепривир, телапревир, даклатасвир).
Сколько длится приём, исчезает ли гепатит С или пациенты живут с болезнью, даже если лечатся? Все указанные группы медикаментов назначаются курсами, комбинируются в зависимости от варианта вируса. Продолжительность терапии составляет от 16 до 72 недель.
Полностью элиминировать (устранить) вирус невозможно, но качественное лечение приводит к отсутствию виремии (наличие возбудителя в крови).
Поддерживать печень при гепатите С можно, применяя такие препараты, как гепатопротекторы (витамины группы В, силимарин, гепабене, эссенциале, урсодезоксихолиевая кислота). Гепатотоксичные вещества нужно отменить или заменить на безопасные аналоги.
Раннее начало лечения позволит избежать формирования цирроза либо замедлить его прогрессирование. Сколько можно прожить с гепатитом С? Если регулярно принимать лекарства согласно предписанию врача, есть шанс добиться контролированного снижения вирусной нагрузки и улучшения состояния.
Рацион должен быть сбалансирован касательно процентной доли жиров, белков и углеводов, содержать витамины. Показаны дозированные физические нагрузки, но при усталости лучше отдыхать и не перегружать организм.

Обнаружение болезни на стадии сформировавшегося цирроза и портальной гипертензии усложняет задачи терапии, поскольку наступившие изменения невозможно обратить вспять.
Ухудшают прогноз на данном этапе беременность из-за естественного сдерживания активности иммунитета, иммунодефициты различного происхождения, заболевания аутоиммунного генеза (связанные с продукцией антител против клеток собственного организма).
Предупредить заражение гепатитом С можно, соблюдая такие правила:
- пользование индивидуальными средствами личной гигиены (бритва, зубная щётка, маникюрные принадлежности и др.);
- применение только одноразовых либо тщательно стерилизованных инструментов для медицинских и косметологических манипуляций;
- наличие перчаток, маски, очков при работе с кровью и другим потенциально инфицированным биологическим материалом.
Дети, инфицированные внутриутробно, живут с гепатитом С, но сколько лет или даже месяцев пройдёт до развития цирроза, точно сказать нельзя. Из-за несформированного иммунитета болезнь прогрессирует быстрее, нежели у взрослых.
Вакцины против гепатита С не существует, однако людям с подтверждённым диагнозом рекомендовано привиться от гепатита В, поскольку совместное течение этих заболеваний значительно усугубляет состояние больного.
- Главная
- Новости
- Гепатит и ВИЧ: Роспотребнадзор рассказал об опасностях маникюрных салонов
Женщины ходят в маникюрные салоны не только за красивыми ногтями, но и за настроением. Это такой островок женской радости, где можно неспешно выпить чашечку чая, поболтать с мастером на отвлечённые темы, посмотреть «Отчаянных домохозяек». В общем, расслабиться.
Увы, милые дамы, салон маникюра — это не место для расслабления. Там нужно быть на чеку. Ведь стоит чуть-чуть зазеваться — и вы уже обладательница вируса. Как это происходит — пойдёт речь далее.
Салоны маникюра – это не только красивые ногти, но и 3-4 трудноизлечимых заболевания, таких как гепатит В и С и ВИЧ. Об этом напоминает Роспотребнадзор: на сайте ведомства появилась памятка для клиентов студий ногтевого сервиса.
Для предупреждения распространения гепатитов, ВИЧ-инфекции, грибковых заболеваний и других инфекций мастер по маникюру и педикюру должен выполнять весь комплекс противоэпидемических мероприятий с использованием необходимых дезинфицирующих средств и с соблюдением режима дезинфекции оборудования, маникюрного и педикюрного инструментария, – говорится в сообщении Роспотребнадзора.
Проще говоря, мастер должен работать стерильными инструментами, в перчатках и маске на чистой рабочей поверхности. Клиентам маникюрных салонов санитарные врачи рекомендуют обращать внимание на:
- общую чистоту помещения и регулярность влажной уборки (должна проводиться не менее 2 раз в день);
- состояние инструментов для маникюра и педикюра (должны быть простерилизованы и герметично упакованы в одноразовые пакеты);
- наличие чистых или одноразовых чехлов для педикюрных подушек, а также непромокаемых одноразовых салфеток;
- чистоту ванночек для рук и ног;
- наличие медицинских книжек у сотрудников.
В Роспотребнадзоре также отмечают, что обеспечить соблюдение санитарных норм в домашних условиях значительно сложнее, чем в салоне. А значит риск заразиться гепатитом, ВИЧ или грибковой инфекцией возрастает.
Вирус гепатита передаётся со всевозможными биологическими секретами: через кровь, слюну, слёзы, семя, урину, материнское молоко, желчь. На маникюре/педикюре велик риск пораниться, а значит инфекция (и гепатит, и ВИЧ) может проникнуть в организм с кровью через поврежденный эпидермис.
Даже посещая салон ногтевого сервиса уровня lux нельзя быть 100-процентно уверенным в том, что гепатит там не водится. Да, скорее всего, в таком салоне дорожат своим именем и стараются соблюдать правила гигиены. Но человеческий фактор никто не отменял: не все мастера добросовестно относятся к своей работе, а ведь именно они отправляют инструменты на обработку после каждого клиента.
К слову, специалисты по маникюру подвергаются ровно такому же риску инфицирования, как и клиент. По некоторым данным, 1 из 200-300 случаев порезов или уколов у мастеров приводит к заражению ВИЧ (порезы менее опасны). Разумеется, во всех случаях обработка ран и наружных покровов дезинфицирующими растворами снижает возможность инфицирования.
Что касается дезинфекции. Вирусы гепатита очень живучие, и обработка ножничек обычным спиртом их не уничтожит. Стерилизация должна проходить по утверждённым санитарным правилам, и никак иначе.
Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Итак, как должны быть обработаны инструменты. Правильная дезинфекция маникюрных принадлежностей включает в себя несколько этапов:
- Снятие с ножничек и кусачек остатков крови, масла, крема;
- Уничтожение болезнетворных бактерий специальными растворами;
- Стерилизацию в сухожаровом шкафу или автоклаве.
На третьем этапе мастер помещает инструменты в специальный крафт-пакет и отправляет в сухожаровой шкаф или автоклав. Там маникюрные принадлежности обрабатываются под воздействием высоких температур.
Повторюсь: 100-процентной стерильности не гарантирует ни один салон, каким бы элитным он ни был. Придя на маникюр/педикюр, вы осознанно подвергаете себя риску заражения гепатитом, ВИЧ, грибковыми инфекциями. Чтобы не подцепить эти опасные болячки, нужно быть предельно внимательной. Не стесняйтесь спрашивать и совать свой нос туда, куда, казалось бы, не стоит. Помните, что на кону ваше здоровье.
- Убедитесь, что у мастера несколько маникюрных наборов. Это важно даже при наличии стерилизатора, потому что все ступени обеззараживания инструментов обычно занимают около 4-х часов;
- Придя в салон впервые, попросите мастера показать, как стерилизуются инструменты. Если он уверяет, что инфекция полностью убивается, скажем, спиртом ? это тревожный знак;
- Вы можете попросить мастера сделать маникюр вашим собственным набором инструментов. Существуют салоны, которые сами предлагают клиентам завести индивидуальный набор и хранить его у мастера;
- Убедитесь, что мастер тщательно моет руки перед каждым новым клиентом или надевает новые перчатки, а затем обрабатывает их антисептиком;
- Обрезной маникюр более опасен, лучше использовать средство для размягчения кутикулы. Палочка для отодвигания кожицы с ногтя должна быть одноразовой;
- Если вас всё-таки поранили, порез необходимо обработать дезинфицирующим раствором, например, хлоргексидином. Затем можно использовать кровоостанавливающие средства (порошки, гемостатические губки);
- Отдавайте предпочтение аппаратному педикюру — он максимально снижает риск заражения различными видами инфекций. Вода и ванночка, используемые при классическом педикюре, напротив, являются идеальной средой для распространения грибка.
Если вы прочли эту статью и вспомнили, как однажды мастер поранил вас до крови и не обработал рану дезинфицирующим раствором, сдайте анализы на гепатит и ВИЧ. Ждать, пока заболевание проявит себя – бесполезно, ведь печень не болит до последнего. А когда заболит – будет поздно. Я вот такой случай вспомнила, и, пожалуй, проверюсь в ближайшее время.
Если у человека диагностированы ВИЧ и гепатит С одновременно, то это называется коинфекцией. На сегодняшний день зарегистрировано примерно 20% таких больных. В связи с этим возникает вполне актуальный вопрос: чем ВИЧ отличается от гепатита и может ли это ухудшить ситуацию.
ВИЧ-инфекция, как и гепатит С, передается через кровь, поэтому существует определенная группа людей, наиболее подверженная риску заболеть:
- В первую очередь это наркоманы, употребляющие наркотические средства, вводимые внутривенно. Зачастую при таких инъекциях используются нестерильные шприцы, через которые инфекция и попадает в кровь. Таким образом заражается 90% всех больных гепатитом С и СПИДом.
- Другой распространенный способ передачи вируса СПИДа и ВИЧ-инфекции — это анальный секс, практикуемый гомосексуалистами.
Существует риск получить вирус при переливании крови, если она не прошла адекватной проверки и обработки, но в настоящее время такие случаи единичны. Поэтому больные с гемофилией, а им требуется переливание крови несколько раз в год, могут не опасаться заболеть СПИДом или гепатитом С.
Как известно, ВИЧ-инфекция, а именно вирус иммунодефицита человека, не является заболеванием. Это, скорее, синдром, то есть набор признаков, в данном случае — отсутствие у человека иммунной защиты. Человек не болен, но его организм потерял возможность бороться с любыми заболеваниями. При проникновении какой-либо инфекции в такой незащищенный организм ВИЧ переходит в СПИД — синдром приобретенного иммунодефицита. И если с ВИЧ-инфекцией человек может жить десятилетия, то при СПИДе смерть наступает через несколько месяцев.

Однако при правильной терапии длительность и качество жизни больного остаются на столь высоком уровне, что даже при ВИЧ-инфекции переход в СПИД не состоится годами. Таким образом, на сегодняшний день наука не может дать однозначного ответа на вопрос, может ли коинфекция стать причиной СПИДа. Этот переход зависит от следующих факторов:
- желания больного жить;
- соблюдения всех предписаний врачей;
- назначенной терапии.
Для того чтобы не дать перейти ВИЧ-инфекции в СПИД, достаточно соблюдать ряд профилактических мероприятий:
- Все инъекции следует делать только одноразовыми шприцами. Нельзя принимать наркотики внутривенно: в большинстве случаев они убивают человека раньше, чем это сделает СПИД, но бывает так, что сначала отказывает печень.
- пользовании общими иглами;
- колющих повреждениях иглами у медработников;
- сексуальном контакте;
- рождении от родителей, инфицированных гепатитом C.
- злоупотребление алкоголем или алкогольная болезнь печени;
- аутоиммунный гепатит, при котором иммунная система атакует печень;
- хроническая сердечная недостаточность;
- хронический гепатит B — ещё один вид вирусного гепатита;
- наследственные заболевания печени.
- диабет второго типа.
- безалкогольная жировая болезнь печени;
- сопутствующие ВИЧ или гепатит B;
- история приёма иммунодепрессантов.
- низком уровне альбумина в сыворотке крови;
- низком содержании тромбоцитов;
- повышенной концентрации альфа-фетопротеина в сыворотке крови.
- рождённым с 1945 по 1965 год;
- рождённым от матерей, которые страдают гепатитом C;
- получающим или недавно получавшим медикаментозное лечение путём внутривенного введения лекарственных средств;
- подвергавшимся длительному гемодиализу;
- имеющим историю воздействия на организм вируса гепатита C (например, медицинским работникам);
- имеющим татуировки, сделанные нелицензированными татуировщиками;
- находившимся ранее или находящимся в данный момент в местах лишения свободы;
- имеющим ВИЧ.
- лечебных трав;
- пищевых добавок;
- рецептурных таблеток;
- других лекарств.

По-другому протекание синдрома происходит при коинфекции с гепатитом С. Лечить эти заболевания пока не научились, и единственное, что возможно сделать, это трансплантировать печень от здорового донора. Но в большинстве стран из-за дороговизны и редкости донорских органов пересадку делают людям без ВИЧ-инфекции, давая таким образом шанс тем, кто может прожить долгую жизнь. Наркоманам и алкоголикам в пересадке отказывают, ведь они своей привычкой могут погубить и пересаженную печень. Тем не менее трансплантация здорового органа человеку с циррозом и гепатитом С дает ему шанс прожить еще 2–3 года.
Исследовав данный вопрос, можно подвести следующий итог. Адекватное лечение гепатита С и ВИЧ до сих пор наукой не найдено. Существует лишь поддерживающая терапия, направленная на стабилизацию состояния больного.
Гепатит С и СПИД не просто взаимосвязаны, а являются неразрывным явлением, то есть СПИД развивается на фоне гепатита С. Уберечь себя от этих заболеваний можно только с помощью правильной профилактики и ведения здорового образа жизни без вредных и опасных привычек.
источник
Гепатит C и цирроз печени — состояния, которые могут вызывать повреждение и воспаление печени. Гепатит C — вирусное заболевание, а цирроз — это рубцевание печени, которое может возникать под влиянием гепатита C и других медицинских проблем.
Оба заболевания наносят вред организму, но в сочетании они с большей вероятностью могут приводить к печёночной недостаточности и раку печени, которые нередко заканчиваются летальным исходом.
Неотложное лечение гепатита C может снизить риск развития связанного с гепатитом C цирроза.
В этой статье мы объясним, каким образом ассоциированы гепатит C и цирроз, а также обсудим перспективы пациентов, страдающих обоими заболеваниями.
У людей с гепатитом C может развиваться цирроз печени
Гепатит C может приводить к циррозу, но цирроз не может обуславливать гепатит C, поскольку для развития данного состояния организм должен подвергнуться воздействию вируса гепатита C.
Гепатит C — это вирус, который люди могут приобретать, когда контактируют с кровью людей, инфицированных гепатитом C.
Передача инфекции может происходить при следующих обстоятельствах:
Люди могут иметь гепатит C на протяжении многих лет и не знать об этом.
Сразу после проникновения вируса в организм, у человека может возникать лёгкое недомогание, после чего организму часто удаётся полностью очиститься от вируса. По такому сценарию гепатит C протекает у значительной доли людей, которая составляет до 25% от общего количества больных гепатитом C. Остальные пациенты сталкиваются с хронической инфекцией.
Цирроз — это рубцевание печени. Данное состояние может быть побочным эффектом хронического гепатита C.
К циррозу также могут приводить следующие обстоятельства:
Печень — важнейший орган тела, который фильтрует и обрабатывает токсины, а также создаёт важные белки. Печень не сможет работать правильно, если из-за цирроза в ней возникнут рубцевания. В таких ситуациях печень иногда отказывает, а это может закончиться летальным исходом.
Люди, страдающие гепатитом C и имеющие историю лечения иммунодепрессантами, связаны с повышенным риском развития цирроза печени
Не у каждого пациента с гепатитом C развивается цирроз. По информации Центров по контролю и профилактике заболеваний США, на каждые 100 людей с гепатитом C приходится от 10 до 20 случаев цирроза, который развивается в течение 20–30 лет.
У людей, страдающих гепатитом C, с большей долей вероятности может развиваться цирроз, если они связаны с другими факторами риска, к числу которых относится следующее:
Из каждых ста пациентов с гепатитом C и циррозом от 3 до 6 человек сталкиваются с печёночной недостаточностью, а у каждого пятого врачи обнаруживают рак печени.
Столь серьёзные осложнения ставят цирроз в ряд наиболее тяжёлых заболеваний печени.
При определении перспектив пациентов с гепатитом C и циррозом врач будет принимать во внимание несколько различных факторов и симптомов.
По данным Всемирного журнала гастроэнтерологии, прогноз ухудшается при следующих обстоятельствах:
Цирроз, связанный с вирусом гепатита C, обычно развивается десятилетиями. Если человек знает, что имеет гепатит C, ему следует обратиться к врачу за медицинской помощью, благодаря которой можно предотвратить развитие цирроза.
Врачи рекомендуют проверяться на цирроз людям из следующих групп риска:
Если врачи обнаруживают гепатит C перед тем, как данное состояние приводит к существенному повреждению печени, они обычно выписывают лекарственные средства, которые помогают вылечиться большей части пациентов.
Но если человек уже имеет цирроз, то лечение гепатита C не восстановит имеющиеся повреждения печени.
Когда пациент с гепатитом C имеет цирроз, терапевтические усилия врачей обычно сосредотачиваются на том, чтобы минимизировать дальнейшие повреждения печени.
Отказ от алкоголя значительно улучшает перспективы пациентов с заболеваниями печени
Людям, страдающим гепатитом C и циррозом, следует поговорить со своим врачом о стратегиях, которые помогут избежать повреждения печени.
Таким пациентам, например, необходимо воздерживаться от употребления алкоголя, который может наносить печени серьёзный ущерб.
Лекарственные препараты также могут воздействовать на печень, поэтому людям следует рассказывать врачу о приёме следующих средств:
Врачи могут выписывать фармацевтическую продукцию, которая снижает вероятность развития кровотечений и скапливания избыточной жидкости в животе.
В некоторых случаях специалисты рекомендуют пациентам пройти диагностику на рак печени, например ультразвуковое исследование (УЗИ).
Цирроз в конечном итоге может приводить к отказу печени, то есть к состоянию, когда печень перестаёт работать. Когда это происходит, люди могут нуждаться в пересадке печени для обеспечения дальнейшей жизнедеятельности организма. Однако не все пациенты являются хорошими кандидатами на пересадку печени. Кроме того, даже в странах с высоким уровнем медицины доступных для трансплантации органов хватает не всем.
Гепатит C может вызывать цирроз печени или тяжёлые рубцевания и повреждения этого органа. Цирроз может приводить к раку печени или печёночной недостаточности.
Врачи выписывают лекарственные препараты, например противовирусные средства, которые помогают устранять гепатит C и предотвращают развитие цирроза.
Современная медицина не предлагает решений для полного исцеления пациентов с циррозом. Терапевтические усилия врачей обычно фокусируются на профилактике дальнейших повреждений печени.
источник


 Вертикальный. Источник вируса в данном случае – беременная женщина или роженица. Ребёнок инфицируется трансплацентарно ещё до рождения или во время прохождения через родовые пути.
Вертикальный. Источник вируса в данном случае – беременная женщина или роженица. Ребёнок инфицируется трансплацентарно ещё до рождения или во время прохождения через родовые пути.
