Ниже мы рассмотрим не только признаки жирового гепатоза печени на КТ, МРТ и УЗИ, но и причины, а также формы данного заболевания.
Наиболее часто жировой гепатоз (МКБ-10 — К 76) вызывается:- предшествующими заболеваниями ЖКТ,
- алкоголизмом и другими токсическими поражениями,
- ожирением,
- диабетом,
- нарушением питания,
- следствием кортикостероидной терапии.
Жировая инфильтрация может развиваться быстро. Китаев В.М. наблюдал пациентов, страдающих острым панкреатитом, язвенной болезнью желудка, у которых выраженная жировая инфильтрация развилась в течение одной недели.
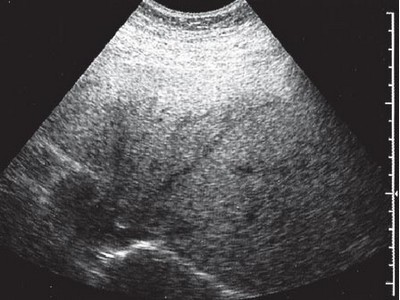
Выделяют диффузную, локальную, очаговую и периферическую формы жировой инфильтрации, которые отличаются лишь распространением поражения. При диффузной форме размеры печени умеренно увеличиваются, но форма при этом не меняется. Ультразвуковое исследование показывает снижение звукопроводимости органа, которое проявляется неотчетливой визуализацией глубоких отделов печени и диафрагмы и ухудшением визуализации мелких ветвей венозного рисунка. При локальной форме жировой инфильтрации наряду с пораженными участками встречаются участки печени с неизменной паренхимой. Эти сохраненные участки печени при УЗИ проявляются фрагментами пониженного отражения звука на фоне общего снижения звукопроводимости от пораженной паренхимы. Для очагового жирового гепатоза характерная локальное повышение отражения звука весьма напоминающее гиперэхогенное объемное образование. По этой причине пациенты с локальным и очаговым жировым гепатозом нередко для уточнения диагноза направляются на КТ.
Очаговые и локальные формы жирового гепатоза трудно отличить от образований печени. При УЗИ очаговые формы гепатоза симулируют гиперэхогенные образования. В КТ диагностике очагового гепатоза помогают несколько характерных признаков:
- Во-первых, участки поражения при очаговом гепатозе имеют сегментарную или клиновидной формы конфигурацию.
- Во-вторых, отсутствуют симптомы инфильтрации и сдавления окружающих структур (наличие ободка, дислокация сосудов, деформация поверхности печени). Обнаружение внутри патологического участка неизмененной вены, входящей с периферии печени, -достаточно убедительный симптом жирового гепатоза.
- В-третьих, важно учитывать локализацию поражения. Очаговые изменения чаще всего встречаются около серповидной связки печени и в других областях в следующей последовательности:
- передне-медиальная часть 4 сегмента,
- воротная часть 4 сегмента,
- передне-наружная часть 3 сегмента,
- область ворот печени вне 4 сегмента.
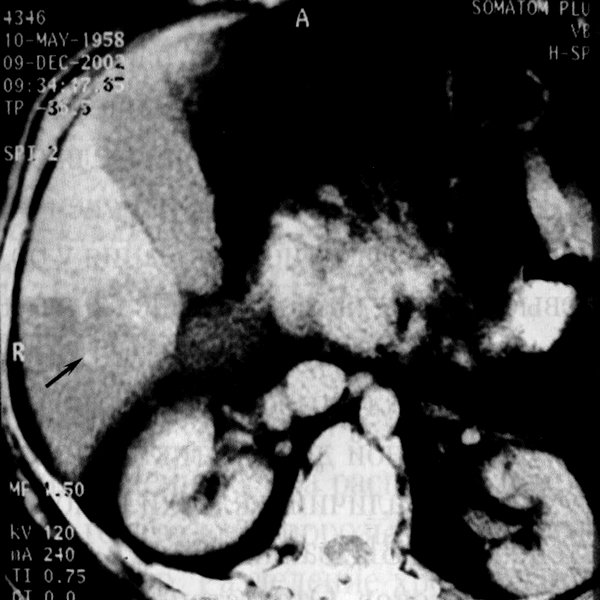
Причину возникновения жировых изменений в типичных местах связывают с заменой естественного портального кровоснабжения на системное венозное, вызванное наличием системных вен, внедряющихся в паренхиму печени. Это парапупочная вена, вена желчного пузыря, парабилиарная вена, капсулярные вены. По указанным венам в печень поступает богатая гормонами кровь, особенно инсулином, которые служат дополнительными повреждающими агентами. Кроме указанных зон, очаговые жировые изменения иногда встречаются в любом другом участке печени, в том числе в глубине паренхимы. Этиологию возникновения этих изменений объяснить трудно.
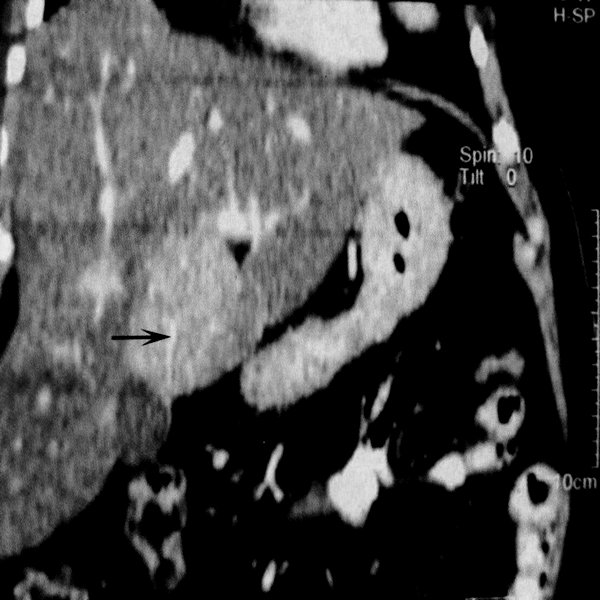
В свою очередь, свободные от поражения локальным гепатозом участки паренхимы печени также симулируют образования, поскольку при УЗИ эти участки показывают пониженное отражение звука. Как и участки очагового гепатоза, сохраненная паренхима печени чаще локализуются вдоль ворот печени или вокруг желчного пузыря. И в этих случаях причину относительно длительного сохранения в указанных местах неизмененной паренхимы многие авторы также связывают с заменой портального кровотока на системный венозный. Но в этих случаях предполагают, что ограничение притока портальной крови, обогащенной глицеридами и жирными кислотами, наоборот, способствует сохранению паренхимы от жировой перестройки. Таким образом, в данном случае любые состояния, сопровождающиеся нарушением портального кровотока, способствуют сохранению паренхимы печени, подверженной жировой дистрофии под влиянием интенсивного поглощения жирных кислот. В венозную фазу контрастного усиления, в силу различных источников кровоснабжения, накопление контрастного вещества в неизмененных участках печени и в участках, подвергнутых жировой перестройке, происходит неодинаково.
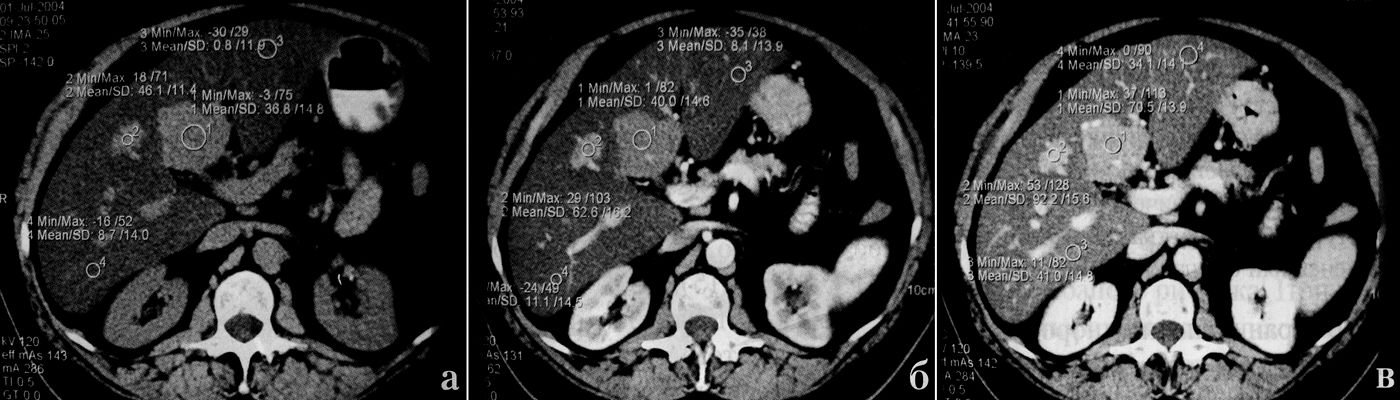
а) В воротах печени на фоне, жировой перестройки паренхимы со снижением денситометрического показателя до 12-14HU, определяется неизмененный участок, денситометрический показатель которого 36,8HU
б) В артериальную фазу контрастного усиления повышение денситометрического показателя неизмененной паренхимы и паренхимы, подверженной жировой перестройке, существенно не изменился
в) В портальную фазу плотность неизмененной паренхимы повысилась на 40-50 HU, а патологической — только на 20-25HU
Таким образом, если дефект перфузии или ее снижение отчетливо выявляется в портальной фазе, но никаких изменений в артериальном токе в артериальную фазу не обнаруживается, следует думать о системном «непортальном» венозном кровоснабжении.
При МРТ в стандартных спин-эхо последовательностях жировая перестройка печени обнаруживается трудно. И только применение последовательности градиентного эхо в противофазе воды и жира позволяет выявлять снижение сигнала в зоне жировой перестройки.
источник
Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Аксиома о том, что курение, алкоголь и другие вредные привычки ничего, кроме вреда, нашему здоровью не приносят, известна всем. Но правильного образа жизни придерживается не каждый. От чрезмерного употребления алкоголя, увлечения фастфудом и сидячего образа жизни страдает, прежде всего, печень, которая вынуждена очищать организм от токсичных продуктов, поступающих в организм изнутри и снаружи.
Из-за постоянной нагрузки на печень нарушаются обменные процессы, в том числе липидный обмен. Ряд заболеваний печени, характеризующийся накоплением жировых элементов, которые затрудняют функционирование этого органа, носит название гепатоз. Подробную информацию о данном недуге и его разновидностях можно узнать из этой статьи.
Гепатоз имеет две формы: острую и хроническую. Причиной острого развития изменений в структуре печени может стать отравление токсичными веществами (фосфор, мышьяк, алкоголь и др.), грибами (поганки, мухоморы и пр.), лекарственными препаратами.
При остром гепатозе симптомы проявляются быстро, изменения в структуре органа интенсивно прогрессируют.
Хронический гепатоз проявляется слабо выраженными симптомами. Причиной его появления могут стать диабет, ожирение и алкоголизм, авитаминоз и дефицит белка.
Существует несколько классификаций гепатоза, которые предполагают его различия по некоторым признакам. Существует:
- Жировой гепатоз (другое название стеатоз печени, липогепатоз);
- Холестатический гепатоз;
- Пигментный гепатоз Жильбера.
Из-за нарушения обмена веществ в печени и следующего за ним уменьшения ферментов, участвующих в переработке жиров, структура ее клеток изменяется. Это приводит к заполнению жиром гепатоцитов и, соответственно, жировому гепатозу. Из-за перерождения клеток печень теряет свою дезинтоксикационную функцию. Прогрессирование этого процесса приводит к фиброзу, за которым следует цирроз печени.
Причиной жировой инфильтрации может быть:
- Избыточная масса тела,
- Заболевания, вызывающие нарушение обменных процессов,
- Диабет,
- Чрезмерное употребление алкоголя,
- Заболевания ЖКТ,
- Гепатит,
- Вегетарианство,
- Продолжительный прием антибиотиков и других лекарственных препаратов с токсичным действием,
- Отравления,
- Увлечение фаст-фудом и переедание.
Определение патогенеза заболевания имеет ключевое значение в его лечении. Прогноз терапии жирового гепатоза при условии, что фактор, ставший его причиной, будет устранен, и болезнь выявлена на раннем этапе, как правило, благоприятный.
В зависимости от причин вызвавших гепатоз различаются:
- Алкогольный стеатоз. Является следствием длительного приема спиртных напитков.
- Неалкогольный печеночный гепатоз. Может быть вызван ожирением, нарушением режима питания и другими заболеваниями.
Различают три стадии жировой инфильтрации:
- Начальная стадия, когда скопление жира происходит в отдельных клетках.
- I cтадия, умеренный гепатоз, проявляется заполнением жира внутри отдельных участков клеток.
- II cтадия – среднее ожирение.
- III стадия – предциррозное состояние.
Этиология появления «жирной» печени предполагает разделение на:
- Первичный гепатоз, который возникает в результате нарушения внутриутробного развития.
- Вторичный гепатоз, возникающий в результате других заболеваний или из-за неправильного образа жизни.
Жировое перерождение клеток печени может быть:
- Мелкокапельным, когда ожирение не приводит к гибели гепатоцитов.
- Крупнокапельный стеатоз сопровождается нарушением структуры печеночных клеток и их гибелью.
Существует классификация форм гепатоза по типу накопления жира с последующей дистрофией органа:
- Зональная форма. Вкрапления жира расположены только в определенных единичных зонах.
- Диффузная форма. Жир равномерно заполняет дольки печени, затрудняя ее функционирование.
- Выраженная дессиминированная форма. Вкрапления жировых излишек располагаются по всему органу.
- Очаговая. Гепатоциты с «прилипшим» к ним жиром находятся на локальных участках органа.
Каждая из форм различается степенью тяжести поражения печени. Эхопризнаки позволяют разграничить формы гепатоза. Результаты УЗИ очагового гепатоза печени говорят об общем повышении отражения звука, гиперэхогенности. Диагностика печени дает ясные результаты. При диффузном стеатозе форма органа остается прежней, а звукопроводность снижается. Из-за увеличенной печени глубокие сегменты и кровоток просматриваются плохо.
Здоровая печень визуально отличается от органа, пораженного стеатогепатозом.
На начальном этапе и 1 стадии гепатоза, которые протекают бессимптомно, структура клеток выглядит следующим образом.
Жировой гепатоз 1 степени не отличается выраженной симптоматикой. Количество особых ферментов (печеночных трансаминов) на данном этапе увеличивается, что позволяет диагностировать заболевание печени.

При жировом перерождении 2 степени печень немного увеличивается, что может стать причиной дискомфорта в правом подреберье. Проходимость сосудов в пораженном органе снижается, это будет заметно на УЗИ.
Клиническая картина 3 стадии гепатоза включает в себя расстройства стула (понос или запор), нарушения со стороны пищеварительного тракта (тошнота, потеря аппетита), кожные высыпания. У пациента появляется тупая боль в правом подреберье.
Фото здоровой печени и печени с жировой инфильтрацией
Своевременное обнаружение симптомов и лечение дают возможность быстро вылечить заболевание. К сожалению, болезни печени редко дают о себе знать на ранних этапах. Нарушения в структуре и работе органа можно выявить только при помощи специальной диагностики, которая включает в себя:
- Сбор специалистом анамнеза заболевания, который поможет выяснить причину жирового перерождения печени.
- Пальпацию, на которой может быть обнаружена гепатомегалия жирового гепатоза, т.е. увеличения размера печени.
- Общий и биохимический анализ крови.
- УЗИ.
- Компьютерную томографию (КТ).
- Магнитно-резонансную томографию.
- Биопсию.
Что делать, если диагноз подтвердился? Специфической терапии жировой дистрофии печени не существует. Лекарственные препараты позволяют снизить интоксикацию печени, ускорить ее регенерацию, скорректировать метаболизм. Главным пунктом в лечении является устранение провоцирующего фактора. В комплексе с приемом медикаментов больному следует придерживаться специальной диеты, практиковать физическую активность.
Гепатоз считается обратимым заболеванием. Все чаще его обнаруживают не только у взрослых, но и у детей. Малосимптомное течение болезни на ранних этапах затрудняет постановку диагноза. Главная опасность жировой дегенерации клеток печени заключается в возможности развития фиброза и цирроза. Скорость развития патологических изменений в каждом конкретном случае разная. Диабетические заболевания, прием спиртных напитков, игнорирование правил питания ускоряют жировое перерождение печени.
Правильное лечение дает быстрые результаты. Если болезнь обнаружена на ранних этапах, то эффект от терапии будет ощутим уже через пару недель. Лечение стеатоза печени на последних этапах занимает более продолжительное время. Но при правильном подходе гепатоз может отступить.
Когда после ультразвукового обследования обнаруживаются диффузные изменения печени, у пациента возникает множество вопросов. Как самостоятельное, заболевание не регистрируется ни в одном из международных классификаторов. Тогда что же означает диагноз, можно ли полностью выздороветь после своевременной терапии и насколько опасна выявленная патология для организма в целом?
Диффузное изменение тканей — что это такое? Термин означает, по сути, симптом другого заболевания, а не отдельно развивающуюся патологию. Это изменения в структуре ткани печени, которые произошли из-за определенных функциональных нарушений. Ультразвуковое исследование позволяет выявить уплотнения в паренхиме при помощи эхопризнаков.
Диффузия — взаимодействие элементов двух веществ между собой. При оптимально протекающем процессе молекулы перемешиваются, достигается равная концентрация. При нарушениях меняется скорость диффузии, что влияет на плотность и однородность конечного вещества. Процесс характерен не только для окружающей среды, но и организма человека.
Органы взаимодействуют в составе одной системы, а системы — между собой. Сбои в работе одного органа ведут к диффузионным изменениям — то есть наблюдается отклонение от нормы в работе системы. К пищеварительной системе относятся печень, почки, желудок, поджелудочная железа, желчный пузырь вместе с протоками, кишечник и селезенка.
Когда изменения обнаружены в печени, то отклонения могут носить как незначительный характер, так и означать серьезные нарушения функций всей системы.
В норме паренхима печени выглядит как однородная ткань неплотной структуры. На экране ультразвукового аппарата визуализируется как гипоэхогенная, то есть выглядит светлее окружающих участков. Кровеносные сосуды, лимфатические каналы, желчные протоки — хорошо выраженные эхоструктуры с еще большей эхогенностью.

При диагностированных диффузных изменениях врач наблюдает отклонения от нормы в размере печеночных долей, уплотнение отдельных участков, размытость границ, сужение просвета артерий и вен, а также желчных протоков.
Симптомы могут обнаружить в любом возрасте. У новорожденных младенцев патология означает врожденные аномалии. Более старшие дети те же эхографические изменения имеют после гепатита или отравления токсическими веществами.
Внешние признаки диффузных изменений:
Регулярная болезненность в правом подреберье;
- Тяжесть в правом боку после потребления жирной, жареной, острой пищи;
- Головные боли;
- Упадок сил;
- Потеря аппетита, тошнота;
- Кожа приобретает желтоватый оттенок.
Признаки могут быть и невыраженными в том случае, если изменения спровоцированы острыми заболеваниями других органов, например, поджелудочной железы.
В зависимости от интенсивности преобразований можно выделить:
- Незначительные отклонения от нормы. Печень почти справляется со своими функциями;
- Умеренные изменения. Неоднородные структуры формируются на фоне хронических заболеваний, вредных привычек и неправильного питания;
- Выраженная трансформация тотального характера. Наблюдается отек паренхимы. Чаще всего виновниками являются сахарный диабет, гепатоз, рак.
Изменения в структуре тканей затрагивают внутрипеченочные протоки. Метаморфозы могут выходить за границы органа, провоцировать нарушения в работе пищеварительной системы, оказывать негативное влияние на обменные процессы.
Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Патологию провоцируют следующие факторы:
Хронический холецистит;
- Болезни желчного пузыря;
- Вирусные инфекции;
- Злоупотребление алкоголем;
- Курение;
- Погрешности в питании;
- Лишний вес, ожирение;
- Наследственные факторы, врожденные аномалии;
- Возрастные изменения;
- Отравление токсическими веществам при длительном лечении антибиотиками, транквилизаторами, обезболивающими;
- Паразитарные инвазии.
На эхографическом исследовании диффузионных изменений четко видна трансформация гепатоцитов (клеток паренхимы).
Изображение на экране дает представление о:

- Плотности (просматриваются отдельные уплотнения);
- Отечности;
- Зернистости структур;
- Неоднородности структур;
- Дистрофических изменениях;
- Рубцах;
- Тромбах;
- Кровоизлиянии;
- Глистных поражениях;
- Атипичных образованиях.
Степень плотности ткани может быть низкой, нормальной, высокой. К диффузным изменениям относят любое отклонение от нормы. Такие отклонения указывают на наличие заболеваний. Ультразвуковое сканирование протоков и сосудов позволяет выявить ширину просвета, наличие камней, тромбов, паразитов, обструктивные изменения тканей.
При нарушениях в желчных протоках эхогенность будет повышенной, а визуализация системы сосудов — смазанной. Такая картина характерна для холецистита, холангита (воспалительное заболевание желчных протоков).
При частых алкогольных интоксикациях, диабете, ожирении может развиться жировой гепатоз. Тогда диффузные изменения регистрируют повышенную эхогенность по всей площади паренхимы. При этом они сочетаются с изменениями в области селезенки и поджелудочной железы.
При циррозе характерно разрастание соединительной ткани в структуре печени. Часть тканей атрофируется. Эхосигнал повышен, ткани печени просматриваются в виде мозаики. Поверхность печени узловатая. Сосуды с утолщенными стенками. Общий вид органа отечный.
При гепатите воспалительные изменения вызваны вирусами и токсинами. По ультразвуковым признакам нельзя поставить диагноз «гепатит». Отмечаются лишь увеличенные размеры печени, неоднородность структуры паренхимы с единичными очагами уплотнений.
Повышенный уровень эхогенности может указывать на хронический холецистит, желчнокаменную болезнь, развитие опухоли. Пониженный уровень характерен для гепатитов, холецистита в острой форме.
Точный диагноз позволят установить дополнительные лабораторные исследования, магнитно-резонансная томография.
При диффузных изменениях рекомендуется комплексное лечение, основанное на приеме медикаментозных препаратов, очищающих и восстанавливающих растительных средств, диетическом питании. Такой подход позволяет устранить патологию и оздоровить организм в целом.
Восстановительная методика зависит от степени поражения печени.
В диете делается упор на потребление большого количества овощей и фруктов, крупяных каш, молочных и кисломолочных продуктов, постного мяса и рыбы. В целом диета должна быть калорийной.
Запрещено есть жирные, кислые, острые продукты, сладости. Категорически нельзя употреблять газированные напитки и алкоголь. Диетический стол носит название «№ 5».
Восстановительная терапия предусматривает прием медикаментов от основного заболевания, прописанных врачом, а также гепатопротекторов для поддержки печени.
Среди народных средств — чаи и настои, полезные для восстановления печени и функций пищеварительных органов. Полезны травяные сборы из корня лопуха, корня аира, душицы, зверобоя, овса посевного, горца птичьего, толокнянки, календулы, шиповника, любистка, боярышника.
Программа диеты остается та же — стол № 5. Растительные настои из выше перечисленных трав принимать длительным курсом — 2-3 месяца. Специалист должен выписать антибиотические препараты, витаминный комплекс, десенсибилизирующие средства.
Лечение противовирусными препаратами, в тяжелых случаях — гормонами, аминогликозидами. Показано диетическое питание, ограничение физической активности. При выраженных изменениях в структуре печени упор в лечении делается на борьбу с основным заболеванием. В ряде случаев требуется стационарное лечение.
Незначительные и умеренные изменения поддаются корректировке при изменении образа жизни, отказе от вредных привычек, пересмотре рациона.
При жировом гепатозе необходимо устранить причину развития болезни. При устранении провоцирующих факторов дистрофия гепатоцитов — полностью обратимый процесс.
Если для лечения определенных заболеваний вам пришлось длительно принимать агрессивные медикаменты, то старайтесь предупредить их разрушительное действие на печень приемом гепатопротекторов. Тогда негативные процессы удастся сгладить, защитить ткани печени от лекарственных токсинов.
Цирроз и опухоль почти не оставляют надежд на полное выздоровление. Но раннее обращение к гепатологу поможет максимально сохранить функции органа.
Нельзя рассматривать диффузные изменения как страшный диагноз. Это всего лишь предупреждение организма о необходимости срочных мер. Бережное отношение к печени, культура питания, здоровый образ жизни позволят забыть о неприятных симптомах надолго.
- Очаговые образования в печени — что это такое?
- Способы диагностики и лечение капиллярной гемангиомы печени
- Почему образуется гной в печени? Причины, симптомы и терапия абсцесса
- Что такое ФНГ печени? Признаки и лечение узловой очаговой гиперплазии
источник
Симптомы гепатоза зависят от причины, вызвавшей заболевание, однако, общими для всех гепатозов являются печеночная недостаточность, желтуха и расстройства пищеварения. Диагностика гепатоза включает УЗИ желчного пузыря, печени и желчных протоков, МРТ печени и биопсию. Существует острая и хроническая формы гепатоза печени. Однако, наиболее частой формой заболевания является жировой гепатоз.
Выделяют приобретенные и наследственные гепатозы.
Приобретенные гепатозы, т.е. развившиеся в течение жизни под влиянием ряда факторов:
| токсический гепатоз: хроническая болезнь печени, обусловленная отравляющим действием; |
| жировой гепатоз: хроническая болезнь печени, обусловленная жировой дистрофией клеток печени с отложением жира. |
Наследственные гепатозы, вызванные дефектом в генах:
| болезнь Жильбера: нарушение устранения токсического действия билирубина в клетках печени; |
| синдром Дабина-Джонсона: нарушение перемещения из печени в кровоток связанного билирубина в клетках печени с накоплением в печени большого количества пигмента, придающего ей сине-зеленую, темную окраску; |
| синдром Ротора: отличается от синдрома Дабина-Джонсона отсутствием накопления пигмента. |
Причины гепатоза делятся на две группы: внешние и наследственные.
К причинам жирового гепатоза печени относятся:
- злоупотребление алкоголем;
- заболевания щитовидной железы;
- сахарный диабет;
- ожирение.
К причинам токсического гепатоза печени относятся:
- отравление большими дозами алкоголя или его суррогатами;
- отравление токсичными веществами;
- злоупотребление лекарственными препаратами;
- отравление ядовитыми грибами и растениями.
Наследственные гепатозы развиваются при нарушении обмена веществ в печени.
К обострениям при наследственных гепатозах приводят следующие факторы:
- стрессы;
- голодание;
- прием спиртного;
- низкокалорийная диета;
- избыточная физическая нагрузка;
- тяжелые инфекции;
- травмирующие операции;
- прием некоторых антибиотиков;
- применение анаболических стероидов.
Это происходит при уменьшении количества веществ, участвующих в переработке жиров. В результате нарушается образование из жиров фосфолипидов, бета-липопротеинов, лецитина и жиры откладываются в клетках печени.
По мере прогрессирования процесса печень теряет способность к нейтрализации токсинов. Жировые клетки могут трансформироваться, в результате чего развивается фиброз, а затем – и цирроз печени. Как правило, жировой гепатоз печени протекает в хронической форме.
К основным причинам жирового гепатоза относятся:
- ожирение;
- заболевания обмена веществ;
- гиподинамия;
- переедание;
- вегетарианство с нарушением углеводного обмена;
- диеты для снижения веса;
- дефицит в организме альфа-антитрипсина;
- противовирусное лечение при ВИЧ;
- передозировка витамина A;
- заболевания органов внутренней секреции;
- систематическое злоупотребление спиртными напитками;
- воздействие радиации;
- заболевания органов пищеварения.
Кроме того, к жировому гепатозу приводит длительный прием некоторых лекарственных препаратов:
- кордарон;
- дилтиазем;
- просроченный тетрациклин;
- тамоксифен.
Факторами, способствующими развитию заболевания являются:
- питание полуфабрикатами и фаст-фудом;
- повышенное артериальное давление;
- сахарный диабет;
- подагра;
- атеросклероз;
- беременность;
- носительство вируса папилломатоза человека.
Одной из причин развития жирового гепатоза печени может стать гормональная перестройка женского организма при беременности. Оказывает влияние и переедание, свойственное для будущих мам.
По степени накопления липидов и объему поражения гепатоцитов в развитии жирового гепатоза печени выделяют 3 стадии:
Появляются отдельные очаги скоплений клеток с высоким содержанием триглицеридов (смеси глицерина и жирных кислот).
Характерно увеличение площади очагов и начало разрастания соединительной ткани между гепатоцитами.
Участки соединительной ткани отчетливо заметны, а площадь скопления жировых клеток очень велика.
Жировой гепатоз долгое время протекает без выраженных симптомов.
Большинство больных не обращает внимания на первые признаки заболевания, которыми являются:
- тошнота;
- повышенное газообразование;
- тяжесть или дискомфорт справа под ребрами;
- алопеция;
- снижение работоспособности;
- ухудшение координации.
По мере развития заболевания отмечаются такие симптомы:
- постоянная тошнота;
- боль в правом боку под ребрами;
- запоры;
- повышенная утомляемость;
- вздутие живота;
- аллергические проявления;
- высыпания на коже;
- ухудшение зрения;
- непереносимость жирной пищи.
Если жировой гепатоз печени не лечится появляются симптомы цирроза печени и печеночной недостаточности:
- изменение поведения;
- желтуха;
- монотонность речи;
- слабость;
- отвращение к еде;
- асцит;
- нарушение координации.
Предварительный диагноз жирового гепатозо может быть поставлен на основании анамнеза и жалоб пациента. Для подтверждения диагноза используются инструментальные методы обследования: УЗИ, компьютерная и магнитно-резонансная томография, биопсия. Уровень холестерина в крови пациента нередко повышен.
Для достижения положительного эффекта при лечении жирового гепатоза необходима строгая диета и меры для снижения массы тела, которое помогает выведению жиров из гепатоцитов, снижает риск развития сопутствующего воспаления печени и образования в ней соединительной ткани. Помимо пересмотра питания, прекращения приема алкоголя, пациентам показан прием препаратов из группы гепатопротекторов.
В лечении жирового гепатоза печени применяются следующие препараты:
Препараты на основе растительных компонентов:
Препараты на основе эссенциальных фосфолипидов:
Препараты на основе альфа-липоевой кислоты:
Препараты улучшающие вязкостные свойства крови:
- препараты таурина;
- гепатопротектор «Гептрал;
- препараты селена;
Если в печеночных протоках нет камней, назначаются желчегонные препараты:
- витамины B-группы для выведения жиров из печени;
- антиоксиданты: витамины A и E.
Если у пациента есть сахарный диабет, ему необходима консультация эндокринолога для назначения сахароснижающих препаратов или инсулина. При обнаружении в крови повышенного уровня триглицеридов, назначаются препараты из группы статинов («Ловастатин», «Аторвастатин») или фибратов («Клофибрат», «Безафибрат»).
Дополнительно назначаются и другие методы лечения:
- лечение ультразвуком;
- внутривенное лазерное облучение крови;
- фитотерапия;
- гирудотерапия.
Человеку, у которого обнаружен жировой гепатоз печени, необходимо полностью пересмотреть образ жизни и диету, в которой необходимо исключить потребление животных жиров.
При этом в питание должны входить продукты, которые помогают растворять жиры, отложенные в печени. Принимать пищу нужно 5 раз в сутки, небольшими порциями, для того, чтобы снизить нагрузку на печень.
- жирные молокопродукты: сметану, сливки, сыры;
- газированные напитки;
- белый хлеб;
- жареные блюда;
- колбасы;
- бройлерные куры в любом виде;
- маргарин;
- майонез;
- алкоголь;
- макароны;
- грибы;
- сладости и сдоба;
- фаст-фуд;
- редис;
- консервы;
- острые блюда.
- вареные, приготовленные на пару или тушеные овощи;
- паровые омлеты;
- отварная и тушеная рыба, мясо нежирных сортов;
- молоко;
- вареные яйца;
- каши;
- зеленый чай;
- петрушка;
- укроп;
- молочные и вегетарианские супы;
- 1% кефир или йогурт.
В рацион советуют включить как можно больше продуктов, содержащих витамин B15 (пантогамовая кислота):
- ростки риса;
- дыня;
- арбуз;
- тыква;
- абрикосовые косточки;
- рисовые отруби и коричневый рис;
- пивные дрожжи.
Каждое утро нужно начинать со стакана морковного сока, который помогает клеткам печени восстановиться.
Прогноз при жировом гепатозе благоприятный. Первые результаты своевременно начатого лечения становятся заметны же через 2-4 недели.
Профилактика жирового гепатоза печени заключается в соблюдение следующих правил:
- контроль над массой тела;
- достаточная физическая активность;
- ограничение употребления алкоголя;
- здоровое питание;
- прием лекарственных препаратов только по назначению врача.
Симптомы хронического гепатоза на начальных этапах невыраженны, но со временем происходит постепенное нарастание признаков печёночной недостаточности. По мере развития заболевания больной гепатозом, может наблюдать у себя следующие неприятные симптомы:
- чувство усталости;
- ощущение тяжести в правом подреберье;
- слабость;
- тошнота и рвота;
- запоры и метеоризм;
- непереносимость жирной пищи;
- вздутие в животе;
- чувство распирания в животе.
Появление одного из этих признаков свидетельствует о переходе гепатоза печени в опасную стадию. Гепатоз печени является частой причиной появления цирроза и даже рака печени, поэтому нужно обращать внимание на появление подобных симптомов и своевременно обратиться к врачу.
Симптомы острого гепатоза печени развиваются стремительно. Заболевание проявляется в виде нарушения пищеварения, сопровождается сильной интоксикацией и желтухой. На начальном этапе заболевания печень немного увеличивается в размере, при прощупывании она мягкая, со временем перкуторные размеры органа становятся меньше, а пальпация – невозможной.
К какому врачу нужно обратиться при гепатозе:
Они выявляют наличие различных поражений в печени и назначают необходимое лечение.
Диагностика гепатозов начинается с исключения других патологий печени. Для этого производится анализ крови для определения антигенов или антител к вирусным гепатитам, биохимических проб печени, анализов кала и мочи на желчные пигменты, коагулограммы.
Диагнозы, при которых следует проверить печень:
- висцеральное ожирение брюшной полости;
- инсулинорезистентность;
- гиперинсулинемия;
- микроальбуминурия;
- нарушения гемостаза.
УЗИ печени и желчного пузыря является достаточно информативным методом на первом этапе диагностики, который позволяет выявить морфологические и структурные изменения в печени. На УЗИ наблюдается равномерное увеличение печени, диффузное повышение её плотности, с сохранением её однородности и т. д. Более подробные сведения можно получить с помощью магнитно-резонансной томографии и компьютерной томографии.
При КТ выявляется в разной степени выраженное диффузное снижение денситометрических показателей паренхимы печени и, как правило, отмечается увеличение размеров органа. Возможно выявление ограниченных участков жировой инфильтрации, окружённых неизменённой тканью печени. Окончательный диагноз гепатоза печени может быть подтвержден с помощью биопсии печени, если нет противопоказаний.
- анализ анамнеза заболевания и жалоб;
- анализ анамнеза жизни;
- анализ семейного анамнеза;
- осмотр кожных покровов, выявление болезненности при прощупывании печени, поджелудочной железы, селезенки;
- клинический анализ крови;
- биохимический анализ крови;
- коагулограмма;
- общий анализ мочи;
- анализ крови на наличие вирусных гепатитов;
- копрограмма;
- анализ кала на яйца глист;
- УЗИ органов брюшной полости;
- КТ органов брюшной полости для более детальной оценки состояния печени;
- эзофагогастродуоденоскопия;
- биопсия печени;
- эластография – исследование ткани печени на ранних сроках беременности.
Тактика лечения каждого из видов гепатоза определяется его этиологией. Пациентов с симптомами острого гепатоза госпитализируют. При отравлении необходимо как можно скорее провести терапевтические мероприятия, направленные на ускорение выведения токсинов.
Кроме того, целью экстренного лечения становится борьба с геморрагическим синдромом, интоксикацией и низким уровнем калия в крови. При тяжелом течении патологии необходимо назначение кортикостероидов и терапия печеночной недостаточности.
Одним из самых мощных природных детоксикантов является альфа-липоевая (тиоктовая) кислота, которая способна выводить из организма практически любые яды. Врачи рекомендуют принимать для защиты печени препараты тиоктовой кислоты – в частности, Тиоктацид. Он выпускается как в ампулах Тиоктацид 600Т, так и в таблетированной форме быстрого высвобождения Тиоктацид БВ, не содержит примесей — лактозы, целлюлозы, крахмала, пропиленгликоля.
Тиоктовая кислота в его составе принимает активное участие в работе печени — связывает и выводит из организма тяжелые металлы и токсины, снижает окислительный стресс, восстанавливает клетки печени – гепатоциты. Кроме того, нормализуя обмен жиров, тиоктовая кислота защищает печень от жирового перерождения при гепатозах.
При хроническом гепатозе печени важно предотвратить вредное воздействие действющего фактора, запрещено употребление алкоголя. больному назначают диету с низким содержанием жира и высоким содержанием животных белков.
Рекомендуются липотропные факторы, такие как холинхлорид, липоевая, фолиевая кислота. Назначается витамин В12 и препарат с экстрактом гидролизата печени – «Сирепар». При лечении хронического гепатоза назначаются кортикостероиды. Пациенты нуждаются в диспансерном наблюдении.
В лечении неалкогольного жирового гепатоза главное значение отводится соблюдению диеты и умеренным физическим нагрузкам. Снижение общего количества жира и углеводов в рационе, наряду с повышением доз белка, приводит к снижению жира в печени. Также при неалкогольном гепатозе показано назначение мембраностабилизаторов и гепатопротекторов.
Лечение при алкогольной болезни печени тоже включают соблюдение диеты и умеренные физические нагрузки, но основным лечебным фактором является полный отказ от спиртного.
Наследственные гепатозы требуют бережного отношения к своему здоровью. Таким пациентам следует выбирать работу, исключающую тяжелые физические и психические нагрузки.
Питание должно быть здоровым и разнообразным, включать в себя все необходимые витамины и минеральные вещества. Дважды в год нужно назначать курс лечения витаминами группы В. Физиотерапия и санаторно-курортное лечение при наследственных гепатозах не показаны.
Болезнь Жильбера не требует проведения особых лечебных мероприятий – даже при полном отсутствии лечения уровень билирубина обычно спонтанно нормализуется к 50 годам. Среди некоторых специалистов бытует мнение, что гипербилирубинемия при болезни Жильбера требует постоянного применения средств, временно снижающих уровень билирубина (фенобарбитал).
Клинические исследования доказывают, что подобная тактика не улучшает состояния больного, но приводит к депрессивным расстройствам. У пациента формируется мнение, что он страдает тяжелым неизлечимым заболеванием, требующим постоянного лечения.
Все это зачастую заканчивается выраженными расстройствами психологического характера. В то же время, отсутствие необходимости лечения болезни Жильбера формирует у пациентов положительный взгляд на свою патологию и состояние.
В лечении синдрома Криглера-Найяра 1 типа эффективны только фототерапия и процедура заменного переливания крови. В терапии второго типа заболевания с успехом применяются индукторы ферментов (фенобарбитал), умеренная фототерапия. Отличный лечебный эффект при желтухе грудного молока имеет перевод на искусственное вскармливание. Остальные наследственные пигментные гепатозы в проведении лечебных мероприятий не нуждаются.
Народные средства эффективны при терапии гепатоза печени в том случае, если они применяются вместе с основным лечением. Одним из наиболее эффективных лекарственных растений является расторопша, которую можно приобрести в аптеке. Измельченную траву добавляют в блюда или принимают по чайной ложке 1-2 раза в день, запивая водой.
На основе вытяжки из расторопши создан лекарственный препарат Легалон, активным веществом которого является силибинин, укрепляющий клеточные мембраны клеток печени и препятствующий проникновению в них токсинов.
Гепатопротектор Легалон способствует повышению активности печени, регенерации ее клеток и оказывает противовоспалительное действие. Средство используют не только для терапии гепатоза, но для профилактики. Легалон уменьшает негативное воздействие продуктов животного происхождения с большим содержанием жира, а также алкоголя.
Другими эффективными средствами считаются Сирепар и Эссенциале Форте.
Существует целый ряд действенных народных средств, помогающих вылечить гепатоз печени.
| кедровые орехи: для восстановления клеток печени достаточно есть в день по 1 чайной ложке сырых очищенных ядер; |
| настой мяты перечной: для приготовления нужно взять 1 ст. л. высушенных и измельченных листьев и залить 100 мл кипятка, затем настоять в течение ночи и процедить, настой разделить на 3 равные части и пить по 1 порции в течение дня перед приемом пищи; |
| настой плодов шиповника: 5 столовых ложек ягод залить в термосе 1 л кипятка и настаивать 12 часов, отвар следует потреблять по 200 мл 3-4 раза в день; |
| кукурузные рыльца: в том же соотношении; |
| корица: способствует уменьшению количества жира в печени; |
| куркума: является отличным антиоксидантом, улучшает отток желчи и снижает количество сахара в крови; |
| щавель курчавый: нормализует деятельность желчного пузыря и борется с жировыми отложениями в печени; |
| артишок: способствуют нормализации работы печени. |
Принципы питания, которых нужно придерживаться при лечении гепатоза печени:
| питаться дробно, 4-5 раз в день, порции при этом должны быть небольшими; |
| отказаться от употребления алкогольных напитков; |
| выпивать около 2 литров жидкости в день; |
| употреблять только сбалансированную пищу; |
| отказаться от продуктов с большим содержанием жира; |
| суточное потребление жиров должно быть снижено до 70 гр; |
| потреблять больше белковой пищи; |
| следует отдать предпочтение мясу морских рыб, птицы и морепродуктам; |
| следует употреблять маслины и различные салаты с растительным маслом. |
При исключении причины и своевременной терапии прогноз гепатоза печени благоприятный. Среди наследственных гепатозов наиболее неблагоприятный прогноз у первого типа синдрома Криглера-Найяра. Большинство пациентов умирают в раннем возрасте в связи с токсическим действием билирубина на головной мозг. Остальные типы наследственных гепатозов имеют благоприятный прогноз.
Профилактикой приобретенных гепатозов является здоровый образ жизни и правильное питание, исключение неконтролируемого приема лекарств и алкоголя.
Профилактика гепатоза печени заключается в соблюдении следующих правил:
| ограничение физических и психоэмоциональных нагрузок при наследственных гепатозах во время обострения; |
| снижение или исключение влияния токсичных для печени лекарственных препаратов; |
| сбалансированное питание; |
| употребление в пищу продуктов богатых клетчаткой; |
| отказ от слишком горячей, копченой, жареной и консервированной пищи; |
| умеренные физические нагрузки; |
| исключение употребления алкоголя и курения; |
| отказ от приема анаболических стероидов; |
| ежегодный профилактический осмотр. |
При гепатозе врач назначил курс лечения, в том числе и гептрал. Можно ли принимать его при ЖКБ?
У меня гепатоз 1 ст, можно ли пить таблетки фенибут и пентоксифеллин.
С осторожностью: регулярно проходя обследование на гепатоз.
Здраствуйте ,подскажите можно ли принимать барбовал при лёгкой стадии гепатоза печени?
Добрый вечер! При жировом гепатозе можно принимать инулин с пектином? Спасибо!
Среди противопоказания заболеваний печени нет.
У меня обнаружили гепатоз давно, но ничего не прописали, У меня запоры, слабость и стали сильно кровоточить дёсны. Связано ли это с гепатозом?
Запоры и слабость могут быть связаны с развитием гепатоза, сообщите об этом лечащему врачу для обследования и назначения лечения.
У меня гепатоз печени. Нахожусь на гормоно-заместительной терапии, принимаю фемостон 1/5. Не является ли данный лекарственный препарат причиной гепатоза? Спасибо.
Стал ли прием фемонстона причиной гепатоза трудно сказать, однако, одним из противопоказаний приема фемостона являются заболевания печени.
Какие продукты расщепляют жиры в печени при жировом гепатозе.
Сырые овощи идеально подходящие для борьбы с заболеванием: капуста, кабачок, салат, цветная капуста, брокколи, брюссельская капуста, спаржа, свекла и сельдерей. Самый простой способ: пить сок из овощей.
У меня с февраля 2016 хронический кальцифицирующий панкреатит, апрель операция анастомоз ПЖЖ иссечение головки ПЖ по Фрею. Выраженная внешнесекреторная недостаточность, хрониченским болевым синдромом. Постоянно на Креоне. С марта 2017 ставят диффузные изменения печени по типу жирового гепатоза.
Одной из причин жирового гепатоза печени являются заболевания органов внутренней секреции, в том числе — поджелудочной железы.
У меня РМЖ, принимаю Анастразол, при обследовании на УЗИ диагноз жировой гипатоз, принимаю шрот расторопши курсами, но билирубин прямой все равно повышен при норме 4,3 — факт 4,51; холестерин при норме 5,2 — факт 6,76; ЛПНП при норме 4,12 — факт 5,67. Шрот расторопши принимаю 1 ч.л. утром во время завтрака. Желчный пузырь удален. Может что-то посоветуете? Шрот был выписан терапевтом. Принимаю курсами 2 года.
Шрот расторопши — это защита печени и профилактика, а не лечение. Рекомендуем очно обратиться к гастроэнтерологу или гепатологу для назначения адекватного лечения.
Хронический и жировой гепатоз — это одно и тоже?
«Хронический» — длящийся долго, затяжной или постоянный. Как правило, течение жирового гепатоза хроническое.
У меня гепатоз печени. Вынуждена принимать от давления Валз Н. Следует ли заменить этот препарат на другой?
Препарат противопоказан при нарушения функции печени. Все зависит от состояния вашей печени, поэтому этот вопрос правильней будет задать лечащему врачу.
Может ли желчекаменная болезнь быть причиной жирового гепатоза печени? На УЗИ у меня обнаружили и то и другое.
Скорее одинаковые причины у гепатоза печени и желчекаменной болезни.
У меня гепатоз печени на сколько времени пить мне расторопша? Можно мне с другими лекарствами пить расторопшу?
По поводу применения конкретных народных средств лечения гепатоза печени вам нужно проконсультироваться с лечащим врачом.
источник



 Регулярная болезненность в правом подреберье;
Регулярная болезненность в правом подреберье; Хронический холецистит;
Хронический холецистит;

