МР-симптомы цирроза печени:
- снижение интенсивности сигнала от паренхимы печени диффузно-неоднородного характера,
- увеличение размеров левой доли с неровностью контура,
- расширение воротной, селезеночной и верхней брыжеечной вен с повышением интенсивности сигнала от них на Т2,
- наличие венозных коллатералей и извитости печеночных вен,
- утолщение стенки желчного пузыря и снижением интенсивности сигнала от желчи на Т1 и особенно на Т2,
- расширение долевых и общего печеночного протоков,
- выраженная спленомегалия,
- асцит.
В ранних стадиях морфологические изменения отмечаются не часто и очень слабо. Соотношение хвостатой доли к правой доле печени не может определить наличие или отсутствие раннего цирроза. В тоже время выявляемое на МРТ или КТ увеличение воротного перипортального пространства может служить важным диагностическим признаком ранней стадии цирроза печени.
Правая ветвь портальной вены в норме лежит обычно горизонтально в поперечной плоскости и определяется между передним краем хвостатой доли и задним краем левого медиального сегмента. В нормальной печени пространство спереди от правой ветви портальной вены обычно узкое и содержит минимальное количество жировой ткани. У пациентов в ранних стадиях цирроза это пространство увеличивается, и заполняется жировой тканью вследствие атрофии медиального сегмента левой доли печени. Поэтому атрофия левого медиального сегмента может служить первоначальным морфологическим признаком изменений паренхимы печени при раннем циррозе.
Другим характерным морфологическим признаком развивающегося цирроза является атрофия правой доли печени с компенсаторной гипертрофией хвостатой доли печени и левого латерального сегмента.
Рис.1А МР-картина (Т1 с контрастным усилением) раннего цирроза печени с увеличенным перипортальным воротным пространством (между левым медиальным сегментом (4-ый сегмент) печени и правой портальной веной (стрелка). Рис.1В КТ-картина увеличения левой доли печени (стрелка).
Преимущественная гипертрофия левого латерального сегмента с атрофией правой доли печени и левого медиального сегмента чаще встречается у пациентов с вирус-индуцированным циррозом. И, наоборот, значительная гипертрофия хвостатой доли является типичной для алкогольного цирроза печени. Иногда только латеральные или задние сегменты могут подвергаться атрофии, и это часто наблюдается у пациентов с первичным склерозирующим холангитом. Печень у пациентов с конечной стадией цирроза, вызванного первичным биллиарным циррозом нередко является диффузно увеличенной.
Увеличение ямки желчного пузыря или около пузырного пространства
Желчный пузырь обычно располагается в ямке с небольшим количеством жировой ткани между правой долей печени и левым медиальным сегментом в плоскости большой междолевой борозды. В хвостатой доле пузырь все еще прикрывается частью медиального сегмента левой доли печени. У пациентов с циррозом, однако, околопузырное пространство (ямка желчного пузыря) часто увеличена и заполнена повышенным количеством жировой ткани. Увеличение ямки желчного пузыря является высокоспецифическим признаком и имеет положительное прогностическое значение (98%) в диагностике цирроза.
Симптом правой задней вырезки
Расширение ямки желчного пузыря является простым визуально оцениваемым признаком цирроза с высокой специфичностью (98%) и положительным прогностическим значением (98%).
Рис.2А КТ с контрастным усилением показывает увеличение размеров ямки (стрелка). Рис.2В Т2-ВИ демонстрирует симптом задней правой вырезки.
Узловатая (неровная) поверхность печени
Паренхиматозные нарушения в печени часто служат причиной возникновения узловатой картины поверхности печени. На РКТ и МРТ это признак определяется как неровность поверхности печени, чаще видимая на поверхности левого латерального сегмента. Эта неровность поверхности печени отражает наличие в паренхиме печени регенеративных узелков и фиброзных (соединительнотканных) перегородок, наличие которых является основой морфологической диагностики цирроза печени. Хотя эти данные могут иметь субъективную составляющую, поскольку степень выраженности неровности печени зависит от размеров узелков Гладкая поверхность или деформированная множественными мелкими узелками характерна для мелконодуллярного цирроза печени, тогда как грубая, бугристая неровность поверхности печени характерна для макронодуллярного цирроза.
Рис.3А Узловатая поверхность латерального сегмента левой доли печени видная на КТ с контрастным усилением. Рис.3В Накопление железа в печени при циррозе. На градиентных Т1 в противофазе демонстрируется значительное снижение МР-сигнала паренхимы печени по сравнению с тканью мышц. Поджелудочная железа и селезенка характеризуются нормальной интенсивностью МР-сигнала.
Вследствие некроза клеток печени (гепатоцитов) печеночные дольки спадаются и происходит накопление коллагена с образованием диффузных фиброзных перегородок. Затем печеночные клетки перегруппируются и образуют псевдодольки или узелки (регенеративные узелки).
При циррозе могут образовываться микронодулярные, макронодуллярные и смешанные узелки. Анатомический тип может быть связан (и определяет) с этиологией.
Алкагольный цирроз и гемохроматоз имеют тенденцию к образованию микронодуллярных (около 3 мм и меньше) узелков с тонкими фиброзными перегородками.
При циррозе вызванном гепатитом В размеры узелков разные, но они больше макронодуллярные, чем микронодуллярные. Фиброзные перегородки тонкие.
При циррозе возникшем после гепатита С размеры узелков маленькие, а перегородки толстые, часто с признаками активного воспаления. Типичными признаками регенеративных узелков на МРТ являются изоинтенсивные или относительно гиперинтенсивные на Т1 очаги, которые на Т2 имеют низкую интенсивность МР-сигнала.
Регенеративные узелки накапливают железо больше, чем окружающая нормальная паренхима. Такие(сидеротические) регенеративные узелки имеют низкую интенсивность МР-сигнала на Т2 и на изображениях в режиме градиентного эхо.
Рис.4 Регенеративные узелки при циррозе. A — T1 демонстрируют большое количество мелких узелков от низко- до изо-интенсивного МР-сигнала. B — T2 обнаруживает низкую интенсивность этих узелков. C – Печеночная артериальная фаза не демонстрирует контрастное усиление узелков. D — Портальная венозная фаза также не обнаруживает контрастное усиление этих узелков.
Рис.5А Микронодуллярные узелки. МРТ в режиме градиентного эхо демонстрирует четко гипоинтенсивные узелки размерами около 3,0 мм. Рис.5В Макронодуллярные регенеративные узелки у больного с вирусным гепатитом. Т1-ВИ в режиме градиентного эхо демонстрирует относительно гиперинтенсивные узелки диаметром 3-15 мм с толстыми гипоинтенсивными перегородками.
Рис.6А Сидеротические регенеративные узелки Т1-ВИ градиентное эхо с длинным временем эхо-сигнала (TR/TE = 200/18) демонстрирует множественные сидеротические узелки с низким МР-сигналом. Рис.6В Гепатоцеллюларная карцинома печени развившаяся в цирротической печени с сидеротическими регнеративными узелками. Т1-ВИ в режиме градиентного эхо с контрастным усилением во время артериальной фазы показывает гиперваскулярную опухоль и сидеротические регенеративные узлы с низкой интенсивностью МР-сигнала.
Расширение перипортального пространства
Один из ранних признаков цирроза. При МРТ в норме средняя толщина перипортального жирового пространства составляет от 0 до 11 мм (5,3+/-3,1 мм). У пациентов с циррозом печени это пространство увеличивается до 15,0 мм. Это важно для пациентов у которых нет обычных признаков цирроза – асцита, диспропорции размеров долей печени, спленомегалии и варикозно расширенных вен. (Т1 с контрастным усилением демонстрирует увеличение перипортального пространства.)
источник
Фокальная нодулярная (очаговая узловая) гиперплазия (код по МКБ-10 — К76.8) составляет около 3% всех опухолей и опухолеподобных поражений печени у взрослых. Представляет собой опухолевидное образование, в основе которого лежит гиперплазия печёночной паренхимы, разделённое на узлы фиброзными прослойками.
Считается, что ведущую роль в развитии узловой гиперплазии играет повышенная концентрация эндогенного эстрогена, поскольку данная опухоль встречается в основном у женщин детородного возраста. Есть также данные о её связи с приёмом пероральных контрацептивов с высоким содержанием эстрогенов.
Макроскопически фокальная нодулярная гиперплазия имеет вид солитарного плотного, чётко отграниченного, не имеющего капсулы узла серовато-коричневого или жёлто-коричневого цвета диаметром от 1,0 до 25 см. Узловая гиперплазия, как и гепатоцеллюлярная аденома, может быть одиночной или множественной (многоузловое поражение наблюдается у 10-20% больных). В крупных очагах на разрезе выявляется так называемый центральный рубец звёздчатой формы, от которого фиброзная ткань распространяется к периферии, разделяя узел на меньшие узелки (дольки). Звёздчатый рубец может локализоваться как в центре образования, так и эксцентрично.
Микроскопически имеются признаки дезорганизации долек печени. Звёздчатый рубец образован фиброзной тканью, включающей пролиферированные жёлчные протоки, воспалительные клеточные инфильтраты, венозные и артериальные сосуды с утолщёнными стенками. Микроскопические признаки могут напоминать цирроз с регенераторными узлами.
Диагностика
При УЗИ узловая гипертрофия печени визуализируется в виде солитарных образований с однородной, изо- или незначительно гипоэхогенной структурой округлой формы с ровным контуром. В ряде случаев выявляется «центральный рубец». Типичен гиперваскулярный характер опухоли, что заставляет проводить дифференциальный диагноз со злокачественными опухолями. Основной дифференциально- диагностический критерий по данным цветового дуплексного сканирования — наличие спектра печёночных вен в структуре фокальной нодулярной гиперплазии (рис. 59-4).
Рис. 59-4. Фокальная нодулярная гиперплазия печени (УЗИ): а — в В-режиме; б — в режиме цветового дуплексного сканирования; TUMOR — опухоль.
По данным КТ при контрастном усилении узел в большинстве случаев быстро, интенсивно и по всей площади (за исключением зон соединительнотканного рубца) накапливает контрастное вещество с пиком насыщения в артериальную фазу (рис. 59-5) и снижением интенсивности накопления контрастного вещества в венозную и отсроченную фазы.
Рис. 59-5. Компьютерная томограмма (артериальная фаза контрастирования): фокальная нодулярная гиперплазия правой доли печени.
При ангиографическом исследовании также отмечается быстрое накопление опухолью контрастного вещества в артериальную фазу, опухоль имеет чёткие контуры.
При установленном диагнозе локальной гипертрофии и бессимптомном течении возможен отказ от операции, так как данное новообразование является доброкачественным и не подвергается злокачественной трансформации. При невозможности дифференцировать данную опухоль от злокачественного поражения, а также при больших размерах образования и наличии клинической симптоматики больные с фокальной нодулярной гиперплазией подлежат радикальному хирургическому лечению. При малых и средних размерах опухоли показано выполнение экономных резекций, при больших и гигантских необходимы обширные анатомические резекции.
В.Д. Фёдоров, В.А. Вишневский, Н.А. Назаренко
источник
Дольки значительно уменьшены, отдельные, сохранившиеся, печеночные клетки атрофичны и набиты обычно коричневыми зернышками старческого пигмента — липофусцина. Этот последний представляет собою клеточные отбросы, которые возникают в самих печеночных клетках вследствие изнашиванья. Они обусловливают темнокоричневый цвет печени (бурая атрофия печени).
Бурая атрофия печени не сопровождается никакими особыми клиническими явлениями. Уменьшение печеночной тупости, которую иногда удается доказать, является настолько сомнительным симптомом, что на основании его никогда нельзя с достоверностью распознать бурую атрофию печени. Некоторое значение имеет, быть может, наблюдавшаяся как будто необычайно светлая окраска испражнений, которая указывает на уменьшение выработки желчи.
Так, как и при нормальных условиях размеры печени подвержены значительным колебаниям, то провести строгую границу, за которой начинается болезненная гипертрофия печени, не представляется возможным.
Иногда на вскрытии находят чрезвычайно большое увеличение печени, которое не вызывало никаких расстройств и происхождение которого совершенно неизвестно.
В единичных случаях наблюдалась очаговая гиперплазия печени с образованием плоских опухолевидных возвышений на ее поверхности. Поразительная склонность печеночной паренхимы к регенерации в тех случаях, когда произошла гибель печеночной ткани, была описана уже выше. Вторичное увеличение печени, находимое нередко при различных заболеваниях:
источник
Патологические процессы в печени могут быть связаны с увеличением численности или объема клеточной массы. С такими особенностями могут быть ассоциированы доброкачественные и злокачественные процессы. Гиперплазия печени обычно считается доброкачественным процессом разрастания клеток органа.
Патология характеризуется образованием скоплений клеток печени, которые разделены фиброзными тяжами на узлы
Узловая гиперплазия печени является второй по распространенности доброкачественной опухолью печени после гемангиомы. Считается, что это заболевание развивается в результате локализованного ответа клеток печени на врожденную артериовенозную мальформацию.
Гиперплазия печени представляет собой гиперпластический процесс, при котором присутствуют все естественные клеточные элементы органа в неправильной организации. У пациентов с этим заболеванием обычно сохраняется нормальная функция печени.
Узловая гиперплазия печени не является предшествующей стадией рака.
Разрастание клеток при заболевании ограничено, поэтому значительного увеличения органа не наблюдается. Патология чаще возникает у женщин и является преимущественно бессимптомной. По некоторым данным прием противозачаточных средств ассоциируется не только с повышенным риском развития болезни, но и с риском осложнений у пациентов с уже диагностированной опухолью.
- Классическая узловая гиперплазия печени – наиболее распространенная форма. Присутствуют три основные особенности: возникновение аномальной узелковой клеточной архитектуры, сосудистая аномалия и пролиферация желчных протоков.
- Неклассическая узловая гиперплазия печени. На эту форму приходится 20% от всех диагностированных заболеваний. Обычно присутствует два основных признака опухоли, включая пролиферацию желчных протоков.
Бессимптомный характер болезни осложняет диагностику. Обычно гиперплазия печени выявляется случайно при сканировании органов брюшной полости, ангиографии или во время оперативного вмешательства на печени.
В большинстве случаев гиперплазия проявляет себя как одиночный очаг поражения вокруг сосудистой мальформации, но иногда возникают множественные поражения органа.
Чаще всего болезнь встречается у молодых женщин
Симптоматическая картина, как правило, не выражена. Зачастую пациенты жалуются на симптомы других заболеваний печени, а во время диагностики случайно обнаруживается узловая гиперплазия.
Примерно у половины пациентов отмечаются неспецифические проявления патологии, включающие:
- Увеличение брюшной полости (особенно с правой стороны).
- Боль в правой области живота.
- Тошнота, рвота и диарея.
- Потеря аппетита.
- Снижение массы тела.
- Лихорадочное состояние.
Клинические признаки патологии:
- Образования специфического шрама звездчатой формы в области печени. Шрам появляется в центре опухолевого роста. Такая особенность обнаруживается только при патологоанатомическом исследовании органа.
- Большое количество аномальных гепатоцитов, пролиферация которых возникает в дольках печени.
- Аномальные желчные протоки и кровеносные сосуды в дольках печени.
- Расширение небольших кровеносных сосудов печени, которое может сопровождаться дисплазией клеток органа.
- Медленная желчная секреция.
- Опухоли могут присутствовать на поверхности печени.
- Размер большинства патологических очагов не превышает 5 см. Средний диаметр – 3 см.
- Увеличение количества клеток Купфера. Это специализированные макрофаги, уничтожающие и перерабатывающие старые клеточные элементы печени.
- Разрастание фиброзной ткани.
К неспецифическим диагностическим признакам относят аномальные результаты печеночных тестов и обнаружение пальпируемой массы в правой верхней области живота при физическом осмотре. Болевые ощущения могут быть связаны с возрастающим давлением на печеночную капсулу при увеличении размера органа.
Узловая гиперплазия печения занимает второе место после гемангиомы
Узловая гиперплазия печени не является злокачественным процессом, поэтому этиология заболевания не связана с аномальным неконтролируемым ростом гепатоцитов. Доброкачественная форма болезни остается стабильной и не переходит в неопластический процесс.
Считается, что основная причина опухоли связана со своеобразным клеточным ответом на возникшую в печени артериовенозную мальформацию. В свою очередь, артериовенозная мальформация является сосудистой патологией, для которой характерно отсутствие капиллярного соединения между артерией и веной.
В норме артерия и вена соединены промежуточным капиллярным звеном, необходимым для кровоснабжения тканей и венозного возврата. При возникновении сосудистой аномалии кровь из артерий напрямую переходит в поверхностные и глубокие вены, из-за чего возникает поражение неподготовленных для высокого кровяного давления сосудов.
Основные факторы возникновения заболевания:
- Аномалия кровеносных сосудов. Патофизиологический механизм возникновения узелковой гиперплазии до сих пор неизвестен, но считается, что аномальные клеточные элементы образуются вокруг патологических сосудов. У пациентов с этой опухолью обнаруживаются дополнительные кровеносные сосуды и артериальные мальформации. При этом аномальные сосуды могут либо обеспечивать клетки печени кислородом и питательными веществами с избытком, либо, наоборот, доставлять недостаточное количество необходимым веществ. Пролиферация клеток и является предполагаемой реакцией на аномальное кровоснабжение.
- Генетические аномалии и унаследованные состояния. Узелковая гиперплазия печени также наблюдается у людей с наследственными заболеваниями, вроде геморрагической телеангиэктазии. Это заболевание характеризуется появлением большого числа сосудистых мальформаций в тканях. Предполагается, что состояние также может повлиять на печеночную ткань.
- Ранее возникшее злокачественное новообразование печени. Если пациента лечили от злокачественного процесса печени в детском возрасте, риск последующего формирования узелковой гиперплазии увеличивается.
Узловая гиперплазия остается недостаточно исследованным состоянием. Отчасти это связано с редким выявлением такой болезни – на узловую гиперплазию приходится только 8% от всех выявленных опухолей печени. Общая распространенность среди людей варьируется от 0,4% до 3%. Однако считается, что вероятность возникновения такого доброкачественного заболевания увеличивается с возрастом.
Подтвердить диагноз можно с помощью биопсии печени
Заболевание диагностируется на основании жалоб пациента, выявленных при физическом осмотре признаках и результатах лабораторно-инструментальной диагностики. Этим недугом занимаются гастроэнтерологи и гепатологи.
Исходя из того, что клинические и симптоматические признаки могут почти полностью отсутствовать, наличие узелковой гиперплазии подтверждается с помощью следующих исследований:
- Ультразвуковое исследование печени с допплерографией – метод визуализации органа с помощью воздействия высокочастотных звуковых волн. Дополнительная допплерография помогает обнаруживать сосудистые аномалии. Визуальные признаки узловой гиперплазии при этом исследовании иногда описывают как хвост кометы. Ультразвуковые данные также выявляют общее увеличение органа и расположение печени относительно других структур брюшной полости.
- Ультразвуковое исследование с улучшенным контрастом – более точный метод ультразвукового подтверждения заболевания, выявляющий очаг звездчатой формы в печени.
- Ультрасонография. Эта диагностическая процедура позволяет дифференцировать узелковую гиперплазию от аденомы и других заболеваний печени. Считается, что узловая гиперплазия может во многом напоминать более опасные патологии органа, требующие немедленного лечения.
- Компьютерная томография – метод послойной визуализации органа, с помощью которого можно обнаружить очаги узловой гиперплазии. Точность исследования помогает обнаружить локализацию поражений и выявить особенности опухолевого роста.
- Радионуклидное исследование – метод визуализации и исследования органа с помощью предварительного введения радиоактивных изотопов в ткани. Изотопы с кровотоком попадают в печень, а двухмерное изображение формируется на основе излучения.
- Магнитно-резонансная томография – высокоточный метод визуализации органа, используемый для определения характеристик опухолевого роста. Использование суперпарамагнитного оксида железа в качестве контрастного вещества позволяет обнаружить клетки Купфера и другие опухолевые особенности узловой гиперплазии печени. Это также эффективный способ дифференциальной диагностики, позволяющий исключить аденому и другие патологии печени.
- Анализ крови на увеличение концентрации аланинаминотрансферазы и билирубина. Это неспецифический лабораторный признак болезни, обнаруживаемый не у всех пациентов. Также анализ крови может быть назначен для поиска онкомаркеров и исключения злокачественной природы болезни.
- Биопсия печени – инвазивный метод диагностики, предполагающий забор участка ткани органа. При гистологическом исследовании выявляются специфические признаки опухоли: пролиферация желчных протоков, сосудистые аномалии и клетки Купфера.
Точная диагностика необходима не столько для выявления гиперплазии печени, сколько для исключения более опасных заболеваний.
Лечение зависит от стадии и тяжести заболевания
В большинстве случаев лечение не требуется. Исключением может быть состояние, при котором наблюдается сдавливание соседних органов на фоне разрастания печения.
Для удаления опухоли используется хирургическая резекция. В процессе вмешательства удаляются все пораженные участки и проводится контрольный осмотр органа для оценки возможности появления новых опухолей.
Основные показания к хирургии:
- Множественные поражения печени.
- Большой размер поражения: от 5 см и более.
- Значительное увеличение или смещение печени из-за опухолевого процесса.
- Острые симптомы, связанные с гиперплазией. Обычно это боль в области живота, тошнота и рвота.
- Возникновение кровотечений в печени.
- Быстрый аномальный рост опухоли.
Во время хирургической резекции может быть удалена часть печени, в которой находится очаг гиперплазии. Здоровая часть органа, как правило, остается невредимой. Прогноз благоприятный. После операции и последующего восстановления пациенты не испытывают никаких трудностей.
Из видео можно узнать основные признаки заболевания печени:
Поскольку гиперпластические процессы протекают без патогномичной симптоматики, большей частью не причиняют больным беспокойства, а в 50% случаев симптомов и вовсе не наблюдается, эти патологические образования часто обнаруживаются случайно, во время обследования или хирургической операции по поводу других патологий.
Диагностика пролиферативных печёночных процессов в первую очередь необходима для исключения заболеваний с агрессивным течением, таких как гепатоцеллюлярный рак и цирроз печени.
Кроме этого, важно оценить характеристики образований (размеры узлов и очагов, их расположение), получить информацию о наличии сопутствующих заболеваний для выбора тактики лечения и дальнейшего динамического наблюдения.
Для диагностики применяются следующие методы:
Ультразвуковое исследование (в том числе с доплеровским сканированием) с применением контрастного раствора; Компьютерная томография; Магнитно-резонансная томография;
для оценки гемодинамической и биохимической картины крови; для выявления вирусов гепатита, являющихся фактором риска развития цирроза и рака печени; для выявления маркеров риска развития злокачественной опухоли. Тонкоигольная биопсия под контролем УЗИ или КТ (благодаря методам визуализации сегодня можно практически безопасно проводить биопсию печени, не опасаясь внутреннего кровотечения).
Даже применение всего арсенала диагностических методов позволяет точно поставить диагноз только в половине случаев.
В случае компенсаторной долевой гиперплазии лечения образования не требуется.
При условии точного диагноза узелковых гиперплазий хирургическое лечение требуется в следующих случаях:
выраженный болевой и/или диспептический синдром; интенсивный рост образования или его крупные размеры, создающие угрозу сдавления кровеносных сосудов или жёлчных протоков.
В противном случае достаточно ограничиться наблюдением.
Резекция печени является эффективным методом лечения гиперпластических процессов печени: после операции редко развиваются осложнения, практически не наблюдается рецидивов.
В период наблюдения можно также проводить длительное лечение фитопрепаратами.
Терапия лекарственными травами не обладает сиюминутным эффектом (за исключением вытяжек из некоторых лекарственных растений), поэтому не применяется для лечения острых заболеваний и больных в неотложном состоянии.
Тем не менее, для лечения хронических патологий это щадящий и достаточно эффективный метод.

Это сложная система с массой обратных связей, которая сама способна поддерживать гомеостаз при условии отсутствия тяжёлых нарушений. Если таковые имеются, то никакая «чистка» не поможет. Фитотерапия способствует поддержанию и, в некоторых случаях восстановлению как органов и тканей, так и их функций.
Сегодня можно выбрать не просто сухое сырьё, а уже готовую к употреблению форму. Например, для фитотерапии гиперпластических образований печени можно рекомендовать «Монастырский сироп». В состав средства входит и природный гепатопротектор – девясил высокий, — и желчегонный сбор, и диуретики, и спазмолитик – бессмертник песчаный, — и фенхель обыкновенный который действует как успокоительное и помогает минимизировать дискомфорт от диспептического синдрома.
При выборе препаратов необходимо консультироваться с лечащим врачом! Даже самое безопасное средство может вызвать нежелательную индивидуальную реакцию. Также возможно нежелательное взаимодействие с назначенными ранее лекарственными препаратами.
Сироп принимают по столовой ложке дважды-трижды в сутки. Курс лечения длится 14 дней. Курс повторяется как минимум ежегодно.
Гиперпластические заболевания печени характеризуются доброкачественным течением, не требующим лечения. Патологические образования могут не только не прогрессировать в течение десятилетий, но и самостоятельно излечиваться.
Важно! Любой пролиферативный процесс должен находиться под постоянным контролем специалиста, чтобы в случае роста узлов предотвратить сдавление магистральных сосудов и жёлчных протоков, спонтанные разрывы узлов с последующим внутренним кровотечением.
Так же стоит помнить, что теоретически любой участок клеточного роста является зоной риска трансформации в злокачественную опухоль, даже если малигнизация подобных образований наблюдается редко.
Вам все еще кажется, что ВОССТАНОВИТЬ ПЕЧЕНЬ невозможно?
Судя по тому, что вы сейчас читаете эти строки — победа в борьбе с заболеваниями печени пока не на вашей стороне…
И вы уже думали о хирургическом вмешательстве и применении токсичных препаратов, которые рекламируют? Оно и понятно, ведь игнорирования болей и тяжести в печени, может привести к тяжелым последствиям. Тошнота и рвота, желтоватый или сероватый оттенок кожи, горечь во рту, потемнение цвета мочи и диарея… Все эти симптомы знакомы вам не понаслышке.
Но возможно правильнее лечить не следствие, а причину? Прочитайте историю Алевтины Третьяковой, о том как она не только справилась с болезнью печени, но и восстановила ее…. Читать статью >>
источник
Гиперплазия – это доброкачественное новообразование в печени, появление которого связано с разрастанием печеночной ткани. Такая патология может появиться в любом возрасте. Чаще всего она встречается у женщин в возрасте 35-40 лет (около 90% случаев). В этой статье мы выясним, что такое печеночная гиперплазия, какие ее особенности развития, а также определим методы диагностики и лечения.
Гиперплазией называют разрастание ткани того или иного органа. При этом именно здоровые клетки воспроизводят себе подобные без изменения структуры и природы (доброкачественная опухоль). В связи с этим печень значительно увеличивается в размере.
Гиперплазию относят к опухолеподобным процессам. Но она отличается от злокачественных опухолей, поскольку раковые клетки теряют структурные и функциональные особенности своих предшественников. Такая патология в очень редких случаях может трансформироваться в злокачественную опухоль.
Пример выявления новообразования в печени на УЗИ
Выделяют несколько видов гиперплазии:
- очаговую узловую;
- регенераторную узловую;
- компенсаторную долевую.
Каждый из этих видов патологии имеет свои особенности, причины и механизм развития. Рассмотрим более подробно каждый из них.
Очаговую узловую патологию называют еще фокальной нодулярной, она представляет собой доброкачественное новообразование, имеющее округлую форму и плотную структуру, которое не имеет капсулы. В состав опухоли входят 2 вида ткани:
- соединительная (в центре новообразования);
- гепатоцеллюлярная (в периферических частях).
Очаговой гиперплазию называют из-за наличия патологического очага в виде узлов из паренхимы, которые ограничены фиброзными участками. Размер такого очага достигает 6 см. Как правило, в большинстве случаев у больного появляется один очаг, только у 20% пациентов наблюдают 2 и более узелков. Это довольно редкая патология. Процент ее встречаемости среди печеночных заболеваний составляет не больше 3%.
Раньше считалось, что очаговая узелковая гиперплазия возникает вследствие длительного приема оральных контрацептивов. Но многочисленные исследования не установили прямой связи между этими явлениями. На сегодняшний день патогенез болезни чаще связывают с сосудистыми нарушениями.
Механизм развития болезни заключается в увеличении кровоснабжения отдельных участков паренхимы, вследствие чего появляется очаг пролиферации. При этом очаговая узловая гиперплазия часто сопровождается наличием сосудистых опухолей печени.
Среди факторов риска, способствующих развитию данного вида патологии, выделяют:
- прием некоторых медикаментозных препаратов (глюкокортикостероидов, оральных контрацептивов);
- химиотерапия у онкобольных;
- отравление канцерогенами;
- нарушение обмена веществ;
- генетическая предрасположенность;
- наследственные болезни;
- наличие аномалий в сосудистой сетке печени;
- гиперэстрогения;
- травмы живота;
- болезни печени при наличии воспалительного процесса;
- операции на органе;
- цереброваскулярные болезни.
Часто такую патологию сложно выявить в связи с неспецифичностью симптоматики. Ее также следует отличать от цирроза, доброкачественной гепатомы и нодулярной трансформации.
Регенаторная узловая, или аденоматозная гиперплазия представляет собой диффузное новообразование, которое распространяется по всей печени. Узлы состоят из печеночной ткани паренхимы и не имеют фиброзных участков. Размер узла не превышает 2 см, в редких случаях он вырастает до 5 см. В больших узлах происходит кровоизлияние, что сопровождается некрозом.
Главная причина возникновения регенаторной узловой гиперплазии – заращение мелких сосудов, идущих от портальной вены.
Это приводит к нарушению кровоснабжения отдельных участков органа, которые начинают отмирать. Остальные печеночные клетки начинают разрастаться (компенсаторный рост). В этом заключается механизм развития болезни.
Что способствует появлению образования? К факторам риска относят:
- артрит на фоне ревматизма и его осложнения (например, синдром Фелти);
- высокая вязкость крови;
- заболевания костного мозга;
- прием некоторых медикаментов (цитостатиков, стероидных средств).
Такую патологию следует отличать от некоторых похожих болезней органа. Например, от цирроза, гепатоцеллюлярной аденомы, гепатоцеллюлярного рака, а также от других видов гиперплазии.
Компенсаторная долевая гиперплазия, или компенсаторная гипертрофия представляет собой новообразование, которое развилось вследствие разрастания здоровых печеночных клеток, при этом размер новых клеток несколько больше предшественников.
Это доброкачественное новообразование, которое отличается массивностью и развивается вследствие отмирания части или целой доли органа.
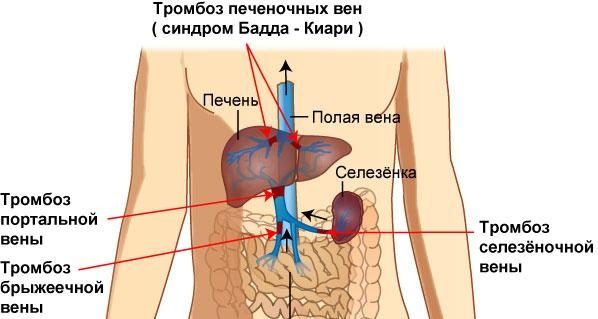
- цирротические изменения печеночной ткани;
- тромбоз вен печени;
- обструкция печеночных вен, что приводит к нарушению оттока крови из печени (синдром Бадда-Киари).
Этот вид гиперплазии печени не считают патологическим, поскольку процесс, происходящий в печени, имеет компенсаторный характер. Преобразование опухоли в злокачественное новообразование маловероятно.
Гиперплазию бывает достаточно тяжело обнаружить. Проявляется она следующим образом:
- На ранней стадии, когда в печени появляется патологический очаг, этот орган справляется со своими функциями и новообразование никак на него не влияет. Поэтому у человека не наблюдается никаких специфических симптомов (у 90% пациентов). О наличии патологии на ранней стадии может свидетельствовать умеренный болевой синдром в области правого подреберья, не связанный с какими-либо внешними факторами.
Когда наступает следующая стадия болезни, очаги патологии разрастаются или их становиться больше, то у пациента начинают проявляться особые симптомы. Среди них:
- повышение температуры тела;
- портальная гипертензия (из-за сдавливания воротной вены узлами);
- проблемы с отхождением желчи;
- увеличение селезенки;
- асцит;
- наличие на животе вздувшихся вен;
- кровотечение из органов пищеварения, ануса;
- появление сосудистых звездочек на теле;
- расстройство пищеварения, которое сопровождается тошнотой, рвотой (иногда с примесями крови), метеоризмом, диареей. При осмотре и пальпации печени отмечается ее увеличение и наличие болезненных ощущений при надавливании.
В некоторых случаях при отсутствии своевременного лечения могут развиваться некоторые последствия гиперплазии. Среди них:
- стойкий болевой синдром в боку;
- внутреннее кровотечение вследствие варикозного расширения вен;
- усиление тока крови в портальной вене;
- водянка (асцит);
- нарушение пищеварения;
- нарушение оттока желчи.
В очень редких случаях доброкачественное новообразование может трансформировать в злокачественную опухоль. Чтобы этого не произошло, необходимо постоянно контролировать свое состояние, проходить ежегодное обследование с целью ранней диагностики раковых клеток.
Как правило, гиперплазия протекает бессимптомно. В некоторых случаях может слегка покалывать в правом боку. Поэтому диагноз ставится случайно, при обследовании других органов или в процессе оперативного вмешательства.
Очень важно дифференцировать гиперплазию от агрессивных патологий, таких как цирроз, гепатоцеллюлярный рак и другие. Необходимо выявить размеры узлов, их расположение и характер, а также определить наличие сопутствующих болезней. Для этого применяют несколько методов диагностики:
Фокальная нодулярная гиперплазия на УЗИ
Лабораторные анализы крови. Они могут выявить наличие в крови вирусов гепатитов, которые провоцируют цирроз. О наличии гиперплазии могут свидетельствовать повышенный билирубин и активация щелочной фосфатазы (но не всегда). Также кровь исследуют на маркеры раковой опухоли.
После постановки диагноза назначают соответствующее лечение. Выбор метода лечения зависит от степени поражения печени, наличия у него сопутствующих заболеваний, общего состояния здоровья. Например, при компенсаторной долевой форме болезни особого лечения не требуется. Достаточно придерживаться общих рекомендаций по поддержанию печени в норме:
Назначаются гепатопротекторы для нормализации работы органа и оттока желчи (Эссенциале, Карсил, Урсофальк).
- Пациенту необходимо правильно питаться и вести активный образ жизни.
- Не следует злоупотреблять алкоголем и испытывать физические или эмоциональные перегрузки.
В случае диагностики узелковой гиперплазии (очаговой или регенаторной) лечение может заключаться в радикальных методах. В некоторых случаях пациенту показано удаление новообразования или части печени. Операция подразумевает резекцию (удаление с помощью скальпеля) пораженного участка. Ее проводят под общим наркозом в условиях стационара. Это происходит при наличии таких показаний:
- значительное увеличение или разрастание новообразования;
- наличие кровотечения;
- выраженная боль в печени.
Диету №5 назначают при любых патологиях печени. При этом запрещено употреблять:
- жареную, слишком соленую и острую пищу;
- копчености;
- соленья;
- консерванты;
- жирные молочные продукты (молоко, творог, сметана);
- сладости;
- фаст-фуд;
- газированные сладкие напитки, кофе, алкоголь.
При этом голодать не обязательно. Можно есть:
- кисломолочные продукты;
- нежирные сорта мяса (курица, кролик);
- свежие овощи;
- фрукты и ягоды;
- орехи и мед.
Рекомендуется пить 2 л жидкости в день (лучше чистой воды, зеленого чая, свежих соков и морсов). Такое питание способствует улучшению пищеварения и минимизации негативного воздействия на печень.
Народные целители в этом случае предлагают лечение лекарственными травами. Такая терапия является щадящим, но длительным методом. Лечение травами помогает улучшить состояние печени, способствовать оттоку желчи, снять спазм. С этой целью используют такие травы, как девясил, бессмертник, фенхель и другие. Народная медицина также предлагает следующие рецепты:
- утром натощак выпивать чистую воду с лимонным соком и медом;
- есть 500 грамм тыквы в день или пить тыквенный сок;
- пить сок земляники, которая растет в лесу, по 200 грамм ежедневно (можно его заменить клюквенным соком).
Народные способы лечения способны значительно улучшить состояние печени, а также благотворно воздействовать на весь организм. Но такое лечение не является основным, при второй стадии патологии оно может быть лишь вспомогательным методом.
Не допустить развития болезни значительно легче, чем потом ее лечить. Поэтому врачи рекомендуют придерживаться некоторых профилактических мер:
- регулярно сдавать необходимые анализы и проверять печень;
- не злоупотреблять алкогольными напитками;
- вести активный образ жизни (заниматься посильными видами спорта, гулять на свежем воздухе);
- не злоупотреблять некоторыми медикаментами (цитостатиками, стероидными препаратами, оральными контрацептивами);
- скорректировать питание в пользу полезных продуктов, богатых витаминами и микроэлементами;
- вовремя лечить воспаления внутренних органов;
- повышать свой иммунитет.
Гиперплазия является доброкачественным новообразованием, поэтому такие нарушения не являются опасными для жизни. Но стоит помнить, что риск представляют осложнения патологии, в частности, возможность преобразования в злокачественную опухоль. Чтобы избежать этого, пациент с таким диагнозом должен регулярно проверять свою печень.
источник






 Назначаются гепатопротекторы для нормализации работы органа и оттока желчи (Эссенциале, Карсил, Урсофальк).
Назначаются гепатопротекторы для нормализации работы органа и оттока желчи (Эссенциале, Карсил, Урсофальк).