Сахарный диабет отрицательно влияет на состояние всех жизненно важных органов. Печень среди них страдает одной из первых, так как сквозь нее все время проходит кровь. Одна из функций этого органа – создание и поддержание запаса углевода гликогена и регуляция обмена веществ.
Диабетики должны знать! Сахар держать в норме под силу каждому, достаточно каждый день принимать по две капсулы до еды… Подробнее >>
Из-за эндокринных нарушений ухудшается фильтрация крови в печени, во время которой должна происходить ее очистка от токсических веществ, гормонов, аллергенов и конечных продуктов метаболизма. Но существует и обратная взаимосвязь, ведь некоторые заболевания печени сами могут провоцировать развитие сахарного диабета 2 типа. Чаще всего это связано с неправильным питанием и малоподвижным образом жизни.
Печень – это депо глюкозы, которая хранится в нем в виде полисахарида гликогена, состоящего из множества углеводных остатков. При биологической необходимости под влиянием ферментов гликоген распадается до глюкозы, и она поступает в кровь. Также в печени проходит важный биохимический процесс – глюконеогенез. Он представляет собой реакцию образования глюкозы из других органических веществ. Глюконеогенез позволяет организму восполнить запасы углеводов в экстремальных условиях: при изнурительных физических нагрузках и продолжительном голодании.
Сахарный диабет и печень тесно связаны, и это отрицательно сказывается на самочувствии больного и общем состоянии его здоровья. В клетках этого органа снижается уровень ферментов, необходимых для связывания глюкозы. Из-за этого она поступает в кровь в гораздо большем количестве, чем это необходимо. Эта реакция не прекращается даже при гипергликемии, хотя в норме в такой ситуации печень должна перестать выбрасывать сахар в кровь и начать создавать депо гликогена.
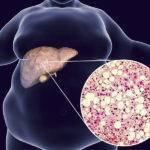
Глюконеогенез – частое явление при сахарном диабете, из-за которого у больного может внезапно повыситься уровень глюкозы в крови. Этот механизм также начинает работать неправильно, и запускается не только в тех ситуациях, когда это нужно. Жировая ткань печени увеличивается в объеме из-за недостатка инсулина при диабете 1 типа и чрезмерном накоплении триглицеридов. Это приводит к жировому гепатозу печени и ее значительному увеличению в объеме, нарушению нормальной работы и проблемам с пищеварением.
Сахарный диабет 1 типа часто связан с неинфекционными гепатитами. На фоне патологии поджелудочной железы у больного могут начать вырабатываться антитела против клеток собственной печени. В таком случае речь идет об аутоиммунном гепатите, который требует постоянного наблюдения у врача и лечения.
Цирроз – это заболевание печени, которое носит хронический характер и характеризуется нарушением ее нормальной структуры. Соединительная ткань начинает слишком интенсивно разрастаться, а в ее функциональных клетках возникают рубцовые изменения. Все это приводит к невозможности полноценной работы органа и ухудшению общего самочувствия больного.
К причинам возникновения цирроза относятся:
- вирусные инфекции;
- злоупотребление алкоголем;
- грибковые поражения;
- глистные инвазии.
Из-за цирроза печень не может адекватно расщеплять инсулин, что приводит к его повышенному уровню в крови. Чувствительность тканей к этому гормону снижается, у человека развивается метаболический синдром, который является предшественником сахарного диабета 2 типа.
Если же цирроз развивается уже на фоне сахарного диабета, что бывает крайне редко, его прогноз становится более неблагоприятным, а течение, стремительным. Из-за серьезных нарушений в обмене веществ организм больного становится ослабленным и не может нормально противостоять другим болезням. Цирроз у диабетиков поддается лечению гораздо тяжелее, по сравнению с пациентами, у которых нет отклонений в углеводном обмене. Такая особенность – одна из причин, по которой больным сахарным диабетом врачи категорически не рекомендуют употреблять спиртные напитки.
Жировой гепатоз – это болезненное состояние печени, при котором в ее структуре определяется значительное количество жировых отложений. Лишний жир не дает ей нормально функционировать, в результате чего у пациента нарушается обмен веществ и увеличивается риск заболеть инсулинонезависимым сахарным диабетом. Но гепатоз может развиться также у тех людей, которые уже болеют диабетом 1 типа. Из-за гормонального дисбаланса в клетках печени начинают происходить болезненные изменения, предотвратить которые можно только с помощью диеты и регулярного медикаментозного лечения.
Далеко не всегда заболевания печени начинают беспокоить больного в самом начале их возникновения. Даже ожирение печени может протекать бессимптомно, притом оно может возникнуть не только при чрезмерной, но и при нормальной массе тела. Боль в области печени возникает только тогда, когда в патологический процесс втягивается ее капсула или желчные протоки.
Стоит внепланово посетить врача, если человек отмечает такие симптомы:
- тяжесть в животе после еды;
- боль в правом подреберье;
- горький привкус во рту натощак или после еды;
- постоянное вздутие живота;
- тошнота и рвота;
- высыпания на коже;
- частые аллергические реакции.
Сами по себе эти симптомы совсем не обязательно свидетельствуют о проблемах с печенью, но разобраться в этом и установить истинную причину возникновения нарушений может только квалифицированный врач. Кроме внешнего осмотра и пальпации живота, человеку могут быть назначены дополнительные лабораторные и инструментальные методы обследования.
Своевременная диагностика нарушений печени позволяет сразу начать необходимое лечение и снизить риск развития ее тяжелых заболеваний в будущем. Всем пациентам, больным сахарным диабетом, необходимо как минимум 1 раз в полгода проходить УЗИ печени, желчного пузыря и желчевыводящих путей.
Из лабораторных исследований в плане оценки функциональной активности этого органа информативны такие биохимические анализы крови:
- активность ферментов АСТ и АЛТ (аспартатаминотрансферазы и аланинаминотрансферазы);
- уровень билирубина (прямого и непрямого);
- уровень общего белка;
- концентрация альбумина;
- концентрация щелочной фосфатазы (ЩФ) и гамма-глутамилтрансферазы (ГГТ).
С результатами этих анализов (их еще называют «печеночными пробами») и заключением УЗИ больному нужно обратиться к врачу, а при отклонении от нормы – не заниматься самолечением. После установки точного диагноза и полноценной диагностики специалист может порекомендовать необходимое лечение с учетом особенностей течения сахарного диабета.
Поскольку печень часто страдает из-за приема большого количества агрессивных медикаментов, для ее лечения используется только то минимальное количество лекарств, без которых, действительно, нельзя обойтись. Как правило, к ним относятся:
- основная лекарственная терапия, направленная на коррекцию углеводного обмена (инсулин или таблетки);
- гепатопротекторы (препараты для защиты печени и нормализации ее функциональной активности);
- урсодезоксихолиевая кислота (улучшает отток желчи и нейтрализует воспаление);
- витаминно-минеральные комплексы;
- лактулоза (для регулярного очищения организма естественным способом).
Основа немедикаментозного лечения – это диета. При заболеваниях печени больному можно придерживаться принципов питания, рекомендуемых для всех диабетиков. Щадящая пища и достаточное употребление воды помогают нормализовать процессы обмена веществ, а правильный химический состав блюд позволяет снизить уровень глюкозы. Из меню больного полностью исключаются сахар и продукты, которые его содержат, белый хлеб и мучные изделия, сладости, жирные сорта мяса и рыбы, копчености и соленья. От маринованных овощей также лучше воздержаться, поскольку, несмотря на низкую калорийность и небольшое содержание углеводов, они могут раздражать поджелудочную железу и ухудшать состояние печени.
Некоторые препараты для лечения сахарного диабета обладают гепатотоксичностью. Это отрицательное свойство, которое приводит к нарушению работы печени и болезненным структурным изменениям в ней. Именно поэтому при подборе постоянного лекарства важно, чтобы эндокринолог учитывал все нюансы и сообщал больному о возможных побочных эффектах и тревожных симптомах. Постоянный контроль сахара и регулярная сдача биохимического анализа крови позволяют вовремя обнаружить начало проблем в работе печени и откорректировать лечение.
Материал подготовлен авторами проекта
согласно редакционной политике сайта.
источник
Сахарный диабет – это заболевание, связанное с нарушением одной из функций поджелудочной железе, а именно регулированием уровня сахара (глюкозы) в крови. Это та самая ситуация, когда поджелудочная железа и выделяемые ей регуляторные вещества не справляются с возложенной на них нагрузкой.
Поджелудочная железа состоит из 2-х частей, находящихся одна внутри другой. Одна из частей, нам более известная, выполняет пищеварительную функцию. Он выделяет различные вещества – ферменты, переваривающие преимущественно жиры и углеводы. Нарушение данной функции поджелудочной железы, связанное с ее воспалением и снижением выработки ферментов, называется панкреатит. Он бывает острый и хронический. Однако в рамках сахарного диабета нас это мало интересует.
Другая часть поджелудочной железы, расположенная в виде так называемых островков Лангерганса, выделяет большое количество регулирующих веществ – гормонов. Часть этих гормонов отвечает за рост и развитие организма и более значима в молодом возрасте. Другая часть гормонов, собственно, отвечает за регулирование уровня глюкозы в организме.
Глюкоза является основным источником энергии в организме, ей питаются все клетки, ткани и органы, в том числе и мозг. Поскольку значение глюкозы в организме чрезвычайно велико, то организм различными способами поддерживает ее постоянное количество в крови. Мы можем определить уровень глюкозы, в норме ее концентрация в крови составляет от 3,5 до 5,5 ммоль/л (данный диапазон может меняться в разных лабораториях в зависимости от используемых ими реактивов).
Таким образом, для нормальной работы в первую очередь мозга и остальных органов в крови должна поддерживаться постоянная концентрация глюкозы. Снижение ее количества называется гипогликемия и может привести к тяжелым осложнениям, вплоть до гипогликемической комы! Повышение количества глюкозы называется гипергликемия и также может привести развитию сахарного диабета, к тяжелым осложнениям со стороны сердца, мозга, сосудов, вплоть до гипергликемической или гиперосмолярной комы!
Уровень глюкозы (сахара) в организме можно сравнить с количеством бензина в машине. Например, когда водитель замечает низкий уровень бензина, на котором работает двигатель, он едет на заправочную станцию и пополняет запас топлива в баке. Точно также и организм, замечая низкий уровень глюкозы, с помощью мозга сообщает нам о том, что необходимо поесть. Водитель заправляет свою машину таким количеством топлива, которое необходимо ему, чтобы доехать до следующей автозаправочной станции или до места назначения. Так же и мозг дает сигнал о насыщении, когда отмечает уровень потребленной пищи, достаточный до следующего перекуса.
Это заболевание развивается, когда мы заправляем свой организм с избытком, таким количеством, которое ему не нужно. Но, если водитель заливает слишком много топлива в машину, то оно выливается из бензобака наружу, создавая опасность возгорания не только автомобиля, но и всей заправочной станции. Напротив, человек, заправляя свой организм избытком высокоэнергетической пищи, создает повышенную нагрузку на печень и поджелудочную железу. Если переедание, главным образом высокоэнергетической пищи, богатой углеводами и жирами, происходит на регулярной основе, в конце концов организм не выдерживает этой нагрузки… Тогда развивается панкреатит, диабет, жировая болезнь печени.
Оказывается все достаточно просто. Наше кровообращение устроено таким образом, что все вещества, переваренные в желудке и кишечнике, всасываются в кишечнике в кровь, которая в дальнейшем поступает частично в печень. И кроме высокой нагрузки на пищеварительную часть поджелудочной железы, ведь она должна переварить весь этот объем пищи, создается высокая нагрузка на печень и регулирующую часть поджелудочной железы.
Печень должна пропустить через себя все жиры из пищи, а они оказывают на нее повреждающее воздействие. Поджелудочная железа, должна куда-то «пристроить» все полученные с пищей углеводы и глюкозу – ведь ее уровень должен быть стабильным. Так организм превращает излишек углеводов в жиры и опять появляется повреждающее действие жиров на печень! А поджелудочная железа истощается, вынужденная вырабатывать все больше и больше гомонов и ферментов. До определенного момента, когда в ней развивается воспаление. И печень, постоянно повреждаясь, до определенного момента не воспаляется.
Когда оба органа повреждены и воспалены, развивается так называемый метаболический синдром. Он сочетает в себе 4 основных компонента: стеатоз печени и стеатогепатит, сахарный диабет или нарушение устойчивости к глюкозе, нарушение обмена жиров в организме, поражение сердца и сосудов.
Все полученные жиры содержат холестерин, триглицериды и различные липопротеиды. Они накапливаются в печени в большом количестве, могут разрушать клетки печени и вызывать воспаление. Если избыток жиров не может полностью нейтрализоваться печенью, он разносится кровотоком к другим органам. Отложение жиров и холестерина на кровеносных сосудах приводит к развитию атеросклероза, в дальнейшем провоцирует развитие ишемической болезни сердца, инфарктов и инсультов. Отложение жиров и холестерина повреждает и поджелудочную железу, нарушая обмен глюкозы и сахара в организме, способствуя тем сама развитию сахарного диабета.
Накопленные в печени жиры подвергаются воздействию свободных радикалов, и начинается их перекисное окисление. В результате образуются измененные активные формы веществ, обладающие еще большим разрушающим действием в отношении печени. Они активируют определенные клетки печени (звездчатые клетки) и нормальная ткань печени начинает замещаться соединительной тканью. Развивается фиброз печени.
Таким образом, вся совокупность изменений, связанных с обменом жиров в организме повреждает печень, приводит к развитию:
— стеатоза (избыточного накопления жиров в печени),
— стеатогепатита (воспалительных изменений печени жировой природы),
— фиброза печени (образования в печени соединительной ткани),
— цирроза печени (нарушения всех функций печени).
Раньше всего нужно начинать бить тревогу тем, у кого уже установлен диагноз. Это может быть один из перечисленных ниже диагнозов: атеросклероз, дислипидемия, ишемическая болезнь сердца, стенокардия, перенесенный инфаркт миокарда, постинфарктный атеросклероз, артериальная гипертензия, гипертоническая болезнь, сахарный диабет, нарушение толерантности к глюкозе, инсулинорезистентность, метаболический синдром, гипотиреоз.
Если у Вас установлен один из перечисленных диагнозов, обратитесь к врачу для проверки и контроля состояния печени, а также назначения лечения.
Если в результате обследования у Вас выявили отклонения одного или нескольких лабораторных показателей в анализе крови, например, повышенный уровень холестерина, триглицеридов, липопротеидов, изменения уровня глюкозы или гликозилированного гемоглобина, а также повышение показателей, характеризующих функцию печени – АСТ, АЛТ, ТТГ, ЩФ, в некоторых случаях Билирубин.
При повышенном уровне одного или нескольких параметров, также обратитесь к врачу для уточнения состояния здоровья, проведения дальнейшей диагностики и назначения лечения.
Если у Вас есть один или несколько симптомов или факторов риска развития заболеваний, Вам также нужно обратиться к врачу для более точной оценки риска, определения необходимости проведения обследования и назначения лечения. Факторами риска развития или симптомами метаболического синдрома являются избыточный вес, большой объем талии, периодическое или постоянное повышение артериального давления, употребление большого количества жирной или жареной пищи, сладкого, мучного, алкоголя.
В любом случае, при наличии заболевания или наличии повышенных показателей в анализах или наличии симптомов и факторов риска, необходима консультация специалиста!
Нужно обратиться сразу к нескольким специалистам – терапевту, кардиологу, эндокринологу и гастроэнтерологу. Если в данной ситуации больше всего интересует состояние печени, можно обратиться к гастроэнтерологу или гепатологу.
Врач определит серьезность нарушений или степень тяжести заболевания, в зависимости от этого при реальной необходимости назначит обследование и подскажет, что именно в этом обследовании будет иметь значение для оценки рисков.
До, после или во время проведения обследования врач может назначить лечение, это будет завесить от выраженности обнаруженных симптомов и нарушений.
Чаще всего для лечения жировой болезни печени в сочетании с сахарным диабетом, то есть при наличии метаболического синдрома используется несколько лекарственных препаратов: для коррекции состояния печени, для снижения уровня холестерина, для восстановления чувствительности организма к глюкозе, для снижения артериального давления, для снижения риска инфарктов и инсультов, и некоторые другие.
Самостоятельно экспериментировать с модификацией лечения или подбором препаратов небезопасно! Обратитесь к врачу для назначения лечения!
Важную роль в лечении занимает снижение избыточного веса, увеличение физической активности, специальная диета с пониженным уровнем холестерина и быстрых углеводов, в зависимости от ситуации, возможно, придется даже считать «хлебные единицы».
Для лечения заболеваний печени существует целая группа препаратов, которые называются гепатопротекторы. За рубежом эта группа препаратов называется цитопротекторы. Эти препараты имеют различную природу и химическую структуры – есть растительные препараты, препараты животного происхождения, синтетические лекарственные средства. Безусловно, свойства этих препаратов различны и используются они преимущественно при разных заболеваниях печени. В тяжелых ситуациях используется сразу несколько медикаментов.
Для лечения жировой болезни печени обычно назначаются препараты урсодезоксихолевой кислоты и эссенциальные фосфолипиды. Эти лекарственные средства уменьшают перекисное окисление жиров, стабилизируют и восстанавливают клетки печени. За счет этого повреждающее действие жиров и свободных радикалов уменьшается, также уменьшаются и воспалительные изменения в печени, процессы образования соединительной ткани, как следствие замедляется развитие фиброза и цирроза печени.
Препараты урсодезоксихолевой кислоты (Урсосан) оказывают в большей степени стабилизирующее действие на клеточные мембраны, препятствуя тем самым разрушению печеночных клеток и развитию воспаления в печени. Урсосан также обладает желчегонным действием и увеличивает выделение холестерина вместе с желчью. Именно поэтому предпочтительное его использование при метаболическом синдроме. Кроме этого, Урсосан стабилизирует желчевыводящие пути, общие у желчного пузыря и поджелудочной железы, оказывая на эти органы благоприятное воздействие, что особенно важно при панкреатитах.
Жировая болезнь печени, сочетающаяся с нарушением обмена сахара и глюкозы, требует использования в лечении дополнительных медикаментозных препаратов.
В данной статье приведена ограниченная информация о методах и способах лечения болезней печени. Благоразумие требует обращения к врачу для подбора правильной схемы лечения!
источник
При возникновении сахарного диабета под ударом оказываются органы-мишени – печень, почки, головной мозг, что ведет к нарушению их функциональности. Печень – это фильтр организма, через нее проходит кровь, в ней распадается инсулин. У 95% диабетиков имеются различные отклонения в работе железы, что доказывает тесную взаимосвязь между гипергликемией и патологиями железы.
При СД наблюдаются расстройства метаболизма белков, аминокислот, в ходе липолиза тормозится инсулин, замедляется расщепление липидов, возрастает концентрация жирных кислот, что провоцирует выраженное воспаление.
Рассмотрим, какие происходят изменения в печени при разных типах диабета, самые распространенные заболевания железы у диабетиков.
При нарушении утилизации глюкозы в первую очередь страдает печень. Диабет – это хроническая патология эндокринного характера, сопровождающаяся нарушением работы поджелудочной железы, а печень – фильтр, пропускающий кровь, разрушающий инсулин.
Когда организм начинает бороться, затормаживается инсулин в процессе липолиза.
Липиды расщепляются бесконтрольно. У больного формируется много свободных липидных кислот, что ведет к воспалению.
Этот негативный процесс в организме подтверждает, что сахарный диабет и печень тесно взаимосвязаны друг с другом.
В одних картинах поражение железы на фоне СД – это самостоятельное заболевание, а иногда следствие гепатоцеллюлярной карциномы (рака злокачественной природы).
При СД 1 орган увеличивается в размере, пальпация доставляет болезненные ощущения. У больного периодически проявляются симптомы как тошнота, рвота, боль в боку. Это обусловлено гепатомегалией, которая выступает следствием продолжительного ацидоза.
В гепатомегалии ведет высокая концентрация гликогена. Когда сахар выше нормы, введение инсулина еще больше увеличивает уровень гликогена, поэтому на начальных этапах терапии печень увеличивается. Воспаление может спровоцировать фиброзные изменения. В тканях протекают преобразования необратимой природы, снижается функциональность органа.
Если больной не лечится, отказывается от препаратов для понижения глюкозы (Метформин и др.), то гибнут гепатоциты, развивается цирроз, который характеризуется резистентностью к инсулину.
При СД 2 также выявляется гепатомегалия, края органа заостренные, болевой синдром на ранних стадиях отсутствует. Заболевание прогрессирует медленно. Увеличение железы обусловлено избыточным отложением липидов в печеночных клетках.
Часто нарушение утилизации сахара в крови начинается с ожирения, хотя нарушения функциональности поджелудочной железы может и не быть. Больные жалуются на слабость, хроническую утомляемость, сухость в ротовой полости, частые походы в туалет.
При декомпенсации СД 2 возникают заболевания, связанные с отклонением печеночных ферментов. Развивается воспалительный процесс, стеатоз, острая форма печеночной недостаточности, гепатоцеллюлярная карцинома.
Если ребенок страдает диабетом, то в 80% случаев диагностируют гепатомегалию, что обусловлено жировой инфильтрацией или чрезмерным отложением гликогена. Пункционная биопсия показывает, что в органе произошли незначительные липидные преобразования, но концентрация гликогена в разы выше нормы.
Иногда увеличение печени в размере приводит к осложнениям у детей. Это задержка роста, ожирение, стойкая гиперемия лица. Возможно развитие портальной гипертензии, увеличение селезенки; печеночная недостаточность не выявляется.
Как влияет сахарный диабет на печень? На фоне компенсированного заболевания функциональность печени в норме (чаще всего). Иногда диагностируют у пациента отклонения в работе железы, но они не всегда связаны с высоким уровнем сахара, имеют другие причины развития.
При возникновении кетоацидоза растет содержание билирубина. При компенсированном СД билирубин в пределах нормы.
У многих диабетиков проявляется жировой гепатоз печени, определяются изменения показателей – активность трансаминаз, уровень щелочной фосфатазы, ГГТП.
Выраженность увеличения печени, базирующегося на возрастании гликогена при СД 1 либо жировых преобразованиях при СД 2, не взаимосвязана с функциональными печеночными показателями.
Печень при сахарном диабете – орган-мишень. Она хранит и перерабатывает сахар, выступает хранилищем для глюкозы, поддерживает требуемое содержание сахара в организме.
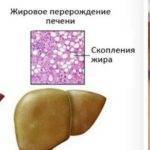
Поэтому когда человек не употребляет пищу (например, ночью), то организм справляется самостоятельно, начинает продуцировать глюкозу сам. Вследствие гликогенолиза осуществляется преобразование гликогена в сахар.
Когда для выработки достаточного количества глюкозы не хватает гликогена, то организм все равно старается снабжать глюкозой органы, которым она необходима. Одновременно с этим процессом печень синтезирует «альтернативное топливо». Это кетоны, которые производятся на основе липидов.
Сигналом для формирования кетонов выступает низкая концентрация инсулина. Кетоны сжигаются, чтобы сэкономить резервный запас глюкозы для тех органов, которые больше всего нуждаются (мозг).
Нередко высокое содержание сахара утром у диабетиков второго типа – это итог интенсивного глюконеогенеза за ночь. Высокий уровень кетонов – малораспространенная, однако опасная проблема, требующая помощи медицинского специалиста.
Клинические исследования показывают, что жировой гепатоз бывает независимым фактором риска при диабете 2 типа. Ученые обнаружили, что у пациентов с жировой болезнью железы увеличивается риск нарушения утилизации сахара.
Жировой гепатоз можно определить посредством ультразвукового исследования. Он может предсказывать раннее развитие СД вне зависимости от содержания инсулина в организме.
Иногда жировая болезнь характеризуется бессимптомным течением, но в некоторых случаях развивается стремительно, что чревато печеночной недостаточностью. Гепатоз нередко ассоциируют с алкогольным заболеванием печени, но может быть другая этиология.
Исследователи рассмотрели соотношение жировых преобразований в печени с вероятностью возникновения СД у людей. В начале исследования и спустя 5 лет врачи измерили уровень инсулина, глюкозы и функциональные показатели печени у группы добровольцев.
В начале исследования только у 27% диагностировали жировую болезнь. У 60% было ожирение, но без гепатоза. У 50% с жировой инфильтрацией выявили повышение инсулина. В последующем у 1% без гепатоза появился диабет, и у 4% с гепатозом.
Так, жировая болезнь увеличивает вероятность развития СД 2 типа. Поэтому пациентам с таким диагнозом рекомендуется соблюдать диету, постоянно контролировать показатели глюкозы, ограничить потребление легкоусвояемых углеводов, сахара, наносящих существенный вред организму.

Поэтому печень и диабет связаны, поскольку заболевание повышает риск развития цирроза.
Спровоцировать возникновение цирроза могут другие причины:
- Неправильное питание.
- Злоупотребление алкогольной продукцией.
- Ожирение.
- Другие функциональные нарушения железы.
На фоне СД поджелудочная и печень работают с повышенной нагрузкой. Со временем функциональность снижается, потому что истощаются ресурсы. Доминирующий разрушающий фактор – глюкоза, которая в организме до конца не перерабатывается. А непереработанные углеводы трансформируются в липиды, цикл повторяется снова и снова.
Чрезмерное содержание липидов провоцирует жировую инфильтрацию. Железа проходит такие стадии:
- Стеатоз.
- Стеатогепатит (воспаление в железе вследствие жирового перерождения).
- Фиброзные преобразования.
- Циррозное поражение.
Вся эта цепочка выявляется, когда отсутствует адекватное лечение СД. Надо убирать провоцирующий фактор – диабет. Для этого назначают правильное питание, исключают потребление сахара (можно заменить фруктозой без риска декомпенсации заболевания), физическую активность, прием лекарств, понижающих сахар.
На фоне цирроза у больного незначительно увеличивается температура тела (держится в пределах субфебрилитета), наблюдается желтушность кожи различной степени выраженности, гепатомегалия, сосудистые звездочки.
Когда начато своевременное лечение, риски небольшие. Но на ранних стадиях (когда только назначили терапию), проявляется гепатомегалия, имеет свойство усугубляться. Это обусловлено скоплением гликогена, его концентрация растет на первых порах применения инсулина. После все нормализуется.
Когда СД не поддается терапии, либо пациент сознательно игнорирует назначения доктора, гепатоциты разрушаются, разрастаются соединительные ткани, наблюдается цирроз.
При диабете 2 типа цирроз – следствие скопления липидов. При правильном и адекватном лечении негативные последствия в виде циррозного поражения сводятся к нулю. Поэтому пациент должен соблюдать ежедневную профилактику, состоящую в диете, спорте, постоянном контроле сахара. Обязательно надо принимать сахароснижающие таблетки.
Диабет находится на шестом месте по причине смертности, и обуславливает около 17% летальных исходов у лиц старше 25-летнего возраста.
Одной из причин высокого уровня смертности являются недуги печени, вследствие которых нарушается обмен белков, аминокислот, липидов и пр. веществ в печеночных клетках.
Это печеночно-клеточный рак, который отличается стремительным течением, быстрым прогрессированием. Прогноз плохой. Распространенность ГК среди пациентов с СД в 4 раза выше, чем у лиц с другими хроническими патологиями.
Патологический процесс, который ведет к ГК, происходит в такой последовательности:
- Инсулинорезистентность.
- Увеличенный липолиз.
- Скопление жиров в печеночных клетках.
- Поражение гепатоцитов.
- Фиброз и клеточная пролиферация.
- Злокачественное поражение.
Клиника заболевания характеризуется стремительным ухудшением самочувствия больного. У него резко снижается масса тела, проявляется вялость, слабость. В начале развития симптомами предвестниками выступают: дискомфорт в животе, периодическая боль в области правого подреберья. Болевой синдром усиливается постепенно, причиной этому является растяжение капсулы печени.
Быстро увеличивается печень в размере, при пальпации нижний край органа расположен около пупка. Заподозрить рак можно во время пальпации – пальпируемое содержимое неотделимо, подвижно. Это характерные признаки карциномы.
Поздние симптомы связаны с возникшими осложнениями – скопление жидкости в брюшной полости, пожелтение кожного покрова, белков глаз, появление видимых вен на животе.
ГК – прогрессирующее заболевание с негативным прогнозом. Он базируется на степени дифференциации раковых клеток, обусловлен вариантом течения, своевременностью выявления болезни.

Под острой печеночной недостаточностью врачи подразумевают комплекс симптомов, который развивается при преобразованиях паренхимы с нарушением ее функциональности.
У диабетиков проявляется клиника:
- Энцефалопатия печеночной формы. Она сопровождается нарушением сна, эмоциональной нестабильностью, слабостью.
- Диспепсические нарушения (тошнота, рвота, понос).
- Отечность конечностей.
- Выраженное пожелтение кожного покрова.
- Лихорадочное состояние.
- Нарушения со стороны нервной системы – головокружения, головная боль, замедление речи, галлюцинации.
При отсутствии лечения наступает печеночная кома. Ее предвестниками является специфический сладковатый запах из ротовой полости, сильная боль в области правого подреберья, уменьшение железы в размере.
В большинстве картин ВГС протекает бессимптомно, желтуха отсутствует, вследствие чего болезнь диагностируют поздно, когда у пациента развилось циррозное поражение либо злокачественная гепатоцеллюлярная карцинома.
Период инкубации варьируется от 2 до 24 недель. Иногда инкубационный период 26 недель. Острая фаза часто протекает бессимптомно, из-за чего болезнь переходит в хроническую форму.
Клинически заболевание проявляется симптомами:
- Слабость, апатия.
- Ухудшение аппетита.
- Тяжесть в эпигастральной области.
- Тошнота, рвота.
- Нарушение работы пищеварительного тракта.
- Лихорадочное состояние (редко).
- Температура поднимается до 37-38 градусов, стойко держится.
Интенсивность той или иной симптоматики обусловлена концентрацией вируса в крови больного, общего иммунного статуса. Чаще клиника незначительна, поэтому пациенты не придают ей большого значения. ВГС распространен среди пациентов с диабетом, поэтому обосновано всем диабетикам с увеличенной концентрацией АЛТ назначать исследование на вирус гепатита C.
источник
Печень считается основным органом, в котором пересекаются все метаболические пути: белковый, углеводный, липидный. Закономерно, что любые заболевания, особенно эндокринологические (сахарный диабет, тиреотоксикоз и т.д.), должны оказывать влияние на функцию и структуру печени. Давайте рассмотрим это на примере сахарного диабета с учетом того факта, что количество больных этим недугом возрастает во всем мире в геометрической прогрессии.
Итак, какова же роль печени в углеводном обмене?
Печень основной орган, в котором происходит синтез глюкозы. Мы можем не есть несколько часов, день, два дня, но уровень глюкозы в этот период остается в норме (иначе человек сразу же терял бы сознание, поскольку головной мозг весьма чувствителен к падению глюкозы в крови). Все это происходит благодаря печени: она мгновенно синтезирует из белков и жиров глюкозу и поддерживает это в течение очень длительного периода. Здесь необходимо сделать маленькое обращение к людям, желающим похудеть: синтезировать глюкозу легче из белка, чем из жира. Какие же в нашем организме есть депо для белка? Это мышцы и внутренние органы. Поэтому на голодании человек худеет, но сначала быстро исчезают мышцы, а следом развивается дистрофия внутренних органов. Единственный вариант заставить сгорать преимущественно жир – это физическая нагрузка. В этот период выделяется множество гормонов, которые заставляют распадаться жир, а из него печень синтезирует глюкозу.
Следующая функция печени – это депонирование лишней глюкозы, которая поступает с пищей. Мы можем съесть кусок говядины, можем съесть немного рыбы, но на праздник можем побаловать себя тортом. Понятно, что во всех перечисленных продуктах содержится разное количество глюкозы. В примере с тортом её слишком много. Куда деть избыток? В нашем организме есть два депо для углеводов: печень и мышцы. Причем необходимо понимать, что мышцы могут как-то сравниться с печенью только в том случае, если мы говорим о спортсмене с прекрасно развитой мышечной системой. Избыток углеводов идет далее на синтез жира и холестерина (поэтому пациентам с высоким уровнем холестерина либо с ожирением рекомендуют сократить потребление углеводов).
Теперь давайте рассмотрим, что происходит с печенью у пациентов с сахарным диабетом. При сахарном диабете нарушается чувствительность клеток к действию инсулина (основного гормона, отвечающего за снижение сахара в крови), поэтому человек, употребляя даже обычное количество сахара с пищей, сталкивается с ситуацией, когда его уровень в крови постоянно высокий. Здесь мы возвращаемся к функции печени по депонированию: сначала она пытается этот весь избыток перевести в гликоген (скажем так, гликоген по отношению к глюкозе, как домашние консервы по отношению к фруктам или овощам). Если все уже заполнено, то печень начинает синтезировать жир и холестерин. Очень важно, что жир откладывается прямо в печени. Создается ситуация, когда в квартире с одним гардеробом живет большая семья: все что не поместилось в гардеробе разбрасывается по квартире, и через какой-то период времени все жильцы начинают спотыкаться об них. Также обстоит дело и с печенью: развиваться стеатома печени (ожирение печени), и она быстро начинает снижать свою функцию.
Что же необходимо выполнить, чтобы избежать таких изменений (следующий этап ожирения – развитие воспаления печени)? Основа терапии – это диета (ограничение углеводов и жиров) и физическая нагрузка (мышцы – это депо углеводов, плюс физическая нагрузка заставляет сгорать жир). Второе условие: выполнение рекомендаций врача и использование препаратов, снижающих уровень сахара до нормального (метформин, явандия и т.д., инсулинотерапия — по назначению). Третье условие – это гепатопротективная терапия, использование препаратов, которые будут выводить избытки жира из клеток печени и восстанавливать её структуру и функцию. Лидерами в этом направлении являются препараты урсодеоксихолевой кислоты (урсосан). Удается не только снизить ожирение печени, но и достаточно эффективно снижать воспалительные изменения.
В конце хотелось бы сказать почему это очень важно. Начинали мы с тезиса, что в печени пересекаются все метаболические пути, и, соответственно, нарушения в её работе будут затрагивать практически все аспекты жизнедеятельности. Можно написать отдельную статью по развитию всевозможных осложнений, но достаточно лишь упомянуть, что в печени синтезируются все основные факторы свертываемости крови, и снижение их уровня грозит развитием спонтанных кровотечений.
источник
Если развивается сахарный диабет, печень испытает патологические изменения одной из первых. Печень, как известно, является фильтром, через нее проходит вся кровь, в ней разрушается инсулин.
Практически у 95% диабетиков имеются отклонения в работе печени, что лишний раз доказывает тесную связь между гипергликемией и гепатопатологиями.
Отмечаются множественные нарушения метаболизма аминокислот, белка, в процессе липолиза затормаживается инсулин, расщепление жира происходит бесконтрольно, увеличивается количество жирных кислот, и как следствие этого – быстрое развитие воспалительных реакций.
По мере усугубления заболевания воспалительные процессы провоцируют фиброз, в тканях органа происходят необратимые изменения, печень теряет функциональные способности. Без лечения гибнут гепатоциты, возникает цирроз, сопровожденный устойчивостью к инсулину.
При диабете 2 типа печень также увеличена, ее край заострен, болезненный. Нарушения работы органа развиваются постепенно, они связаны с чрезмерным отложением жира в гепатоцитах. Примерно 85% случаев диабета второго типа связано именно с избыточной массой тела, а патологий поджелудочной железы может и не быть вовсе.
Пациент отмечает слабость, частые позывы в туалет, сухость в ротовой полости и апатию. Чуть позже усугубляется весь спектр заболеваний, связанных с нарушением секреции печеночных ферментов:
- острая печеночная недостаточность;
- гепатоцеллюлярная карцинома;
- стеатоз;
- воспалительный процесс.
Очень часто при этом типе диабета человек страдает еще и от вирусного гепатита С.
В таком случае показано проведение лабораторного исследования крови на концентрацию холестерина, липопротеины, билирубин, гликолированный гемоглобин, показатели ЩФ, АСТ, АЛТ.
При условии повышения какого-либо показателя требуется провести более углубленную диагностику организма, это помогает уточнить диагноз и определиться с дальнейшей тактикой лечения. Самолечение в подобных случаях чревато усугублением течения недуга, рядом отрицательных реакций организма.
Доктор в первую очередь принимает меры для ликвидации факторов, которые повлияли на поражение печени. Отталкиваясь от тяжести патологии, особенностей организма пациента, результатов анализов назначают препараты для нормализации состояния.
В обязательном порядке диабетику рекомендованы средства:
Дополнительно показано принимать препараты для повышения иммунитета, восстановления микрофлоры кишечника.
При диабете второго типа не менее важная задача – это восстановление чувствительности печени к гормону инсулин, если ее не решить, гипергликемия будет нарастать, положительной динамики заболевания не будет.
Хорошо на работе печени сказывается диета при сахарном диабете (подробнее про диетические блюда при диабете), она должна обеспечивать качественное питание каждой клетки организма пациента.
От правильного функционирования печени напрямую зависит адекватная переработка пищи в вещества, необходимые для нормальной жизни диабетика. Вместе с тем, при хорошем функционировании печение организм практически на 70% очищается от продуктов жизнедеятельности.
Этапы лечения зависят от состояния здоровья и тяжести сахарного диабета, необходимо четко понимать:
- улучшение самочувствия не будет быстрым;
- для нормализации требуется время.
С равной эффективностью применяют медикаменты и народные способы лечения, очищение печени.
Отлично зарекомендовал себя метод очищения при помощи минеральной воды. После сна с перерывом 20 минут выпивают два стакана минералки, разрешается добавлять в воду по столовой ложке сернокислой магнезии или сорбита. Затем нужно лечь в кровать, положить под правый бок грелку и не вставать с постели в течение 2 часов.
В домашних условиях чистку печени можно осуществлять при помощи смеси лекарственных трав:
- по чайной ложке семян аниса, фенхеля, тмина, кориандра, укропа;
- 5 ложек травы сенны;
- 8 ложек коры крушины.
Компоненты смешивают, измельчают при помощи кофемолки. За один час до ночного сна чайную ложку смеси заливают 50 мл кипяченой воды, выпивают залпом. Продолжают лечение печени утром, принимая смесь из столовой ложки бессмертника, аптечной ромашки, коры крушины и листьев эвкалипта (по чайной ложке). Травы кипятят не более 5 минут в 400 мл воды, настаивают 5 часов в термосе.
При сахарном диабете 2 типа порядок действий такой: в течение дня каждые 2,5 часа выпивают по чайной ложке первого порошка, последний прием должен быть в 15.30 дня, в 5 часов вечера выпивают второй (утренний) отвар.
В этот же день в 18.00 принимают 120 мл натурального оливкового масла, запивают соком одного лимона, ложатся в постель отдыхать, опять подложив под печень грелку. Масло необходимо принять в 23.00, процедуру повторить.
На третий день показано сделать 3 очистительные клизмы с интервалом 1 час, выпить печеночный сбор или стакан картофельного сока. Первый раз в этот день кушают только в 14.00, пища обязательно должна быть максимально легкой. Если в домашних условиях чистить печень при диабете таким методом, орган в скором времени сможет нормально справляться с фильтрацией крови, эвакуировать токсины.
Чтобы почистить печень и для улучшения желчегонных процессов применяют растения:
Расторопша при диабете принимается в виде порошка, для более эффективного действия, показано за 30 минут до еды употребить чайную ложку средства, также можно принять настой семени растения. На водяной бане в течение 20 минут прогревают столовую ложку семян со стаканом кипятка. Когда остынет, настой процеживают через марлю, выпивают по половине стакана за полчаса до еды. Длительность лечения согласовывают с доктором.
Если развился сахарный диабет и печень все чаще стала беспокоить пациента, ощущается болезненность, нельзя оставлять это без внимания. Если не предпринять лечения, патология может усугубиться, вплоть до цирроза печени.
источник
Болезни печени при сахарном диабете
Печень это сильный и терпеливый орган, но, к сожалению, ее слишком часто вынуждают много работать, в т.ч. обильными блюдами, различными отравлениями, чрезмерным употреблением алкоголя, нежелательным воздействием многих лекарств, вирусными инфекциями и т.п.
Вызванные этим хронические воспаления вызывают некроз ее клеток. В том числе и сахарный диабет может вызвать некроз или цирроз печени. Подробнее о болезнях печени при сахарном диабете читайте ниже в собранных мною статьях по этой теме.
Сахарный диабет (СД) – серьезная медико-социальная проблема, привлекающая внимание врачей различных специальностей не только в связи с высокой распространенностью и хроническим течением заболевания, но и c большим количеством осложнений со стороны многих органов и систем, в частности желудочно-кишечного тракта (ЖКТ).
Ежегодно количество пациентов с СД во всем мире увеличивается. По данным ВОЗ, к 2025 г. их число достигнет 334 млн человек. Так, в США СД страдает 20,8 млн человек (7% населения), в Украине зарегистрировано более 1 млн больных СД (около 2% всего населения), при этом, согласно эпидемиологическим исследованиям, истинная заболеваемость СД в нашей стране выше в 2-3 раза.
Именно эта патология является шестой в перечне причин смертности и обусловливает 17,2% летальных исходов среди лиц старше 25 лет.
Одной из причин смертности, связанной с СД 2 типа, являются заболевания печени. В популяционном исследовании Verona Diabetes Study цирроз печени (ЦП) находится на 4 месте среди причин летальных исходов СД (4,4% от количества смертей).
При этом стандартизированное отношение смертности – относительная частота события по сравнению с частотой в общей популяции – для ЦП составило 2,52 по сравнению с 1,34 для сердечно-сосудистых заболеваний (ССЗ). Если пациент получает инсулинотерапию, данный показатель возрастает до 6,84.
В другом проспективном когортном исследовании частота ЦП как причины летального исхода больных СД составила 12,5%. Согласно последним оценкам, поражения печени – одна из наиболее частых патологий при СД. Криптогенный ЦП, в том числе обусловленный СД, стал третьим ведущим показанием к трансплантации печени в развитых странах.
Развитие СД негативно сказывается на состоянии печени, нарушая обмен белков, аминокислот, жиров и других веществ в гепатоцитах, что, в свою очередь, предрасполагает к развитию хронических заболеваний печени.
В основе патогенеза СД лежат три эндокринных дефекта: нарушение продукции инсулина, ИР и нарушенный ответ печени на инсулин, не приводящий к торможению глюконеогенеза. Уровень глюкозы в крови определяется натощак и после еды. Печень продуцирует глюкозу как за счет распада гликогена (гликогенолиз), так и путем ее синтеза (глюконеогенез).
В норме в состоянии натощак удерживается баланс между продукцией глюкозы печенью и ее утилизацией мышцами. После еды в ответ на повышение уровня глюкозы в крови возрастает концентрация инсулина. В норме инсулин стимулирует образование гликогена в печени и тормозит глюконеогенез и гликогенолиз.
При резистентности печени к действию инсулина происходит переключение процессов метаболизма: усиливается синтез и секреция в кровь глюкозы, начинается распад гликогена, а его образование и накопление в печени угнетается. При ИР в скелетных мышцах нарушаются поступление глюкозы и ее утилизация клеткой.
Поглощение глюкозы инсулинозависимыми тканями осуществляется при участии GLUT-4. С другой стороны, в условиях ИР в кровоток, а именно – в портальную вену, выбрасывается значительное количество неэстерифицированных жирных кислот (НЭЖК). По портальной вене избыток НЭЖК кратчайшим путем поступает в печень, где они должны утилизироваться.
Один путь утилизации НЭЖК – их трансформация в глюкозу посредством процессов глюконеогенеза. Другой путь утилизации поступающих в печень НЭЖК – синтез триглицеридов. Долгие годы для определения поражений печени при СД использовали различную терминологию, которая включала такие понятия, как:
Однако в последние годы в связи с улучшением понимания механизмов формирования и прогрессирования изменений в печени при СД правомочным стал термин «неалкогольная жировая болезнь печени», объединяющий понятия «неалкогольный стеатоз» и «неалкогольный стеатогепатит», имеющие общие признаки с синдромом ИР и отражающие этапы развития патологического процесса.
У пациентов с СД 2 типа наблюдается практически полный спектр заболеваний печени, включающий отклонения печеночных ферментов, неалкогольную жировую болезнь печени (НАЖБП), ЦП, гепатоцеллюлярную карциному (ГЦК), острую печеночную недостаточность. Кроме того, отмечена ассоциация СД 1 и 2 типов с вирусным гепатитом С.
В четырех клинических испытаниях с участием 3701 больного СД 2 типа от 2 до 24% пациентов имели уровни печеночных ферментов, превышающие верхнюю границу нормы (ВГН). При этом у 5% пациентов диагностирована изначальная сопутствующая патология печени.
Углубленное обследование лиц с бессимптомным умеренным повышением АЛТ и АСТ выявило наличие заболевания печени у 98% пациентов. Чаще всего такая клиническая ситуация была обусловлена жировой болезнью печени или хроническим гепатитом.
НАЖБП – одно из самых распространенных хронических заболеваний печени в европейских странах и США, которое предусматривает наличие жировой болезни печени при отсутствии злоупотребления алкоголем в анамнезе ( Цирроз печени
ЦП является одной из причин смертности, ассоциированной с СД. По данным аутопсий, частота развития тяжелого фиброза печени у больных СД выше, чем у пациентов без СД. Течение ЦП и СД осложняется тем, что течение собственно ЦП ассоциируется с развитием ИР.
При этом нарушение толерантности к глюкозе наблюдается в 60% случаев, а явный СД – у 20% пациентов с ЦП. Однако манифестация СД 2 типа у больных ЦП чаще сопровождается снижением, нежели усилением секреции инсулина. Эти особенности усложняют изучение патогенеза ЦП при СД и создают соответствующие предпосылки для медикаментозной коррекции.
Согласно результатам многочисленных исследований, распространенность ГЦК среди лиц с СД в 4 раза выше таковой в общей популяции. Патогенетическая последовательность событий, приводящих к ГЦК, включает:
- ИР, повышенный липолиз, накопление липидов в гепатоците, оксидативный стресс и поражение клетки, за которыми следуют фиброз и клеточная пролиферация, являющиеся прокарциногенными процессами.
Частота острой печеночной недостаточности у больных СД составляет 2,31 на 10 тыс. человек по сравнению с 1,44 в общей популяции. Возможно, лекарственные препараты или другие факторы приводят к повышению риска острой печеночной недостаточности у данной группы пациентов. Приведенные статистические данные не включают случаи острой печеночной недостаточности на фоне приема троглитазона.
Распространенность вирусного гепатита С (ВГС) среди пациентов с СД как 1, так и 2 типа выше по сравнению с общей популяцией. СД 2 типа чаще встречается у ВГС-положительных лиц. В дальнейшем этот факт был неоднократно подтвержден.
В самом широком ретроспективном исследовании в США, которое включило 1117 пациентов с хроническим вирусным гепатитом, частота встречаемости СД 2 типа у ВГС-инфицированных больных составила 21%, в то время как среди пациентов с вирусным гепатитом В (ВГВ) – всего 12%.
Последнее обстоятельство свидетельствует о том, что к развитию СД, скорее всего, предрасполагает ВГС, нежели собственно заболевание печени. У пациентов, которым была проведена трансплантация печени по поводу ВГС, СД развивался чаще по сравнению с теми, кому данное вмешательство было проведено по поводу другой патологии печени.
На сегодня имеются все основания считать, что ВГС играет важную роль в патогенезе СД 2 типа. Подтверждением этому является тот факт, что ядерный белок ВГС нарушает инсулиновый каскад реакций.
Еще одной особенностью ВГС при СД является специфичность генотипа вируса.
Отмечена ассоциация между инфицированностью генотипом 3 ВГС и развитием стеатоза печени при СД. Показано, что у пациентов с ВГС, особенно инфицированных генотипом 3 вируса, и жировой болезнью печени повышен уровень ФНО-α и снижен – адипонектина, что способствует воспалению и стеатозу печени.
Инициирует развитие в митохондриях гепатоцитов оксидативного стресса и «переполнение» клеток жиром. В последние годы получены интересные данные о существовании связи между СД и лечением ВГС-инфекции интерфероном-α. Показано, что СД 1 типа чаще возникал у пациентов, которым по поводу ВГС проводилось лечение интерфероном.
Период латентного СД колеблется от 10 дней до 4 лет после начала лечения. На сегодня взаимодействие между ВГС-инфекцией, СД и интерфероном является предметом интенсивного изучения.
Исходя из эпидемиологических данных о широком распространении ВГС среди лиц с СД, является обоснованным обследование всех пациентов с СД и повышенным уровнем АЛТ на наличие ВГС.
Исходя из того, что, по меньшей мере, 50% пациентов с СД 2 типа имеют НАЖБП, всем больным обязательно следует проводить исследования АЛТ и АСТ. Диагноз НАЖБП или НАСГ следует подозревать у каждого пациента с СД 2 типа, особенно при обнаружении отклонений функциональных проб печени.
Уровень сывороточного ферритина часто повышен, в то время как уровень железа и железосвязывающая способность остаются нормальными. 95% пациентов с СД независимо от степени повышения АЛТ и АСТ имеют хроническое заболевание печени.
Наиболее частыми причинами незначительного повышения АЛТ/АСТ являются НАЖБП, ВГС, ВГВ и злоупотребление алкоголем. Умеренное употребление алкоголя (1, гипертриглицеридемии и тромбоцитопении.
В процессе разработки находится диагностическая панель сывороточных маркеров фиброза печени, позволяющая проводить длительное динамическое наблюдение за степенью фиброза и широко использовать его в клинической практике.
На сегодня отсутствуют как схемы лечения НАЖБП, так и рекомендации FDA по выбору лекарственных препаратов при этом заболевании. Современные подходы к лечению этой патологии преимущественно направлены на устранение или ослабление факторов, ведущих к ее развитию.
Начало лечения НАСГ состоит в снижении массы тела и физических упражнениях, что способствует усилению периферической чувствительности к инсулину и уменьшению стеатоза печени. Однако быстрое снижение массы тела может увеличить некроз, воспаление и фиброз, что может быть обусловлено повышением циркулирующих свободных жирных кислот вследствие усиленного липолиза.
Идеальная скорость снижения массы тела не известна, рекомендованная – 1,5 кг в неделю. Поскольку насыщенные жирные кислоты усиливают ИР, больным НАЖБП желательно соблюдать диету с повышенным содержанием мононенасыщенных жирных кислот и низким содержанием углеводов.
На сегодня данные многих исследований демонстрируют уменьшение стеатоза печени на фоне лечения, однако длительных испытаний для определения естественного течения заболевания и возможности рецидива после лечения до сих пор не проводилось.
В настоящее время опубликовано пять исследований с использованием пиоглитазона в течение 16-48 нед, одно обширное многоцентровое плацебо контролируемое испытание находится на этапе завершения. Во всех этих исследованиях продемонстрировано снижение уровня сывороточной АЛТ и в большинстве из них – улучшение гистологической картины.
G. Lutchman и соавт. отмечают, что применение пиоглитазона, помимо увеличения уровня адипонектина, снижения гликозилированного гемоглобина, усиления чувствительности к инсулину, способствовало улучшению гистологической картины печени – уменьшению стеатоза, воспалительных изменений и фиброза печени.
Назначение розиглитазона пациентам с НАЖБП, имеющим СД, на протяжении 24 нед также способствует улучшению гистологической картины печени. Значительное снижение уровней АЛТ, АСТ, гамма-глутамилтранспептидазы и улучшение чувствительности к инсулину отмечается при использовании розиглитазона в дозе 8 мг/сут в течение 48 нед.
Относительно использования бигуанидов (метформина) известно, что их назначение приводит к снижению АЛТ, в то время как гистологическая картина не изменяется. Цитопротекторная терапия при НАЖБП и СД проводится с использованием урсодезоксихолевой кислоты (УДХК) и эссенциальных фосфолипидов (ЭФ).
Эффективность УДХК продемонстрирована в трех проспективных контролируемых исследованиях, в ходе которых показано ее влияние на уменьшение выраженности апоптоза. Способность ЭФ оказывать антиоксидантный, антифибротический и противовоспалительный эффекты позволяет рекомендовать эти препараты пациентам с НАЖБП.
Большинство эффективных схем лечения ВГС-инфекции основывается на сочетании пегилированных интерферонов и рибавирина. Доказано влияние интерферона на чувствительность к инсулину и толерантность к глюкозе.
Учитывая возможные непредсказуемые эффекты интерферона на течение СД, при проведении данного вида лечения необходимо крайне тщательно контролировать уровень гликемии. Представляют интерес результаты недавно опубликованных испытаний, указывающие на гепатопротекторную роль статинов в случаях инфицирования ВГС.
В своей практической деятельности врачи не всегда задумываются о побочных эффектах, которые могут оказывать гипогликемизирующие препараты. Назначая лечение больному СД с заболеваниями печени, следует помнить о возможных нарушениях метаболизма лекарственных препаратов, взаимодействии между ними и гепатотоксичности.
Нарушение метаболизма лекарственных средств, как правило, наблюдается у пациентов с наличием в анамнезе печеночной недостаточности, асцита, коагулопатии или энцефалопатии.
Несмотря на то что для большинства пациентов в качестве препарата первой линии используется метформин, он не рекомендуется больным с тяжелым поражением печени вследствие увеличения риска развития лактатацидоза. Учитывая опыт применения троглитазона, удаленного с фармацевтического рынка, вопрос возможной гепатотоксичности тиазолидиндионов остается предметом глубокого изучения.
В клинических испытаниях с использованием розиглитазона и пиоглитазона трехкратное повышение уровня АЛТ наблюдалось с такой же частотой, как и в случае использования розиглитазона (0,26%), пиоглитазона (0,2%) и плацебо (0,2 и 0,25%).
При этом при использовании розиглитазона и пиоглитазона был отмечен существенно меньший риск развития острой печеночной недостаточности, чем при приеме троглитазона. FDA получены извещения о 68 случаях гепатита и острой печеночной недостаточности вследствие лечения розиглитазоном и о 37 случаях – при терапии пиоглитазоном.
Лечение не следует начинать при подозрении на активное заболевание печени или превышение уровня АЛТ более чем в 2,5 раза ВГН. В последующем каждые 2 мес желательно проводить мониторинг печеночных ферментов. Препараты сульфонилмочевины, стимулирующие секрецию инсулина, в целом безопасны для пациентов с заболеваниями печени, однако не влияют на ИР.
У больных с декомпенсированным ЦП, то есть наличием печеночной энцефалопатии, асцита или коагулопатии, назначение этих препаратов не всегда эффективно в плане достижения нормогликемии. Хлорпропамид приводит к развитию гепатита и желтухи. Лечение репаглинидом и натеглинидом не ассоциируется с развитием гепатотоксичности.
Безопасными для пациентов с заболеваниями печени являются ингибиторы a-гликозидазы, так как они напрямую воздействуют на ЖКТ, снижают всасываемость углеводов и постпрандиальную гипергликемию. Более того, показана эффективность акарбозы в лечении пациентов с печеночной энцефалопатией и СД 2 типа.
Для лечения пациентов с печеночной энцефалопатией, нуждающихся в диете с высоким содержанием углеводов, которая способствует развитию постпрандиальной гипергликемии, могут использоваться быстродействующие аналоги инсулина.
Подводя итоги, следует отметить, что СД ассоциируется с широким спектром заболеваний печени, включая повышение уровня печеночных ферментов, формирование жировой болезни печени, ЦП, ГЦК и острой печеночной недостаточности. Существует определенная связь между наличием СД и ВГС.
Многие исследователи рассматривают НАЖБП как часть синдрома ИР. Идеальные схемы лечения НАЖБП у пациентов при СД, как и при сочетании СД с патологией печени до сих пор не разработаны; отсутствуют и рекомендации, основанные на принципах доказательной медицины, относительно тактики ведения таких пациентов.
В связи с этим в повседневной практике врач, прежде всего, должен ориентироваться на причину, лежащую в основе заболевания. Изучение взаимного влияния двух патологических состояний – хронического воспалительного процесса в печени и относительной или абсолютной инсулиновой недостаточности – является перспективным направлением современной медицины.
Как сахарный диабет связан с печенью? Оказывается все достаточно просто. Наше кровообращение устроено таким образом, что все вещества, переваренные в желудке и кишечнике, всасываются в кишечнике в кровь, которая в дальнейшем поступает частично в печень.
И кроме высокой нагрузки на пищеварительную часть поджелудочной железы, ведь она должна переварить весь этот объем пищи, создается высокая нагрузка на печень и регулирующую часть поджелудочной железы. Печень должна пропустить через себя все жиры из пищи, а они оказывают на нее повреждающее воздействие.
До определенного момента, когда в ней развивается воспаление. И печень, постоянно повреждаясь, до определенного момента не воспаляется. Что такое метаболический синдром? Когда оба органа повреждены и воспалены, развивается так называемый метаболический синдром.
Он сочетает в себе 4 основных компонента:
- стеатоз печени и стеатогепатит,
- сахарный диабет или нарушение устойчивости к глюкозе,
- нарушение обмена жиров в организме,
- поражение сердца и сосудов.
Все полученные жиры содержат холестерин, триглицериды и различные липопротеиды. Они накапливаются в печени в большом количестве, могут разрушать клетки печени и вызывать воспаление. Если избыток жиров не может полностью нейтрализоваться печенью, он разносится кровотоком к другим органам.
Отложение жиров и холестерина на кровеносных сосудах приводит к развитию атеросклероза. В дальнейшем провоцирует развитие ишемической болезни сердца, инфарктов и инсультов. Отложение жиров и холестерина повреждает и поджелудочную железу, нарушая обмен глюкозы и сахара в организме, способствуя тем сама развитию сахарного диабета.
Накопленные в печени жиры подвергаются воздействию свободных радикалов, и начинается их перекисное окисление. В результате образуются измененные активные формы веществ, обладающие еще большим разрушающим действием в отношении печени.
Они активируют определенные клетки печени (звездчатые клетки) и нормальная ткань печени начинает замещаться соединительной тканью. Развивается фиброз печени. Таким образом, вся совокупность изменений, связанных с обменом жиров в организме повреждает печень, приводит к развитию:
- стеатоза (избыточного накопления жиров в печени), стеатогепатита (воспалительных изменений печени жировой природы), фиброза печени (образования в печени соединительной ткани), цирроза печени (нарушения всех функций печени).
Раньше всего нужно начинать бить тревогу тем, у кого уже установлен диагноз. Это может быть один из перечисленных ниже диагнозов:
- атеросклероз, дислипидемия, ишемическая болезнь сердца, стенокардия, перенесенный инфаркт миокарда, постинфарктный атеросклероз, артериальная гипертензия, гипертоническая болезнь, сахарный диабет, нарушение толерантности к глюкозе, инсулинорезистентность, метаболический синдром, гипотиреоз.
Если у Вас установлен один из перечисленных диагнозов, обратитесь к врачу для проверки и контроля состояния печени, а также назначения лечения. Если в результате обследования у Вас выявили отклонения одного или нескольких лабораторных показателей в анализе крови.
Например, повышенный уровень холестерина, триглицеридов, липопротеидов, изменения уровня глюкозы или гликозилированного гемоглобина, а также повышение показателей, характеризующих функцию печени – АСТ, АЛТ, ТТГ, ЩФ, в некоторых случаях Билирубин.
Или определения необходимости проведения обследования и назначения лечения. Факторами риска развития или симптомами метаболического синдрома являются избыточный вес, большой объем талии, периодическое или постоянное повышение артериального давления, употребление большого количества жирной или жареной пищи, сладкого, мучного, алкоголя.
Что будет рекомендовать врач? В любом случае, при наличии заболевания или наличии повышенных показателей в анализах или наличии симптомов и факторов риска, необходима консультация специалиста! Нужно обратиться сразу к нескольким специалистам – терапевту, кардиологу, эндокринологу и гастроэнтерологу.
Если в данной ситуации больше всего интересует состояние печени, можно обратиться к гастроэнтерологу или гепатологу. Врач определит серьезность нарушений или степень тяжести заболевания, в зависимости от этого при реальной необходимости назначит обследование и подскажет, что именно в этом обследовании будет иметь значение для оценки рисков.
До, после или во время проведения обследования врач может назначить лечение, это будет завесить от выраженности обнаруженных симптомов и нарушений. Чаще всего для лечения жировой болезни печени в сочетании с сахарным диабетом, то есть при наличии метаболического синдрома используется несколько лекарственных препаратов:
- для коррекции состояния печени,
- для снижения уровня холестерина,
- для восстановления чувствительности организма к глюкозе,
- для снижения артериального давления,
- для снижения риска инфарктов и инсультов, и нектоорые другие.
Самостоятельно экспериментировать с модификацией лечения или подбором препаратов небезопасно! Обратитесь к врачу для назначения лечения!
Важную роль в лечении занимает снижение избыточного веса, увеличение физической активности, специальная диета с пониженным уровнем холестерина и быстрых углеводов, в зависимости от ситуации, возможно, придется даже считать «хлебные единицы». Для лечения заболеваний печени существует целая группа препаратов, которые называются гепатопротекторы.
В тяжелых ситуациях используется сразу несколько медикаментов. Для лечения жировой болезни печени обычно назначаются препараты урсодезоксихолевой кислоты и эссенциальные фосфолипиды. Эти лекарственные средства уменьшают перекисное окисление жиров, стабилизируют и восстанавливают клетки печени.
За счет этого повреждающее действие жиров и свободных радикалов уменьшается, также уменьшаются и воспалительные изменения в печени, процессы образования соединительной ткани, как следствие замедляется развитие фиброза и цирроза печени.
Препараты урсодезоксихолевой кислоты (Урсосан) оказывают в большей степени стабилизирующее действие на клеточные мембраны, препятствуя тем самым разрушению печеночных клеток и развитию воспаления в печени. Урсосан также обладает желчегонным действием и увеличивает выделение холестерина вместе с желчью.
Жировая болезнь печени, сочетающаяся с нарушением обмена сахара и глюкозы, требует использования в лечении дополнительных медикаментозных препаратов. В данной статье приведена ограниченная информация о методах и способах лечения болезней печени. Благоразумие требует обращения к врачу для подбора правильной схемы лечения!
Печень одна из первых испытывает изменения при сахарном диабете. Диабет является серьезным эндокринным заболеванием с нарушением функции поджелудочной железы, а печень, это фильтр, через который проходит вся кровь и где разрушается инсулин.
У 95% больных СД выявляются отклонения функции работы печени. Это доказывает тот факт, что гепатопатологии и наличие сахарного диабета связаны между собой.
Происходят изменения белкового метаболизма и аминокислот, выявляются множественные отклонения. Когда организм начинает бороться, инсулин в процессе липолиза затормаживается. Расщепление жиров становится неконтролируемым. Возникает неограниченное число свободных жирных кислот. Начинаются воспалительные реакции.
В одних случаях поражения выражены самостоятельными патологиями, в других-провоцирование гепатоцеллюлярной карциномы. При диабете 1 типа печень часто увеличена, при пальпации болезненна. Возможны периодические тошнота и рвота, боли. Это связано с гепатомегалией, развивающейся на фоне длительного ацидоза.
К увеличению печени приводит повышенное содержание гликогена. Если сахар повышен, назначение инсулина еще больше повышает содержание гликогена, потому на ранних этапах лечения гепатомегалия усугубляется. Воспалительные явления может вызвать фиброз. В тканях печени происходят необратимые изменения, функциональные способности печень теряет.
Не лечение приводит к гибели гепатоцитов, возникает цирроз, сопровождающийся резистентностью к инсулину. При диабете 2 типа печень так же часто увеличена, край заостренный, безболезненный. Болезнь развивается постепенно. Увеличение печени часто связано с избыточным отложением жиров в гепацитах.
Возникновение СД 2 типа в 85% начинается именно с ожирения, хотя патологии поджелудочной железы может быть не выявлено. Появляется слабость, утомляемость, сухость во рту, частые позывы к мочеиспусканию. Позже можно наблюдать почти весь спектр заболеваний с отклонениями печеночных ферментов:
- гепатоцеллюлярная карцинома, воспаление и стеатоз, острая печеночная недостаточность, ассоциация с вирусным гепатитом С.
Обращение к врачу для исследования функции печени необходимо сразу же после постановки таких диагнозов, как сахарный диабет (любого типа), гипертензия, инфаркт миокарда, стенокардия, ишемия, гипотиреоз, инсулинорезистентность, атеросклероз.
Необходимо лабораторное исследование крови на холестерин, липопротеиды, гликозилированный гемоглобин; показатели АСТ, ЩВ, АЛТ, билирубин. Повышение хотя бы одного показателя является поводом для углубленного обследования печени и всего организма для уточнения диагноза и назначения правильного лечения.
Самолечение еще никому не помогло, только усугубило течение болезни и вызвало ряд побочных эффектов.
Важное значение имеет устранение факторов, влияющих и усугубляющих поражение печени. Исходя из стадии заболевания, индивидуальных особенностей, показателей лабораторных анализов и УЗИ, сахара в крови, назначается лечение. Больным СД нужны лекарства, влияющие на печеночный метаболизм.
Назначаются в обязательном порядке гепатопротекторы и антиоксиданты, витаминотерапия. Важны препараты, укрепляющие иммунитет, и восстанавливающие микрофлору кишечника. При СД 2 типа важно восстановить чувствительность печени к инсулину, иначе болезнь будет не лечиться, а сопровождаться.
От работы печени на 100% зависит правильная переработка всех продуктов питания в нужные для организма компоненты, доставку их к другим органам и клеткам организма. Одновременно, хорошая работа печени обеспечивает на 70% очищение организма от продуктов жизнедеятельности и нормальное качество жизни человека.
В зависимости от того, до какой степени нарушена работа печени, зависят этапы выхода из этого состояния и болезни. Нужно помнить, что самые тяжелые заболевания начинаются из самых легких. Поэтому, своевременное диагностирование и правильно-подобранное лечение являются основополагающими.
Важными в лечении являются гепатопротекторы, имеющие как растительную структуру, так и химическую. Свойства у них разные и применение зависит от форм заболевания. При тяжелых заболеваниях назначаются несколько медикаментов. При ожирении нужны препараты урсодезоксихолевой кислоты, эссенциальные фосфолипиды, уменьшающие окисление жиров и восстанавливающие печеночные клетки.
При необходимости инсулинотерапии при болезнях печени дозу инсулина надо снизить для снижения интенсивности глюконеогенеза. Другие больные сталкиваются с проблемой повышенной потребности в инсулине, тогда обязательно контролирование соотношения гликемии с корректировками дозы.
Сахарный диабет и заболевания печени очень тесно взаимосвязаны. Ранней диагностике и лечению важно уделить своевременное внимание.
Утром на голодный желудок выпить 1 стакан минералки, через 20 мин. еще стакан. Можно добавить одну столовую ложку сорбита. Лечь с горячей грелкой на область печени. Процедура проводится в течение 1.5-2.часов. (По Малахову). Использовать чистку печени нужно очень осторожно и после консультации с врачом.
Отварить в слегка подсоленной воде кусочек печени, нарезать. Пропассеровать лук и добавить порезанную печень, слегка поджарить. После добавляется измельченный в блендере хлеб, свежая зелень, немножко воды для мягкости и массу протушить в течение 5 мин.
Говяжья, куриная, свиная печень являются диетическими продуктами. Используют и для профилактики. Имеет высокое содержание витаминов, микроэлементов, аминокислот.
Печень – основной орган, в котором разрушается инсулин. Другие ткани разрушают инсулин в меньшей степени и участвуют также в разрушении глюкагона. Циррозу свойственна гиперинсулинемия вследствие нарушения распада и выведения инсулина, а не портосистемного шунтирования.
При диабете в печени повышается содержание Г-6-Фазы, в связи с чем облегчается выделение глюкозы в кровь. Противоположным образом действуют ферменты, фосфорилирующие глюкозу, – гексокиназа, не зависящая от инсулина, и глюкокиназа, содержание которой при диабете снижается.
Известно, что вещества, выделяемые поджелудочной железой в воротную вену, способствуют регенерации печени (гепатотрофные вещества). Инсулин является важнейшим из них, однако важное значение может иметь также глюкагон. При заболеваниях печени содержание глюкагона в крови возрастает, вероятно, вследствие избыточной секреции поджелудочной железой.
В ткани печени больных с тяжёлым нелеченым диабетом, полученной при биопсии, содержание гликогена нормальное или повышенное. При назначении инсулина, если предотвратить гипогликемию, оно даже повышается. Гистологическое строение зон печени сохранено.
При окрашивании гематоксилином и эозином клетки, заполненные гликогеном, выглядят бледными и ворсистыми. Гепатоциты зоны 1 всегда содержат гликогена меньше, чем гепатоциты зоны 3, и это различие усиливается при гликогенолизе.
Крупнокапельные жировые изменения часто встречаются у тучных больных диабетом II типа, но минимальны при диабете I типа. В основном они отмечаются в зоне 1. При диабете отмечаются недостаточность инсулина и избыток глюкагона. Эти изменения усиливают липолиз и ингибируют захват глюкозы, увеличивая таким образом образование в жировой ткани триглицеридов.
Печень активнее захватывает свободные жирные кислоты. В ней усиливаются разрушение гликогена и глюконеогенез, в то же время поглощение глюкозы подавляется. При кетоацидозе липолиз усиливается. Все эти факторы при диабете приводят к развитию жировой печени.
Стеатонекроз напоминает изменения при алкогольном гепатите, но не сопровождается инфильтрацией нейтрофилами; он особенно часто развивается при диабете II типа, причём даже до выявления снижения толерантности к глюкозе.
При аутопсии цирроз печени у больных диабетом наблюдается в 2 раза чаще, чем в популяции; это несоответствие объяснятся тем, что гипергликемия, зарегистрированная при жизни, может быть вторичной по отношению к нераспознанному циррозу.
Ювенильный, или инсулинзависимый, диабет I типа
Обычно клинические признаки поражения печени при этом типе диабета отсутствуют. Однако иногда печень бывает значительно увеличенной, плотной, с гладким болезненным краем. В некоторых случаях наблюдаемые при диабетическом кетоацидозе тошнота, боли в животе и рвота, возможно, связаны с гепатомегалией.
Увеличение печени особенно часто выявляют у молодых больных и у детей с тяжёлым, не поддающимся коррекции диабетом. У взрослых гепатомегалия развивается при длительном ацидозе. В одном крупном исследовании гепатомегалия отмечена только у 9% больных с компенсированным диабетом, у 60% с декомпенсированным диабетом и у 100% больных с кетоацидозом.
По мере компенсации диабета размеры печени нормализуются. Причиной увеличения печени является повышение содержания гликогена. При очень высоком уровне глюкозы в крови назначение инсулина приводит к ещё большему повышению содержания гликогена в печени и на начальных этапах лечения может сопровождаться усугублением гепатомегалии.
При тяжёлом кетоацидозе в гепатоцитах может содержаться увеличенное количество жидкости; вероятно, её задержка способствует сохранению гликогена в растворённом состоянии.Сразу после назначения инсулина уровень глюкозы в крови и выведение глюкозы из печени снижаются. При кетоацидозе чувствительность печени к инсулину теряется.
Инсулиннезависимый диабет II типа
При диабете II типа возможно увеличение печени, которая имеет заострённый гладкий безболезненный край. Причиной этого увеличения является избыточное отложение жира в печени, в основном связанное с ожирением. Малые дозы инсулина слабо влияют на уровень глюкозы в крови и выведение глюкозы из печени.
При диабете у детей печень может быть увеличена, что связано как с жировой инфильтрацией, так и с избыточным отложением гликогена. Пункционная биопсия выявляет незначительные жировые изменения, но содержание гликогена в печени избыточно. Изменения в печени аналогичны описанным выше при диабете I типа (инсулинзависимый диабет).
Иногда гигантские размеры печени сочетаются с задержкой роста, ожирением, багровым цветом лица и гиперхолестеринемией (синдром Мориака). Спленомегалия, портальная гипертензия и печёночно-клеточная недостаточность не развиваются.
При компенсированном диабете изменения показателей функции печени, как правило, отсутствуют; в случае выявления таких отклонений причина их обычно не связана с диабетом. При кетоацидозе возможны гиперглобулинемия и небольшое повышение уровня билирубина в сыворотке. При компенсированном диабете эти изменения отсутствуют.
В 80% случаев диабета, сопровождающегося жировой печенью, выявляются изменения хотя бы одного из биохимических показателей сыворотки: активности трансаминаз, ЩФ и ГГТП.
Выраженность гепатомегалии, обусловленной повышением содержания гликогена при диабете I типа либо жировыми изменениями при диабете II типа, не коррелирует с результатами исследования показателей функции печени.
Истинное увеличение частоты развития цирроза при диабете представляется маловероятным. В большинстве случаев вначале диагностируют цирроз и только потом выявляют нарушение толерантности к глюкозе. Сахарный диабет является одним из признаков наследственного гемохроматоза.
То же относится-к уменьшению сократительной функции жёлчного пузыря у этих больных. Плановые оперативные вмешательства на жёлчном пузыре у больных сахарным диабетом не сопряжены с дополнительным риском, однако экстренные операции на жёлчных путях сопровождаются повышенными летальностью и частотой раневой инфекции.
При исследовании с пероральной нагрузкой глюкозой у больных циррозом печени часто выявляют гипергликемию. Механизм её развития сложен и недостаточно изучен. В большинстве случаев цирроза развивается резистентность периферических тканей к инсулину и снижается клиренс инсулина.
В результате отмечаются повышение уровня инсулина в крови, нормализация уровня глюкозы в крови натощак и минимальное снижение толерантности к глюкозе. В некоторых случаях после перорального приёма глюкозы секреция инсулина поджелудочной железой оказывается сниженной, о чём свидетельствует задержка появления С-пептида.
Вследствие этого поглощение глюкозы тканями задерживается. Уровень глюкозы натощак сохраняется нормальным. При более выраженной гипосекреции инсулина глюкоза продолжает поступать в кровь из печени, поскольку отсутствует ингибирующее влияние инсулина на процесс образования глюкозы.
Кроме того, нет клинических признаков сахарного диабета. Диагностика цирроза при сахарном диабете обычно несложна, поскольку при диабете не возникают сосудистые звёздочки, желтуха, гепатоспленомегалия и асцит. При необходимости диагноз подтверждают биопсией печени.
При лечении цирроза печени может потребоваться назначение диеты с повышенным содержанием углеводов, особенно при энцефалопатии, что всегда предшествует нарушению толерантности к глюкозе независимо от того, обусловлено ли это нарушение истинным сахарным диабетом или является результатом заболевания печени.
Жировой диабетический гепатоз – серьезнейшее осложнение сахарного диабета, выводящее из строя детоксикационный орган – печень. При этой болезни в гепатоцитах — печеночных клетках накапливается избыточный жир.
В норме в гепатоцитах находятся ферменты, разрушающие токсические вещества. Капельки жира, аккумулируясь в клетках печени, нарушают целостность их мембран.Тогда содержимое гепатоцитов, в том числе ответственные за обезвреживание ядов ферменты, попадают в кровь.
Как сахарная болезнь может стать причиной жирового гепатоза, так и поразившая печень жировая болезнь может привести к развитию сахарного диабета. В первом случае жировой гепатоз называется диабетическим.
Так, у пациентов с сахарным диабетом в тяжелой форме при гормональном дисбалансе – недостатке инсулина и переизбытке глюкагона, расщепление глюкозы замедляется, жиров продуцируется больше. Следствием этих процессов является жировой гепатоз печени.
Современная медицина оперирует бесспорными фактами, доказывающими, что жировая болезнь печени – один из серьезнейших факторов риска развития диабета по типу 2.
Самодиагностика диабетического жирового гепатоза почти невозможна. Ведь из-за отсутствия нервных окончаний печень не болит. Поэтому и симптомы данного осложнения являются общими для большинства заболеваний: вялость, слабость, снижение аппетита. Разрушая стенки печеночных клеток, ферменты, производящие реакции по нейтрализации токсинов, попадают в кровь.
Поэтому одним из методов диагностики жировой болезни печени является биохимический анализ крови. Именно он покажет наличие и уровень ферментов гепатоцитов в крови. Кроме того, находящуюся под ударом жирового поражения печень диабетика обследуют при помощи ультразвукового оборудования или томографа.
Увеличение органа, изменение его цвета – верные симптомы жирового гепатоза. Чтобы исключить цирроз, может быть проведена биопсия печени. Обследование чаще всего назначает эндокринолог или гастроэнтеролог.
На ранних стадиях жировой болезни пораженную печень можно полностью восстановить. Для этого врачи рекомендуют исключить из рациона жирную еду, алкоголь, прописывают эссенциальные фосфолипиды в таблетках. Уже через 3 месяца такого лечения печень больного будет в порядке.
Те морфологические изменения, которые образовались в печеночной ткани, будут подвержены обратному развитию: уникальный потенциал печени будет реализован на фоне соблюдения диетического режима и приема лекарств. Ведь этот человеческий орган является единственным, который способен полностью регенерироваться!
Успех мероприятий по излечению диабетического жирового гепатоза напрямую зависит от того, насколько эффективным оказывается лечение основного заболевания – сахарного диабета.Чтобы улучшить печеночную функцию, проводят лечение такими препаратами, как уросан, урсодезоксихолевая кислота или их аналогами.
Нормализацию желчегонных процессов доверяют хофитолу, тыквенному маслу, минеральной негазированной воде. Пить такую воду нужно ежедневно на протяжении месяца по утрам. Такие курсовые приемы минеральной воды практикуются 4 раза в год.
Для улучшения пищеварения назначаются ферментные препараты: мезим, эрмиталь или их аналоги. Также для того, чтобы помочь восстановлению печени, специалисты рекомендуют больным прием лекарств, ускоряющих регенерационные процессы, такие как гепабене, эссенциале и др.
Сделать благоприятный прогноз в случае попытки лечения столь тяжелых заболеваний как сахарный диабет и диабетический гепатоз народными средствами, не возьмется ни один дипломированный врач. Скорее, он посоветует фитотерапию как хорошее подспорье для лечения этих недугов.
Среди растений, защищающих печень, способствующих нормализации веса и желчегонных процессов, снижающих уровень холестерина и помогающих выведению токсических веществ из организма – кукурузные рыльца, расторопша, артишок. Так, расторопшу можно принимать в порошке – по 1 чайной ложке за полчаса до приема пищи, а можно – в виде настоя из семян.
Для его приготовления нужно залить столовую ложку семян расторопши стаканом кипятка, настоять на водяной бане 20 минут. После остывания настой процеживают и принимают по 0,5 стакана за 30 минут до еды. Периодичность и длительность курсов следует согласовывать с лечащим врачом.
Для диабетиков с жировым гепатозом главное – контролировать уровень глюкозы. Принципам сбалансированного питания такие больные должны следовать по умолчанию:
- Питание продуктами с высоким гликемическим индексом. Отказ от жирных мясных блюд, жареной пищи, копченостей, острых продуктов, алкоголя, пряностей, специй, майонеза, сладостей. Торты и джем, сгущенное молоко и пирожные: даже минимальный избыток потребления продуктов из этого ряда приведет к превращению углеводов в жиры и, как следствие, к усугублению опасного недуга.
Также следует воздержаться от сдобных булочек и макарон.
Приготовление еды на пару; продукты можно также запекать, тушить или варить. Увеличение приемов пищи до шести раз в день.
Снижение в рационе количества углеводов и жиров.
А вот белки диабетикам с жировым гепатозом необходимо употреблять в том же количестве, что и здоровым людям. Отказ от сахара в пользу рекомендованного врачом заменителя.
Именно эта диета рекомендована диабетикам с жировым поражением печени. Несмотря на множество «нельзя», меню таких пациентов может быть разнообразным, а составляющие его блюда – не только полезными, но и очень вкусными! Что же разрешает данная лечебная диета? Вот перечень продуктов и некоторых блюд:
- мясо птицы, кролика, индейки
- нежирная рыба
- цельнозерновые продукты
- свежие овощи и фрукты
- гречневая, пшеничная, овсяная каши
- молочные и кисломолочные продукты с низким содержанием жира
- Салаты следует заправлять нежирной сметаной, лимонным соком, домашним йогуртом пониженной жирности.
- Яйца употреблять можно, но не более одного в день.
Так, например, дневной рацион пациента может состоять из:
- творожной запеканки и отвара из шиповника на завтрак, капустного супа и фаршированного болгарского перца на обед, вареного яйца на полдник и отварной рыбы с салатом из свежих овощей на ужин.
Следует помнить, что лечение без соблюдения диеты при данном диагнозе не будет успешным.
Пренебрежение диетой пациентом с жировым гепатозом может привести к фиброзу, а то и циррозу печени – заболеванию, при котором не исключен смертельный исход. Так, от цирроза каждый год на планете умирает 300 тысяч человек. Ошибка считать цирроз болезнью хронических алкоголиков.
Цирроз может также стать бедой больного с сахарным диабетом и недостаточно внимательным отношением к своему рациону и лечению. По статистике, цирроз чаще всего поражает людей в возрасте от 35 до 60 лет, а смерть каждого сотого человека из этой возрастной группы наступает именно от цирроза.
Но даже цирроз не является приговором! Чтобы не случилось непоправимого, регулярно проходите профилактические осмотры, выполняйте назначения врача, запаситесь терпением для борьбы с коварным недугом.
Сахарный диабет является одним из факторов риска развития цирроза печени. Сахарный диабет представляет собой заболевание, при котором нарушены функции поджелудочной железы, регулирующие обмен и расщепление глюкозы. Сахарный диабет является наследственным заболеванием.
Эти органы вынуждены работать в полную силу, через определенное время они перестают справляться со своей функцией, их ресурсы истощаются. Главным же разрушающим фактором является глюкоза, которая не до конца перерабатывается. Непереработанные углеводы преобразуются в жиры, и цикл повторяется снова и снова.
Избыток жиров приводит к развитию жирового гепатоза. Печень проходит следующие стадии патологического процесса:
Накопление жиров в печени приводит к разрушению гепатоцитов и через какое-то время – к развитию воспаления. Это происходит из-за действия холестерина, липопротеидов высокой и низкой плотности, триглицеридов. Их скопление в печения называют стеатозом, а воспалительную реакцию вследствие воздействия этих веществ – стеатогепатитом.
Затем разрушенные гепатоциты начинают замещаться фиброзной тканью, а потом развивается и цирроз печени. Из-за того, что жиры накапливаются и не полностью перерабатываются в печени, происходит их распространение по всему организму.
Все эти процессы происходят в том случае, если не происходит адекватного лечения сахарного диабета. При соблюдении диеты, приеме назначенных сахароснижающих препаратов или инсулина, если это необходимо, поддержании хотя бы минимального уровня физической нагрузки больной человек может прожить длительное время без осложнений.
Если сахарный диабет находится в состоянии компенсации, то цирроз печени не разовьется либо разовьется, но по другой причине. Однако при не леченом диабете могут возникнуть следующие признаки цирроза печени:
- Небольшое повышение температуры тела, слабость
- Желтуха
- Болезненность в правом подреберье
- Увеличение печени
- Сосудистые звездочки
Развитие всех осложнений цирроза:
Изменение биохимических показателей:
- повышаются билирубин, специфические печеночные ферменты, трансаминазы (АсТ, АлТ), гамма-ГГТ, щелочная фосфатаза
Сахарный диабет I типа развивается в молодом возрасте и с самого начала является инсулинозависимым. При коррекции состояния цирроз печени не разовьется. При отсутствии лечения печень на первых этапах увеличивается, становится болезненной, но ее поверхность пока гладкая, без узлов.
Если заболевание поддается лечению, то размеры и функция печени постепенно приходят в норму. Однако на начальных стадиях лечения патологический процесс в печени может усилиться. Это связано с тем, что поражение печени при диабете такого типа связано с накоплением гликогена в печени, которое при назначении инсулина поначалу увеличивается.
Затем все нормализуется. Но если диабет не поддается лечению или больной не лечится сознательно, патологические процессы в печени усугубляются, гепатоциты начинают гибнуть и разрастается соединительная ткань – развивается цирроз.
При инсулинонезависимом диабете поражение печени происходит вследствие отложения жиров и развития жирового гепатита. При лечении диабета такого не произойдет. Лечение цирроза печени при сахарном диабете Лучше всего, если цирроз будет обнаружен на начальных стадиях. Тогда его легче всего лечить.
Урсодезоксихолиевую кислоту (Урсосан) назначают при развитии стеатоза и стеатогепатита. Этот препарат обладает противоспалительным действием, защищает клетки печени от повреждений, а также нормализует ток желчи.
Помните! Самолечение может вызвать неисправимые последствия для Вашего здоровья! При первых симптомах заболевания мы рекомендуем незамедлительно обратиться к специалисту!
Здоровье печени и сахарный диабет взаимосвязаны. Печень хранит и производит сахар — действует как резервуар глюкозы (топлива) в организме, поддерживает циркулирующий уровень глюкозы в крови.
В зависимости от потребности организма хранение или высвобождение глюкозы сигнализируется гормонами инсулином и глюкагоном. Вот что происходит во время приема пищи: печень запасает глюкозу в виде гликогена для использования позже, когда организм будет нуждаться в ней.
Высокий уровень инсулина и подавляемые уровни глюкагона во время еды, способствуют превращению глюкозы в гликоген. Организм запрограммирован на производство глюкозы в случае необходимости. Поэтому если человек не кушает, особенно ночью или между приемами пищи, организм вынужден синтезировать свою собственную глюкозу.
В процессе гликогенолиза происходит превращение гликогена в глюкозу. У организма есть еще один способ выработки глюкозы из аминокислот, продуктов жизнедеятельности и жира. Этот процесс называется глюконеогенез.
Если организму не хватает гликогена, он все равно старается сохранить поставки глюкозы к органам, которые всегда в ней нуждаются (мозг, красные клетки крови и почки). В дополнение к поставкам глюкозы, печень производит альтернативные виды топлива – кетоны, производимые из жиров.
Сигналом для начала этого процесса – кетогенеза – является низкий уровень инсулина. Кетоны сжигаются как топливо, цель этого процесса – экономия резервов глюкозы для органов, которые больше всего в нем нуждаются.
Во многих случаях высокий уровень глюкозы в крови по утрам при сахарном диабете 2 типа является результатом чрезмерного глюконеогенеза за ночь. Образование большого количества кетонов является менее распространенной проблемой, но может быть опасным и нуждается в срочной медицинской помощи.
Если вы не болеете сахарным диабетом 2 типа, то должны знать, что накопление жира в клетках печени повышает риск развития этого заболевания (независимо от того, сколько жира в других частях вашего организма).
В ходе ряда исследований показано, что жировое перерождение печени (жировой гепатоз) может быть независимым фактором риска для сахарного диабета 2 типа. Исследователи обнаружили, что у людей с жировым гепатозом имеется повышенный риск развития сахарного диабета 2 типа в течение 5 лет.
Даже при аналогичной концентрации инсулина люди с жировым перерождением печени имели в 2 раза более высокий риск развития сахарного диабета 2 типа. Гепатоз печени диагностируют примерно у 1/3 части населения США.
В некоторых случаях это заболевание протекает бессимптомно, но в других случаях оно может привести к повреждению печени или даже печеночной недостаточности. Жирная печень часто ассоциируется с алкогольной болезнью печени, но может также иметь и другие причины.
В исследовании, опубликованном в Журнале клинической эндокринологии и метаболизма, ученые рассмотрели соотношение между жировым перерождением печени и риском сахарного диабета у 11,091 взрослых в Корее. В начале исследования в 2003 году и через 5 лет были измерены уровни концентрации инсулина и функции печени.
В последующий период у менее 1% людей без жирового перерождения печени развился сахарный диабет 2 типа по сравнению с 4% при жировом гепатозе. После корректировки маркеров инсулинорезистентности в начале исследования, риск развития сахарного диабета 2 типа по-прежнему был выше среди лиц с жировым перерождением печени.
Например, среди лиц с наиболее высокими уровнями инсулина в начале исследования при жировом гепатозе вероятность развития сахарного диабета 2 типа была в 2 раза выше. Кроме того, независимо от инсулинорезистентности в начале исследования, люди с жировым перерождением печени имели больше факторов риска для сахарного диабета 2 типа (более высокие уровни глюкозы и холестерина).
Если Вы употребляете алкогольные напитки, откажитесь от них. Ведь здоровая печень в организме выполняет более 500 жизненно важных функций.
источник

