- 1 Внешние признаки цирроза печени
- 2 Лицо
- 3 Кожа
- 4 Желтуха
- 5 Язык
- 6 Сосудистые звездочки
- 7 Ксантомы
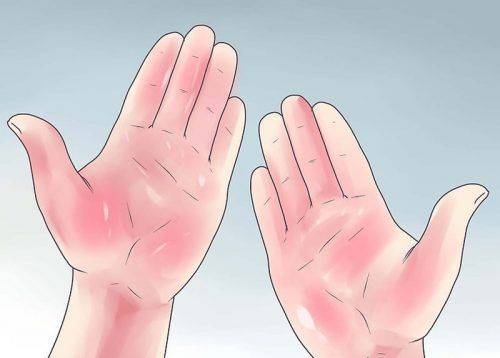
- 8 Покраснение ладоней
- 9 Ногти
- 10 Фаланги
- 11 Отек ног
- 12 Астериксис
- 13 Гинекомастия
- 14 Живот
- 15 «Лягушечий живот»
- 16 «Голова медузы»
- 17 «Лысый» живот
Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Часто начальные стадии цирроза печени развиваются скрытно, поэтому симптомов заболевания практически нет. Первые внешние признаки цирроза печени появляются уже на поздних стадиях, когда недуг поразил значительные участки органа. Основные внешние проявления связаны с изменением цвета лицевой части, ладоней, атрофией мышц и фаланг пальцев. При возникновении осложненного асцитом цирроза появляется увеличенный живот, молочные железы уплотняются у женщин и увеличивают у мужчин, выпадают волосы на животе, лобке и ногах, сильно отекают конечности.

Наряду с общими симптомами, такими, как боли в правом подреберье, колики, подташнивание со рвотой, снижение тонуса и силы мышц, кожный зуд, диарея и истощение, больные циррозом сильно изменяются внешне. Именно визуальные признаки являются специфичными для цирроза.
Наиболее характерные внешние проявления циррозного поражения печени следующие:
- желтушный оттенок кожи;
- пересыхание дермы с сильным шелушением;
- ксантелазм — желто-коричневые пигментные пятна вокруг глаз;
- утолщение пальцев на верхних конечностях с отеком нижних и явной припухлостью суставов;
- сосудистые «звездочки» и «паутина» на животе, конечностях, суставах;
- отек языка.
На терминальной, последней стадии у большинства циррозных больных появляется асцит — избыточное скопление жидкости в брюшной полости. Главный симптом этого осложнения — увеличенный живот с явно выраженной сетью сосудов, подобный «голове медузы». При этом кожа гладкая, зеркальная без оволосения.
Некоторые из признаков говорят о сопутствующих заболеваниях, развившихся на фоне цирроза.
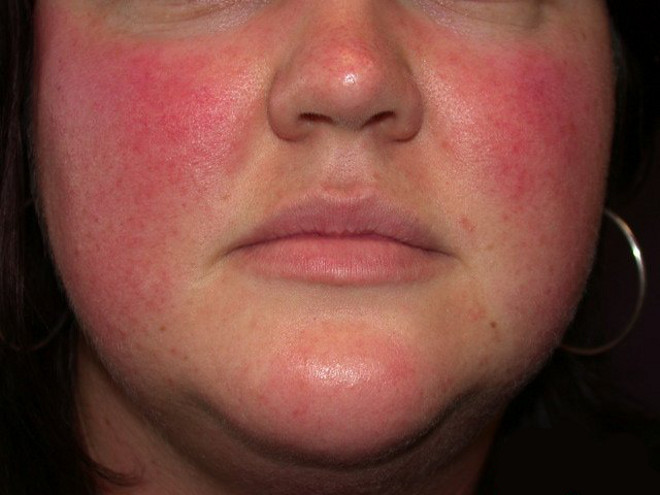
Первые внешние проявления цирроза видны на лице, которое становится сильно исхудавшим и отличается:
- нездоровым субиктеричным оттенком кожи с ярко-алыми, неестественными губами;
- выдающимися костями скул с проявлением эритемы и расширением капилляров;
- темно-коричневыми кругами под глазами;
- гладкой, полупрозрачной кожей, которая из-за сухости сильно шелушиться и кажется сморщенной.
Изменения кожи лицевой части и сосудистые кровеносные сетки не может скрыть косметика, а сухость не устраняется кремами любой жирности.
При циррозе печени сильно страдает кожа. На ней образуются многочисленные высыпания разного характера, оттенок становится желтушный. Кожа постоянно сохнет, поэтому сильно зудит, морщится и шелушится. Такое ощущение связано с превышением уровня компонентов желчи в крови из-за обструктивного поражения печени. Уменьшить зуд помогают антигистаминные препараты и диета, обогащенная ненасыщенными жирными кислотами и холестирамином.
Наряду с разнообразной сыпью подобной крапивнице, цирроз вызывает появление «звездочек» на коже в верхней части тела, что связано с расширением кровеносных сосудов. Сильному визуальному изменению подвергается кожа ладоней и ступней, которая становится неестественно красной. Этот симптом называется пальмарной эритемой. Иногда покраснение наблюдается на сгибах фаланг пальцев.

На теле постепенно выступают пигментные пятна, которые при надавливании быстро бледнеют, но быстро возвращаются по мере прекращения давления. Также развивается пурпура, которая характеризуется мелкой геморрагической сыпью. Проявляется симптом на нижних конечностях и голенях.
Если была поражена гепатобилиарная система, появляются грязно-серые пятна на больших поверхностях кожи. При вторичных гормональных нарушениях появляются атрофические полосы в зоне бедер на ногах, на ягодицах и в нижней части живота.
При циррозе могут появиться волдыри, поверхностные рубцы и прочие пигментные пятна на открытых участках кожи.
Характерным признаком прогрессирующего цирроза является желтушный окрас кожи, слизистых и глазных склер. Состояние связано с потерей пораженным органом способности переребатывать билирубин. Это вещество начинает выделяться в кровь и мочу, поэтому кожа желтеет, а испускаемая мочевиком жидкость темнеет.
На последних стадиях этот орган у больных циррозом людей приобретает неестественно ярко-красный оттенок. По мере ухудшения состояния цвет темнеет до фиолетового оттенка. Орган сильно пересыхает и отекает, что сигнализирует о развитии печеночной недостаточности.
Этим термином называют состояние, при котором подкожные сосуды сильно расширяются, что проявляется появлением паутинки из сосудов или сосудистых «звездочек». Паутинка представляет собой нехарактерное скопление вен, которое локализуется на коже туловище, лице, руках.

При надавливании на ангиому в центре будет пульсировать красная точка «звездочка» — центральная артериола. По мере расхождения крови по капиллярам точка будет бледнеть.
Сосудистые «звездочки» сигнализируют о серьезном поражении печени. Однако симптом может проявиться не только при заболевании, но и при беременности, сильном недоедании, а также у здоровых людей.
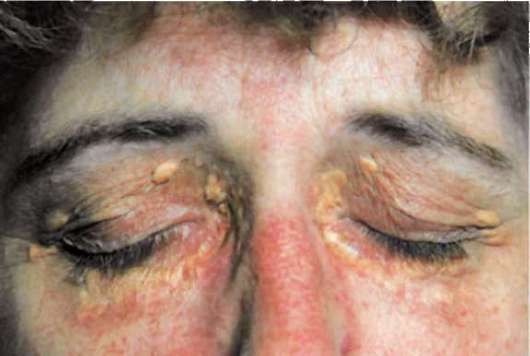
Этим термином называют изменения на коже, вызванные нарушением липидного обмена. Ксантомы — это желтоватые мягкие бляшки, локализованные вокруг глаз на веках. Такой симптом часто развивается у больных циррозом женщин.
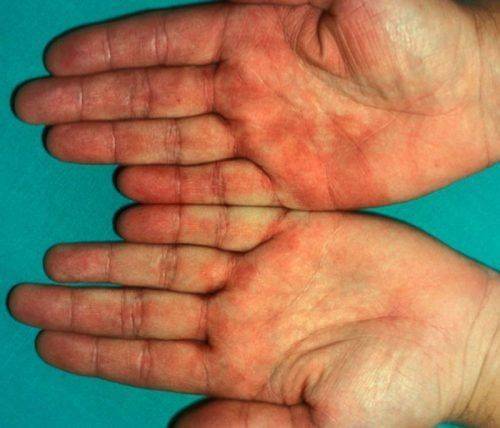
Специфичным внешним проявлением цирроза является покраснение ладоней, которые еще называют печеночными или эритремальными. Симптом внешне схож с выраженным пятнистым высыпанием красного цвета. Покраснения локализуются преимущественно на внешней стороне ладони по направлению от большого пальца к мизинцу. Связано состояние с изменением метаболизма гормонов, сосудистыми изменениями на фоне цирроза.
Другие заболевания, проявляющиеся этим симптом, следующие:
- ревматоидный артрит;
- гипертиреоз;
- раковые заболевания крови.
Ладошки могут краснеть у беременной из-за гормональной перестройки.

При циррозном поражении печени с массивной обструкцией сильно страдают ногти. Изменение структуры ногтевой пластины связано с сильнейшим нарушением обмена веществ, слабым синтезом белков и недостаточной всасываемостью витаминов с минералами. На фоне этого ногтевая пластина разрушается на клеточном уровне из-за нарушения процессов созревания основы. При постепенном разрушении тканей печени и появлении стойкой дисфункции ногти становятся:
- тонкими, хрупкими;
- слабо растут;
- покрываются белесыми пятнами и полосами разной величины.
Различают несколько состояний:
- Молочные ногти, когда пластина становится сплошного белого оттенка с незаметной ногтевой лункой. Первопричиной симптома является нарушение выработки кератина — белка, принимающего участие в созревании ногтя.
- Линии Мюрке, когда появляются белесые полосы на пластине, идущие параллельные ее лунке. Это объясняется сокращением концентрации альбумина, вырабатываемого печенью.
- Ногти Терри, когда нижняя половина ногтя приобретает темный окрас, а верхняя — светло-молочный. Это вызвано развившимся отеком и слабостью кровообращения. Между этими зонами на пластине образуется розовая или коричневая полоска, ширина которой — 0,3—0,5 мм.
- «Часовые стекла», когда ногти становятся выпуклыми и слишком гладкими, зеркальными. Это вызвано замещением здоровых тканей между костью и ногтевой пластиной соединительной.
Состояние называется «барабанные палочки», когда концевые фаланги округляются и набухают, а ногтевая пластина выпирает. Постепенно «ссыхается» мышечная часть длинной фаланги, а сустав опухает. Пальцы становятся крючковатыми.
Первопричинами развития симптомов считаются:
- обменные нарушения под влиянием сильного поражения печени;
- кислородное голодание из-за нарушенного кровообращения концевых фаланг и появление анастомозов для улучшения кровотока.
«Барабанные палочки» часто свидетельствуют о развитии билиарного заболевания печени.
При циррозе печени происходит водно-солевой баланс, жидкость начинает накапливаться в тканях, что приводит к сильной отечности ног. По мере прогрессирования заболевания отек подымается со ступней к животу. Наиболее видным становится отек ног по вечерам.
Термином названо асимметричное мышечное передергивание, связанное с сильным напряжением мышц рук, ног, шеи, корпуса. Астериксис проявляется при произвольно сокращение мышц, поэтому не виден в состоянии комы.
Причины появления симптома — развитие метаболической энцефалопатии. Астериксис может быть односторонним или двусторонним. Выявить его можно при вытягивании рук перед корпусом. Через несколько секунд возникнет произвольный тремор (содрогание) конечностей с быстрым возвращением в исходное положение.
Термин характеризует состояние, при котором у мужчин разрастается железистая ткань в груди. Это связано со скачком эстрадиола и падением тестостерона в крови и железистой пролиферацией. Под соском образуется скоплением уплотненной ткани, которая располагается несимметрично.
По мере развития осложнения появляются другие симптомы:
Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…

Терминальная стадия цирроза часто сопровождается асцитом, характеризуемым скоплением избыточной жидкости в перитонеальной полости. На фоне этого развивается сильный отек конечностей, живота, появляется одышка.
Передняя стенка брюшной полости увеличивается до больших размеров, при этом сильно ухудшается общее самочувствие больного. Живот становится неестественно гладким, слегка расширенным в нижней части. Пупок сильно выпирает.
Длительный застой жидкости вызывает:
- развитие воспалительных процессов;
- повышением нагрузки на почки;
- потемнение и помутнение мочи;
- задержку мочеиспускания.

- неспособность больного органа пропускать достаточный объем жидкости, в результате чего избыточная жидкость из кровеносной системы выдавливается в близлежащие ткани брюшины;
- недостаточность функций, отвечающих за синтез белка, поэтому на фоне дефицита альбумина жидкая часть крови не удерживается в русле, и выливается из вены в брюшную полость;
- повышение уровня натрия из-за задержки жидкости в организме и неспособности печени обеззараживать токсины;
- сбой в работе лимфатической системы из-за снижения выработки лимфы печенью.
Состояние, при котором на опухшем животе проявляются поверхностные вены, расширенные на фоне развития варикоза. При развитии портальной гипертензии и варикоза портальной вены происходит шунтирование крови в пупочные вены, а затем — в поверхностные сосуды живота. Поэтому они выступают и хорошо визуализируются на коже передней брюшной стенки.
Состояние характерно для мужчин, заболевших циррозом. Наблюдается облысение абдоминальной части живота, включая ноги и паховую зону. Симптом может развиться не столько от цирроза, сколько от приема сильных медикаментов, среди которых принимаются гормональные препараты.
Для диагностики нарушения функции печени назначают вычисление коэффициента де Ритиса.
Он позволяет оценить состояние органа и его возможности, а также помочь установить правильный диагноз.
- Когда назначается
- Как вычисляется
- Нормы и отклонения
Для вычисления этого показателя проводится забор крови из вены и её биохимический анализ.

Коэффициент де Ритиса способен сказать о характере патологического процесса, протекающего в печени. Его назначают при подозрении на серьёзные поражения органа. Наиболее информативен анализ при гепатите и циррозе. Он помогает отличить одно заболевание от другого посредством изучения состава крови.
Если врач сомневается в характере процесса — некротический или воспалительный, он назначает пациенту биохимический анализ крови на ферменты печени с вычислением коэффициента де Ритиса. По полученным результатам судят о том, последствием чего стали функциональные изменения в печени и возможно ли восстановление работоспособности органа.

Коэффциент де Ритиса показывает соотношение показателей АЛТ и АСТ в крови. Количество аланинаминотрансферазы и аспартатаминотрансферазы измеряется биохимическими методами.
При поражении клеток печени её ферментативная активность понижается, количество выделяемых активных веществ стремительно падает. Чем сильнее повреждены гепатоциты, тем более низкое значение содержания трансаминаз в крови.
Для расчёта коэффициента де Ритиса количество аспартатаминотраснфераз делят на значение аланинаминотрасфераз. Таким образом определяется отношение АЛТ к АСТ.
Так как рассчитать коэффициент де Ритиса может только врач лаборатории, пациент или узкий специалист получает на руки уже готовые результаты. По полученному показателю оценивают состояние печени, уровень поражения её клеток, ферментную активность и причины патологии.

Количество выделяемых ферментов зависит от организма. У мужчин активность АЛТ ниже, а АСТ выше, чем у женщин ввиду естественных различий.
Также допустимо небольшое отклонение от нормы в сторону понижения или повышения. Это будет свидетельствовать об одной из ситуаций:
- длительное применение спиртосодержащих препаратов, антибиотиков или парацетамола;
- период пубертата;
- активные занятия спортом.
АСТ не относится к истинно печёночным ферментам. Он также содержится в сердце. Поэтому при повышенном показателе АСТ стоит заподозрить возможные проблемы с миокардом. Для уточнения диагноза проводят анализ фракций фермента, по которым определяют, какой орган повреждён.
В целях диагностики точной локализации повреждения рассчитывается, во сколько раз увеличилось содержание АСТ и АЛТ. При сердечной патологии уровень АСТ превышен в 8-10 раз, а АЛТ в 1,5- 2 раза. АЛТ и АСТ при гепатите или циррозе изменяются практически в равной степени.
В норме коэффициент де Ритиса находится в пределах 1. Если этот показатель пониженный, говорят о воспалительном заболевании. Повышать коэффициент де Ритиса способны некротические изменения гепатоцитов.
Ферменты печени АЛТ и АСТ реагируют на любые изменения в структуре её клеток. Расшифровка результатов содержания энзимов в крови позволяет сделать заключение о наличии или отсутствии у человека проблем с этим органом.
Понятие печеночных пятен необходимо разделить на две категории: сыпь, представляющая собой проявление какого-либо заболевания, и безобидные «веснушки» на теле, обусловленные изменением скорости протекания метаболических процессов. Многие ошибочно полагают, что коричневые пигментные пятна не имеют ничего общего с работой печени и являются банальным возрастным проявлением, однако это не так.
Зуд, сыпь и изменение окраса кожи — это вполне характерные признаки многих заболеваний печени и желчного пузыря:
- желтуха — желтизна кожных покровов более выраженно проявляется на теле, а на конечностях возникает, когда заболевание запущено;
- пурпура — это геморрагические пятнышки разного размера, характеризующие внутреннее кровоизлияние;
- пальмарная эритема — это окрашивание ладоней в ярко-красный цвет, обусловленное хроническим заболеванием печени; если надавить на ладони, то цвет бледнеет, но затем восстанавливается;
- «печеночные звездочки» — это мелкие, пульсирующие, слегка выпуклые пятнышки ярко-красного цвета, имеющие по всему периметру тонкие сосудистые ответвления; обычно они локализуются изолированно и лишь при тяжелой печеночной недостаточности проявляются в виде сыпи.
Ярко выраженная сыпь и измененная пигментация кожи — это признак болезни печени, которые необходимо лечить медикаментозно под руководством врача.
Такие симптомы часто сопровождаются другими кожными проявлениями: зуд, фурункулы, растяжки и др. Поэтому врачи выясняют первопричину недуга и назначают лечение. В частности, такая клиническая картина характерна при лямблиозе, гельминтозе и печеночной двуустке, с которыми хорошо справляется Метронидазол. Поскольку данный препарат на 20% улучшает липидный обмен, он оказывается эффективен и среди пациентов, страдающих жировой болезнью печени.
Известно, что печень выполняет десятки функций в организме. С возрастом она начинает хуже справляться со своей основной задачей — очисткой крови. В ней накапливается билирубин (продукт распада эритроцитов) и застаивается так называемая «черная» желчь, а повышенная нагрузка на почки сопровождается накоплением в крови меланина (коричневый пигмент). Совместно эти явления вызывают возникновение темных пятен на коже, преимущественно у людей старше 50 лет. Выраженность таких печеночных веснушек зависит и от состояния здоровья человека. Так, при некоторых заболеваниях длительность жизни эритроцитов составляет не 120, а 50–80 дней, из-за чего происходит большее накопление билирубина, и печени приходится работать на износ.
Выраженность проявления печеночных пятен усиливается под воздействием UV-лучей.
Однако точные причины появления пигментных образований неизвестны, и медики склонны предполагать, что играет роль комплекс факторов: наследственность, скорость метаболизма, сопутствующие заболевания печени и почек и др. Учитывая, что коричневые пятна гораздо чаще возникают у женщин, есть основания думать о гормональной природе их появления. Но даже в этом случае существует прямая связь с работой печени, ведь именно эта железа, наряду с поджелудочной, отвечает за выведение из организма избыточных гормонов. Все безобидные коричневые высыпания принято разделять на 3 категории:
- возрастные (чаще всего поражаются кисти рук и лицо) — проявляются у людей старше 50 лет; на фоне гормональных перестроек они могут возникнуть в период беременности, а со временем лишь немного посветлеть;
- юношеские (появляются на любом участке тела) — такая пигментация бывает в подростковом возрасте и обусловлена генетической предрасположенностью;
- лентиго (покрывают лицо, плечи и руки) — эти пятна возникают при длительном воздействии ультрафиолетовых лучей, поэтому основная группа риска — это люди, часто посещающие солярий;
- инфекционные — после инфекции или травмы могут наблюдаться локальные потемнения тела.
Любое изменение пигментации кожи связано с нарушением работы внутренних органов, чаще всего печени и почек, поэтому внутреннее очищение организма — это первый этап терапии.
Самому трудно оценить месторасположение пигмента, поскольку он может накапливаться в верхнем слое кожных покровов (эпидермис) и внутреннем (дерма). В первом случае пятна обычно сами светлеют и становятся незаметными. При глубоком накоплении пигмента их нужно закрашивать тональным кремом или пройти курс терапии:
- дерматологический крем и маски — это симптоматическое лечение, позволяющее осветлить и скрыть пигментные пятна. Назначаемые мази обычно содержат азелаиновую кислоту, гидрохинон и третиноин, например, «Скинорен»;
- фотоомоложение — это своего рода «поглощение» пигмента интенсивным световым потоком;
- криотерапия — это удаление пятен посредством жидкого азота. Однако при воздействии на очень чувствительную кожу могут появиться «холодные ожоги» в виде небольших шрамиков. Поэтому данную процедуру используют, если пятна небольшие и сосредоточены в одном месте;
- лазерное удаление — такое лечение безболезненно и эффективно, но результат может быть непредсказуем, и коричневое пятно потемнеет еще больше. Поэтому необходимо опробовать лазерное воздействие на небольшом участке кожи.
Многие аптечные крема и маски имеют высокую концентрацию активных веществ, которые вызывают разную реакцию кожи. Иногда ощущается легкое пощипывание, а иногда кажется, что лицо горит. К тому же, для получения эффекта некоторые мази нужно использовать минимум 3 месяца, например, серию «Bayer». Народные средства лишены этого недостатка, поэтому для удаления пигментных пятен стоит попробовать такие рецепты:
- ежедневно по 3 раза в день нужно протирать лицо натуральными соками из алоэ, календулы, апельсина, грейпфрута, лимона, смородины, рябины или огурца. Эти средства нужно осторожно использовать женщинам с сухой кожей;
- раз в неделю можно наносить на лицо маску на 15 минут: творог (или белое мыло) + нашатырь + перекись водорода либо лимонный сок + белая глина;
- летом нужно заготовить витаминные кубики: сделать концентрированный отвар мяты и ромашки, кашицеобразные составы из клубники или смородины и заморозить. По утрам нужно протирать лицо такими кубиками — они взбадривают кожу, а кислота, содержащаяся в клубнике, оказывает отбеливающее действие. Перед сном лучше всего использовать сок алоэ.
Лазерная терапия редко применяется для осветления «печеночных веснушек», поскольку их очень легко скрыть современной косметикой. Другое дело, если начали появляться кератомы — доброкачественные наросты диаметром до 2,5 см. В отличие от обычной пигментации, они имеют выпуклую форму и грязноватый вид, поэтому скрыть их бывает непросто. Проведение лазерной терапии также имеет свои особенности:
- 1–1,5 месяца до процедуры нужно избегать UV-воздействия;
- летом надо ежедневно наносить на кожу крем с уровнем защиты SPF 50;
- за час до лазерного воздействия кожу покрывают обезболивающей мазью;
- во время процедуры, которая длится 20–30 минут, постоянно нагнетается холодный воздух для снижения болевых ощущений, но пациент все равно может чувствовать тепло и небольшое покалывание;
- припухлость и покраснение сохраняется еще несколько дней после процедуры, поэтому нельзя посещать баню, а умываться лучше детским или хозяйственным мылом;
- для уменьшения покраснения после процедуры можно делать влажные холодные компрессы, лучше всего перед сном.
Идеальным временем для лазерного удаления печеночных пятен является осень. Эффект от процедуры сохранится дольше, если наносить на кожу солнцезащитные кремы даже в неопасный период (весна, осень).
Лазерное воздействие, как и косметические маски — это симптоматическая терапия, поэтому при склонности к чрезмерной пигментации печеночные точки могут потемнеть снова. Во избежание этого необходимо придерживаться профилактических мер:
- следить за здоровьем внутренних органов;
- очищать организм посредством рисовой диеты и разгрузочных дней;
- обогатить привычный рацион витаминами A, PP, C и ограничить потребление сладких и мучных изделий, которые благоприятствуют распространению паразитов и грибковой микрофлоры в организме;
- избегать вредных воздействий на печень (алкоголь, смолы табака);
- отказаться от частого посещения солярия;
- защищать кожу от агрессивного летнего солнца в часы наибольшей активности (12:00–15:00), надевать длинные легкие юбки или брюки;
- наносить солнцезащитный крем, отдыхая на пляже.
источник
Печень – непарная железа, функции не дублируются другими органами. Это обезвреживание ядов, токсинов, удаление излишков гормонов, регуляция липидного, углеводного, энергообмена, хранение запасов витаминов, синтез холестерина, желчных кислот и билирубина.
Печеночная патология нарушает жизнедеятельность организма. Клиническая картина заболевания сопровождается яркими внешними признаками, позволяющими определить место дефекта. Цирроз печени на фото дает возможность увидеть развитие болезни.
Цирроз – неизлечимое заболевание, при котором паренхима заменяется соединительной тканью. Главную роль в процессе играют клетки Ито. В спокойном состоянии они занимаются запасами витамина А, при повреждении железы токсинами, вирусами, алкоголем, клетки приходят в активное состояние.
За счет активности происходит заживление пораженного участка с образованием рубцовой соединительной ткани. Со временем количество рубцов увеличивается, паренхима становится островками с фиброзным окружением, нарушается кровоснабжение. Токсины и гормоны не обезвреживаются, попадают в кровь.
Цирроз развивается постепенно. На ранних стадиях повреждения невелики, функциональность сохраняется.
Внешних проявлений не видно. Отчетливые признаки появляются на поздних этапах, когда процесс поражает большое количество паренхимы.
- Диспепсические расстройства.
- Желтушность кожи, слизистых, склер глаз.
- Потеря веса.
- Увеличение живота, выпячивание пупка.
- Угнетенное состояние, нарушение режима сна и бодрствования.
- Расширение вен в области живота.
- Сосудистые звездочки.
- Покраснение ладоней.
- Гинекомастия у мужчин, снижение либидо.
- Изменение формы ногтей и пальцев.
Фото больных циррозом печени позволяет рассмотреть внешние особенности.
Железа состоит из двух долей, разделенных связкой. Правая сторона крупнее левой. Находится в правом подреберье. Природная защита – грудная клетка. В здоровом состоянии поверхность органа гладкая и ровная, плотная на ощупь. На фото можно рассмотреть, как выглядит здоровая железа.

При циррозе поверхность органа бугристая, края неровные. Железа выступает из-под края реберной дуги. Так выглядит цирроз на фото.
Отчетливо заметны изменения в структуре ткани, процесс уже развивается, но орган еще в рабочем состоянии – здоровая паренхима преобладает. Цирроз в последней стадии – на следующем фото. Железа полностью поражена фиброзными образованиями, не выполняет своих функций.
На фото видно, что цвет кала при циррозе печени белый.
Причина – отсутствие пигмента, окрашивающего каловые массы коричневым. В норме билирубин связывается в паренхиме органа, выходит в желчевыводящие протоки в качестве непрямого билирубина. Желчь выделяется в кишечник, билирубин преобразуется в уробилин и стеркобилин. Уробилин придает моче желтый цвет, стеркобилин – коричневый каловым массам. При циррозе связывания билирубина в печени не происходит, он в свободной форме выводится в кровь, не достигает кишечника.
Стул при циррозе имеет другие цветовые варианты. На фото – кал с прожилками крови.
Появляется во время осложнения цирроза – кишечного кровотечения. Связано с варикозом геморроидальных узлов.
Еще один тип выделений на фото – мелена, черный кал.
Симптом внутреннего кровотечения. Чернота – последствия пребывания крови в желудке. Выявление подобных признаков – сигнал к госпитализации.
Язык при циррозе – малинового цвета, блестящий. Связано с прекращением переработки эстрогена и анемией.
Ладони при циррозе красного цвета – пальмарная эритема. При пальпаторном воздействии на область покраснения, она бледнеет, затем возвращается исходное состояние. На фото – ладони с эритемой.
Таким же образом выглядят подошвы ног и сгибы пальцев. Причина – нарушение переработки эстрогена.
Цвет лица приобретает желтушный оттенок из-за выброса билирубина.
Кожа сухая, шелушится. Крема не помогают. Лицо худеет, обостряется очертание скуловых костей. Под глазами появляются темные круги. На веках появляются бляшки темного цвета, ксантомы. Это отчетливо просматривается на фото.
Нарушения пигментации называют ксантелазмы. Это специфические красные пятна. На фото видны места типичного расположения – щеки и шея.
Как выглядит человек при циррозе, ярко передают фото – потеря веса, потемнение под глазами.
Пожелтение склер и кожных покровов.
Пальцы принимают форму “барабанных палочек”, утолщаются верхние фаланги. Со временем ногти формируются как “часовые стекла”, это можно увидеть на фотографиях.
В завершающих стадиях живот увеличивается, причина – асцит, жидкость. Механизм – пропотевание лимфы. Жидкость прозрачная, образуется постепенно, с утяжелением патологии накапливается значительное количество, которое раздувает живот. При перкуссии, простукивании, звук тупой. Если на живот нажимать толчками, ответ будет волнообразный.
Вены на животе увеличены, образуют “голову медузы”.
На поздних стадиях наблюдается выпячивание пупка.
“Сосудистые звездочки” – простонародное название, на научном языке именуется телеангеоэктазия. Явление связано с гормональными нарушениями, представляет расширение сосудов, потерявших эластичность.
Локализация возможна в любом месте, как на конечностях, так и на лице.
Лицевой дефект не поддается косметической коррекции, что доставляет психологическую проблему пациентам женского пола.
Заболевание развивается постепенно. На последних этапах возникают осложнения, которые угрожают жизни пациента.

- Асцит.
Скопление жидкости. Связано с нарушением функции обработки лимфатической системы печенью. На ранних этапах скопление невелико, с развитием процесса количество жидкости увеличивается, может достигать 26 литров. Живот при такой патологии выглядит натянутым, вздуваются вены и выпячивается пупок. При постукивании звук глухой. Большое скопление жидкости в брюшной полости приводит к смещению сердца и легких, вследствие давления на диафргагму. Возрастает давление в полости брюшины, что провоцирует варикозное расширение вен пищевода и кишечника. - Внутренние кровотечения.
Рубцовые ткани печени сдавливают сосуды, что вызывает перестройку путей кровоснабжения. В результате повышается давление на сосуды пищевода, желудка, кишечника. Стенки истончаются, возникают выпячивания по типу аневризмы. Это варикозное расширение. Расширенные стенки утонченный, это риск прорыва при малейшем провоцирующем факторе. Проявляется рвотой с прожилками крови, кровью,”кофейной гущей”. Стул с прожилками крови, либо “меллена”. Требует срочной госпитализации. - Гепаторенальный синдром.
Почечная недостаточность на фоне повреждения печени. Нарушение функциональное, при здоровой почке – результат отравления продуктами, которые печень не смогла переработать. Люди погибают от почечно-печеночной недостаточности. - Энцефалопатия и печеночная кома.
Энцефалопатия – предвестник. Отравление продуктами распада настолько велико, что повреждается головной мозг. Нарушаются процессы пространственно-временных связей, памяти, внимания. Затем – потеря сознания, сопор, кома.
При раннем обнаружении и соблюдении рекомендаций врача, люди живут 20-25 лет. Здоровый образ жизни, выполнение назначений доктора – шанс продлить жизнь надолго.
источник
Данное явление относится к «печеночным знакам», и свидетельствует о печеночно-клеточной недостаточности. Чаще всего последнее объясняется циррозом. Поэтому ладонная эритема в сочетании с другими явлениями гепатологической патологии должна насторожить врача любой специальности и заставить его вести диагностический поиск в отношении поражения печени.
Как говорилось ранее, «печеночные знаки» (в т. ч. и эритема), возникающие на коже человека, являются следствием развившейся печеночно-клеточной недостаточности. Т. е. печень становится неспособной выполнять полноценно свои основные функции. В частности, нарушается процесс утилизации «отработавших» гормонов, среди которые особое место занимают эстрогены.
Возникшая гиперэстрогенемия оказывает системное влияние на организм, особенно на сосудистую стенку, вызывая дилатацию капилляров, способствуя открытию артериовенозных шунтов (зоны соединения артериального и венозного русла). Это, в свою очередь, приводит к притоку крови на периферию. Отсюда – покраснение (эритема) ладоней и формирование телеангиоэктазий (или, проще говоря, сосудистых звездочек).
Но стоит сказать, что уровень эстрогенов может быть повышен и при иных обстоятельствах, особенно если речь идет о женщинах. Так, беременность, разнообразные опухолевые процессы в яичниках, период менопаузы, гормональные дисфункции у лиц женского пола могут сопровождаться гиперэстрогенемией (и, как следствие, эритемой). Поэтому данный симптом диагностически значим только в сочетании с другими признаками поражения того или иного органа.
Таким образом, пальмарная эритема может сопровождать следующие физиологические состояния и заболевания:
- Беременность.
- Поликистоз яичников.
- Гормонально-активные опухоли яичников.
- Нарушения менструального цикла.
- Цирроз печени.
- Ожирение.
- Хроническую почечную недостаточность.
- Синдром избыточной активности ароматазы.
- Наследственные патологии (болезнь Лане).
Пальмарная эритема чаще появляется на ладонях. Прежде всего поражаются возвышения большого пальца и мизинца. Кожа в этих зонах достаточно прозрачна, а сосуды под ней практически не смыкаются даже в норме, поэтому эритема здесь наиболее яркая. Реже, аналогичные явления могут появиться и на подошве стоп.
Эритема может выглядеть как сплошное красное пятно либо как множество алых пятнышек на ладонях. При этом кожа теплая, не зудит. При надавливании краснота исчезает, но появляется вновь после прекращения давления.
При поражении печени пальмарная эритема появляется наряду с:
- телеангиоэктазиями;
- красным малиновым, лакированным языком;
- ярко-красными блестящими губами;
- геморрагическим синдромом (кровоточивость десен, носовые кровотечения, синяки на коже и т. д.);
- гинекомастией (у мужчин);
- аменореей (у женщин);
- импотенцией.
Сочетание хотя бы нескольких симптомов с эритемой – тревожный признак. При их обнаружении у себя, стоит проконсультироваться со специалистом.
Чтобы пальмарная эритема прошла, прежде всего, необходимо вылечить основное заболевание. Соответственно, терапией пациента должен заниматься тот врач, который специализируется на патологии, повлекшей данный симптом.
Но в любом случае первым, с кем столкнется больной по этому вопросу, будет врач-терапевт. При выявлении гепатобилиарного заболевания он либо будет продолжать лечение пациента самостоятельно (т. к. это в его компетенции), либо направит больного к более узкому специалисту – гастроэнтерологу или даже к гепатологу.
В случае выявления проблемы гинекологического спектра, заниматься пациентом станет врач-гинеколог и эндокринолог.
Диагностический поиск заключается в выявлении у больного патологий, которые сопровождает пальмарная эритема. После тщательного сбора анамнеза и физикального обследования, доктор определяется с дополнительными методами исследования, для уточнения предварительного диагноза.
В первую очередь необходимо исключить патологию печени. Для этого проводят:
- Общий анализ крови (оценивают уровень эритроцитов, тромбоцитов, лейко- и лимфоцитов, гемоглобин, исключают синдром гиперспленизма).
- Биохимический анализ крови (изучают активность трансаминаз – специфические ферменты, которые находятся преимущественно в гепатоцитах, а значит при их разрушении усиливают свою активность; оценивают уровень белка – белковосинтетическая функция печени; уровень билирубина и его фракций, холестерин, щелочную фосфатазу, ГГТП и др.).
- Общий анализ мочи и кала (цвет, уровень уробилина и стеркобилина).
- УЗИ органов брюшной полости.
- КТ или МРТ (по показаниям).
Чтобы избавиться от ладонной эритемы, необходимо устранить причину ее возникновения. Т. е. лечить то заболевание, вследствие которого она появилась.
Чаще всего такой болезнью является цирроз печени. Его терапия зависит от этиологического агента, приведшего к формированию соединительнотканной перестройки органа. Поэтому лечение эритемы может включать:
- Противовирусные препараты (аналоги нуклеотидов или нуклеозидов – Ламивудин, Телбивудин, Тенофавир и др.).
- В качестве средства для борьбы с вирусами также применяются препараты интерферона (они противопоказаны лицам с циррозом класса B и C по классификации Чайлд-Пью).
- Больным с алкогольным циррозом печени назначаются препараты аминокислоты — Адеметионин в виде двухэтапного курса.
- При первичном билиарном циррозе используют урсодезоксихолевую кислоту (Урсосан).
Особое место в лечение ладонной эритемы занимают лекарственные средства из группы гепатопротекторов (некоторые из них были названы выше). Их задача – максимально восстановить утраченные функции печени (синтетическую, иммунологическую, дезинтоксикационную и др.). Достигается это путем активации ее ферментных систем. К данной группе препаратов относятся:
- фосфолипидные гепатопротекторы (Эссенциале, Фосфоглив);
- флавоноиды (Легалон, Силибор).
- аминокислоты (Гепа-Мерц, Адеметионин).
- препараты растительного происхождения (Артишока экстракт, Билигнин, Лив-52).
Чтобы достичь положительного эффекта от лечения и исчезновения эритемы, необходимо правильно подобрать терапию, сочетание лекарственных средств. Сделать это самостоятельно нельзя, необходима обязательная консультация специалиста для постановки точного диагноза и назначения адекватного лечения.
Для предупреждения появления эритемы на ладонях, необходимо проводить профилактику заболеваний, которые она сопровождает. Для этого стоит:
- Избегать случайных половых связей (риск вирусных гепатитов).
- Делать маникюр/педикюр только у лиц, которые проводят термическую обработку инструментов (контакт с кровью также может стать риском заражения гепатитами C и B).
- Исключить вредные привычки (употребление больших доз алкоголя, особенно его суррогатов).
- Проходить плановые врачебные осмотры со сдачей анализов.
- Своевременно обращаться с возникшими патология гепатобилиарной системы к специалистам.
При обнаружении эритемы ладоней у себя не стоит придаваться панике. Особенно, если этот признак изолирован. Самым лучшим решением станет обращение к доктору, который проведет комплекс нужных исследований с точной установкой причины появления эритемы и назначит адекватную терапию.
Автор: Валентина Анит, специалист,
специально для Dermatologiya.pro
источник
Печеночные ладони — не заболевание как таковое, а состояние, при котором краснеют ладони, в том числе — тыльные поверхности кистей и ступней. В медицине симптом имеет и другое название — пальмарная эритема. Патология проявляется в одном из двух клинических вариантов. Иногда это характерная окраска, представляющая собой множество мелких розово-красных пятен, из-за чего ладони кажутся пестрыми (аналогично могут выглядеть и пальцы, и даже область ногтевого ложа). Второй вариант — это резко очерченная область покраснения, которая постепенно увеличивается в размерах.
Чаще всего подобная проблема бывает при заболеваниях печени. Но иногда она возникает при воспалении легких, полиартрите или бактериальном эндокардите.»Печеночные ладони» наблюдаются при беременности из-за изменений гормонального фона. У женщин такая патология может возникать и на фоне приема оральных контрацептивов, содержащих эстрогены.
Причины развития патологии весьма разнообразны. Хотя многие считают, что она возникает при циррозе печени, на практике все немного сложнее. Печеночные ладони характерны для таких патологий, как:
- различные виды гепатитов (как вирусные, так и алкогольные или токсические);
- печеночная недостаточность в острой или хронической форме;
- гипервитаминоз при передозировке витамина А;
- нехватка витаминов группы В;
- заболевания эндокринной системы, включая сахарный диабет;
- некоторые инфекционные заболевания (туберкулез, скарлатина);
- нарушения обмена веществ, ревматоидный артрит;
- длительный прием некоторых лекарственных средств, включая оральные контрацептивы.
Причиной является повышенное количество женских половых гормонов. В нормальном состоянии печень участвует в процессах регулирования уровня эстрогена. Но при заболеваниях органа функция нарушается, как следствие, увеличивается и уровень содержания гормона, что приводит к расширению кровеносных сосудов. Отсюда и возникает покраснение ладонной поверхности. Сегодня причины возникновения пальмарной эритемы до конца не изучены, но гипотеза, которая гласит, что первопричиной являются гормональные нарушения, является одной из ведущих.
Покраснение ладони возникает при контактном дерматите. Однако у этого заболевания несколько иная природа, обусловленная не уровнем гормонов, а реакциями аутоимунного характера.
Иногда пальмарная эритема развивается в период полового созревания, хотя состояние печени соответствует нормам. Это объясняется гормональным дисбалансом.
На фоне поражения печени нарушается кровообращение в главной, так называемой портальной вене органа, что влечет за собой серьезные осложнения. Но главное в данном случае — то, что формируется дополнительное количество сосудов, которые должны соединить вены и артерии. Нарушение кровообращения и приводит к покраснению ладоней.
источник
Цирроз печени — это патология, при которой клетки паренхимы печени (гепатоциты) повреждаются, а вместо них образуется рубцовая ткань. Ладони при циррозе печени начинают приобретать ярко-красный цвет.
Цирроз — это не только повреждение печени, но и самой кожи. Явными симптомами служат:
- Высыпания на коже (например, крапивница).
- Периодический зуд.
- Сосудистые звездочки.
- Пальмарная эритема (печеночные ладони).
- Пурпура.
- Могут появляться пузыри, поверхностные рубцы, пигментация кожи.
Неприятные ощущения раздражения, жжения и покалывания на участках кожи рук происходят вследствие повышения желчных кислот в тканях и крови.
Сосудистые звездочки, в отличие от зуда, располагаются на верхней части тела и напоминают увеличенные эластичные трубчатые образования, по которым перемещается кровь в организме. Они — результат нарушения местного кровообращения, микроциркуляции крови.
Пальмарная эритема — покраснения ладоней и подошв, а также сгибательных поверхностей пальцев. Если надавать на красную область, то она бледнеет, а потом опять возвращается в исходное состояние. Причина в сосудистой патологии на фоне измененного гормонального фона.
Пурпура — это патологические изменения в организме, выглядят на коже как мелкие капиллярные кровоизлияния. А при поражении гепатобилиарной системы цвет пятен становится грязно-серого цвета.
При гормональных нарушениях на бедрах, ягодицах и внизу живота могут быть атрофические полосы.
При пальмарной эритеме (печеночных ладонях) цвет их становится ярко-красным, а при других поражениях они приобретают и другие оттенки. Данные симптомы могут проявляться независимо от возраста и пола.
Причиной появления могут быть тяжелые патологии печени или другие болезненные отклонения. Но иногда такое явление бывает нормальным для человека.
В зависимости от возникновения и индивидуальности организма лечение, диагностика и клинические симптомы будут различными.
Причины изменения цвета ладоней могут быть различны:
- Туберкулез.
- Цирроз печени.
- Вирусный, токсический или алкогольный гепатит.
- Передозировка витамина А.
- Недостаток витамина B.
- Недостаток ферментов щитовидки.
- Избыток женских половых гормонов.
- Острая и хроническая форма печёночной недостаточности.
- ВСД.
- Контактный дерматит.
- Неспецифический колит.
- Паразитарные заболевания.
- Лейкоз.
- Гепатоз.
- Скарлатина.
- Ревматический артрит.
- ВИЧ и другие заболевания, передающиеся половым путем.
- Период вынашивания ребенка.
- Беспорядочный прием лекарственных средств.
Но бывает, что печеночная краснота на руках может быть нормальным явлением, например, у подростков.
Болезнь зарождается и развивается так как в главной вене печени нарушается кровообращение. В данном случае может возникнуть развитие артериовенозных шунтов. Для нормального питания кожи организма, возникает новое количество сосудов, которые соединяют вены с артериями.
Проявление пальмарной эритемы происходит на обеих ладонях, где четко выражено покраснение, но при этом какой-либо дискомфорт или боли отсутствуют. Главным фактором такого явления служит то, что при нажатии на покрасневшую область, оттенок становится бледно-розовым, но затем цвет возвращается в исходное положение.
Покраснение кожи на ладонях дополнительно может сопровождаться:
- Небольшими болезненными проявлениями при надавливании.
- Появлением красных сосудистых «звездочек».
- Непонятными неприятными ощущениями.
- Жаром на ладонях и стопах.
На приеме у дерматолога, опытный врач с легкостью определит поражение печени. Врачу и пациенту необходимо проводить такие мероприятия, как:
- Опрос.
- Изучение истории болезни.
- Профессиональный осмотр.
- Сдача анализов крови и мочи.
- Рентген и ультразвуковое исследование.
- Компьютерная и магнитно-резонансная томография.
- Забор клеток и тканей (биопсия).
- Дополнительные исследования по необходимости.
- Консультация у специалистов узкой направленности.
Терапия должна быть направлена на устранение источника симптоматики. Общие рекомендации:
- Диетотерапия. Назначается врачом.
- Отказ от продуктов, вызывающих аллергию (шоколад, цитрусовые, соленья, сладости, пряности и многие другие) и вредных привычек.
- ЛФК (лечебная гимнастика).
- Отсутствие стрессов.
По данным симптомам можно определить, что в организме происходят патологические изменения. Сделать это может только врач. Не стоит тянуть с обращением к специалисту, если были обнаружены покраснения на руках или на стопах.
источник