Как правило, новообразование печени впервые обнаруживают при УЗИ, однако чувствительность метода не позволяет выявить все малые опухоли и все имеющиеся узлы. К примеру, для выявления мелких метастазов, которые могут быть наряду с первичной опухолью, разрешающих возможностей ультразвукового исследования недостаточно. В то же время УЗИ навигация помогает контролировать выполнение чрескожной биопсии, что неотъемлемо при интервенционных вмешательствах и полезно в наблюдении за течением процесса.
Для первичной диагностики рака печени УЗИ не пригодно.
В стандарты диагностики рака печени включены компьютерная (КТ) и магнитно-резонансная томографии (МРТ) обязательно с контрастными веществами, выявляющие типичную для гепатоцеллюлярного рака (ГЦР) васкуляризацию (сосудистую структуру) опухоли. Кровоснабжение опухоли идёт из других сосудов, нежели остальная ткань печени. В большинстве случаев злокачественные опухоли печени возникают на фоне хронической патологии, что тоже вносит изменение в картину КТ и МРТ, но есть типичные для каждого состояния моменты выведения контрастного вещества, которые хорошо знают специалисты.
Международные рекомендации считают доказанным гепатоцеллюлярный рак при независимой фиксации изменённого кровоснабжения печени во время динамической КТ и МРТ.
В России выполнение сразу двух исследований обычно не проводят, бывает достаточно и одного, но с совершенно типичной для рака картиной васкуляризации, не оставляющей каких-либо сомнений. Это может быть на выбор КТ с контрастным усилением или МРТ, то есть любой доступный метод объективной лучевой визуализации. Исследования позволяют оценить распространение злокачественного процесса, установить его стадию, оценить состояние всей печени.
Позитронно-эмиссионная томография для первичной диагностики рака печени пока не рекомендуется.
Биопсия позволяет получить морфологическое подтверждение рака. Но и при отрицательном результате нельзя отказаться от диагноза — в подобных случаях требуется динамическое наблюдение с регулярными контрольными обследованиями. Биопсию печени не стоит относить к методам «научно-обоснованного тыка» — манипуляции в глубине организма сложны, а современное оборудование даёт возможность контролировать нахождение иглы и с математической точностью подводить её к нужному месту.
Полученный при биопсии материал может быть малоинформативным совсем не по вине хирурга, а из-за особенностей строения и патологических изменений печени пациента, тем более при наличии цирроза или хронического гепатита.
Биопсия проводится тонкой иглой, так и называется «аспирационная тонкоигольная биопсия печени», когда насасывается материал.
Биопсия столбика ткани предпочтительнее, она именуется «кор-биопсия», но чаще русско-английской смесью «core-биопсия».
Манипуляция малоприятна, но больше психологически, чем физически. В хороших хирургических руках осложнения довольно редки. Вероятность кровотечения из-за повреждения сосуда составляет едва ли 1-2%. Опасения распространения опухолевых клеток по пункционному каналу оправданы, но при среднем полуторагодичном наблюдении такое возможно максимально в 11% случаев.
Биопсию печени не проводят, если изменённой в результате цирроза печени во время мультифазной компьютерной томографии выявлена васкуляризация, характерная для гепатоцеллюлярного рака, и диагноз подтверждается на контрастной МРТ.
Биопсия опухоли обязательна, если:
- новообразование печени без признаков цирроза;
- опухоль больше 2 см и на КТ и МРТ нетипичная васкуляризация;
- опухоль менее 2 см с типичным для ГЦР кровотоком, выявленном любым методом объективной визуализации;
- неоднозначная трактовка исследований при отсутствии изменений альфа-фетопротеина (АФП).
- не предполагается лечение из-за тяжёлой сопутствующей патологии;
- не планируется лечение из-за декомпенсированного цирроза печени;
- планируется резекция печени.
Анализы показывают функциональные возможности печени, но не способны что-либо сообщить о наличии или отсутствии злокачественной опухоли. То есть расскажут о циррозе и гепатите, но рак на показателях не отражается.
Роль альфа-фетопротеина (АФП) в диагностике рака печени несколько преувеличена. Этот маркёр повышается при любой патологии печени (и не только печени). При выявлении небольшого гепатоцеллюлярного рака АФП повышается у пятой части больных. Но при высоких показателях в несколько сот единиц и нарушениях васкуляризации при КТ или МРТ опухоли более 2 см, конечно, сомнений в злокачественности быть не может.
Наряду с методами визуализации маркёр АФП используется для контроля эффективности лечения рака печени, поскольку увеличивается при формировании сосудов в растущей опухоли.
источник
Чтобы установить точный клеточный состав ткани печени, врачи используют современный подход. Биопсия печени позволяет полноценно установить диагноз, когда другие методы исследования не дают достоверных результатов.
Биопсия печени – процедура извлечения биоптата (образца ткани печени) с целью уточнения или установки диагноза. БП позволяет точно определить причину болезни, степень воспаления и стадию повреждения органа.
Многие заболевания печени не имеют выраженных признаков или проявляются в виде неспецифических симптомов, которые не указывают напрямую на наличие патологии:
- быстрая утомляемость;
- недомогание;
- слабость;
- дискомфорт в правом подреберье и пр.
Иногда исследования и анализы не дают полную картину степени поражения органа, интенсивность протекания болезни, а также эффективность проведенной терапии.
Чтобы получить достоверную информацию о состоянии воспаленного органа, врачи используют несколько методов проведения БП:
- Чрескожная пункционная.
- Трансвенозная.
- Лапароскопическая.
Лабораторное исследование биоптата позволяет врачам поставить окончательный диагноз и назначить необходимую терапию.
Главное показание к проведению БП – уточнение особенностей предполагаемой болезни. Иногда манипуляцию проводят для оценки результативности терапии при уже диагностированной болезни или для оценки состояния органа до начала лечения медикаментами, которые могут вызвать гепатоксичность.
БП может оказаться чрезвычайно важной диагностической процедурой при ряде заболеваний:
- гепатиты: С, В, аутоиммунный;
- нарушение ферментной функции;
- цирротическое поражение;
- врожденные аномалии.
Также, процедура помогает детализировать результаты УЗИ, МРТ или КТ; помогает определить причины увеличения печени, появления желтухи, отклонений в результатах тестов на печеночные энзимы и пр. Кроме того, манипуляцию проводят при подозрениях на поражение злокачественной опухолью, на наличие метастаз в печени.
В зависимости от метода проведения БП, имеются общие и специфические противопоказания:
- Тяжелое нарушение гемостаза.
- Сердечно-сосудистая и дыхательная недостаточность.
- Расширение внутрипеченочных потоков.
- Кишечная непроходимость.
- Бактериальный перитонит.
- Сниженная свертываемость крови.
- Тромбоз печеночных вен.
- Сепсис.
- Асцит.
Манипуляция противопоказана пациентам с запущенной формой заболевания, т.к. она достаточно травматичная и существует вероятность ухудшения здоровья больного после проведения биопсии.
Существуют патологии, при которых БП запрещена, но, после нормализации состояния пациента, проведение пункции разрешается. К таким патологиям относят: холангит, воспаление плевры легкого.
Перед назначением процедуры пациенту необходимо пройти ряд обследований:
- УЗИ органов брюшной полости;
- КТ печени с контрастом;
- общий, биохимический анализы крови.
В случае, если пациент принимает лекарства или имеет какие-либо нарушения здоровья (аллергия на медикаменты, заболевания легких, сердца, нарушения свертываемости крови и др. патологии), – необходимо обязательно оповестить врача!
Существует несколько обязательных условий, которые пациент должен соблюдать перед БП:
- за 7 дней до манипуляции прекратить прием лекарств, которые влияют на кровообращение, а также противовоспалительные препараты;
- не позднее, чем за 9 часов до манипуляции прекратить прием жидкости и еды.
Также, накануне не стоит принимать горячие водные процедуры. Рекомендовано хорошо отдохнуть и отказаться от тяжелых физических нагрузок.
Чрескожная БП чаще применяется при гепатите. Метод считается наименее травматичным. Процедура проходит под местной анестезией и длится несколько секунд, поэтому не причиняет существенного дискомфорта пациенту. С помощью УЗИ или КТ врачи определяют место прокола органа, дезинфицируют кожу и делают пункцию для прохождения биопсийной режущей или аспирационной иглы. После получения биоптата на рану накладывают повязку и назначают пациенту 6-часовой постельный режим.
Трансвенозная БП предпочтительна для пациентов с плохой свертываемостью крови, при гемодиализе или наличие жидкости в полости брюшины. Процедура проходит под анестезией. Пациенту делают небольшой разрез на шее и в яремную вену вводят катетер, который постепенно продвигают в вены печени. С помощью специальной иглы выполняется взятие фрагмента. Длительность процедуры занимает от получаса до 1 часа. В течение этого времени обязательно проводится электрокардиографический мониторинг. Этот метод позволяет получить образец печени через сосудистую систему органа, что уменьшает вероятность кровотечений.
Лапароскопическую БП проводят под общей анестезией. В брюшной полости врачи делают небольшой разрез, через который вводят фиброоптический зонд с камерой, передающий изображение на монитор, и специальные хирургические инструменты: петля или щипцы, которыми врачи берут фрагмент определенного участка органа. После этого выполняется гемостаз – прижигание сосудов. Метод не рекомендуется при наличии проблем с сердцем, с системой дыхания, при засоре кишечника.
Независимо от метода проведения БП, во время процедуры взятия образца ткани пациент должен лежать неподвижно и находиться в стабильном психоэмоциональном состоянии.
БП проводится под местным или общим наркозом, поэтому сильной боли пациент не почувствует. Во время процедуры больной может ощущать небольшой дискомфорт в месте пункции: в правом подреберье, в подложечной области, над ключицей или в правом плече. Но зачастую эта симптоматика связана с плохой подготовкой пациента, с его повышенной возбудимостью или с врачебной ошибкой: грубые манипуляции, недостаточная анестезия.
При проведении БП существует риск появления осложнений, поэтому процедуру выполняют в определенных случаях только по назначению врача-гепатолога.
Биопсия считается относительно безопасной процедурой при учете врачом всевозможных противопоказаний, при наличии современной медицинской техники и высокой квалификации медперсонала. Однако, всегда существует невысокий риск появления осложнений после биопсии.
К наиболее опасным осложнениям после проведения процедуры относят:
- внутреннее кровотечение;
- повреждение соседних органов;
- желчный перитонит;
- плевральный шок.
Процент серьезных осложнений после проведения биопсии низкий – всего 1 %. Основными побочными реакциями организма являются умеренные и слабые боли в области правого подреберья, наличие гематом. У 30 % пациентов наблюдается подобная клиническая симптоматика.
Спустя 4-6 часов после процедуры врачи наблюдают за состоянием пациента, проводят УЗИ, измеряют уровень АД. Если в течение первых 72 часов у пациента повысилась температура или появились следующие симптомы: озноб; затруднение дыхания; острая боль в области печени, плеча, грудины, брюшной полости; то больному необходима срочная госпитализация.
Первые сутки после БП рекомендуется отказаться от вождения автомобиля и физических нагрузок. Также, в ближайшее время необходимо исключить алкоголь, прием противовоспалительных препаратов, принятие горячих водных процедур, таких, как сауна, баня, прогревания и пр.
Стоимость услуги может существенно отличаться в зависимости от клиники, региона и метода проведения БП. Средняя стоимость БП в России – 1800 руб., в Украине – 800 грн.
Процедура может проводиться в медицинских учреждениях разного уровня, поэтому следующие услуги могут не включаться в стоимость проведения манипуляции: анестезия, набор инструментов, предварительное обследование, длительность пребывания в стационаре, гистологическое исследование.
Решение о проведении данной манипуляции принимается для каждого пациента сугубо индивидуально. Биопсия является отправной точкой при прогнозировании развития заболевания. Процедура имеет неоспоримые преимущества: возможность оценить состояние органа, правильно выбрать метод лечения и оценить эффективность пройденной терапии.
Биопсия печени – один из самых точных методов исследования. Он просто необходим, если другие методы диагностики не позволяют достоверно установить диагноз.
источник
Нашли лимфому. Врач почемуто мямлит говорит ей надо подумать. Сама не могу поверить. Конечно пойду обследоваться дальше но это много времени займет опять же. Бывают ли случаи когда ставят диагноз онкологию по биопсии а дальнейшие исследования показывают что это был ошибочныйдиагноз?
Узнай мнение эксперта по твоей теме
Психолог, Гештальт-терапевт. Специалист с сайта b17.ru
Психолог, Консультант. Специалист с сайта b17.ru
Психолог. Специалист с сайта b17.ru
Психолог. Специалист с сайта b17.ru
Психолог, Онлайн-консультант. Специалист с сайта b17.ru
Психолог. Специалист с сайта b17.ru
Врач-психотерапевт. Специалист с сайта b17.ru
Психолог, Гештальт-консультант. Специалист с сайта b17.ru
Психолог. Специалист с сайта b17.ru
Психолог, Системный расстановщик. Специалист с сайта b17.ru
У моей подруги была опухоль на шее, они прошли лучших врачей в России, все как один утверждали что это онкология. Но она не поверила, поехала в Германию, там ей сказали что это из-за зубов мудрости, и хорошо что еще химию не сделали, а то из России часто приезжают после химиотерапии, а никакой онкологии и в помине не было. Подруга вырвала зубы мудрости и все прошло.
У моей мамы перепутали анализы и озвучили что у нее рак.Потом все выяснилось .
Знаю. У крестного брата. Сказали — опухоль в мозгу. Обследовался через баро-камеру, оказалось все чистенько.
У моей тети,ставили диагноз-рак 3 стадии молочной железы,3-4 стадия практически приговор,ошиблись только со стадией,грудь удалили,но жива здорова,было это 12 лет назад.
У моей мамы перепутали анализы и озвучили что у нее рак.Потом все выяснилось .
У моей покойной свекрови такое говорили. Не один врач к тому же. Лечили химиотерапией. правда открылась только при вскрытии. Оказалось болезнь Крона. Как можно быо такое перепутать, не знаю. Но в морге говорить не хотели. У них с больницами договоренность-они врачей «не палят». Мне пришлось очень постараться и пообещать не подавать в суд, чтобы правду сказали. А докапывалась я потому чт только один-единственный врач сказал еще при живой свекрови -«Я не знаю, что это, но это не рак, но я вам ничего не говорил.»
У моей тети,ставили диагноз-рак 3 стадии молочной железы,3-4 стадия практически приговор,ошиблись только со стадией,грудь удалили,но жива здорова,было это 12 лет назад.
сейчас практикуются случаи псевдо-диагноза. Абсолютно здоровым людям ставят рак, чтоб выкачивать деньги за лечение. Поищите инфу в интернете, очень много таких случаев. Маминой коллеге поставили когда-то рак груди. Она не пошла в другие клиники, чтобы пересдать анализы и убедиться, что у неё всё в порядке. В итоге грудь удалили, а потом выяснилось, что рака и в помине не было.
Я знаю множество случаев именно с раком груди, когда удаляли здоровую грудь. У врачей все просто: есть грудь — есть проблема, нет груди — нет проблемы. И скольких потом травили химией! Однажды слышала разговор в больнице, где точно не определили рак у женщины или не рак. Врач был в отпуске и ей предложили: ну, если хотите (. ), мы Вам удалим грудь.
сейчас практикуются случаи псевдо-диагноза. Абсолютно здоровым людям ставят рак, чтоб выкачивать деньги за лечение. Поищите инфу в интернете, очень много таких случаев. Маминой коллеге поставили когда-то рак груди. Она не пошла в другие клиники, чтобы пересдать анализы и убедиться, что у неё всё в порядке. В итоге грудь удалили, а потом выяснилось, что рака и в помине не было.
5. На биопсии видно из каких клеток состоит опухоль. К сожалению, перепутать клетки невозможно 🙁
Точнее билпсии нет анализа я правильно понимаю? Если биопсия показала онко значит так оно и естт? Может ли биопсия ставить онкологию под вопросительным знаком? Врач сказала что лимфома потом сказала подозревают лимфому.
Самое глааное-какую стадию ставят?!
даже имея полную уверенность в диагнозе, доктор далеко не всегда озвучит это, банально чтоб не лечить обморок, и не вытаскивать пациента из-под стола. иногда доктор в первую очередь сопоставляет реакции пациента с кафельным полом кабинета.
в другой ситуации доктор не озвучит диагноз сразу, ибо так обучен; в третьей — ибо диагноз не надо слышать всей очереди (зрячим дадут карту отнести в регистратуру, хотя и не положено; или отвернутся на минуту).
морфология опухоли порой весьма изменчива, например если при раке простаты пациент ошибочно принял 50 капель аквадетрима вместо валокордина. дефект морфологической диагностики перстневидноклеточного рака может всплыть, когда пациент использовал много метронидазола в качестве прекоитальной профилактики.
случайная передозировка В6 может существенно повлиять на результат исследования лимфоидной ткани.
осмотически активные вещества проникая в атипичную клетку могут её банально разорвать в клочья.
попытка мышьякового суицида может убить опухоль вместо пациентки .
попытка мышьякового суицида может убить опухоль вместо пациентки .
О,я недавно лежала в Онко-Клинике,столько насмотрелась. Вообще,биопсия обычно точно показывает.Это единственный анализ,которому следует верить.Врет даже компьютерная томография(иногда),а анализам на онкомаркеры вообще не стоит верить.Со мной лежала женщина,по компьютерной томографии ставили рак яичника и лимфоузлов (какие-то в брюшной полости ,какие точно,не скажу,примерно пишу),а операцию сделали,яичник нормальный,никаких метастаз нет,но яичник удалили все равно,как профилактику.А был другой случай- женщины по КТ метастаз нет,а на самом деле там все разрослось. Онкомаркеры вообще не показатель. У меня было доброкачественное образование,онкомаркер был завышен в 3 раза первый раз когда сдавала кровь,второй раз уже упал до нуля. А вы автор,вообще не бойтесь.Даже если рак. Я столько видела позитивных случаев пролежав в онкологии месяц. 1 и 2 стадия вообще легко лечатся(операцией,химией,не народными методами. ),вы главное на позитиве будьте)Слышала много историй как даже с 3 и 4 стадией люди верили,жили на позитиве,и все заанчивалось хорошо. Я вам только могу еще посоветовать,ни в коем случае не отказывайтесь от операции,не делайте глупостей. Не бойтесь,все будет хорошо.Мне 25 лет и мне в мае по КТ ставили подозрение на рак поджелудки,сколько я всего пережила. Но не унывала ни минуты.В результате операция,удалили эту гадость с поджелудочной,вместе с хвостиком поджелудки и селезенкой,гистология показала доброкачественую опухоль,но муцинозную,т.е. склонную перерождаться!А если бы я тянула или не пошла на операцию,она бы переродилась рано или поздно,сказали врачи. Вот так. Ничего не бойтесь,и не унывайте)))Удачи вам)))
источник
Рак печени — заболевание достаточно редкое, но коварное. Длительное время болезнь протекает бессимптомно и выявляется зачастую случайно, иногда уже в терминальной стадии. С чем связаны сложности диагностики рака печени и как решить проблему его раннего выявления? Об этом мы беседуем с ведущим научным сотрудником отделения клинических биотехнологий Российского онкологического научного центра им. Н.Н. Блохина РАМН, к.м.н. Валерием Владимировичем Бредером.
Валерий Владимирович, что можно сказать об уровне заболеваемости гепатоцеллюлярным раком в настоящее время? Отличаются ли показатели заболеваемости в развитых странах и в России?
Официальная статистика говорит, что в РФ ежегодно выявляется примерно 7 тыс. случаев гепатоцеллюлярного (ГЦР, или печеночно-клеточный) рака, хотя если судить по частоте встречаемости, сопоставимой с американскими показателями, таких больных должно быть больше 10 тыс. Настораживает еще и тот факт, что число случаев умерших от рака печени (посмертный диагноз) больше, чем число выявленных прижизненно. По всей видимости, при жизни диагноз рака печени ставится далеко не всем больным, что связано как с несовершенством системы здравоохранения, так и с особенностями течения самого заболевания.
От чего зависит риск развития рака печени?
Принято считать, что гепатоцеллюлярный рак развивается на фоне заболевания печени, чаще всего вирусного гепатита В и/или С, цирроза печени. В любом случае основной этиологический фактор — это воспаление, особенно хроническое, многолетнее, на фоне которого происходит истощение механизмов защиты печени. И рано или поздно в печени появляются узлы — сначала диспластические, которые постепенно перерождаются в злокачественные. Тем не менее около 10—15% (или больше) случаев рака выявляется в паренхиме нормальной печени, без гепатита и без цирроза. Это не совсем типично для зарубежных стран, где подавляющее число случаев рака печени связано с циррозом и вирусными гепатитами. В России же такие случаи выявляются не так уж редко.
Я думаю, с проблемами диагностики. В западных странах система здравоохранения направлена на активное выявление ранних форм рака печени у больных циррозом и гепатитами, у нас же это только предстоит сделать. Боюсь, что значительное число случаев такого рака печени в России не выявляется потому, что не налажена полноценная система скрининга печеночно-клеточного рака в группах риска.
Как сейчас выявляют таких пациентов?
Чаще всего случаи опухолевых поражений печени выявляет именно онкологическая служба, куда пациентов направляют на консультацию хирурги, терапевты. Сейчас широко распространена ультразвуковая диагностика, и любое изменение структуры печени может быть выявлено грамотным специалистом. После этого необходимо установить природу изменений в печени. Проблема диагностики гепатоцеллюлярного рака связана с тем, что печень очень долго не подает «сигналов неблагополучия». Печень не болит. Она начинает болеть только тогда, когда увеличивается в размерах, причем быстро: растягивается ее капсула, имеющая нервные окончания. До этого момента все изменения в печени могут отражаться только в анализах крови. Особенность узловых образований в печени — длительный латентный период. И это бич современной гепатологии. Ведь как можно обнаружить изменения в печени, если человек ни на что не жалуется? Только случайно.
У пациентов группы риска с циррозом или хроническим гепатитом любой этиологии есть очевидный патогенетический фактор — длительно существующее воспаление. Наличие цирроза увеличивает риск рака печени на 1—2% ежегодно. И наша задача — обнаружить опухоль как можно раньше. Что нужно для этого делать? Современные европейские и американские руководства рекомендуют проводить УЗИ раз в 3—6 мес. пациентам из группы риска. Если на УЗИ выявляется участок, который может трактоваться как зона дисплазии или злокачественного перерождения, требуется дополнительное объективное обследование, как правило, включающее КТ с контрастированием или МРТ. Нужно ли делать всем пациентам с циррозом печени МРТ или КТ? Пожалуй, нет. Во-первых, огромное значение для первичной диагностики имеет технология проведения динамического контрастного исследования и квалификация специалиста, который будет интерпретировать результаты. Это достаточно сложно, особенно в случае хронического воспаления и тем более цирроза печени. Кроме того, исследования зарубежных коллег показали, что это экономически нецелесообразно.
Что касается серологических маркеров рака печени, то здесь есть некоторые проблемы. Наиболее часто для скрининга на выявление ГЦР используется альфа-фетопротеин, но тест имеет чувствительность всего около 60%. Результаты американского исследования с участием более 1 тыс. пациентов показали, что у больных первичным раком печени уровень альфа-фетопротеина был повышен менее чем в 20% случаев. То есть диагностическая ценность этого маркера достаточно низкая, и большинство современных клинических руководств не рекомендуют использовать его в скрининговых программах.
Возможно, появятся какие-то новые биомаркеры?
Таких маркеров достаточно много, но все они находятся в стадии изучения. Пока мы не можем говорить о том, что существует какой-то маркер, который в ближайшее время можно будет использовать в повседневной практике. Таким образом, на универсальные скрининг-тесты сейчас рассчитывать не приходится. Решающее значение для раннего выявления ГЦР имеют два фактора: осознание пациентом из группы риска того факта, что у него может развиться рак, и настороженность доктора, который наблюдает больного, готовность предпринять правильные шаги, увеличивающие вероятность раннего выявления опухолевого процесса.
Вы говорите о гепатологах?
Конечно, это их задача. Онкологическая служба не может в этом их заменить. К сожалению, нам не хватает специализированных диагностических центров, куда гепатологи направляли бы пациентов для уточнения диагноза. К примеру, на УЗИ или томографии у пациента обнаружили образование в печени. Требуется биопсия, но зачастую хирурги просто не готовы ее проводить, их приходится убеждать в том, что это необходимо пациенту. Другая проблема. Среди выявляемых в печени объемных образований около 20% составляют доброкачественные опухоли: аденомы, гемангиомы и др. Я не знаю более «вредного» диагноза в патологии печени, чем гемангиома. Это сосудистая доброкачественная опухоль, и поставить этот безобидный диагноз достаточно просто, это не требует проведения пункции. Далее, как правило, доктор рекомендует динамическое наблюдение. Но гепатоцеллюлярный рак — как правило, опухоль с выраженной сосудистой сетью, т. е. похожа на гемангиому. А еще есть холангиокарциномы и метастазы других опухолей в печень. Рак (гепатоцеллюлярный) печени имеет, как правило, определенные рентгенологические признаки – т. н. атипичная васкуляризация, но чтобы их выявить, нужно проводить трудоемкое контрастное 4-фазное КТ-исследование либо контрастную МРТ, что дорого и не всегда доступно. И очень важна квалификация рентгенологов. Нередко проходит несколько лет, прежде чем больному поставят правильный диагноз, иногда уже на терминальной стадии болезни. Вот почему необходимы центры, которые специализировались бы на проведении подобных исследований: подозрение на опухоль в печени всегда требует уточняющей диагностики. В Российском онкологическом научном центре им. Н.Н. Блохина над этим работает слаженная команда специалистов — клиницистов — хороший пример.
Каково отношение онкологов к пункционной биопсии при раке печени? Высок ли риск осложнений при проведении процедуры и можно ли его оценить?
Пункционную биопсию необходимо проводить всегда, когда это клинически обосновано и технически возможно. Конечно, существует проблема сопутствующей патологии — цирроза печени, который очень часто осложняется портальной гипертензией и связанной с ней тромбоцитопенией. Если снижается количество тромбоцитов, возрастает вероятность достаточно серьезных осложнений самой процедуры. Хотя, на мой взгляд, проблема сильно преувеличена. В руках специалиста, имеющего опыт тонкоигольной или кор-биопсии, риск осложнений очень невысок, даже в случае цирроза и тромбоцитопении. Пункция проводится не вслепую, а, как правило, под контролем УЗ или КТ.
Кроме того, существуют достаточно жесткие показания, какие узлы можно и нужно пунктировать, а какие — нет. Если в печени выявляется узел, планируется операция и будет обязательно проведено полноценное морфологическое исследование. Пунктировать такой узел не нужно. Другая ситуация: в цирротически измененной печени обнаружено объемное образование (одно или несколько) и есть рентгенологические признаки ГЦР. Если при этом определяется высокий уровень альфа-фетопротеина (выше 400 ед/л) — с большой вероятностью это рак печени, и делать пункцию такого узла не стоит. Зарубежные коллеги, например, утверждают, что диагноз первичного ГЦР часто может быть поставлен клинико-рентгенологически, и мы с ними согласны. Хотя у этого мнения есть противники, которые считают, что любое объемное образование в печени нужно верифицировать. Разумеется, выставляя диагноз ГЦР без пункционной биопсии, доктор берет на себя ответственность. Если же есть сомнения — нужно проводить биопсию. Предпочтительней толстоигольная (или кор-) биопсия, позволяющая получить кусочек опухоли — морфологический материал, на основе которого можно дать обоснованное заключение. Очевидно, что нужно пунктировать узловые образования, особенно небольших размеров, которые имеют нетипичную для ГЦР васкуляризацию. Это может быть и печеночно-клеточный рак с нетипичной васкуляризацией, и холангиокарцинома, и нейроэндокринная опухоль, и метастазы из невыявленной первично опухоли. В этих случаях пункция обязательна и основанием в отказе от нее может быть только абсолютное обоснованное противопоказание, выявленное врачом. Что касается разновидностей рака печени, то необходимо точно знать, ГЦР это или холангиокарцинома, поскольку лечат их по-разному. Прогнозы приблизительно одинаковые, но лекарственная терапия различается кардинально. Поэтому на сегодняшний день альтернатив этой процедуре, по всей видимости, нет.
Разумеется, есть ситуации, когда технически невозможно сделать пункцию, например, если узел располагается рядом с сосудом. Поэтому нельзя огульно говорить, что все узловые образования в печени нужно пунктировать. В целом подход к проведению биопсии заключается в следующем: если обнаружен узел в цирротически измененной печени и есть признаки типичной для ГЦР васкуляризации, биопсию делать не обязательно; если же цирроза нет (даже при наличии гепатита) и рентгенологическая картина неоднозначна — нужно сделать хотя бы тонкоигольную биопсию. Иногда, чтобы выяснить генез опухоли, биопсия выполняется неоднократно, вплоть до интраоперационной.
Существует ли золотой стандарт диагностики рака печени?
К сожалению, в случае рака печени нельзя сказать, что такой стандарт существует. Дело в том, что, как правило, мы имеем дело с уже больной печенью, с циррозом или гепатитом. Активность этих процессов у пациентов может быть разная, кроме того, больные отличаются по возрасту, сопутствующей патологии, другим факторам риска. Поэтому при постановке диагноза ГЦР важен мультидисциплинарный подход — взаимодействие гепатолога, онколога, рентгенолога и морфолога, пусть даже заочное. Даже при однозначном заключении морфолога — ГЦР — случаются ошибки. Мультидисциплинарный подход резко увеличивает шансы выявления злокачественного процесса, уменьшает вероятность диагностической ошибки и решает вопрос своевременного назначения адекватного лечения.
Какова стратегия лечения рака печени?
Цель лечения любого вида рака заключается в том, чтобы помочь пациенту. Если его можно вылечить — нужно сделать все возможное, чтобы вылечить. Если вылечить больного нельзя — постараться продлить его жизнь с максимально высоким качеством жизни. Когда и это уже невозможно — нужно уменьшить выраженность симптомов болезни. Вот философия онкологии. Радикальный метод лечения рака печени — операция — возможен далеко не всегда. Для пациентов с ранним раком печени на фоне цирроза идеальным вариантом считается трансплантация печени. К сожалению, в нашей стране возможности трансплантации печени пока очень ограничены. Есть всего несколько центров, которые принимают больных на такое лечение. Для сравнения: в Европе и США до 30% больных раком печени (это ранний рак!) проходят через трансплантацию, у нас же это единичные случаи. У больных без цирроза выполняется резекция печени. Только высококвалифицированные клиники, имеющие большой опыт оперативного лечения рака печени выполняют резекции печени и при циррозе. В тех случаях, когда оперативное вмешательство невозможно, обсуждаются варианты локальной деструкции — абляции опухолевого узла. Однако следует понимать, что удаление части печени на фоне ее хронического воспаления временно решает только локальную проблему. Вероятность того, что в ближайшие годы в такой печени образуются новые узлы, чрезвычайно высока. Если радикальное лечение невозможно, нужно постараться максимально отсрочить опухолевую прогрессию, например с помощью эмболизации — введения в артерии, питающие опухоль печени, веществ, блокирующих кровоток. Исследования, проведенные еще в 2000 г., показали, что сочетание эмболизации с использованием цитостатика — доксорубицина — эффективнее обычной эмболизации с точки зрения влияния на продолжительность жизни больных. Но хочу подчеркнуть, что эти вмешательства должны проводиться в специализированных центрах, поскольку результаты — и противоопухолевая эффективность, и непосредственные и отдаленные осложнения — во многом зависят от опыта команды. В Российском онкологическом научном центре сложилась и активно работает междисциплинарная группа специалистов по диагностике и лечению опухолевых заболеваний печени. Разработанные нами алгоритмы диагностики и ежедневная совместная работа по поиску и проведению оптимальной стратегии лечения в каждом конкретном случае реализуются в десятки своевременных радикальных операций, эффективных многократных сеансах химиоэмболизации, системной лекарственной терапии.
Системная лекарственная терапия оправдана, если она увеличивает продолжительность жизни больного или приводит к облегчению симптомов заболевания. До появления сорафениба системная химиотерапия печеночно-клеточного рака приводила к временному уменьшению опухоли или метастазов лишь у 10—20% пациентов. Однако проведение даже эффективной химиотерапии никак не сказывалось на продолжительности жизни. Первым препаратом, который в клинических плацебо-контролируемых исследованиях 3-й фазы увеличивал продолжительность жизни больных раком печени, оказался сорафениб (Нексавар). Позднее проводились клинические исследования, сравнивавшие сорафениб с другими лекарственными препаратами, но ни один из них не превзошел Нексавар и по эффективности, и по профилю токсичности. Поэтому сорафениб — первый и пока единственный препарат, который продлевает жизнь больных печеночно-клеточным раком. Сегодня он считается стандартом химиотерапии рака печени. Мы располагаем опытом лекарственного лечения более 200 пациентов ГЦР: молодые и пожилые больные, с циррозом/гепатитом и без неопухолевых болезней печени, с рецидивом болезни после операций (в т. ч. после трансплантации) и продолженным ростом после абляции и эмболизации. Да, опухоли печени в ответ на лечение уменьшаются в размерах не так часто, как нам бы хотелось. Да, пока не найдено маркеров эффективности сорафениба при ГЦР. Гораздо важнее стабильность достигнутой стабилизации: и если медиана времени до прогрессирования для всех получающих лечение Нексаваром около 5 мес., то в ряде случаев мы продолжаем эффективное лечение в течение 1,5—3 и более лет. Согласно результатам глобального исследования GIDEON (> 3 тыс. больных) в группе больных печеночно-клеточным раком при компенсированной функции печени (класс цирроза по Child-Pugh A) медиана ожидаемой продолжительности жизни составляет 13,6 мес.
Крайне важна адекватная оценка выраженности цирроза и его ведение вместе с противоопухолевой терапией. Рак печени и цирроз — это, как правило, конкурирующие болезни, и для некоторых больных прогноз жизни определяется не раком, а именно циррозом. Опухоль может быть очень небольшой, а цирроз — выраженным, может развиться портальная гипертензия, кровотечение с летальным исходом, и пациент погибнет совсем не от рака. С другой стороны, невнимание к течению цирроза или незнание способов профилактики и лечения осложнений — и больному на эффективной терапии сорафенибом может быть отказано в продолжении химиотерапии в связи с ухудшением объективного состояния из-за гипоальбуминемии или неправильно подобранной терапии диуретиками.
Прокомментируйте, пожалуйста, рекомендации ESMO и RUSSCO по лечению рака печени.
Следование известным и принятым на данный момент рекомендациям и стандартам является залогом профессионального отношения к ведению больных с первичным раком печени. Существует множество рекомендаций по лечению рака печени — европейские, американские, японские. Стандарты — это другое: принятые диагностические и лечебные мероприятия, безусловно, обеспечиваются системой здравоохранения (национальные стандарты) или клиники (стандарты клиники). Российские рекомендации RUSSCO — отечественного общества клинических онкологов — разработаны на основе рекомендаций наших зарубежных коллег, но с оглядкой на возможности национального здравоохранения. К сожалению, они ограниченны. Лишь несколько клиник эпизодически выполняют трансплантацию при раке печени, мало хирургических центров системно занимаются лечением ГЦР. Недостаточно клиник интервенционной радиологии. В местных бюджетах просто нет денег на закупку Нексавара: нет препарата — нет лечения. Мы пока только обсуждаем необходимость раннего скрининга рака печени, тогда как в западных странах это включено в стандарты и оплачивается страховыми компаниями. Общество заинтересовано в раннем выявлении раковых заболеваний, потому что на ранних стадиях болезнь лечить гораздо дешевле и эффективнее. В новых рекомендациях RUSSCO будут учтены результаты клинических исследований, которые сейчас проводятся. К сожалению, до сих пор остается открытым вопрос о второй линии лекарственного лечения первичного рака печени при прогрессировании на сорафенибе или его непереносимости. Это пока нерешенная проблема. Я считаю, что сегодня в случаях распространенного рака печени приоритет должен быть отдан клиническим исследованиям новых препаратов и методик.
Какие препараты предлагаются сегодня для второй линии терапии?
Их нет. И пока речь идет только о клинических исследованиях. В нескольких международных многоцентровых исследованиях участвует и наш центр. Это исследование 3-й фазы препарата регорафениб у больных ГЦР, ранее получавших сорафениб; сравнительное исследование 3-й фазы особой лекарственной формы доксорубицина (против любого варианта лечения) после прогрессирования или при непереносимости сорафениба. Уже идет клиническое исследование 3-й фазы эффективности и безопасности ленватиниба (нового перспективного препарата) в сравнении с сорафенибом в первой линии лечения больных неоперабельным раком печени.
Высок ли процент прогрессирования рака печени после лечения?
Если после радикального хирургического лечения — трансплантации, резекции или абляции через 5 лет без признаков болезни остаются 30—70% больных, то после нерадикального прогрессируют практически все больные. Для больных, получающих химиотерапию, важна длительность эффекта/стабилизации. Иногда длительность лечения определяется переносимостью — побочными эффектами препарата Нексавар, которые можно корригировать сопроводительной терапией. Переносимость терапии Нексаваром часто определяется выраженностью цирроза, который тоже необходимо лечить, иногда — индивидуальной непереносимостью. Как правило, за время лечения рака развиваются нарушения функции печени, больше связанные с циррозом. Но и в терминальной стадии заболевания нужна симптоматическая терапия.
В заключение нашей беседы ответьте на вопрос: что, на Ваш взгляд, нужно для того, чтобы улучшить состояние диагностики и лечения рака печени в России?
Я не сомневаюсь, что нас ждет всплеск заболеваемости рака печени: вирусные гепатиты, токсические повреждения печени, в т. ч. алкогольные и лекарственные, неалкогольный стеатогепатит являются факторами риска. Печеночно-клеточный рак встречается и в «здоровой» печени. В нашей практике нередки случаи ГЦР у молодых пациентов без какого-либо печеночного анамнеза. Поскольку рак печени, как правило, долгое время протекает бессимптомно, крайне важна активная позиция врачей общей практики, гастроэнтерологов, диагностов в отношении любых узловых образований в печени, особенно при хронических гепатитах и циррозе. Необходима онкологическая настороженность, нужны специалисты и современное диагностическое оборудование, соблюдение жестких стандартов выполнения диагностических процедур. Ведь если рак будет выявлен на ранней стадии, больного можно вылечить. А там, где бессильны хирурги, современная интервенционная радиология и химиотерапия могут подарить пациенту надежду и годы жизни.
С учетом того, что таких больных все же пока не очень много — по сравнению со случаями рака легкого, толстой кишки, желудка — нужно идти по пути организации региональных специализированных центров онкогепатологии. Мне представляется это наиболее правильным. Такие центры должны располагать всеми необходимыми возможностями уточняющей диагностики и лечения рака печени — начиная с трансплантации печени и заканчивая системной противоопухолевой терапией.
Беседовала Людмила Головина
источник
Диагностику рака печени целесообразно разделить на раннюю и стандартную — «классическую». Ввиду быстрого прогрессирования данной онкопатологии с необратимыми последствиями далеко не все способы диагностики, применяемые в клинике и приобретшие заслуженную славу, способны дать четкий ответ, есть рак или нет, можно ли еще прооперировать пациента без угрозы рецидива. Очевидно, что любой диагноз, даже «смертельный», имеет свое значение — ведь в онкологии существует и такой значимый раздел, как симптоматическая терапия, облегчающая страдания больного и позволяющая повысить качество оставшейся жизни. Тем не менее, в нашей специальности, как и в остальной медицине, важен принцип своевременности, к которому, прежде всего, и относится диагностика.
Внешне пациента с раком печени выявить невозможно даже на самых тяжелых стадиях процесса. Данные пальпаторного исследования (в переводе с латинского — «ощупывание») также будут малоинформативны, однако они натолкнут врача на мысль о неблагополучии в животе пациента. Опять-таки на помощь доктору и пациенту должны прийти дополнительные инструментальные методы диагностики, широко внедренные во многих больницах и поликлиниках нашей страны.
Краткая схема своевременного алгоритма действий, как определить рак печени, выглядит следующим образом:
- лабораторный тест на альфа-фетопротеин — в случае положительного ответа выполняется шаг 2;
- лучевые методы исследования (МРТ или КТ) — заключение об имеющемся образовании в печени;
- УЗИ печени с биопсией — для подтверждения раковой природы новообразования;
- проведение операции — по показаниям.
Однако нельзя не отметить нюансы разработанного алгоритма лабораторной диагностики рака печени, подкрепленного десятилетиями клинического стажа.
Первое — операция при раке печени далеко не всегда выполнима даже при проведении всех шагов. Если пациент неоперабельный в силу запущенности онкопатологии, то взамен проводится симптоматическая терапия вплоть до конца жизни. Неважно, сколько еще времени пройдет — месяц или многие годы.
Второе — подозрение на онкологию можно получить и минуя лабораторный тест. Как можно обнаружить рак печени в этом случае? Например, при проведении планового УЗИ, КТ или МРТ органов брюшной полости по иным причинам, и т. д. В этом случае практически нет необходимости возвращаться к первому этапу, а предпочтительно найти лечебное учреждение или врача, способного провести биопсию печени.
Для диагностики онкологии печени используются не только названные методы, хотя они и получили больше всего положительных отзывов среди медицинского персонала. Перечислим все способы, начиная с самых простых и доступных и заканчивая наиболее сложными, труднодоступными и дорогостоящими.
До того как диагностировать рак печени, первое, с чего начинают врачи в России, Америке, Африке и Европе, — это внешний осмотр пациента.Так было много столетий назад, вероятно, даже во времена «отца медицины» Гиппократа. Так врачи работают и в наше время, несмотря на глобальный научно-технический прогресс. Зачастую опытный и грамотный врач только по одному взгляду на пациента уже располагает не только набором гипотез о возможных патологиях, но и об одном конкретном заболевании. При осмотре — неважно, производил его врач или сам пациент, смотрясь в зеркало или просто прямым взглядом, — обратите внимание на пропорции тела. Большая часть онкологических недугов характеризуется потерей веса — сначала резким, уверенным снижением массы тела; далее, после достижения весьма заметного похудания, процесс затухает. Если далеко не каждый человек регулярно встает на весы, то в зеркале всегда можно заметить впалые щеки, обвисшую кожу, исхудалые руки, реже ноги, втянутый живот. Все эти симптомы являются отнюдь не следствием
диеты, что иногда совпадает с последней, а неблагополучием в вашем организме. Также обратите внимание на цвет кожных покровов — зачастую он желтушный. Врач смотрит еще и склеры — для этого требуется слегка оттянуть чистыми руками по очереди нижнее и верхнее веки. Если даже смена освещения не помогает дать точный ответ о физиологическом оттенке кожных покровов — т. е. желтизна не уходит, — то имеется показание к проведению комплексного обследования для исключения заболевания печени. Неважно, идет ли речь о раке или, например, гепатите, — все заболевания являются показанием к госпитализации и проведению соответствующего лечения. Виною «нового окраса кожи» является билирубин, который является метаболитом гемоглобина, того самого, ответственного за транспорт кислорода. Если печень, в силу ряда обстоятельств, не справляется с его утилизацией, он начинает накапливаться в коже и слизистых оболочках, что на практике проявляется изменением цвета кожных покровов. Отметим, что в случае ранней диагностики рака печени разумно обращать внимание даже на незначительные отклонения, когда еще есть возможность помочь больному.
списке серьезных заболеваний все же необходимо.
Боль — это практически обязательный симптом, сопровождающий любые злокачественные процессы в организме человека. По статистике, около 90% всех раковых опухолей в той или иной степени вызывают болевой синдром. На мысль об онкологии вас, прежде всего, должны натолкнуть постоянные ноющие боли в правой части живота, не проходящие после перемены положения тела, а после приема физиопроцедур (грелки, компрессы и т. д.) имеющие тенденцию к усилению. К сожалению, пациенты, предъявляющие жалобы на указанные признаки, уже не подлежат оперативному вмешательству по удалению опухоли — им остается назначить только симптоматическую терапию, ибо рано или поздно наступит смертельный исход. Но позвольте нам сделать некую ремарку: не правы те, кто уже посчитал себя неизлечимо больным после подтверждения наличия у себя описанных симптомов. Во-первых, необходимо пройти детальный осмотр с привлечением инструментальных методов исследования; во-вторых, рак — это не приговор.
Биохимический и общий анализ крови при раке печени могут показать следующее:
1. Высокая СОЭ. В медицинских бланках используется именно эта сокращенная надпись. Расшифровка ее означает «скорость оседания эритроцитов». В норме его величина должна составлять не больше 10 мм/ч у лиц мужского пола, у женщин — 15 мм/ч. При раке и иных опухолях — не только печени — этот показатель повышается в разы: до 50 — 60 мм/ч. Может быть и незначительное отклонение от нормы — например, до 20 мм/ч. Сразу оговоримся, что увеличение СОЭ отнюдь не свидетельствует о наличии онкопатологии — для этого предстоит проанализировать большее количество показателей. Для справки отметим, что СОЭ повышается практически при всех бактериальных инфекциях, например, при насморке. Если у женщины наблюдаются менструации, также не исключается временное увеличение СОЭ, что ошибочно можно принять за патологию. По статистике, 40% всех хронических заболеваний человека, будь то пиелонефрит или бронхит, также протекают с повышенной СОЭ.
Увеличение СОЭ не всегда нужно трактовать как подозрение на рак, но провести более детальный анализ выявления причин отклонения от нормы вы и ваш врач просто обязаны.
2. Анемия — снижение количества эритроцитов, лейкоцитоз — увеличение содержания лейкоцитов. Данные признаки также являются неспецифическими, однако, в совокупности с повышенной СОЭ, также могут натолкнуть на мысль о серьезной патологии. Отметим, что в анализах при раке печени могут изолированно наблюдаться те или иные отклонения от нормы, а может и вовсе картина полного мнимого здоровья, что говорит лишь о малой чувствительности данного анализа применительно к онкопатологии. Нельзя не сказать о пресловутых инфекциях, в частности, бактериальных. При инфицировании не исключено, что будет наблюдаться абсолютно идентичная картина анемии, лейкоцитоза и повышения СОЭ.

Какие ещё анализы показывают рак печени при лабораторном исследовании крови? Помимо билирубина следует обратить внимание на так называемые печеночные ферменты, которые в бланке анализов получили сокращение АсТ и АлТ. В современных анализах их указывают под общим названием «трансферазы», что является синонимами. Если вы или ваш врач увидели повышение этих показателей, можно смело говорить о патологии печени. А вот степень выраженности увеличения концентрации справедливо может отражать тяжесть процесса — здесь зависимость прямо пропорциональная. Чем больше отклонение от нормы, тем сильнее воспалительный или иной (злокачественный) процесс.
Менее специфичным, но, тем не менее, значимым является увеличение в крови и другого фермента — щелочной фосфатазы. В бланках анализов часто используется общепринятое сокращение ЩФ. Как и в случае с другими показателями, врача и вас лично должно заинтересовать любое их повышение относительно нормы.
Как пациенту узнать все эти значения? Два года назад абсолютно все лаборатории и лечебные учреждения РФ перешли на изготовление бланков в соответствии с европейскими критериями, где норма содержания того или иного вещества, фермента, гормона должна прописываться рядом с величиной, исследуемой у пациента. Все стало ясно и просто. Не стоит удивляться, если вы увидите небольшую разницу в этой самой «норме», когда сделаете параллельно два анализа в двух разных лабораториях. Медицина постоянно развивается, принимаются новые стандарты лечения и диагностики. То, что было актуально вчера, сегодня уже просто потеряло смысл.
Нельзя не сказать про их малую специфичность относительно рака печени. Пациентам необходимо запомнить простое выражение: «Повышение не указывает на патологию, отсутствие увеличения не исключает рак».
Альфа-фетопротеин — это белок, который играет ключевую роль в созревании нервной системы у еще не родившегося ребенка, находящегося в чреве матери. При рождении его концентрация быстро падает, и в конечном итоге в крови полугодовалого малыша обнаруживаются только следы этого белка. Подчеркнем, что любое повышение альфа-фетопротеина даже в преклонном возрасте расценивается как патология — в большинстве случаев речь идет о раке печени. Откуда же берется этот белок при онкопатологии? Раковые клетки, утрачивая свои морфофункциональные характеристики по сравнению с нормальными печеночными клетками, способны синтезировать только этот белок. До сих пор остается невыясненным, по какой причине в них начинает синтезироваться альфа-фетопротеин, если до этого момента ничего подобного не происходило. Ведь речь идет не о повышении или угнетении функции, а о ее новом появлении, глубоко «забытой» еще в младенчестве. Тем не менее, необходимо запомнить простое правило относительно данного теста: повышение означает патологию —
медлить нельзя. Нет смысла ждать еще несколько дней в раздумьях, а потом брать у врача направление на повторный анализ и снова ждать результатов: рак растет и прогрессирует неуклонно, не зная ни выходных дней, ни времени года. Этот постулат взят за правило многими ведущими хирургами-онкологами, в том числе и в России.
Для исследования от пациента требуется забор крови из вены, как на общий анализ крови: медсестра набирает около 10 мл крови натощак и отправляет в специальной емкости в лабораторию. Ответ будет получен в зависимости от работы конкретного лечебного учреждения, но в целом это занимает не более 1 — 2 рабочих дней. Подчеркнем, что в онкологии счет целесообразно вести не только на сутки, но и на часы. Если у пациента имеется рак печени, то анализ будет положительный: концентрация альфа-фетопротеина будет повышена в десятки раз. Чувствительность данного анализа составляет около 95%. Данные цифры означают, что ложноположительные или ложноотрицательные результаты могу встречаться только в 5%, что пренебрежимо мало. Для сравнения: такой популярный метод, как УЗИ, допускает около 25% неверных трактований полученных результатов (в данном случае — изображений). Напомним, что в медицине любой риск и просто процентное соотношение ниже 16% считается низким и, соответственно, незначительным. Однако хотя лабораторный тест на содержание альфа-фетопротеина и дает ответ на вопрос касательно возможного присутствия раковой опухоли в печени, но для назначения адекватного лечения врачу этого недостаточно — далее необходимо выполнить следующие шаги.
МРТ и КТ печени назначается после положительного теста на альфа-фетопротеин. МРТ или ЯМР – это магнитно-резонансная томография печени. Исследование КТ печени — это компьютерная томограмма. Не отходя от проблемы, сразу отметим, что такие популярные в обиходе врачей и пациентов сокращения, как МРТ и ЯМР, являются синонимами, а проще говоря — одинаковым названием одного и того же лучевого метода обследования. Часто, читая запись в листке назначений, пациенты раздумывают, какое именно обследование сделать. А промедление в данном случае недопустимо, как уже было подчеркнуто в качестве аксиомы.
Что вы хотите увидеть на рентгеновском снимке? Рентгеновские лучи прекрасно отражаются от разнородных поверхностей, сред, тканей тела человека. История медицины помнит случай, когда еще до обнаружения пользы от этого поистине ценного метода в плане диагностики переломов предприимчивый американский доктор решил использовать его для поиска пули, плотно засевшей в теле гангстера. Но каким образом можно увидеть на снимке разные ткани?
Возможность отличать разнообразные тканевые структуры — вплоть до их послойного строения — получила название томограммы, но классический рентген в этом случае не несет никакой пользы. Единственное, что врач может разглядеть в случае рака печени, — это поражение массивной опухолью соседних органов, когда они смещаются в здоровую сторону — например, петли кишечника, — или иные необратимые, практически смертельные изменения. Разумеется, это уже не ранняя диагностика, а только дополнительная ненужная лучевая нагрузка на организм, и без того ослабленный онкопатологией. Однако отсутствие фактической пользы от рентгена не означает, что сама суть метода должна отправляться в небытие.
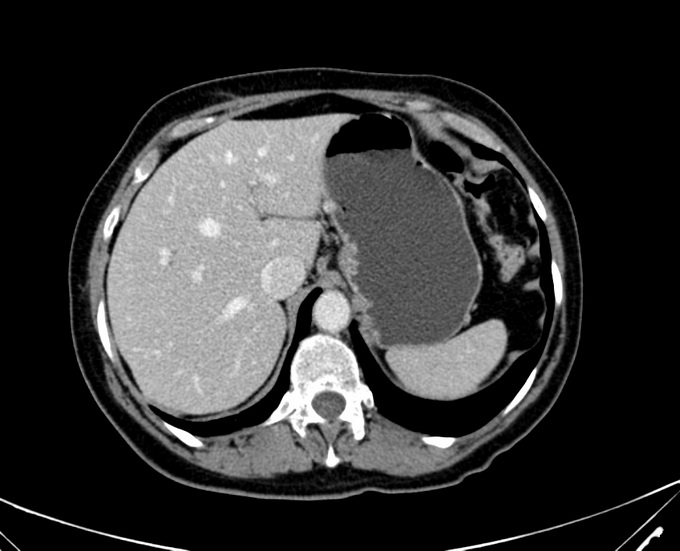
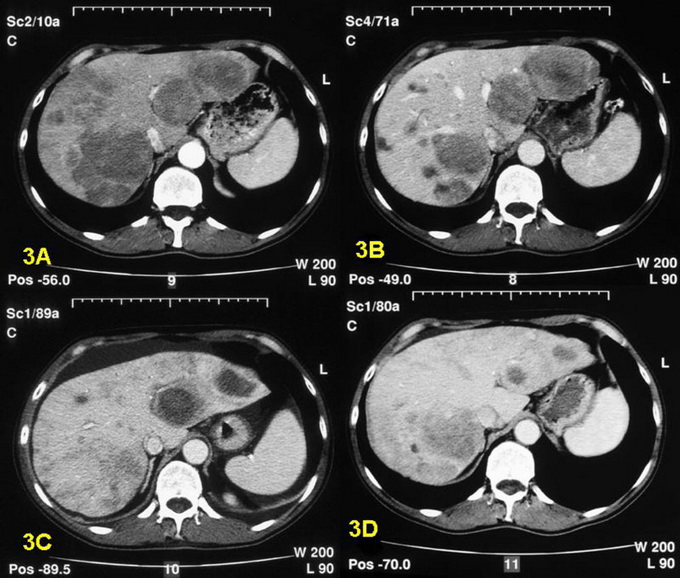
На рубеже XX и XXI веков человечество изобрело способ массового просвечивания тела человека посредством рентгеновского излучения и формирования на компьютере детальной картины строения исследуемого органа. Такой метод получил название компьютерной томограммы. Немногим позже наши отечественные больницы стали оснащаться подобной дорогостоящей аппаратурой. Сначала томография печени была крайне дорогим методом исследования, но теперь ситуация поменялась в сторону его доступности. В настоящее время врач при компьютерной томографии печени или магнитно-резонансной томографии печени способен за 20 минут увидеть абсолютно все стороны печени, дать полную оценку ее строения и тем самым с высокой долей вероятности сказать, имеется ли у пациента опухоль печени. Конечно, никто не застрахован от врачебных ошибок — иногда кисты печени ошибочно воспринимаются за опухоль, и наоборот.
Чтобы определить, что для вас лучше – КТ или МРТ печени, узнайте о недостатках и преимуществах компьютерной и магнитно-резонансной томографии.
КТ подразумевает под собой использование рентгеновских лучей, причем доза облучения намного выше, нежели при «классическом» рентгене. Конечно, когда речь заходит о диагностическом поиске, на это просто не следует обращать внимания, но назначение повторных, а особенно трех и более, исследований не сулит ничего хорошего. Несмотря на массовое развитие медицины, КТ-исследование не всегда является доступным, особенно в случае проживания в сельской местности. Для сравнения: на 2013 год в миллионном городе Ростове-на-Дону насчитывается около 10 подобных аппаратов. Скажем смело — хотелось бы больше. Далеко не всегда данное обследование является бесплатным для пациента, что также является отрицательной стороной. К сожалению, сделать бесплатную томографию удается не сразу — бывает, очередь растягивается на недели вперед, а тем самым теряется драгоценное время.
Фото КТ печени вы можете посмотреть ниже:
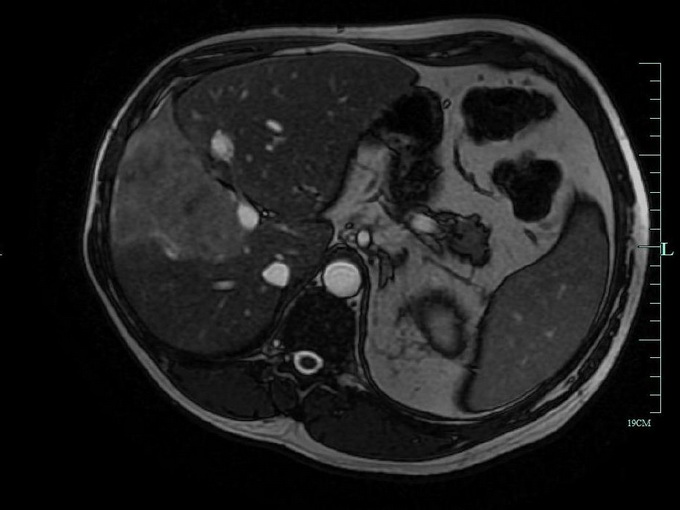
Как ни парадоксально это звучит, но сам внешний вид аппарата вызывает ужас и страх у ряда категорий больных с лабильной психикой, что заставляет их искать отговорки для самого себя не идти на исследование. Немного опередим события и подчеркнем, что МРТ-исследование представляет собой помещение пациента в некий саркофаг, над которым с путающим грохотом проносится вращающаяся камера, что выглядит еще более пугающе. Если сравнивать компьютерную томографию и магнитно-резонансную томографию, то последняя имеет, в некотором плане, лучшую разрешающую способность, позволяющую врачу как можно глубже заглянуть внутрь тела пациента. Очевидно, что это неоспоримое преимущество. Также при проведении МРТ пациент не испытывает никакой лучевой нагрузки — ее просто нет.
Справедливо спросить: почему магнитно-резонансная томография не приобрела такой массовой популярности, как КТ? Очевидно, секрет кроется в высокой стоимости обследования, которая ровно в два раза превышает компьютерную томографию. Цена самого аппарата также превышает все мыслимые пределы. Для сравнения: в Ростове-на-Дону таких томографов насчитывается не более пяти. Если пациент может позволить себе столь дорогостоящее исследование, то его необходимо выполнить без всяких промедлений. Помимо цены недостаток МРТ-исследования заключаются в чувствительности данного метода к металлическим конструкциям в теле человека. Это означает, что, если у человека стоят спицы в костях, позвоночнике или установлен кардиостимулятор, у него имеются абсолютные противопоказания к проведению исследования.
На этих фото МРТ печени вы можете увидеть, как проводится процедура:
Часто пациентов волнует вопрос по поводу «болюсного усиления», которое врачи предлагают им сделать или назначают с оговоркой, что такое исследование будет стоить дороже. Наш ответ — обязательно делать именно по такой методике, если существует техническая возможность, так как в этом случае чувствительность повышается в разы. Для этого пациенту посредством укола введут в вену специальное вещество, избирательно накапливающееся в печени и других органах.
УЗИ печени с биопсией при подозрении на рак делается для подтверждения диагноза, когда ни по каким снимкам нельзя сказать точно, что выявлено у пациента: рак, киста или цирроз. Только врач-морфолог, под микроскопом изучающий каждую клетку, может с высокой точностью высказаться относительно болезни. Подчеркнем, что простое проведение ультразвуковой диагностики печени без биопсии, при имеющемся заключении проведенной МРТ или КТ, не имеет никакого логического обоснования. В то же время проведение пункции печени без контроля УЗИ представляется крайне опасным и устаревшим методом, а также никто не может дать гарантии, удастся ли попасть иглой именно в очаг новообразования или будет захвачена обычная здоровая ткань печени, давая тем самым ложную «благополучную картину». Отметим, что данная методика выполняется далеко не в каждом лечебном учреждении, что связано с техническим оснащением и подготовкой медицинского персонала. Возможны пропускание этого этапа и переход непосредственно к операции, если она показана. Выходит, что вплоть до проведения разреза врач-хирург не будет знать, с чем ему предстоит иметь дело. Пробная биопсия будет взята уже напрямую, непосредственно при проведении оперативного вмешательства. В этом случае врач-морфолог должен дать свое заключение в течение получаса. Однако ситуация складывается безвыходная: многие лечебные учреждения уже привыкли работать по такой схеме. Нельзя не восхищаться мастерством и неким «медицинским чутьем» хирургов, способных практически без ошибки определить, рак это или не рак.
Если у врача появились мысли о подозрении на рак печени, далее необходимо следовать описанному выше алгоритму, в котором первым шагом является анализ крови на альфа-фетопротеин.
Пункционная биопсия печени, производимая под контролем УЗИ, является крайне важной для диагностики рака печени. Дело в том, что только врач-гистолог может увидеть под микроскопом раковые клетки и дать точное заключение по поводу диагноза. Не стоит думать, что рак можно увидеть иным способом. Однако не надо забывать про человеческий фактор — любой человек может ошибиться.
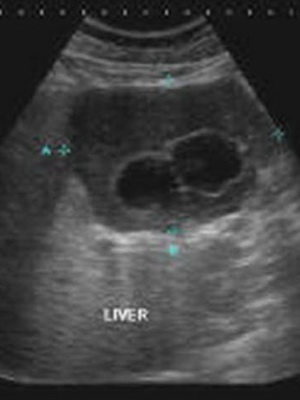
Хорошо всем знакомое, абсолютно доступное и дешевое ультразвуковое исследование (УЗИ печени) способно дать весьма ценную информацию. За 10— 15 минут врач может разглядеть на мониторе нарушение однородности ткани печени, изменение размеров и многое другое. Что и говорить, удобно и просто. Однако ни один, даже именитый, доктор не способен и просто не имеет юридического права дать заключение, что у пациента рак печени или иное заболевание.
Как видно на фото, при диагностике рака печени УЗИ поможет разглядеть на экране монитора только большие новообразования, а мелкие врач далеко не всегда может заметить. Да и существует такое понятие, как разрешающая способность: когда рак уже есть и он представляет непосредственную угрозу жизни пациента, но обнаружить его никаким образом нельзя. Не стоит забывать и о том, что опухоль может локализоваться в труднодоступных местах, например, на «тыльной» стороне, когда различимость структур затруднена. Именно поэтому в алгоритме ранней диагностики рака печени справедливо отодвинули УЗИ печени на второй план.
Диагностическая лапароскопия печени — не самый рациональный способ диагностики рака печени, но, тем не менее, являющийся единственным при отсутствии других технологий. Суть метода заключается в проведении, на первый взгляд, полноценной операции. В операционную вызывается хирургическая бригада, пациенту дается наркоз, хирурги производят несколько небольших разрезов на животе и вводят внутрь видеоаппаратуру и щипцы. Постепенно, шаг за шагом, врачи осматривают поверхность печени со всех сторон, по необходимости берут кусочек ткани для гистологического анализа, тем самым решая вопрос о дальнейшей тактике — нужно делать операцию или нет. На первый взгляд, лапароскопия печени может показаться просто безупречным методом, однако это далеко не так. Во-первых, необходимость проведения наркоза и созыва хирургической бригады уже влечет за собой большие трудности даже на первом этапе. Сам по себе наркоз является токсичным препаратом, который ослабленному болезнью пациенту показан только по жизненным показаниям. Также при
разрезе брюшной полости, как бы ни старались врачи, внутрь попадает кислород, который моментально активизирует рост раковой опухоли еще сильнее, нежели это было раньше. Само собой разумеется, что пациента ждут неприятный выход из наркоза и заживление ран.
На видео «Лапароскопия печени» показано, как выполняется это исследование:
Однозначно, что любой громыхающий КТ- или MPT-аппарат в данном случае лучше диагностической лапароскопии. Как правило, хирурги используют метод диагностики рака печени при помощи такого рода оперативных вмешательств, когда даже после проведенного набора исследований имеются сомнения, что же все-таки у пациента: рак, киста или иное заболевание?
источник