
В нашем организме печень является одним из важнейших органов. Одна из главных ее функция – очищение крови или детоксикация. Кровь из вен и артерий замедляет свое движение в особых структурах печени – синусодных капиллярах.
Этот механизм лежит в основе формирования метасатазов в печени:
- Злокачественные клетки, которые оторвались от основной опухоли, попадают в кровеносное русло;
- За счет замедления кровообращения оседают в печени;
- Дают рост новым (дочерним) метастазам.
Этот процесс носит название вторичного рака. Так как первичная опухоль располагается совсем в другом органе.

Вторичный вид рака, который получил еще название метастатического, встречается намного чаще, чем первичный.
На практике довольно часто случается ситуация, когда вначале диагностируется билобарное поражение печени. Только потом при проведении диагностики обнаруживается родительская опухоль.
Одной из главных особенностей печени является ее способность к регенерации. Довольно часто возникает ситуация, что заболевание может обнаружиться уже в запущенной стадии, так как долгое время боли не проявляются.
К ранним симптомам развития патологии относят:
- Нарушение пищеварения;
- Снижение аппетита;
- Тупая боль локализирующаяся в правом подреберье;
- Увеличение печени.
Последний симптом характерен больше для лиц худощавого телосложения. Появление асцита довольно редкое явление на ранней стадии болезни.
Частым признаком появления метастазов в печени является появление механической желтухи.
Конечно, такой признак не всегда говорит о развитии онкологии, а может указывать просто на воспаление желчного пузыря. в случае же метастазировния желтуха возникает если опухоль закрывает желчный проток и формируется гиперваскулярный очаг.

Другие более редкие симптомы опухолевого поражения печени:
- Усиление проявления вен на теле;
- Появление сосудистых звездочек;
- Кишечные кровотечения;
- Повышение температуры тела.
Другими признаками также могут быть появление повышенной утомляемости, бессонницы. Иногда может сильно темнеть кожа на ладонях и ступнях. Общее состояние здоровья больного в целом ухудшается.
При появлении тревожных симптомов важно обратиться на консультацию к врачу. Вначале будет собран полный анамнез и проведен осмотр. После чего будет назначено дальнейшее обследование.
Методы диагностики мтс:
- Лабораторные исследования мочи и крови;
- Магнито-резонансная терапия;
- Гепатография;
- Тонкоигольная аспирационная биопсия;
- Ультразвуковое исследование.
Наиболее информативным является последний метод диагностики. Он, конечно, не даст полную информацию о метастазировании. но может установить факт наличия новобразований сразу при обследовании.

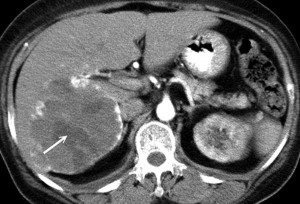
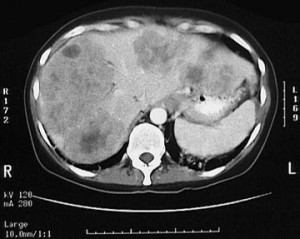
При помощи компьютерной томографии можно обнаружить гиподенсивный (гиподенсный) очаг в печени.
Если опухолевые узлы уже выявлены, то проводится дополнительное исследования (лабораторные и аппаратные), которые позволяют выявить характер новообразования и клеточный состав.
Также наличие метастатического процесса подтверждают при помощи биопсии – метода, основанного на заборе образца ткани опухоли и последующего его гистологического изучения. Эта методика позволяет установить точный морфологический состав опухоли.
Методика лечения метастазов всегда зависит от первичного очага опухоли, а также от общего количества таких узлов. Лечение всегда подбирается в индивидуальном порядке на основании состояния здоровья больного.
Довольно часто для лечения метастатического поражения печени применяют комбинированную терапию.
Основная цель такого лечения – последовательное или одновременное использование нескольких противоопухолевых методов лечения. Чаще всего это хирургическое вмешательство и радиотерапия.

Основные терапии при наличии метастаз в печени:
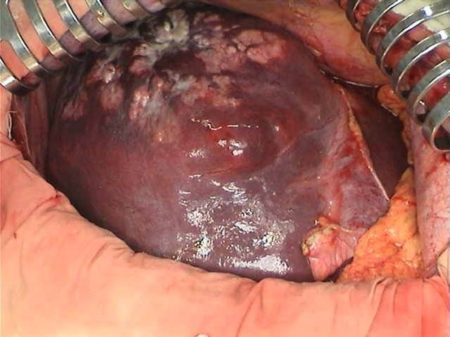
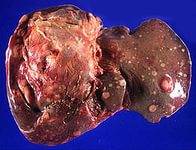
- Хирургическое вмешательство относится к наиболее радикальным методам, который применяется только при единичных метастазах. Обычно проводится сегментарная или долевая резекция печени. В ряде случаев такая операция делается при одновременном удалении основной опухоли.
- Радиочастотная абляция используется для воздействия на одиночные очаги метастаз высокими радиочастотами. К опухоли подводится источник через кожу либо ткань печени при компьютерной навигации. Основное преимущество этого метода в атравматичности и высокоточности, что позволяет точечно воздействовать на гиповаскулярные очаги без травмирования соседних тканей.
- Лучевая терапия используется для уменьшения опухолевых узлов и значительного облегчения болевого синдрома. Используют ее при распространённом метастатическом процессе и довольно часто в комбинации с химиотерапией.
- Химиотерапия применяется в тех случаях, когда хирургическое вмешательство нецелесообразно. Ее используют как дополнительный метод комплексной терапии при секундарных изменениях печени. Химиотерапия оказывает комплексное воздействие на организм, при раке печени не особо эффективна, так как этот вид новообразований устойчив к этому воздействию.
Кроме вышеуказанных методов применяют химиоэмболизацию опухоли, при котором происходит блокирование сосудов, которые питают опухоль. В результате к опухоли кровь не поступает.
Сегодня используется новый метод – таргетная стенд терапия.
Данная методика направлена на повышение иммунного статуса при очаговых поражениях печени. Препараты, применяемые при этом виде опухоли, способны остановить деление клеток и рост опухоли. Все методики повышают свою эффективность при подключении диетотерапии, что способствует облегчению функции печени.
При появлении вторичных изменений в печени прогноз лечения основного заболевания значительно отягощается. При отсутствии адекватной терапии продолжительность жизни не превышает 18 месяцев. Если же было назначено радикальное лечение прогноз довольно часто благоприятный.
источник
Метастатический или вторичный рак печени встречается намного чаще, чем первичный, составляя при этом почти 90% всех злокачественных опухолей этого органа. Иногда метастазы в печени обнаруживаются раньше, чем первичная опухоль. Такое встречается часто при меланоме, раке поджелудочной железы, несколько реже – при раке желудка.
При выявлении хотя бы одного метастаза в печени, первичной опухоли присваивается 4 стадия рака.
Еще недавно считалось, что такие больные являются «приговоренными». В наше время полностью вылечить такой рак также пока невозможно, но улучшить прогноз и качество жизни больного современной медицине уже вполне под силу.
Метастазирование, наряду с неконтролируемым ростом, являются уникальными патологическими свойствами злокачественной опухоли.
Метастаз (сокр. – мтс) – это раковая клетка, которая имеет свойство перемещения по организму из первичного очага различными путями, чаще – гематогенным или лимфогенным. На месте фиксации метастаза начинается рост вторичного злокачественного образования.
Наиболее часто в печени определяется рост солитарных (одиночных) метостазов – в 60–62% случаев, затем – единичных в почти 25% всех мтс и множественных (более трех метастатических изменений) – в 13–15%.
Опухолевые клетки из первичного очага, расположенного в другом органе, проникают в печень чаще всего гематогенным путем (через кровь). Обычно это происходит через систему портальной вены, но также могут быть задействованы и другие венозные системы большого круга кровообращения. Мтс могут проникать в печень и лимфогенным путем, по брюшине и печеночной артерии.
Около трети всех больных раком разной локализации имеют метастазы в печени. Они выявляются у почти 50% больных имеющих раковую опухоли желудка, молочной железы, лёгких и толстого кишечника – чаще сигмовидной и слепой кишки.
Несколько реже в печень метастазирует рак пищевода, поджелудочной железы и кожи (меланома). Так, меланома дает метастазы в печень в 15–20% случаев. Редко происходит печеночное метастазирование при раке тазовых органов (яичника и простаты).
По сути, рак практически всех органов может давать метастазы в печень, кроме первичных опухолей головного мозга.
Мтс в печени также появляются и при прорастании раковой опухоли смежных органов: желчного пузыря, желудка, ободочной кишки.
Клинические признаки заболевания обусловлены как симптомами рака печени, так и первичной опухоли. Возникают проявления астено-вегетативного синдрома, похудение. Почти во всех случаях появляются болезненные ощущения в области печени.
Боли носят различный характер: от незначительной до острой, приступообразной. Наступают изменения в работе кишечника: тошнота, рвота, неустойчивый стул.
Печень практически всегда увеличивается, иногда – значительно. Часто встречается и спленомегалия (увеличение селезенки). Желтуха незначительная, выраженность ее симптомов возникает при обструкции опухолью крупных желчных протоков. При сдавлении образованием нижней полой вены появляются отеки нижних конечностей и расширение вен передней стенки живота.
При вовлечении в патологический процесс брюшины возникает асцит. Боли в животе приобретают разлитой характер. Прогноз при таком состоянии заметно ухудшается. Часто возникают симптомы поражения ЦНС – головные боли, головокружение. При проникновении мтс в костную ткань появляются боли в костях и суставах.
Клетки метастатического образования при микроскопии выглядят так же, как и клетки первичного очага опухоли, что помогает точно определить его локализацию. Однако, иногда в них выявляются изменения, которые затрудняют идентификацию.
Бывает, что мтс случайно находят, например, на УЗИ спустя месяцы или даже годы после удаления первичной опухоли. Такое осложнение можно определить у 28–30% больных с раком толстого кишечника, чаще слепой или сигмовидной кишки.
Даже при очень больших образованиях функция печени обычно сохранена. Основные проявления метастазов в печени при стандартных методах диагностики:
- В крови отмечаются неспецифические изменения: лейкоцитоз, невыраженная анемия, умеренное повышение активности печеночных трансаминаз, а также появление специфических белков – онкомаркеров.
- Из инструментальных методов диагностики широко применяются УЗИ, КТ и МРТ, особенно с применением контраста. Информативность УЗИ в диагностике метастатического рака печени достигает 95–97%. На УЗИ метастазы выглядят как очаги различной эхогенности, чаще – пониженной. Вокруг этого очага виден гипоэхогенный «ободок». Также УЗИ может применяться в ходе операции для выявления дополнительных очагов опухоли и изменений органа.
- Пункционная биопсия печени является стандартом в диагностике рака и желательно ее проведение под контролем УЗИ или КТ.
- В сложных случаях применяется диагностическая лапароскопия.
Терапия метастатического рака печени зависит от многих факторов. Одними из главных являются степень распространения метастазов и их размеры.
Очень важно перед этим вылечить или удалить первичный очаг.
Питание при метастазах в печени должно быть щадящим. Обычно назначается диета №5. В зависимости от клинических признаков, диета может корректироваться.
Методы лечения можно разделить на две условные группы: терапевтические и хирургические. В зависимомти от тяжести заболевания и распространенности процесса отдают предпочтение одному из методов.
К ним относятся: химиотерапия, лучевая и гормонотерапия. Обычно химиотерапия применяется перед хирургическим лечением и после него. Возможно введение средств химиотерапии через печеночные сосуды. Химиотерапия назначается при лечении опухолей, чувствительных к ней. Это локализация первичного рака в толстом кишечнике, особенно, в сигмовидной или слепой кишке,желудке, молочной железе, яичнике и т. д.
Иногда химиотерапия и лучевая терапия применяются при невозможности провести оперативное вмешательство. Этот тип помощи называется паллиативная терапия.
Так делают для уменьшения интенсивности боли и, возможно, с целью несколько остановить рост опухоли. В таких случаях состояние больного улучшается, но вылечить рак не удается.
К сожалению, часто метастатические клетки оказываются нечувствительными к химиотерапии, и приходится изыскивать другие средства для облегчения состояния больного.
Также иногда пациенты самостоятельно прибегают к лечению народными средствами. Некоторые народные средства способны лечить или облегчать неприятные симптомы рака. Нужно помнить, что народными средствами вылечить рак невозможно. Всегда следует посоветоваться с врачом перед применением любого средства.
Оперативное вмешательство показано больным, у которых выявлено не более четырех образований в органе. Производится резекция – удаление части печени, где выявлены патологические изменения. Наилучшие результаты получены у больных с раком кишечника, в частности – толстой кишки. В этом случае продолжительность жизни пять лет и более отмечается у 40% больных.
Существуют современные способы лечения метастатического рака – радиочастотная абляция, криохирургия и т. д. Как правило, они применяются комплексно с другими методами и способны остановить рост опухоли, улучшить самочувствие пациента, но также не могут вылечить рак в полном объеме.
Пересадка печени является малоэффективным методом лечения. Но в некоторых ситуациях все же прибегают к ней.
Известны случаи успешной пересадки печени у больных с эндокринным раком поджелудочной железы.
Такая процедура очень опасна для ослабленного организма пациента. Но иногда пересадка печени — единственный шанс на выздоровление. Вопросами трансплантологии и пересадки органов занимаются ученые во всем мире.
Полностью вылечить метастатический рак пока еще невозможно, но остановить рост опухоли и увеличить продолжительность жизни вполне реально.
Больные с метастатическими изменениями в печени обычно живут 12–18 месяцев.
Прогноз пятилетней выживаемости при раке желудка наиболее благоприятен и составляет 18–20%, при меланоме – 8–10%, при раке кишечника – менее 5%. Если проводить паллиативное лечение, то эти показатели при раке желудка повышаются до 40–45%, при раке толстой кишки – до 35–40%, а меланомы – до 20–25%.
источник
Очаговыми образованиями (или очагами) печени называют единичные или множественные участки изменения ее структуры, которые бывают самого разного происхождения – как доброкачественного, так и злокачественного.
Чаще всего очаги выявляются при УЗИ, но иногда являются случайной находкой при компьютерной томографии или МРТ, когда исследование выполнялось по какой-то иной причине. При этом КТ используется для уточнения размеров, количества, расположения и структуры очагов. При этом по результатам КТ врач, как правило, должен ответить на вопросы о характере изменений: имеем ли мы дело с доброкачественным процессом (например, кистой или гемангиомой), либо злокачественным процессом (рак, метастазы, и т.п.). В ряде случаев после выполнения КТ диагноз остается сомнительным. В таких случаях рекомендуется получить второе медицинское мнение по результатам исследования.
Иногда патологическое образование печени выявляется при сцинтиграфии или ПЭТ (очаг гиперфиксации РФП).
Все объемные образования печени, выявленные при компьютерной томографии, можно разделить в зависимости от следующих параметров:
1) Плотность – характеристика любой ткани организма, которая измеряется на компьютерных томограммах в т.н. единицах Хаунсфилда. В зависимости от рентгеновской плотности очаги бывают гипо-, гипер- и изоденсными по отношению к окружающей нормальной паренхиме. По плотности можно предположить, что находится в структуре очага: кровь, другая жидкость, мягкотканный компонент. Более достоверно выявляются участки обызвествления – кальцинаты.
2) Структура. Кистозные образования подразделяются на одно- и многокамерные; они могут иметь хорошо видимую стенку или не иметь таковой; содержать включения кальция, геморрагическую – гиперденсную – жидкость, гиподенсную жидкость, например, желчь. Внутри можно обнаружить инородное тело или паразита, кистозный или мягкотканный компонент. Также структура может быть однородная или неоднородная, последняя часто объясняется участками некроза. Выявление извести и кальцинатов свидетельствует о длительности процесса.
3) Форма может быть приближенной к шару, вытянутая, неправильная (иррегулярная) и т. д.
4) Контуры. Ровные или неровные, четкие или нечеткие, видимые на всем протяжении или на ограниченном участке.
5) Размеры. Измеряются линейные размеры очага (длинник и поперечник) на аксиальном срезе либо все три размера (когда это возможно, указывается также объем). Если планируется контрольное исследование через определенное время, выбирается т. н. «маркерный» очаг, изменение размеров которого будет оцениваться во времени.
6) Расположение необходимо указывать в описании КТ-исследования: локализуется ли патологический участок непосредственно в глубине органа, под капсулой, рядом с крупными сосудами, с желчными протоками, с желчным пузырем и т. д. Это может быть навести на мысли о его природе: например, билиарные кисты локализованы чаще всего вблизи желчных протоков, вблизи желчного пузыря.
7) Количество. Солитарный очаг в печени означает одиночный. Число патологических участков (например, метастазов при раке желудка или других органов системы пищеварения) может варьировать. Выявление одного метастаза уже позволяет выставить стадию M1 по системе TNM. Однако следует учитывать, что множественные очаговые образования в печени – это не всегда метастазы, и врач-рентгенолог обязан провести их дифференциальную диагностику, сопоставив многочисленные КТ-признаки.
8) Особенности накопления контраста. Чем меньше накопление контраста в очаге, тем меньше он кровоснабжается. Наоборот, чем быстрее накапливается контраст, тем более развита сосудистая сеть. Чем быстрее снижается плотность после окончания введения контраста, тем интенсивнее кровоток в очаге.
Так, гемангиома печени на КТ без контраста выглядит как гиподенсный участок, природу которого установить затруднительно. В артериальную фазу контрастирования наблюдается значительное увеличение плотностных характеристик гемангиомы (из-за накопления контрастированной крови в сосудистых лакунах), но затем ее плотность снижается и постепенно приходит к прежним значениям, что позволяет отличить гемангиому печени от рака, так как злокачественные новообразования, например, рак кишечника с метастазами в печень при КТ с контрастированием проявляется иначе: для метастазов наиболее характерно усиление плотности в виде «кольца» («ободка»), которое отображает активную (васкуляризованную) часть опухоли.
Гемангиома печени или рак? КТ брюшной полости с контрастным усилением: типичное накопление контраста в виде лакун помогает дифференцировать гемангиому от рака и установить правильный диагноз: кавернозная гемангиома.
Гиподенсные образования имеют плотность ниже нормальной паренхимы (в норме ее плотность составляет +50…+70 единиц Хаунсфилда – без контрастирования) и представляют собой следующие морфологические варианты:
1) Жировые образования имеют плотность от -100 до -10 единиц Хаунсфилда. Это может быть липома, фибролипома, ангиолипома, ангиофибролипома, аденома, липосаркома и некоторые другие опухоли из жировой ткани (а также участок с отрицательной плотностью может быть обусловлен локальным участком жировой инфильтрации, или жирового гепатоза).
2) Гиподенсный очаг плотностью 0…+20 единиц Хаунсфилда чаще всего содержит жидкость. Это может быть простая или паразитарная киста, билома – скопление желчи после операций на желчном пузыре и протоках, а также кистозные метастазы.
3) Гиподенсный очаг плотностью +20…+40 единиц Хаунсфилда бывает обусловлен как жидкостным содержимым, так и мягкотканным. Здесь гораздо больше вариантов, при составлении дифференциального ряда нужно учитывать размеры, форму, характер накопления контрастного вещества.
Капиллярная гемангиома правой доли печени: КТ с контрастным усилением в артериальную фазу выявляет гиперденсный участок.
Гиперденсные очаги имеют рентгеновскую плотнтость выше нормальной паренхимы (>70 единиц Хаунсфилда) и могут быть обусловлены кистами, содержащими плотную жидкость (с примесями белка или крови), либо их субстратом является опухоль или кальцинат.
1) Очаг плотностью +200…+400 единиц Хаунсфилда обусловлен наличием кальция в структуре. Это может быть обызвествленная киста, фиброма, фиброаденома (либо другая опухоль), обызвествленная гематома.
2) Локальный участок повышения плотности паренхимы зачастую бывает обусловлен отложениями металлов – солей алюминия, железа и т.д.
3) Опухоли бывают как гиперденсными, так и гиподенсными.
Кистозный характер при КТ имеют следующие образования:
1) Простая киста печени — что это? Простая киста возникает в результате эмбриогенеза и представляет собой ограниченное капуслой скопление жидкости. На КТ она имеют ровные края, четкие контуры, обычно правильную форму; плотностные характеристики жидкости +5…+20 единиц Хаунсфилда, не содержит каких-либо включений (кровь, кальций и т. д.), в их структуре нет перегородок, стенка ровная, без локальных утолщений. Контраст такие кисты не накапливают. Часто возникает вопрос, может ли киста печени перерасти в рак. Если киста имеет типичные КТ-характеристики, тревоги она вызывать не должна, озлокачествления кисты не бывает. Но важно отличить простую кисту от эхинококковой, от кистозной формы метастаза или кистозного рака.
2) Кистозные метастазы в печень при раке молочной железы, желудка, других органов обычно множественные, имеют неправильную форму, неоднородную структуру, размеры от 0,5 см до нескольких десятков см. Характеризуются накоплением контраста в виде «кольца». Обладают инфильтративным ростом. Подозрение на mts в печени возникает при КТ нередко, в таких случаях может помочь второе мнение по снимкам. В наше время множественные метастазы нередко успешно лечатся в крупных онкологических клиниках, где применяются различные методики (хирургическое удаление, химиоэмболизация, радиочастотная абляция и т.п.).
3) Кистозная форма гепатоцеллюлярного рака: форма неправильная, может выявляться солидный компонент (при кистозной форме он выражен минимально), опухоль единичная, оказывает объемное воздействие на рядом расположенные сосуды и желчные протоки.
4) Паразитарные кисты. Чаще всего эти кисты представлены эхинококком, реже – альвеококком. Бывают множественными или единичными, имеют хорошо видимую стенку, усиливающуюся при контрастировании. Бывают однокамерные и многокамерные паразитарные кисты. Внутри таких кист можно обнаружить паразита.
5) Гемангиома правой доли печени, либо левой доли. Гемангиома печени на КТ выглядит как типичный гиподенсный очаг, при контрастировании в артериальную фазу резко усиливается, в результате чего становятся видимыми сосудистые лакуны, а затем медленно теряет контраст. Атипичные гемангиомы на КТ имеют несколько другие характеристики, и отличить их от злокачественного поражения помогает взгляд опытного рентгенолога, имеющего опыт в диагностике заболеваний брюшной полости.
Вторичные (секундарные) изменения в печени на КТ. Рак кишечника с метастазами. Прогноз неблагоприятный, учитывая размеры и количество метастазов.
«Солидный» означает мягкотканный, состоящий из живой ткани. Какие бывают солидные образрования?
1) Объемное образование с включениями жира: липома, липофиброма, ангиолипома, липосаркома и др. Имеют характерную структуру и плотностные характеристики, соответствующие жировой ткани.
2) Фокальная нодулярная гиперплазия (ФНГ) имеет неправильную форму (в виде узла), при нативном исследовании – гиперденсный (незначительно выше нормальной плотности), при контрастировании неравномерно усиливается.
3) Регенераторный узел, локальный участок фиброза либо жировой инфильтрации – признак перерождения печеночной ткани под влиянием различного характера интоксикацией или травм, признак цирроза. Выглядит как локальный гипо- (жировая инфильтрация) или гиперденсный (фиброз) участок.
4) Гепатоцеллюлярный рак (ГЦР). Выглядит как объемное образование неправильной формы, различных размеров (иногда несколько десятков сантиметров в поперечнике), структура его неоднородна – при КТ могут быть выявлены участки некроза, полости (не усиливающиеся при контрастировании). Ткань опухоли за счет хорошего кровоснабжения повышает плотность при контрастировании.
Не все специалисты способны достоверно определить изменения в печени, выявленные при компьютерной томографии. Это во многом зависит от опыта рентгенолога, от качества выполнения исследования. К сожалению, при выполнении компьютерной томографии и других лучевых исследований (особенно в отдаленных периферийных клиниках) изменения иногда бывают пропущены, либо неверно истолкованы. Можно ли перепутать метастазы в печени? Увы, нередко обычные доброкачественные гемангиомы трактуются как метастазы, либо наоборот. В ряде случаев кистозные метастазы в печень трактуются как простые кисты, если к тому же не использовать контрастирование. В целом нужно отметить, что диагноз «mts печени» достаточно сложный в плане дифференцировки с другими множественными очаговыми изменениями.
Второе консультативное мнение врача, обладающего опытом в анализе КТ-исследований брюшной полости, всегда полезно – заключение по исследованию даст специалист, имеющий высшую врачебную категорию или научное звание, после подробного ознакомления с историей заболевания, с результатами лабораторных тестов и т. д. В результате точность диагностики становится выше, что позволяет определиться с дальнейшим направлением лечения (либо назначить дополнительные инструментальные и иные диагностические исследования).
Чтобы получить Второе мнение по результатам КТ или МРТ, можно обратиться в Национальную телерадиологическую сеть. Сделать это можно удаленно, не выходя из дома. Достаточно иметь результаты исследования на диске. В течение 24 часов с момента отправки снимков вы получите квалифицированный пересмотр КТ или МРТ с подробным описанием в виде заключения с подписью высококвалифицированного диагноста.
источник
Коварность злокачественных новообразований заключается в том, что при сложностях диагностики первичного очага опухоли можно пропустить её способность к распространению в организме — метастазированию. Поэтому необходимо знать симптомы mts поражения печени.
Не стоит путать первичный рак печени и метастазы в неё.
Метастазы — это раковые клетки, которые через биологические среды организма (кровь, лимфа) попадают в различные органы и системы, образуя вторичный очаг развития опухоли.
Высокая вероятность развития метастатического поражения печени связана с её физиологическими и топографическими особенностями:
- интенсивное кровоснабжение (поступление в печень больших объёмов крови для очистки);
- близость к органам брюшной полости, когда этот орган становится первой «мишенью» на пути распространения метастазов: высока вероятность развития mts процесса в печень при первичном раке желудка, поджелудочной железы, пищевода.
Настороженность также должны вызывать новообразования кожи – меланома часто даёт метастазы в печень. И если учесть, что диагноз меланома во многих случаях ставится после удаления пигментного пятна, может быть утеряно такое драгоценное время. Иногда жалобы со стороны печени становятся первым этапом в поиске очага метастазирования.
Симптомы метастатического поражения печени на начальных этапах похожи на жалобы при других, неонкологических заболеваниях:
- снижение массы тела на фоне отсутствия аппетита;
- общая утомляемость с постоянной слабостью;
- диспепсические явления: тошнота с рвотой, метеоризм, нарушение стула;
- субфебрильная температура, повышенное потоотделение, тахикардия;
- изменение кожных покровов: кожа приобретает землисто-желтушный цвет, появляется зуд кожи;
- отмечаются симптомы асцита, при пальпации печень выходит из-под края рёберной дуги, появляются боли и чувство «распирания» в области эпигастрия и подреберья справа, особенно характерные на вдохе, ярко выраженный сосудистый рисунок.
Стоит отметить, что симптомы метастазов в печень и развитие первичного рака похожи.
Когда есть первичный злокачественный очаг, онкологи в обязательном порядке проводят специальное обследование на наличие метастазов. Однако не всегда метастазы во временном промежутке появляются после диагностирования опухоли. Нередко первичная опухоль может протекать бессимптомно при наличии метастатического поражения других органов или систем.
Если появились симптомы поражения печени, необходимо выявить причину жалоб и пройти полную диагностику.
Лабораторные исследования. За счёт компенсаторных механизмов печени такие исследования малоинформативные. Если же встречаются отклонения от нормы в биохимических анализах крови, то они могут быть характерны для многих заболеваний этого органа. Исключение составляет анализ на онкомаркеры (альфа-фетопротеин), который позволяет судить о наличии онкологического процесса.
Рентгенологические, радиоизотопные исследования. Лапароскопия. Основным методом является компьютерная томография. С помощью КТ можно оценить размеры печени, структуру паренхимы, наличие или отсутствие узлов, которые могут быть метастазами. Также применяется радионуклидное сканирование, рентгеноскопия ОБП. Хорошие диагностические результаты даёт лапароскопия, с помощью которой, кроме визуализации, можно получить и пункционную биопсию.
Метастазы в печень плохо поддаются лечению. Основным методом лечения является хирургический. Делаются резекции или органа, или его сегмента, где расположен метастаз. В особых случаях показана трансплантация печени.
Химиотерапия при метастазах в печень применяется как метод, который даёт временные результаты, облегчая общее состояние.
Лучевая терапия при подобных метастазах практически не используется.
источник
Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Медикаментозное лечение жирового гепатоза эффективно только на начальной стадии. Если поражение органа достигает третьей степени, помочь может лишь пересадка печени. Но так как на первоначальном этапе недуг не имеет выраженных симптомов, пациенты обращаются в клинику в результате значительного прогрессирования заболевания.
При данной патологии происходит дистрофия клеточных структур с последующим преобразованием в жировую ткань. Страдает от этого не одна печень, но и другие органы. В результате того, что токсичные вещества перестают выводиться, нарушается нормальная жизнедеятельность всего организма. Наиболее часто такое заболевание наблюдается у людей старше 45 лет. Причем в большей степени от этого недуга страдают мужчины.
В самом начале развития патологии, человек не ощущает каких-либо явных симптомов. Болезнь развивается постепенно. Скорость ее прогрессирования зависит от индивидуальных особенностей организма.
На более поздних стадиях у больного могут наблюдаться такие проявления:
- тошнота;
- болевые ощущения в районе правого подреберья;
- изменение цвета кожных покровов;
- потеря аппетита;
- общая слабость;
- признаки острой интоксикации.

При длительном поступлении этих веществ в организм, клетки не успевают выводить жиры, и они просто накапливаются в печени, тем самым разрушая ее. При прогрессировании заболевания этот процесс становится хроническим. В итоге печеночная ткань заменяется жировой.
Генетическая предрасположенность характеризуется недостаточным числом ферментов в гепатоцитах.
Среди внешних факторов, приводящих к патологии, выделяют такие:
- Злоупотребление высококалорийными продуктами.
- Преобладание в рационе блюд животного происхождения.
- Нерегулярные приемы пищи.
- Химия в лекарствах, продуктах, гигиенических средствах.
- Регулярное употребление алкогольных напитков.
- Инсулинозависимый тип сахарного диабета.
- Гормональные нарушения у женщин в период менопаузы.
- Малоподвижность.

Жировая дистрофия имеет несколько этапов развития. Каждый характеризуется изменениями разной сложности:
- На первом этапе в тканях печени формируются отдельные группы клеток, которые имеют большой процент жира. При этом очаговые образования находятся на достаточно удаленном расстоянии друг от друга. Лечить гепатоз на такой стадии проще всего.
- На втором этапе количество трансформированных клеточных соединений значительно увеличивается. Такие участки более объемны и имеют соединения между собой.
- На третьей стадии, на органе появляются фрагменты из соединительной ткани. Число жировых соединений значительно превышает количество гепатоцитов.
Чем раньше выявлена жировая дистрофия, тем больше шансов избавиться от ее проявлений полностью.
Для подтверждения гепатоза назначаются такие исследования:
- осмотр гастроэнтеролога;
- УЗИ;
- ангиография;
- МРТ;
- изучение ферментов печени.
По результатам анализов доктор устанавливает лечение, целью которого является восстановление функций органа.
Медикаментозная терапия может быть различной. Она зависит от причин образования жировых клеток. Помимо лекарств для печени, медик может выписать препараты, направленные на улучшение обмена веществ и восстановление функций желудочного и кишечного трактов.
На начальном этапе патологии, при мягком ее протекании, назначается комплексная терапия, включающая антиоксиданты, стабилизаторы клеточных мембран гепатоцитов, иммуномодуляторы.
Среди прочих врач может назначить такие лекарства:
- «Адеметионин».
Комплексное лекарство, имеющее в своем составе аденозин и метионин. Данное средство способствует восстановлению клеточных мембран печени, не допускает жировое окисление, увеличивает выработку белка. «Адеметионин» чаще всего приписывают, если жировая дистрофия является результатом алкогольной интоксикации.
- «Урсосан». Желчная кислота нейтрализует кислоты, обезболивает, стимулирует деятельность иммунитета, налаживает клеточную пролиферацию и апоптоз.
- «Таурин». Аминокислота, способствующая выведению токсинов. «Таурин» оказывает мембраностабилизирующее и антиоксидантное действие, увеличивает кровоток в сосудах печени, активирует гепациты и улучшает отток желчи.
- «Карсил». Данные таблетки производят на основе растительных материалов. Они оказывают антитоксическое и гепапротекторное воздействие.
- «Эссенциале». Этот препарат повышает устойчивость печени к патологическим процессам, очищает и восстанавливает ее клеточные структуры.
- «Хофитол». Такое лекарство обладает желчегонными свойствами, обеспечивает устойчивость органа к патогенным микробам, восстанавливает обменные процессы.
- «Холосас». Эти природные лекарственные препараты рекомендуют принимать для улучшения оттока желчи. Он помогает убрать тяжесть и боль в боку, оказывает общеукрепляющее воздействие.
- Лецитин Средство, очищающее печень от жиров. При регулярном употреблении жировая дистрофия на начальной стадии излечивается за два месяца.
.В выведении токсических веществ огромную роль играют витамины РР и В2. Медикаментозные препараты с этими микроэлементами способствуют скорейшему выздоровлению.

Предпочтение следует отдать таким элементам животного происхождения:
- постная говядина;
- белок яиц;
- нежирная рыба;
- молочные продукты.
Потребность в жирах удовлетворяется за счет масел растительного происхождения. Употреблять их рекомендуется в умеренном количестве, в сыром виде.
Из углеводов можно есть:
Соль следует есть в небольшом количестве. Помимо этого, чтобы эффективно лечить заболевание, необходимо обеспечить организм достаточным числом витаминов и минералов.
В обязательном порядке надо употреблять продукты богатые на аскорбиновую кислоту, витамины группы В, магний, калий, кальций, кобальт.
При гепатозе из меню следует исключить:
- жирное мясо, рыбу;
- икру;
- субпродукты;
- яичные желтки;
- жареные блюда;
- консервации;
- копченые, соленые изделия;
- кофе;
- специи;
- грибы;
- лук, чеснок;
- перец, редис;
- алкоголь.
Нарушение нормального функционирования печени приводит к многочисленным осложнениям.
В первую очередь происходит сильная интоксикация всех органов. В желчном пузыре появляется застой, что ведет к холециститу, панкреатиту, образованию камней. Как следствие, пища перестает полностью перевариваться, это перегружает кишечник и провоцирует дисбактериоз.
Неполноценная работоспособность печени приводит к дефициту жизненно необходимых микроэлементов. В результате ухудшается сердечная деятельность и состояние кровеносных артерий, возникает гипертония, варикозное расширение вен, понижается острота зрения. Помимо этого, происходит снижение иммунитета, что приводит к частым простудам, инфекционным и грибковым заболеваниям.
Жировой гепатоз лучше предупредить, нежели лечить. Правильный образ жизни и полноценное питание не допустят появления такой патологии. В случае наличия заболевания, не стоит принимать лекарственные препараты самостоятельно. Только опытный врач сможет правильно поставить диагноз и назначить соответствующие медикаменты.

- Причины возникновения
- Симптомы и диагностика
- Лечение
- Диета
- Заключение
Именно поэтому целесообразно использовать термин «синдром гепатоспленомегалии», который включает в себя большое количество патоморфологических и клинических признаков.
Синдром гепатоспленомегалии развивается при большом количестве заболеваний. Само по себе увеличение селезенки и печени не является опасным, но именно это зачастую начинает беспокоить пациента. При гепатоспленомегалии причины ее возникновения должны быть выяснены как можно раньше. Это влияет на эффективность лечения. Все причины условно делятся на шесть групп:
- болезни, которые вызваны попаданием в организм паразитов: бруцеллез, малярия, лейшманиоз и т. д.;
- хронические инфекционные заболевания: мононуклеоз, сифилис;
- заболевания печени, которые приводят к изменениям в системе кровообращения воротной зоны: гепатиты, цирроз;
- болезни, которые вызывают возникновение хронической сердечной недостаточности: ишемическая болезнь, различные пороки сердца, гипертония;
- заболевания крови: лейкоз, гемолитическая анемия, лимфогранулематоз;
- болезни, которые возникают вследствие нарушения обмена веществ: гемохроматоз, амилоидоз.

- чувство тяжести и распирания, возникающее в области левого и правого подреберья;
- болезненные ощущения в области печени;
- желтушность кожы;
- частые носовые кровотечения и наличие обширных гематом, возникающих при незначительных воздействиях;
- наличие образования в виде опухоли в области правого подреберья, которое при дыхании начинает смещаться;
- увеличение размеров живота в результате возникновения асцита.
Чтобы диагностировать гепатоспленомегалию, проводят пальпацию брюшной стенки. Как правило, новообразование прощупывается в правом подреберье, смещаясь во время дыхания. Это заболевание можно выявить и визуально.
После осмотра пациенту необходимо сдать биохимический и общий анализ крови, лабораторная диагностика которой способствует выявлению сдвигов в показателях анализа и исключению инфицированности вирусами гепатита и многими другими возбудителями инфекций. Большое значение такой анализ крови и миелограмма имеет для больных, у которых гепатоспленомегалия вызвана гематологическими заболеваниями.
Исследование при помощи УЗИ считается простым и безопасным методом, которое позволяет увидеть полную картину заболевания, определить, насколько сильно выражена гепатоспленомегалия и поражены ли другие внутренние органы.
Инструментальный метод сначала проводят при помощи эхоскопии, а после этого назначают компьютерную томографию. Она необходима, если патологический процесс имеет неясную этиологию. С помощью такого исследования получают рентгеновские снимки пораженной области, что позволяет наиболее точно оценить состояние внутренних органов.
Чтобы определить истинные размеры селезенки и печени, проводят ангиографию. При этом используется рентгеноконтрастное вещество, позволяющее улучшить визуализацию сосудов селезенки и печени. Антиография также помогает уточнить характер поражения (диффузный или очаговый) и определить степень нарушения кровотока по воротной вене.

Пункция костного мозга и лимфатических узлов необходима для уточнения диагноза, если возникает подозрение на наличие у больного гематологической патологии.

Медикаментозная терапия используется для лечения заболевания, которое вызвало увеличение органов. В основном применяют холеспазмолитические препараты (дибазол, нош-па, платифиллин, папаверин и т. д.). Из желчегонных средств используют только холецистокинетики (холосас, сорбит, ксилит и 10 или 20% раствор сернокислой магнезии). Однако такие препараты используются только тогда, когда полностью исчезнет внутрипеченочный холестаз.
Такое лечение способствует очищению крови от токсинов. В основном назначают гемодез, реополиглюкин и 5 – 10% раствор глюкозы, вводимой внутривенно, в сочетании с кокарбоксилазой и 5% раствором аскорбиновой кислоты.
Способствует снятию воспаления. Чаще всего используют преднизолон (1 – 3 мг на 1 кг массы тела больного).
Такое лечение способствует повышению иммунитета. Применяют противовирусные и иммуномодулирующие препараты (индинавир, криксиван, интерферон, роферон А, ретровир, ацикловир, аденинарабизон, ингибитор протеаз, саквинавир, виферон, азитимидин, ламивудин, зовиракс).
- Применение витаминных комплексов.
Такое лечение лишним не будет. Кроме этого, назначают препараты, которые обновляют клетки печени.

Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Также вместо сока, чая или кофе рекомендуется употреблять простую минеральную воду, кисели и домашние компоты. Категорически противопоказаны пирожные, торты и другие жирные десерты.
Причин возникновения гепатоспленомегалии очень много. Если возникает подозрение на это заболевание, то рекомендуется как можно быстрее обратиться к таким врачам, как гастроэнтеролог, инфекционист, терапевт и гематолог. Важно правильно диагностировать это заболевание и грамотно подобрать способ его лечения.
источник


 Комплексное лекарство, имеющее в своем составе аденозин и метионин. Данное средство способствует восстановлению клеточных мембран печени, не допускает жировое окисление, увеличивает выработку белка. «Адеметионин» чаще всего приписывают, если жировая дистрофия является результатом алкогольной интоксикации.
Комплексное лекарство, имеющее в своем составе аденозин и метионин. Данное средство способствует восстановлению клеточных мембран печени, не допускает жировое окисление, увеличивает выработку белка. «Адеметионин» чаще всего приписывают, если жировая дистрофия является результатом алкогольной интоксикации.
