Э. Ибрагимов:
Программа «Гастроэнтерология», ее ведущий, я, Эльхан Ибрагимов, врач-гастроэнтеролог, гепатолог. Сегодня у нас очень актуальная, очень интересная тема во всех ее пониманиях, и очень интересный гость, хирург-трансплантолог, гепатобилиарный хирург, Мурад Сафтарович Новрузбеков, кандидат медицинских наук, заведующий научным отделением института скорой помощи им. Н.В.Склифосовского.
Сегодня тема «Трансплантация печени. Жизнь «до» и «после»». Первое слово Вам, понимаем всю серьезность дела, чем Вы занимаетесь в институте. Хирурги такого уровня у нас на передаче первый раз, поэтому Вам огромное спасибо за уделенное время.
М. Новрузбеков:
Наверное, надо начать с исторического экскурса, с трудов В.П.Демихова, экспериментатора, которые явились основополагающими не только трансплантации печени, но и, вообще, трансплантологии. Дальше была выполнена первая операция в 1963-м году профессором Томасом Старлзом в Соединенных Штатах Америки. У нас в эксперименте, именно в эксперименте, первая операция была в 1974-м году, по-моему, под руководством Гальперина, а также Шумакова, совместно. Первая операция была выполнена профессором А.Ерамишанцевым в рамках российского научного центра хирургии. Кстати, этот пациент до сих пор живой, практически с 1990-го года, 27 лет прошло. Первая операция, когда говорили о том, сколько живут пациенты после трансплантации печени – вот, наглядный пример. В институте Склифосовского активная деятельность Центра трансплантации началась с 2000-го года. Уже на протяжении 17-ти лет, практически, работа с нулевой позиции в настоящее время выведена на очень хороший уровень. На сегодняшний день проведено более 500 трансплантаций.
Какие были проблемы, и как люди живут после трансплантации печени? Когда мы только начинали трансплантацию печени у себя в институте, это было под руководством профессора Джамала, а также под эгидой профессора Ермолова, который организовал отделение в нашем институте. Все предполагали, что первые пациенты у нас обязательно должны погибнуть почему-то. Потому что, видимо, тяжелая работа, еще мало что было известно о трансплантации. В России до этого, в советском периоде, количество таких операций было мизерным. Кстати, была программа в Запорожье, там было проведено восемь трансплантаций в институте трансплантации, в настоящее время Шумакова. До этого – искусственных органов, трансплантаций органов было также проведено около восьми операций. Когда мы только начинали, было не совсем понятно. На первой операции, я помню, в качестве приглашенного лица присутствовал профессор А.Ерамишанцев, и он наблюдал за этим процессом. Та операция прошла удачно. Конечно, мы были окрыленными в эти годы. Новое дело и работа, можно сказать, кипела, хотя количество самих операций было на минимальном уровне.
На сегодняшний день трансплантации печени выполняется, примерно, 70-80 операций в год. В прошлом году было выполнено 77 операций в нашем Центре. Пациенты живут после пересадки очень хорошо. Конечно, без осложнений некоторые операции не обходятся, есть, которые повторно оперируются в ближайшем послеоперационном периоде, а некоторые в отдаленном периоде. Особенно повторные операции были связаны с возвратом гепатита С и с ранним развитием цирроза у этих пациентов на фоне иммуносупрессивной терапии. В настоящее время есть ряд современных препаратов, при помощи которых мы эти проблемы научились решать.
Э. Ибрагимов:
Некое вступление сделал Мурад Сафтарович, прошелся почти по всему нашему плану. Итак, давайте по порядку.
Мы говорим о пациентах, действительно, уже находящихся в терминальной стадии хронических заболеваний печени; либо это пациенты с гепатоцеллюлярным раком, либо это со злокачественными образованиями в печени, либо мы говорим об острой печеночной недостаточности, то есть развития фульминантного течения какого-либо заболевания. В Вашей практике с какой патологией чаще всего Вы выполняете пересадку печени? У нас пациенты в терминальной стадии, конечно, это вирусные гепатиты, это алкогольное течение генеза гепатита.
М. Новрузбеков:
Прежде всего, это, конечно, пациенты в терминальной стадии заболевания печени, это циррозы различной этиологии. Основную массу пациентов составляют пациенты с гепатитом С, циррозом и гепатитом С. В меньшей степени это пациенты с аутоиммунными заболеваниями, еще меньше, конечно – пациенты с фульминантной печеночной недостаточностью. Крайне редки пациенты с первичной опухолью печени при отсутствии цирроза, то есть, при нормальной нативной печени и при отсутствии метастазов в другие органы. Это единичные пациенты, таких у нас прошло, по-моему, около шести, нерезектабельные опухоли. Однако, пациенты с циррозом печени и, второе конкурирующее заболевание – гепатоцеллюлярный рак, очень часты. Примерно, у нас оперировано чуть больше ста пациентов. То есть, сочетание циррозовирусная этиология и гепатоцеллюлярный рак составляет, примерно, 20-25%.
Э. Ибрагимов:
В рамках нашей передачи мы очень часто говорим про заболевания печени и делаем большой упор на онконаправленность. Мы не раз в этой студии говорили про различные осложнения, про хронические заболевания печени, вирусная этиология, алкогольная этиология, метаболические нарушения. Сегодня мы говорим именно про то, что мы получаем в результате, когда пациент не обследован абсолютно. Пациент не лечился, гепатит С в течение 10-15 лет привел к циррозу класса В и С по Чайлд-Пью, по которому мы их классифицируем. Имея алкогольную болезнь печени, пациент игнорирует слова докторов и продолжает употребление алкоголя. Тогда мы имеем в виду цирроз, который иногда, бывает, уже переходит в первичный рак, гепатоцеллюлярный рак. Тогда единственная помощь пациентам – вы, хирурги. Но есть тоже определенные критерии, это, собственно говоря, про первичный рак, это миланские определенные критерии.
М. Новрузбеков:
Да, абсолютно верно. Ситуация каким образом обстоит. Начнем с алкогольного заболевания. Если пациент длительное время употребляет спиртное, и это приводит к циррозу печени, декомпенсированному циррозу, то, по большому счету, мы должны были бы предложить пациенту оперативное лечение. Но, в принципе, с момента первого диагноза алкогольный цирроз печени до трансплантации проходит много времени. Пациенту говорится о том, что это обладает непосредственно гипотоксическим эффектом и вызывает проблемы у пациента. Если он понимает и отменяет алкоголь, то проходит довольно большой промежуток времени и функция печени компенсируется, приходит в более или менее удовлетворительное состояние, чтобы наблюдать за ним. В последующем мы увидим, пациент соблюдает режим отсутствия алкоголя или же продолжает выпивать дальше.
Если пациент продолжает выпивать, дальше таким пациентам нельзя предлагать трансплантацию печени. Потому что нет гарантии, что послезавтра после трансплантации они не будут выпивать дальше, они придут к тому же исходу. Нет гарантии того, что они будут соблюдать режим иммуносупрессивной терапии, которая им предлагается. По большому счету, пациент сам должен себя контролировать. Поэтому существует условие, что, как минимум, полгода пациент не должен принимать алкоголь. Если за полгода мы увидим, что проблем с пациентом нет, он не принимает алкоголь, показывает анализы, показывает пробы. Мы иногда пробы берем, пробы мочи, потому что существует ежемесячный контроль пациента. Результаты проб приходят к лечащим докторам, которые на основании определенных анализов приводят к тому, что пациент употребляет алкоголь, функция печени ухудшается, или же наоборот.
Если он не употребляет, но функция печени всё так же плохая, мы ему предлагаем трансплантацию. Если мы видим, что, наоборот, состояние улучшилось, функциональные резервы позволяют еще некоторое время ждать, лучше подождать немного. Если мы видим, что на фоне цирроза, уже любой этиологии, появляются изменения очагового характера, определяем, конечно, маркеры, онкомаркеры, идет онкопоиск, если это первичная опухоль. При соответствующих критериях, конечно, тоже предлагается трансплантация. Эти критерии – миланские критерии, калифорнийские критерии, очень много критериев, сейчас каждая клиника пытается предложить свои критерии. Но вопрос такой, страдают ли пациенты, у которых нет гепатоцеллюлярного рака в листе ожидания? Им приходится долго ждать, потому что в первую очередь на трансплантацию берут с гепатоцеллюлярным раком.
Необходимы результаты пятилетнего выживания. Если пятилетняя выживаемость у этих пациентов хорошая, выше 70%, тогда можно предложить оперативное лечение пациенту с гепатоцеллюлярным раком. Если вы видите, что хороший результат только в миланских критериях, а в других критериях у вас не достигается этого же результата, тогда, конечно, страдают пациенты в листе ожидания, у которых нет гепатоцеллюлярного рака, с другими циррозами печени. Поэтому критерии нужно соблюдать, но небольшое расширение критериев допускается.
Это небольшое расширение — калифорнийские критерии, они несколько отличаются по объемам, количеству опухолей и по размеру опухолей. Самое главное, чтобы не было сосудистой инвазии, а также внепеченочных метастазов. Я в начале разговора говорил о единичных пациентах с опухолями печени, при отсутствии диффузного заболевания печени их тоже единицы, их не много. В 2012 году журнале Hepatology была опубликована сборная статья, принимали участие ведущие ученые различных клиник Европы, где всего было собрано около 100, по-моему, 115 или 120 пациентов по всей Европе, которые оперированы именно с такой патологией. У нас на сегодняшний день около шести пациентов, я отметил, при этом результаты ничуть не хуже, чем результаты у пациентов с циррозом печени. У нас есть пациенты семилетней выживаемости, восьмилетней выживаемости, выживаемости пяти лет, сроки наблюдения такие.
Э. Ибрагимов:
Мурад Сафтарович, мы упомянули такое слово, как «лист ожидания». Как туда попадают пациенты с циррозом печени и другой патологией? Какой объем диагностических мероприятий проводится, чтобы пациента включили в лист ожиданий?
М. Новрузбеков:
Прежде всего, показания к трансплантации печени ставят гастроэнтерологи, терапевты, а хирурги ставят уже противопоказания. Если консервативная терапия эффекта не дает, мы видим декомпенсацию, конечно, прежде всего, направляем его к трансплантологу. Трансплантолог на приеме по направлению из клиники или из поликлиники, есть своя форма 0-57у, принимает пациента, смотрит, какие обследования были проведены для данного пациента. Это включает и компьютерную томографию, и колоноскопию, и гастроскопию, обязательно онкомаркеры, вирусную нагрузку на гепатит В, гепатит С, дельта-вирус. Обязательно осмотр кардиологов при наличии каких-либо заболеваний сердца, осмотр невролога. Специалисты тоже осматривают при необходимости. Только после этого пациент выносится на обсуждение, онкоконсилиумом принимается решение и пациент вносится в лист ожидания.
Если пациент тяжелый, то он должен в первых рядах оперироваться. Если пациент имеет меньшее количество баллов, эти пациенты идут на операцию или эти пациенты несколько могут подождать. Баллы считаются в настоящее время по MELD, до этого мы считали по Чайлд-Пью, хотя Чайлд-Пью проще для доктора, поскольку он очень быстро считается, а также можно регулировать сразу. MELD – это более молодая шкала, в 2002 году, по-моему, была принята. Здесь есть определенные проблемы, в плане определения функции азота в шлаках. Поскольку иногда приходят пациенты с почечной недостаточностью, находящиеся на хрониодиализе, им выставляется высокое количество баллов, они в первую очередь проходят. Или же пациенты с рецидивирующим кровотечением, рецидивирующая энцефалопатия, которую очень сложно корригировать, не набирает высокое количество MELD, однако, их почему-то откидывают. Поэтому, здесь должен доктор корригировать. Правда, по приказу Департамента здравоохранения ориентируется только на количество баллов MELD. Количество баллов MELD по различным данным, например, в Англии с 14 мелдов, в Соединенных Штатах с 12, вносится в лист ожидания. По мере прогрессирования листа ожидания, а за этим смотрит лечащий врач, который наблюдает пациентов, эти пациенты передвигаются в листе ожидания, или в более ургентную ситуацию, или, наоборот, в более ожидающую позицию.
Э. Ибрагимов:
Сколько времени приблизительно сейчас пациенты ожидают?
М. Новрузбеков:
В нашем институте 70 пациентов в листе ожидания. Я думаю, что, на самом деле, пациентов множество. Исходя из того, что мы оперируем примерно в месяц 6-7 пациентов – 70 пациентов в ежемесячном листе ожидания в Московский центр органов, это вполне достаточно.
Э. Ибрагимов:
Приблизительно, если посчитать, около десяти месяцев.
М. Новрузбеков:
Если приблизительно посчитать, примерно, 10-20 пациентов на миллион населения, отсюда исходите. Если в Москве 14 миллионов, то примерно 200-250 пациентов нуждается ежегодно в трансплантации печени.
Э. Ибрагимов:
Как Мурад Сафтарович сказал, есть, действительно, определенная шкала, по которой мы считаем, шкала Чайлд-Пью. Цирроз печени тоже градируется, есть компенсированный, есть декомпенсированный. Уточню, что не все пациенты с циррозом печени нуждаются в трансплантации печени. Когда мы, гастроэнтерологи, действительно имеем дело с осложнениями цирроза печени, будь то кровотечение из варикозно расширенных вен, энцефалопатия, асцит, который невозможно корригировать мочегонными препаратами; в том случае, когда действительно мы не можем бороться с этиологическим фактором…
Сейчас, в принципе, по гепатитам ситуация стала более-менее, гораздо лучше, особенно, с гепатитом С, когда раньше мы пациентам с циррозом печени не могли дать интерфероновые препараты, то сейчас ситуация стала легче, за счет того, что есть препараты прямого противовирусного действия. С гепатитом В тоже ситуация более-менее ясна. Немного тяжелее с гепатитом Дельта.
М. Новрузбеков:
Я бы сказал так. Для нас, трансплантологов, сейчас ситуация стала легче с гепатитом С и В, Дельта остается более сложной проблемой. Почему сложная проблема? Как Вы сказали, препараты прямого действия дали возможность как пациентам до операции, как во время самого процесса лечения, мы можем оперировать эти процессы и продолжить после операции терапию, так и после операции пациентов лечить, причем, даже в ближайшем послеоперационном периоде этими препаратами. Но с гепатитом В есть определенная сложность. Первая сложность — дороговизна лечения, потому что на сегодняшний день на российском рынке существует два препарата, отечественного производства и немецкого производства, цена этих препаратов разная. Очень большая разница. На саму операцию, необходимо введение 10 000 единиц этого препарата, это иммуноглобулин…
Э. Ибрагимов:
Я поясню, что мы говорим о интраоперационном введении препарата пациенту с гепатитом.
М. Новрузбеков:
Абсолютно. Как только удаляем печень, в ангиопатический период вводится этот препарат, и в течение недели вводится по 2 000 единиц каждый день. Конечно, есть и другие схемы. Например, введение интраоперационно 7 000 единиц, и есть другие схемы по 800 единиц в день. Все равно, получается больше 15 000 единиц за ближайший интраоперационный и послеоперационный периоды введение этого препарата. Но, дальше нужен контроль раз в две недели, чуть позже — раз в месяц, уровня антител, HBS антител. По уровню антител и отсутствию антигена вводится тот же препарат, как минимум, в течение года.
Но, вопрос еще следующий. Никто, нигде не сказал, сколько времени нужно вводить этот препарат — год, два, три, четыре, пять? Существует прямая взаимосвязь между длительностью введения этого препарата и наступлением рецидива гепатита В, и, соответственно, цирроза у этих пациентов. Чем больше мы по протяженности вводим этот препарат, тем в более поздние сроки наступает рецидив. Выходит следующая ситуация: а сколько мы можем вводить? Опять-таки, год, два, три, пять, десять? На чьи плечи ложится такая ноша, поскольку, я еще раз говорю, препараты очень дорогие? Параллельно, конечно, мы вводим, даем и аналоги нуклеозидов, различные препараты, начиная с самого простого и заканчивая Энерфовиром, Бараклюдом. Конечно, сочетанное применение этих двух препаратов дает наилучшие результаты.
Что касается гепатита В. До этого момента мы, конечно, считали, что сложная ситуация с гепатитом С, но сейчас с гепатитом С, наверное, наилучшая.
Э. Ибрагимов:
Мурад Сафтарович, давайте, перейдем к вашей работе, тяжелым оперативным увлечениям. Давайте начнем, наверное, с вопросов, которые, были бы интересны для каждого. Какие операции, какие существуют трансплантации печени? Пациентов, мы сказали, отбираем по показаниям. Как мы отбираем доноров – наверное, вопрос интересует всех? По каким критериям отбираются и какие критерии исключение?
М. Новрузбеков:
Прежде всего, органы изымаются у трупов с диагнозом смерти мозга или же биологической смертью. В начале нашей работы чаще всего эти были органы от трупов с биологической смертью, сейчас, практически, 90-95%, это доноры от трупов со смертью мозга. Существует центр, Московский центр органного донорства, который получает информацию из 16 клиник о доноре, где проводится изъятие. Конечно, диагноз устанавливается неврологом, реаниматологом, имеющими опыт работы не менее 5 лет в этой клинике. Они устанавливают диагноз смерти мозга, только после этого приглашаются трансплантологи. При установленном диагнозе смерти мозга. Если необходимо дополнительное исследование – энцефалография, компьютерная томография, ангиография, то, соответственно, и проводится.
Э. Ибрагимов:
Трансплантологи, отмечу, наверное, это выездная группа, бригада?
М. Новрузбеков:
Нет, существует Московский центр органного донорства в Москве, который занимается этими проблемами. Но диагноз смерти мозга устанавливается в клинике, где находится сам донор. Раньше чаще всего донорами были пациенты с черепно-мозговой травмой, сейчас превалируют пациенты с инсультами – ишемические, геморрагические инсульты с различными формами. Необходимо сказать о том, что уровень нейрохирургии стал другой, и уровень оказания помощи стал другой, поэтому сейчас пациентам с черепно-мозговой травмой в меньшей степени диагностируется смерть мозга. Чаще всего, это пациенты более старшего поколения с инсультами. После установки диагноза смерти мозга донора переводят в операционный зал, где проводится обычно операция со соблюдением всех условий стерильности. Присутствует, если идет мультиорганное изъятие, присутствует торакальная бригада, которая изымает легкие, изымает сердце, и абдоминальная бригада, которая проводит изъятие печени, почек, при необходимости – и кишечника, и поджелудочной железы. Практически, две бригады.
Э. Ибрагимов:
Интересует бюрократический вопрос, подписание от родственников какого-то согласия. Как у нас в стране обстоят с этим дела?
М. Новрузбеков:
Существует закон «О презумпции донорства». Этот закон еще никто не отменял. Поэтому действуем согласно закону. Очень много полемики идет о том, поменять закон или нет. Но на сегодняшний день, мы знаем опыт других стран, в частности, самый ближайший сосед – Украина, где закон был отменен и мы получили совсем обратное заключение. Ни одного трупного органа в Украине не было пересажено. До сих пор у них закон действует. Правда, недавно проводили соцопрос: «Можно вернуться к прежнему закону или нет». Примерно 62% респондентов ответили, что, в принципе, было бы неплохо вернуться к старому закону. Надо отметить, существующий на сегодняшний день закон в Украине уже действовал и в Великобритании. Весной нынешнего года в Великобритании был принят схожий с нашим закон, что гораздо улучшило, конечно, ситуацию с донорством в Англии.
Э. Ибрагимов:
Еще раз уточним: никакого согласия не требуется ни от родственников, ни при жизни пациента? Гласит об этом закон?
М. Новрузбеков:
При жизни пациента, если не было со стороны родственников, или со стороны самого пациента, или со стороны друзей, близких отказа от вскрытия при возможном летальном исходе, или отказа от донорства, то нет необходимости об этом узнавать после смерти пациента.
Э. Ибрагимов:
После того, как изъяли орган, происходит что?
М. Новрузбеков:
Надо отдать должное, работа центра органного донорства по сравнению с тем периодом, когда мы только начинали и сейчас, конечно, сделан колоссальный успех. Поскольку мы проводим около 70-80 операций в год, но ведь не только мы оперируем, оперируют и другие центры, органы идут и в федеральный центр, в том числе. Количество изъятых органов превосходит в разы, если не в десятки раз, по сравнению с тем, что было раньше, 15 лет тому назад.
Центр органного донорства проверяет дополнительно на наличие инфекций, бактериальные инфекции, вирусные инфекции, и прежде всего ВИЧ, сифилис, гепатиты. Если результаты по всем вирусам отрицательные, то только тогда органы от этого трупа можно использовать. Но тут тоже не так все просто, поскольку качество органов должно соответствовать, иначе мы получим первично не функционирующий орган и это вызовет летальный исход, мы получим труп у реципиента. Это не нужно ни самому пациенту, ни докторам, и не родственникам, тем более. После того, как соблюдены все правила, а эти правила для трансплантолога, как «Отче наш», в первую очередь соблюдаются, только после этого можно провести операцию по изъятию органов. Изъятие органов – тоже очень сложная операция. Здесь работа над крупным сосудами, работа над сосудами абдоминальной аорты, работа над самой аортой, перфузия органов, охлаждение органов, отмывание от крови, и консервация органов.
Центр органного донорства проверяет органы на наличие инфекций, ВИЧ, сифилис, гепатиты.
Э. Ибрагимов:
Сколько часов орган может быть в состоянии консервации?
М. Новрузбеков:
Мы в начале работы допускали 12 часов консервации, в настоящее время мы не допускаем более 6 часов консервации печени. Поскольку сейчас логистика построена таким образом, чем минимизировать холодную ишемию до 6 часов, удается несколько расширить критерии органа, более расширенные критерии мы можем брать и использовать.
Э. Ибрагимов:
То есть, до шести часов консервация, Вас оповещают о том, что есть орган, и вы связываетесь с человеком, который находится в листе ожидания.
М. Новрузбеков:
После установления диагноза смерти мозга нас оповещают, и после этого выезжает оперирующая бригада, как я сказал, и торакальная, и абдоминальная бригады, на месте уже после лапаротомии или торакотомии определяется. Первый шаг – это лапаротомия или торакотомия и визуальный осмотр. На визуальном осмотре мы определяем, можно дальше работать или нет. Бывает, на визуальном осмотре понятно, что орган очень плохого качества, плюс, например, если это печень, то присутствует выраженная жировая дистрофия, или даже цирроз иногда бывает, компенсированный цирроз никак себя не проявлял. Если это так, мы отказываемся от органа на этом этапе. Если мы видим, что орган вполне пригоден, то в нашей клинике предусмотрена цитобиопсия, мы проводим биопсию, и смотрим на наличие крупнокапельной или мелкокапельной жировой дистрофии. Для нас мы установили границу этой дистрофии.
Э. Ибрагимов:
М. Новрузбеков:
Мы считаем, что больше 50% жировой дистрофии приводит к очень высокому проценту первичной нефункционирующей трансплантации, поэтому в крайне редких случаях мы используем чуть больше процент жировой дистрофии, а в основном, менее 50%. Но, необходимо отметить, что мы стараемся минимизировать холодовую ишемию, а минимизировать холодовую ишемию, можно и другими методами, функциональными. Это не только биохимические анализы крови, а также определение функциональных резервов. Например, есть очень быстрые функциональные тесты, которые мы проводим до лапаротомии. Путем измерения этих тестов, иллюминации какого-либо красителя, мы можем сказать о том, что функции органа будут вполне хорошие. Тогда уже, шаг за шагом, продолжаются следующие этапы.
Э. Ибрагимов:
Если говорить о логистике, как происходит связь с пациентом, который находится в листе ожидания? Как происходит подготовка, сколько на всё уходит времени?
М. Новрузбеков:
Как только устанавливается диагноз смерти мозга, после звонка в Центр трансплантации, в соответствии с группой крови, а также антропометрическим данным и очередности в листе ожидания…
Э. Ибрагимов:
Антропометрические данные – это сопоставляется вес органа, который будет трансплантироваться?
М. Новрузбеков:
Нет, конечно, мы берем антропометрию донора. Это рост, вес, окружность на уровне мечевидного отростка, окружность на уровне пупка, расстояние между пупком и мечевидным отростком. Исходя из этих позиций, мы так же определяем и реципиента. Допустимая разница примерно в 15%. Если донор ростом два метра, а реципиент ростом метр пятьдесят – конечно, будет большой диссонанс, поэтому несоответствие органа. Идеальный орган – имеется в виду нулевая жировая дистрофия, хорошие анализы и труп не находился в реанимации на протяжении семи дней, это очень важный фактор. Поскольку возможна инфицированность, бактериальная обсемененность, то мы могли бы изъять орган у донора, сплиттировать его, то есть разделить на две части, и использовать часть для маленького реципиента. Но, любое действие, сопряженное с травмой, приносит дополнительное осложнение и дополнительные проблемы для реципиента, поэтому, лучше соблюдать все правила для соответствия органа от донора к реципиенту.
Э. Ибрагимов:
После того, как Вы сопоставили все данные, связываетесь непосредственно с пациентом, который находится в листе ожидания. Сколько времени, в какой доступности должен быть пациент, в черте города?
М. Новрузбеков:
Два-три часа. Он должен успеть приехать.
Э. Ибрагимов:
М. Новрузбеков:
Дело в том, что параллельно проходит операция на доноре, тоже занимает два-три часа, параллельно идет биопсия ткани печени в наш Центр, тоже занимает минут сорок – пятьдесят. Примерно, три часа с момента вызова реципиента, и также параллельно три часа с момента начала операции у донора. Пациент приводится, ему проводят необходимые быстрые исследования – рентген грудной клетки, электрокардиограмма и минимальное количество анализов. В cito-режиме все проводится, и, если мы никаких проблем не видим, то пациент готовится и идет в операционную. Почему в cito-режиме, поскольку, в принципе, вся информация, весь анамнез этого пациента нам уже знаком, уже заранее известен.
Э. Ибрагимов:
Уже, конечно, он обследован.
М. Новрузбеков:
Он обследован, в листе ожидания находится. После того, как мы проводим пациента в операционную, работают анестезиологи, устанавливают центральный катетер, мочевой катетер, после интубации проводится наркоз, обрабатывается операционное поле, лапаротомия, и производится выделение. По мере работы хирургов на реципиенте орган изымается, если орган хороший был по результатам биопсии и наших функциональных тестов, привозится в Центр, где проводится трансплантация, и на отдельном операционном столике, так называемом, back table, проводится обработка этого органа. Что значит обработка? Это отделение диафрагмы, отделение от клетчатки, подготовка сосудов, поскольку может быть иногда анатомия разной, то есть, его готовят к имплантации. Только после того, как орган готов к имплантации, проводится непосредственно гепатэктомия. До этого момента хирург, который проводит гепатэктомию, просто держит печень реципиента на сосудистых держалках, чтобы можно было в любое время нажать зажимами, отрезать орган и поменять, грубо говоря, местами.
Э. Ибрагимов:
Сколько времени длится сама операция? Напомню, что мы говорим об одной из самых тяжелых операций в абдоминальной хирургии и вообще, в трансплантологии.
М. Новрузбеков:
Самая тяжелая операция. В начале мы, когда только делали первые шаги, длительность операции была очень большой, конечно, не меньше 11-12 часов, может, иногда было больше.
Пересадка печени – одна из самых тяжелых операций в абдоминальной хирургии и, вообще, в трансплантологии.
Э. Ибрагимов:
12 часов Вы стояли за операционным столом?
М. Новрузбеков:
Да, и не только, мои предшественники стояли, и мы тоже стоим по 12 часов. Конечно, человек устает, поэтому бригада может меняться, чтобы передохнуть. 12 часов стоять одному за операционным столом крайне тяжело. Сейчас скорость операции изменилась, это с наработкой, с опытом, прошла наработка определенных манипуляций, приемов в хирургии. В принципе, мы никогда не зовем сосудистых хирургов на сосудистые реконструкции, это все делают трансплантологи. Сейчас от трех с половиной, максимум, до восьми часов длится сама операция. Крайне редко восемь часов, восемь часов уже для нас нонсенс. Сейчас операция в районе шести часов в среднем, пять-шесть часов.
Э. Ибрагимов:
Мы проговорили, непосредственно, про пересадку трупного органа. Буквально, пару слов о пересадке от живого донора, который является единственным шансом для некоторых пациентов, которые находятся очень долго в листе ожидания.
М. Новрузбеков:
В основном, на сегодняшний день, родственная трансплантация — это прерогатива Юго-Восточной Азии, потому что там несколько иные законы. У них примерно 90% органов берется у родственных доноров, у живых доноров, вернее, не только у родственных, но у живых доноров. В нашей стране, в Европе и в Америке с точностью да наоборот. В Америке около 5% родственных операций проводят, да, очень мало.
Э. Ибрагимов:
М. Новрузбеков:
Да, большая часть, поскольку детям, особенно, самого раннего периода, не только левую долю, даже не только второй, даже, вообще, редуцированно. Сейчас проводят операцию сегмент, моносегмент терапии. Очень сложная операция, конечно.
Э. Ибрагимов:
Мы говорим о том, что мы, буквально, пересаживаем маленький сегмент печени, и я отмечу, что за небольшой отрезок времени печень восстанавливается, практически, до 80%.
М. Новрузбеков:
Можно, в принципе, даже через 3-4 дня увидеть на ультразвуковом исследовании, как размер печени меняется. В нашей стране больше всего опыт по родственной трансплантации имеет профессор Сергей Владимирович Готье, Институт трансплантации. Он изначально, вообще, он основоположник трансплантации левой доли в стране, у него функционирует как взрослое, так и детское отделение. Но, мне кажется, пока мы не исчерпали возможность трупной трансплантации, переходить на родственную трансплантацию, хотя у нас в клинике тоже проводится родственная трансплантация, но это уже безвыходные ситуации. Второй момент, это в основном иногородние и иностранцы. Для иногородних и для иностранцев мы трупные органы из московского региона не имеем права выдавать.
Э. Ибрагимов:
Это именно в вашем центре.
М. Новрузбеков:
Это в нашем центре. В федеральном центре иногородние оперируются, и оперируются очень успешно.
Э. Ибрагимов:
Скажите, пожалуйста, пару слов про осложнения, с которыми мы встречаемся? Как мы ведем пациентов в послеоперационный период?
М. Новрузбеков:
Осложнения — это отторжение, инфекции, рецидив вирусов или же, наоборот, тех вирусов, которых мы раньше не наблюдали, цитомегаловирусная инфекция, герпесная группа вся. Контролировать, их надо контролировать.
Отторжение. За последние пять лет в своей работе, благодаря современной иммуносупрессивной терапии, отторжение, которое требовало бы стероидной терапии, лечение криза отторжения проводится стероидами – у нас было всего два пациента. Для справки скажу, что за последние пять лет выполнено 280 операций, из 280-ти – всего-то ничего. Двум пациентам убрали криз и продолжили дальше. Современная иммуносупрессия позволяет подавлять криз отторжения.
Э. Ибрагимов:
Иммуносупрессия, отмечу, что на всю жизнь. Препараты, которые подавляют иммунитет.
М. Новрузбеков:
На всю жизнь. Только у однояйцовых близнецов возможна отмена иммуносупрессивной терапии, поскольку идентичная ткань. Даже если вы будете близкими родственниками, все равно нужна иммуносупрессивная терапия – белки, гены разные абсолютно. Поэтому отторжения могут быть.
Э. Ибрагимов:
Борьба с инфекциями, борьба, непосредственно, бактериальная начинается уже интраоперационном этапе.
М. Новрузбеков:
Борьба с инфекциями обязательно на интраоперационном этапе, поскольку на фоне иммуносупрессивной терапии инфекция может вырасти, как грибы после дождя. Поэтому необходима антибактериальная терапия, необходима противогрибковая терапия. Если вы видите герпесную инфекцию, или Эпштейн-Барра, цитомегаловирусную инфекцию, тогда проводите противовирусную терапию. Конечно, могут быть другие хирургические осложнения, это тромбозы артерий, тромбозы вен, может быть билиарная несостоятельность, тромбозы печеночных вен, это все хирургические операции. Контроль, ежедневное УЗИ, ежедневно первые 3-4 суток биохимический контроль, контроль клиники крови, контроль коагулограммы. К окончанию срока госпитализации компьютерная томография. Первый месяц еженедельный осмотр лечащим врачом в центре, где была проведена трансплантация. В послеоперационном периоде обязательно проводится контроль вирусов, контроль уровня иммуносупрессии. На сегодняшний день, все препараты выдаются в 52-ой городской клинической больнице совершенно бесплатно для москвичей. В регионах в региональных центрах государство обеспечивает имунносупрессивную терапию.
Э. Ибрагимов:
Это всё высокие медицинские технологии.
М. Новрузбеков:
Какими бы не были медицинские технологии, это государство обеспечивает. Не везде обеспечивает государство. Есть оригинальные препараты, есть дженерики. Есть, кстати, наши отечественные препараты, тоже сейчас выходят на рынок. Посмотрим, какой будет эффект. Все познается в сравнении. Точно так же, как в начале разговора мы говорили об иммуноглобулине против гепатита В, есть отечественный, а есть зарубежного производства. Цена разная, но эффект от нашего отечественного препарата ничуть не хуже, а может быть, и лучше.
Э. Ибрагимов:
Друзья, за такое малое время мы раскрыли такую большую тему, как пересадка печени. Мы отметим, что после трансплантации печени, как сказал Мурад Сафтарович, благодаря иммуносупрессивной терапии, благодаря тщательному контролю со стороны хирургов-трансплантологов, да и с нашей стороны, непосредственно, пациентов полностью ведут нормальный образ жизни, рожают детей. Контролируют себя и относятся как к физической целостности.
М. Новрузбеков:
В большинстве своем люди возвращаются к своей работе, если они работали. У нас есть случаи, что профессиональные спортсмены вернулись к профессиональному спорту. Даже так. Пять лет назад у нас оперировался бодибилдер, сейчас он скоро будет выходить на подиум. Пожалуйста, результаты налицо. Люди заводят семьи, рожают детей, воспитывают их, очень много таких. Говорить о том, что трансплантация приводит к инвалидизации – это неправильно. Наоборот, во всем мире уже не считается таким космическим достижением, сейчас это уже обыденное, у нас в институте уже привыкли, что трансплантация не сверхординарное какое-то. Прооперировали – и хорошо! Примерно так.
Э. Ибрагимов:
Мурад Сафтарович, Вам огромное спасибо! Мы говорили о самой сложной операции — о трансплантации печени. Всего доброго, берегите себя!
источник
Сегодня можно пересадить все органы человека, даже сердце и легкие
20.04.2017 в 18:12, просмотров: 6400
При встрече хирург-трансплантолог и директор НИИ скорой помощи им. Н.В.Склифосовского Анзор ХУБУТИЯ, когда говорил о пересадке почек, так, между прочим, произнес: «Сегодня я пересадил сердце женщине 60 лет. Только что вышел из операционной». Значит, и в России операции по трансплантации внутренних органов человека из разряда уникальных становятся наконец обыденными? К сожалению, это не так, о чем и поведал «виновник» тысячной пересадки почки, глава знаменитого «Склифа».
Сегодня в листе ожидания стоят сотни больных москвичей (ждут пересадки сердца, почек, печени, легких). К примеру, трансплантации почки ждут порядка 450 москвичей. Более 100 горожан ожидают трансплантацию печени. Очень много больных стоят в очереди на пересадку сердца и легких. И многие, увы, не дождутся. Донорских органов (от живых) практически нет, и от погибших (так называемых трупных органов) тоже мало, так как в России пока нет единого реестра по забору органов.
«Донорских органов не хватает»
— Все начиналось с того, что, увеличивая обороты неотложной хирургии и неотложных операций, мы параллельно развивали трансплантацию органов, — рассказал Анзор Хубутия. — Сегодня мы являемся практически единственным центром в России, где пересаживаются все трансплантируемые в стране органы. Вот уже состоялась тысячная трансплантация почки. Эта цифра интересна тем, что в 2007 году я впервые выполнил здесь двойную пересадку больному: печени вместе с почкой. После делал пересадки почки с поджелудочной железой, потом печень, сердце, легкие и даже кишечник. В институте сделано уже более 450 пересадок печени, десятки пересадок легких, сердца. Но без финансовой поддержки города мы бы не смогли выполнять такое количество пересадок органов. Увы, страховые расценки очень незначительные — они не покрывают всех расходов на проведение сложных пересадок.
Очень важно также иметь условия для этого. Сейчас во всем мире взят курс на сокращение таких центров и повышение их эффективности. Таких центров должно быть не много, но они должны выполнять пересадку любого органа. Ведь чем больше хирург оперирует, тем успешнее результаты.
— Но в других странах таких центров намного больше, чем в России?
— Больше, но процессы по их сокращению уже идут. К примеру, в Германии было 50 центров трансплантологии, теперь 30 хотят сократить. Для таких операций очень важны и хороший уровень специалистов, и техническая оснащенность. Только в этом случае будут достойные результаты. Кстати, наши результаты по пересадке почки, поджелудочной железы, сердца, печени и легких соответствуют мировым показателям. Мы оперируем в основном москвичей. Но готовы принимать и из других регионов при наличии финансовых возможностей, а главное — доноров органов.
— Насколько остро стоит проблема доноров органов в нашей стране? О чем говорят листы ожидания в Склифе?
— Проблема органного донорства остро стоит везде в мире, в России в том числе. Наши врачи готовы выполнить операции всем москвичам, которые нуждаются в пересадке органов. Но не хватает донорских органов.
Счастливый случай
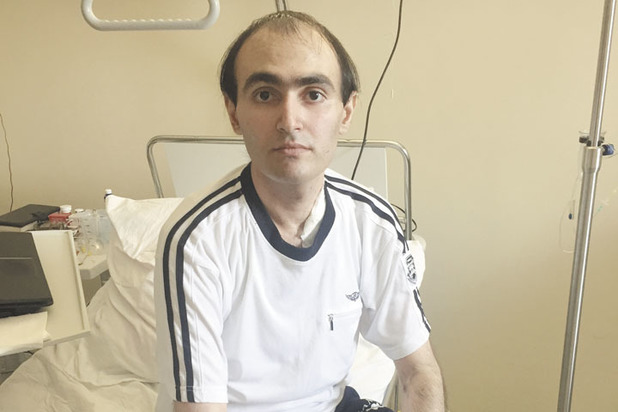
— И кто тот тысячный счастливчик, кому на днях в вашем институте пересадили почку?
— Это москвич Юрик Саркисян, ему 24 года, поступил с так называемой периодической болезнью, — рассказал Анзор Шалвович. — Это нарушение белкового обмена — амилоидоз почек, — сложная и опасная патология, при которой в тканях почек нарушается белково-углеводный обмен. Боль возникает внезапно и через сутки может также внезапно исчезнуть. Но болезнь останется. Следствием может быть состояние, когда почки перестают выделять мочу и начинается интоксикация. Жидкость скапливается в плевральной полости. Почки перестают функционировать, наступает так называемая почечная недостаточность.
Все это произошло и с этим молодым человеком, когда он еще учился в Ростове. Больного перевели в Москву на диализ, на котором он находился год. А к нам он попал, когда появилась донорская почка, соответствующая по группе крови и по белковому составу почке пациента. Неделю назад этому молодому человеку мы сделали пересадку почки. Операция прошла успешно. Чувствует он себя нормально.
— Какой ваш личный вклад в трансплантологию, проводимую в Склифе, и в эту тысячу пересадок почек? Вы же более 30 лет занимаетесь трансплантацией.
— Я никогда их не считал. Но все сложные пересадки органов в этом институте начинал первым. Так и по сей день.
— У вас есть последователи, кто сможет вас заменить в случае необходимости?
— Да, уже выросли ученики, которые могут сами выполнять пересадки и делать это хорошо. Работают три самостоятельные бригады по пересадке почки, три по пересадке сердца, две бригады по пересадке печени и две по пересадке легких.
«У умерших органы забираются «по умолчанию»
— Анзор Шалвович, можете назвать основные преграды на пути трансплантологии в России? Что, например, с проектом закона о донорстве органов в нашей стране? Все ли вас устраивает в существующем законе?
— Закон по донорству органов в России есть, и он суров. Я тоже считаю, что лучше лишний раз перестраховаться, чем спешить. Но если мозг разрушен и прекращено кровообращение в головном мозге, то человека как личности уже нет. Он мертв. Новый проект по донорству обсуждается.
— Как вы считаете, какая формулировка в нем должна остаться: понятие «презумпция согласия» (по умолчанию), как сейчас, или «испрошенное согласие» (завещание умершего человека при согласии родственников на использование его органов после смерти)?
— Я сторонник «презумпция согласия». Объясню почему. Наш народ пока психологически не готов к «испрошенному согласию» — к завещанию своих органов на использование их в донорстве после смерти. В Америке и Германии, например, к этому шли много лет (пресса, телевидение готовили население к такому шагу). И теперь люди получают некий документ о том, что в случае смерти они согласны быть донорами органов. И по сей день у них это считается почетным. У нас же пресса, телевидение, наоборот, чаще выступают с негативной информацией о «нарушениях» и «злоупотреблениях» при пересадке органов. Хотя не было ни одного судебного процесса по донорству органов, где бы обвинили врачей в том, что они незаконно у кого-то что-то изъяли.
Сейчас у умерших людей органы забираются «по умолчанию»: если родственники не заявили, что они против их изъятия. И смерть мозга подтверждается независимыми экспертами, заключение делают разные специалисты — неврологи, ревматологи, судебные эксперты и др. Они очень тщательно следят за тем, чтобы диагноз смерти мозга был поставлен с установленными критериями.
В новом проекте закона предусмотрено и абсолютно новое направление — детское донорство. В России пока его нет в принципе, хотя очень много детей умирает, так и не дождавшись пересадки органов.
— Вопрос не очень этичный: много ли больных, так и не дождавшись пересадки органов, умирает?
— Да, много. Особенно те, кому требуется пересадка легких (примерно 25% этих пациентов так и не дожидаются своей очереди). Это очень тяжелые больные. И пересадки почки люди ждут примерно 2 года (в Европе 5 лет). Но с почками проблем меньше: люди могут жить 10 и 15 лет, находясь на диализе. Хотя это и доставляет дискомфорт, но человек все же живет. С сердцем, как это ни покажется странным, меньше проблем. Счастливчиков, кому пересаживается донорское сердце, больше. Тем более что сегодня есть возможность поставить аппарат, временно замещающий левый желудочек сердца. Он изготавливается из титана и весит всего 180 граммов. Со временем таким людям пересаживаем донорское сердце.
Нужен единый реестр по забору органов
— Что можно сказать о едином реестре донорских органов в России? О его создании говорят уже много лет. Он есть, готовится или его нет?
— Такого реестра пока нет, но он должен быть, его надо создавать. И этим должно озаботиться Министерство здравоохранения России. Именно реестр позволит увеличить количество доноров, быстрее находить нужного. На сегодняшний день о многих погибающих в экстремальных ситуациях людях мы просто не знаем. И, естественно, их органы никто не забирает, даже если человек был не против, чтобы после его смерти у него изъяли органы для пересадки другим людям. Разговор о реестре мы начинали еще с известнейшим трансплантологом Валерием Ивановичем Шумаковым. Причем уже начали было создавать его, но потом все приостановилось.
— Почему Испания считается самой продвинутой в области донорства органов? Что там делается такого, чего нет, но должно быть в России?
— Во-первых, там идет пропаганда донорства органов на уровне государства и церкви. У них считается почетным быть донором. Испанцы, итальянцы в основном люди верующие. Они семьями по воскресеньям ходят в храм. И у входа в храм там написано примерно следующее: не берите свои органы на небо, они понадобятся здесь, на земле. Я считаю, что и наше государство должно повернуться лицом к этой очень важной проблеме. Задача колоссальная. Но десяток лет идут лишь разговоры об этом. Дело в том, что в России каждый почему-то думает, что ему никогда не понадобятся донорские органы.
— Однажды в интервью «МК» вы сказали: «Назрела необходимость создания условий для вовлечения всех многопрофильных больниц в работу по донорству органов». Что это значит?
— Это значит, что все реанимационные отделения, которые есть в крупных многопрофильных клиниках, должны сообщать о том, что у них имеется потенциальный донор. В той же Испании эту информацию сообщают в единый центр по забору органов. В нашем городе так поступают лишь в нескольких центрах (по распоряжению Департамента здравоохранения Москвы).
— Что сегодня нельзя пересадить из человеческих органов?
— Мозг. Помните, была шумиха: один российский инвалид хотел пересадить себе голову, и в Италии объявился хирург, который пообещал это сделать. Уже тогда было понятно — это авантюра чистой воды. Сегодня об этом уже забыли. Но и сам больной, и итальянский хирург, хотя и не пересадили голову, остались при деньгах. Финансы на такую уникальную операцию собирали по всему миру.
— Перспективы, хотя бы отдаленной, с пересадкой мозга нет?
— Перспектива есть. Я думаю, когда-нибудь это случится в связи с развитием клеточных технологий. С их помощью, возможно, когда-то кому-то и удастся соединить клетки головного мозга со спинным мозгом.
— Как не довести себя до пересадки органов?
— Надо беречь свое здоровье, больше заниматься спортом и быть счастливыми.
…Кстати, впервые в Склифе прошел День открытых дверей для врачей, поступающих в ординатуру. Собравшиеся побывали во всех клинических отделениях института, познакомились с ведущими специалистами, руководителями направлений, с уникальными методиками. Что называется, смогли увидеть Склиф изнутри. И, возможно, кто-то уже сделал для себя важный выбор того направления медицины, с которым после окончания ординатуры свяжет свое профессиональное будущее. Приветствуя собравшихся, Анзор Хубутия сказал: «Врач выбирает профессию один раз и на всю жизнь. Возможно, кто-то из вас выберет и трансплантологию».
Ординатура — последняя ступень на пути к самостоятельной практической работе врача и является обязательным этапом постдипломного образования. Ежегодно Склиф выпускает более 150 ординаторов различного профиля. Лучшие получают здесь работу.
Опубликован в газете «Московский комсомолец» №27377 от 21 апреля 2017 Тэги: Медицина, Клиники, Здравоохранение Организации: Министерство здравоохранения Места: Россия, Москва, Италия, Испания
источник
Сайт «Жизнь вопреки ХПН» создан для образовательных целей, обмена информацией профессионалов в области диализа и трансплантации, информационной и психологической поддержки пациентов с ХПН и их родственников. Медицинские советы врачей могут носить только самый общий характер. Дистанционная диагностика и лечение при современном состоянии сайта невозможны. Советы пациентов медицинскими советами не являются, выражают только их частное мнение, в том числе, возможно, и ошибочное.
Владелец сайта, Алексей Юрьевич Денисов, не несет ответственности за вредные последствия для здоровья людей, наступившие в результате советов третьих лиц, полученных кем-либо на сайте «Жизнь вопреки ХПН»


Очередь на пересадку в Склифе
Mariya88 | Дата: Вторник, 20.10.2015, 17:23 | Сообщение # 1 |
здравствуйте! И вам, вашему папе здоровья и всего хорошего! Если вы не против, то я напишу вам о значении слов перинатальный и перитонеальный, чтобы вы не путались в названии процедуры, которую проходит ваш папа. Он делает перитонеальный диализ, от производного слова peritoneum, перитонеум, что означает брюшина. Брюшина (peritoneum, перитонеум) — это тонкая мембрана, которая покрывает стенки брюшной полости и внутренние органы. Ее общая поверхность ее около 2 м.кв. Перинатальный (perinatal) — относящийся к периоду, начинающемуся за несколько недель до рождения ребенка, включающему момент его рождения и заканчивающемуся через несколько недель после рождения ребенка. В России этот период считается с 28-й недели беременности по 7-й день после рождения ребенка. На ваш вопрос вам ответят люди, которые стояли и стоят в очереди в Склифе. Я могла бы только посоветовать ему никогда, ни днем, ни ночью, не отключать мобильный телефон. Это очень важно, если ваш папа хочет попасть на трансплантацию. Очередь, лист ожидания — и так, и так называют. Понятно, что предложат только подходящий орган, и неважно, сколько месяцев или лет пациент его ждет. источник |