Иногда патологии печени не подаются консервативному или хирургическому лечению, поскольку диагностируются на поздней стадии, быстро прогрессируют, приводят к осложнениям и существенному ухудшению самочувствия.
На фоне вирусного гепатита, рака, цирроза печени в организме наблюдаются необратимые преобразования печеночных тканей, снижается, а после утрачивается функциональность органа. Вследствие этого больной человек постепенно умирает по причине сильнейшей интоксикации организма.
Единственный вариант помочь пациенту – пересадка печени при циррозе. Такое вмешательство подразумевает замену нездоровой железы донорским органом. Оно не дает 100%-процентной гарантии, но предоставляет шанс на полноценную и долгую жизнь.
Как проводится трансплантация, сколько живут после пересадки печени на фоне циррозного поражения, как проходит реабилитационный период и стоимость вмешательства – подробно в статье.

Трансплантация преимущественно осуществляется на поздних стадиях, когда заболевание декомпенсировано – лекарства не помогают улучшить состояние, работу органа. При компенсированном циррозе отсутствуют тяжелые и опасные осложнения, негативные симптомы, поэтому вмешательство не проводится.
На последней – терминальной стадии циррозного поражения развиваются необратимые последствия, при которых проводить операцию опасно.
К основным показаниям пересадки органа относят:
- Постоянное прогрессирование фиброзных изменений.
- Отсутствие эффекта от применения медикаментов.
- Показатели альбумина в крови меньше 30 г на литр.
- В брюшной полости много свободной жидкости, лечение не помогает.
- Развитие внутреннего кровотечения.
- Высокие риски возникновения печеночной комы.
Если не провести пересадку при таких осложнениях, то исход один – летальный. Степень риска вмешательства оценивается индивидуально, на основе клинической картины и дополнительной диагностики. После этих действий человека включают в список на пересадку.
В особой группе находятся пациенты, страдающие от злокачественных форм рака, – гепатоцеллюлярной карциномы, холангиоцеллюлярного рака.
Организационной базой трансплантации выступает лист ожидания.
Это своеобразная очередь из больных, которым требуется пересадка органа. По отзывам, в листе ожидания можно находиться очень долго.
Трансплантация печени являет собой технически сложный процесс, крайне тяжелое вмешательство, имеющее много рисков. Выделяют противопоказания абсолютного и относительного характера.
Операция никогда не проводится в таких случаях:
- Когда у пациента в анамнезе злокачественный рак печени, при этом метастазы распространились за пределы пораженного органа.
- Активный период внепеченочных инфекционных процессов.
- Алкогольная зависимость.
- Психические нарушения (ведь человек после операции самостоятельно не сможет выполнять все рекомендации медицинского специалиста).
- Органическая непереносимость лекарственных препаратов, которые используются для анестезии.
До недавнего времени было еще одно абсолютное противопоказание – ВИЧ-инфекция. Однако сейчас операцию таким пациентам проводят на общих основаниях. Под запретом вмешательство, если у человека СПИД, поскольку иммуносупрессивная терапия после операции еще больше ухудшает иммунный статус.
Относительные противопоказания – тяжелые патологии сердца и кровеносных сосудов, тромбоз воротной вены, ожирение, пожилой/старческий возраст, уже были операции на печени. В этом случае вопрос решается несколькими врачами после степени оценки рисков.
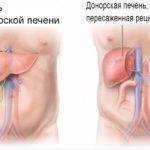
Выбор методики обусловлен клиникой, физиологическими особенностями пациента.
Пересаживать орган могут следующими способами:
- Полная пересадка донорского органа. То есть пациенту пересаживают целую донорскую печень. При этом требуется, чтобы орган соответствовал нужному размеру, учитывают группу крови. Понятно, что такая разновидность операции проводится с органом умершего человека.
- Частичная трансплантация. Донором предстает живой человек. Обычно это родственник пациента, у которого аналогичная группа крови. Врачи частично забирают печеночные ткани, пересаживают пациенту. Если операция прошла успешно, больной строго следовал всем рекомендациям, то орган восстановиться за пару лет.
- Пересадка с частичным сохранением органа пациента. Возможность осуществления именно этой операции появляется редко. Суть – врачи соединяют неповрежденные участки родной железы с донорским органом. К минусу манипуляции относят высокую вероятность рецидива.
Любая пересадка печени для взрослого человека или ребенка представляет угрозу для жизни. Но современная трансплантология постоянно модернизируется, что позволяет снизить риск негативных последствий.
Наиболее выгодное решение – это родственная пересадка. Обычно железа хорошего «качества», благодаря чему быстро приживается. Кроме того, появляется возможность полноценной подготовки к манипуляции. Перед пересадкой донор проходит всестороннее обследование – проводят анализы, делают УЗИ, КТ. Также проверяется психологическое состояние донора.
Врачи рекомендуют искать живого донора, поскольку такая методика имеет массу преимуществ:
- По статистике, такой трансплантат лучше приживается (у 89% молодых пациентов).
- Подготовка печени занимает меньше времени.
- Уменьшается период специальной подготовки – холодовая ишемия.
Есть и определенные недостатки варианта. После операции у донора могут быть осложнения, которые приведут к нарушению функциональности печени. По сути, удаление части печени – это ювелирная работа, которая требует высочайшей квалификации хирурга.
В качестве подготовки рекомендуется сделать ряд анализов и исследований. Так, проводят ОАК, определяя гемоглобин, эритроциты, лейкоциты, тромбоциты. Биохимия показывает АСТ, АЛТ, щелочную фосфатазу, протромбиновый индекс и пр.
Чтобы оценить химико-физические характеристики, проводят анализ урины, определяют наличие/отсутствие осадка. Также проводятся следующие диагностические мероприятия:
- Определяют содержание аммиака в крови, холестериновый профиль.
- Проводится исследование, показывающее свертываемость крови.
- Исследование на АФП.
- Группа крови, резус-фактор.
- Определяют гормональную панель щитовидной железы.
- Серологические исследования биологической жидкости на выявление антител к СПИДу, гепатиту, цитомегаловирусной инфекции, герпесу.
- Проба Манту.
- Исследование фекалий, урины бактериологического характера.
- Обследование на онкомаркеры – с помощью него можно выявить специфические белковые вещества, которые продуцируются клетками злокачественных новообразований.
Проводится инструментальная диагностика, включающая в себя исследование самой печени, желчных каналов и пузыря, внутренних органов брюшной полости.
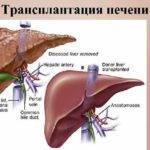
Еще одна трудность, с которой сталкивается хирург, это выраженность спаечного процесса, вследствие чего нарушается нормальная локализаций органов и тканей в брюшной полости. Врачу надо найти печеночно-12-перстную связку, маленькую структуру, через которую идут важнейшие полые сосуды – артерия печени, воротная вена и общий желчный канал. Если доктор заденет один из сосудов, то шансы на благоприятный исход практически нулевые.
Вмешательство осуществляется в несколько этапов:
- Пересечение спаек и связок, фиксирующих орган донора.
- Выделение сосудов крови и желчных каналов.
- Иссечение части или целого донорского органа.
- Сам этап трансплантации.
В 90% случаев практикуется ортотопическая пересадка. Донорская железа помещается в предназначенное для нее место в брюшной полости больного, то есть в верхний квадрант живота. Реже орган пересаживают в нижний этаж.
На всех этапах хирургической манипуляции осуществляется мониторинг физиологических параметров человека (частота пульса, биения сердца, показатели давления, сатурация кислорода в крови).
В РФ пересадка осуществляется за счет денежных средств из государственной казны, что утверждено соответствующими законодательными проектами.
Сроки проведения вмешательства напрямую обусловлены такими факторами:
- Степень тяжести больного.
- Конкретная болезнь, по причине которой требуется пересадка.
- Наличие трансплантата.
- Каким по счету пациент находится в листе ожидания.
Не всегда пациент может дождаться донорского органа, поскольку при циррозе печень не работает. Если позволяет материальное положение, то можно сделать трансплантацию в зарубежной клинике. Стоимость высокая, например, в Израиле цена операции 400 000$, и это без предоперационной диагностики, иммуносупрессивной терапии.
В клиниках Европы операция медицинским туристам встанет еще дороже – от 0,5 млн долларов, также без учета обследования, последующего восстановления.
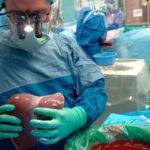
Во время операции доктор может повредить общий желчный канал, что исключает его дальнейшее восстановление. Есть риски травмирования половой вены, что ведет к серьезному гемодинамическому расстройству, интенсивной потери крови.
Высоки риски отторжения здорового органа – это осложнение происходит после операции, характеризуется мгновенно нарастающей печеночной недостаточностью, усугублением клинической картины в целом.
Еще осложнения, которые развиваются в больнице – в период после операции:
- Гнойное или воспалительное заболевание. Причина – плохой уход за катетерами.
- Инфекция, в том числе и цитомегаловирусная, что базируется на ухудшении деятельности иммунной системы.
- Обострение вирусного гепатита (если имеется в анамнезе).
- Поражение кожного покрова грибковой инфекцией.
- Поражение желчных каналов аутоиммунного характера.
Обо всех этих рисках оперирующим хирургам известно, именно поэтому первое время больной находится в реанимации под 24-часовым наблюдением специалистов.

Дополнительно рекомендуется применение блокаторов желудочной секреции, чтобы предупредить формирование язвенного и эрозивного поражения желудка, 12-перстной кишки. Для предупреждения образования сгустков крови прописывают антикоагулянты.
Проводится обезболивающее лечение, иногда назначают наркотические анальгетики. Когда показатели печеночных проб ухудшаются, могут рекомендовать переливание крови.
Основной же терапии выступают средства, ориентированные на подавление иммунитета, чтобы он не смог разрушить донорские ткани. Дозировки, конкретные препараты, продолжительность курса подбираются индивидуально, с учетом всех показателей у больного. Лекарства придется принимать всю жизнь.
С использованием современных лекарств иммуносупрессивного эффекта удается добиться существенного улучшения самочувствия в первые дни после вмешательства, при этом предупредить негативные последствия, значит, повышается выживаемость.
Летальность в первые 12 месяцев после проведения оперативной процедуры наблюдается крайне редко. Обычно причиной предстает не отторжение органа либо осложнения после операции, а сопутствующие патологии, которые не связаны с функциональностью печени.
В таблице представлена информация, касающаяся выживания пациентов после пересадки печени вследствие циррозного поражения органа:
| Год после вмешательства | Средняя выживаемость больного (%) | Выживаемость донорского органа (%) |
| Первый | 86 | 75-80 |
| Третий | 79 | 71 |
| Пятый | 73 | 65 |
Так, пересадка нефункционирующего органа – это лучший способ лечения цирроза, который возможен в настоящий момент. Исход вмешательства обусловлен множеством факторов – как квалификация доктора, состояние пациента, скорость нахождения донорского органа и пр.
В любом случае, пересадка дает хороший шанс человеку. Жизнь после трансплантации печени немного изменится, поскольку придется отказаться от алкоголя, курения, соблюдать диету, периодически проходить профилактические осмотры на предмет своевременного выявления рецидива.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Печень является одним из жизненно важных органов. Современные врачи уже научились пересаживать большинство органов. Самой дорогой является пересадка печени.
Первая трансплантация печени была осуществлена в 1963 году в Денвере. Донором был умерший человек. Особый статус операция имеет, в том числе, и потому, что ткани печени очень легко повреждаются. Поэтому сохранить и пересадить орган в целостности очень сложно. Еще одной проблемой была работа иммунной системы больного, которая всеми силами отторгала чужеродные ткани. И только к 80-м годам проблема была решена – были созданы лекарства, предупреждающие разрушение пересаженного органа иммунитетом реципиента (получателя).
Больше всего пересадок осуществляется ежегодно в США, Японии и Европейских странах. Сегодня количество пересаженных органов исчисляется тысячами в год. Но даже при таких количествах операций далеко не все нуждающиеся до них доживают. Пересадку осуществляют, в основном, в специальных центрах.
В конце 80-х годов в трансплантации печени произошел значительный сдвиг. То, что ткани печени способны к регенерации, врачам было известно давно. И именно этот факт натолкнул ученых на идею о трансплантации части печени. Методика такой пересадки была разработана в Соединенных Штатах Америки. Для трансплантации изымали из организма кровного родственника левую часть печени. Ее и пересаживали больному.
Подобное решение вопроса очень выгодно с нескольких точек зрения:
1. Орган обычно достаточно хорошего качества.
2. В некоторых странах религия не разрешает брать органы у трупов.
3. То, что орган уже есть и его не нужно искать, дает врачам возможность тщательно подготовиться.
Дать часть своего органа может лишь кровный родственник, которому уже исполнилось 18 лет. Группы крови, в лучшем случае, должны быть одинаковыми, в крайнем случае — совместимыми.
Если пересаживают от взрослого ребенку, нужна лишь одна половина левой доли.
Современные российские ученые разработали методику пересадки правой доли. До нее легче добраться, она быстрее приживается, так как имеет большие размеры. Причем это не ухудшает состояния донора.
- Гепатиты вирусные (кроме А),
- Врожденные аномалии развития,
- Гепатиты аутоиммунной природы: склерозирующий холангит, билиарный цирроз печени в первичной форме,
- Болезнь Вильсона,
- Поликистоз печени,
- Гемохроматоз,
- Онкологические заболевания печени (не всегда),
- Муковисцидоз,
- Нарушение метаболизма альфа-1-антитрипсина,
- Печеночная недостаточность в острой форме, вызванная отравлением.
Перечисленные заболевания вызывают увеличение количества соединительных волокон в тканях печени. Постепенно их становится так много, что печень перестает выполнять свою функцию. Печень является незаменимым органом, так как она обеспечивает выведение ядовитых веществ из организма, терморегуляцию, метаболизм, переработку пищи.
На окончательной стадии разрушения органа у пациента появляются асцит, кровотечения в органах пищеварения, желтуха, ухудшается сон, увеличивается диаметр пищеводных вен. На такой стадии болезни пациенту грозит печеночная кома и летальный исход.
Если больным, например, с почечной недостаточностью, можно проводить гемодиализ, то работу печени никакими приборами пока заменить невозможно. И единственным шансом к спасению жизни является пересадка печени.
Временным решением проблемы неработающей печени является альбуминовый гемодиализ. Но эта процедура может помочь на считанные часы. Чаще всего ее назначают уже после трансплантации, до тех пор пока уже пересаженный орган не начнет свою работу.
Существует всего два источника донорской печени:
1. От погибшего человека, у которого совершенно здоровая печень,
2. От живого человека. Изымается лишь часть печени. Процедура безопасна для донора, ведь даже после изъятия части печени уже через некоторое время ее объем достигает 85% прежнего.
В связи с тем, что найти целую здоровую печень от умершего донора очень сложно, в мире все больше используют часть органа, изъятую у здорового и живого родственника пациента.
В операции участвуют гепатолог, хирург, координатор. Иногда подключают кардиолога и пульмонолога.
На животе больного делается надрез в форме буквы L. Для того чтобы откачать из печени кровь и жидкость, применяется специальный прибор. В брюшную полость вводятся дренажные трубки и оставляются там, иногда, на несколько дней.
В желчный проток больному вставляют трубку для отвода желчи. Для врачей очень важен как объем выделившейся желчи, так и ее цвет. Она может быть желтой или зеленой. Трубку иногда оставляют в уже приживленном органе на несколько месяцев.
Кровеносные сосуды перерезаются и пораженный орган изымается. Все это время насос качает кровь от ног к сердцу. Далее орган или его часть переносятся в тело больного, сшиваются кровеносные сосуды и желчные протоки. Желчный пузырь в организм больного не пересаживается.
Первое время вместо пока еще не «запущенной» в ход печени ее работу выполняет аппарат «искусственная печень».
В период восстановления очень важным является супрессия иммунитета, который будет пытаться отторгнуть чужеродные ткани. Наиболее вероятным отторжение является первые полгода после трансплантации.
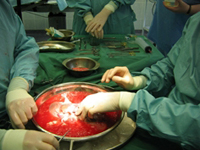
Азиатские страны стали пионерами в этой области потому, что их религия и культура не позволяет использовать части тела умерших людей для пересадки. Именно эти страны добились наилучших показателей по выживаемости после трансплантации печени. Сегодня в Японии 99% всех трансплантаций печени осуществляется именно от живого донора, в Соединенных Штатах Америки — 80%.
Такая практика в первую очередь позволяет обеспечить практически всех нуждающихся. В Америке, например, среди ожидающих трансплантации умирают лишь 10%, а в России 50% (здесь не так развита практика пересадки от живого донора).
Печень от живого донора лучше приживляется. Причем, лучше всего осуществляются пересадки детям. Здесь выживаемость у 92% пациентов (если печень взята у родственника). После пересадки органа, изъятого из трупа, этот показатель составляет 85%. Даже среди пациентов с новообразованиями выживаемость достаточно высока – 80%.
Чем этот метод лучше, чем пересадка от трупа?
1. Не нужно ожидать появления «подходящего трупа»,
2. Орган лучше приживляется,
3. Можно пить меньше иммуноподавляющих препаратов,
4. Период холодовой ишемии печени донора уменьшается (особая подготовительная процедура),
5. Ускоряется процесс подготовки органа.
Есть и недостатки метода:
1. Существует вероятность осложнения у донора,
2. Техника операции более тонкая. Доктор должен иметь не только практику сосудистого хирурга, но и опыт по хирургии печени,
3. В связи с тем, что пересаживается лишь небольшая часть, ее следует правильно «подогнать» под организм пациента,
4. Вероятность возврата первичного заболевания у реципиента увеличивается.
Сегодня можно сказать, что данная процедура только отрабатывается хирургами всех стран мира. Одним из важнейших моментов в вопросе о пересадке от живого донора является показатель смертности. К сожалению, погибают не только реципиенты, но и доноры. Так, после разглашения данных о нескольких смертях доноров количество пересадок от родственников уменьшилось на 15 часть в год.
Японские ученые утверждают, что осложнения у доноров развиваются приблизительно в 12% случаев. Причем чаще страдают доноры, у которых изымают правую долю органа. Наиболее частым осложнением является тромбоз воротной вены, послеоперационные грыжи и истечение желчи. Уже через год после операции почти все доноры могут продолжать привычный образ жизни.
2. Иммунологические проблемы. Печень занимает особое отношение к иммунной системе. Она менее уязвима, чем другие органы. Но, несмотря на это, у многих пациентов присутствуют признаки отторжения в большей или меньшей степени. Отторжение может быть острым (с ним можно успешно бороться) и хроническим (такая форма не поддается контролю). При пересадке части органа от живого родственника отторжение, практически, не наблюдается.
3. Кровотечение – наблюдается в среднем в 7,5% случаев.
4. Сосудистые осложнения: стеноз печеночной артерии, тромбоз, синдром обкрадывания. Наблюдаются в среднем в 3,5% случаев. Осложнения этой категории очень опасны и нередко приводят к необходимости повторной пересадки. Развиваются такие осложнения по вине хирурга. Если осложнение обнаруживается на ранней стадии и срочно приняты меры, положение может быть спасено.
5. Тромбоз либо стеноз воротной вены. При пересадке от живого донора наблюдается в среднем в 1,3% случаев. Обнаруживается по определенным признакам и с помощью УЗИ. Принятые срочно меры могут спасти исход операции.
6. Обструкция печеночных вен. Встречается редко и чаще всего по ошибке хирурга. Чаще наблюдается при пересадке части органа.
7. Билиарные стриктуры и желчеистечение. Наблюдаются достаточно часто в 25% случаев независимо от возраста пациента.
8. Синдром малого размера трансплантата (только при пересадке от живого донора) наблюдается, если врачи неправильно вычислили размер пересаживаемой части. Если признаки не исчезают в течение двух суток, необходимо делать повторную трансплантацию.
9. Инфицирование. У многих пациентов инфицирование протекает без клинических проявлений. У некоторых же возможно развитие воспаления легких и даже летальный исход. Для предупреждения инфицирования, пациент должен принимать антибиотики, до тех пор пока не будут удалены все дренажи и катетеры.
Чтобы процесс приживления органа шел успешно, пациенту ни в коем случае нельзя приостанавливать прием препаратов по собственному желанию.
Кроме этого, прием любых других лекарств тоже должен осуществляться только после консультации гепатолога. Иммуносупрессоры придется пить до конца жизни, но подавляющее большинство больных привыкают и не испытывают никаких неудобств в связи с этим.
Время от времени нужно сдавать анализы мочи, крови на присутствие вирусов, а также на уровень иммуносупрессоров, УЗИ печени, почек, сердца, поджелудочной, электрокардиограмму. Иногда доктор прописывает дополнительные диагностические методы.
Если пациент до трансплантации был заражен вирусом гепатита В или С, после операции существует вероятность активизации вируса. Это может спровоцировать отторжение печени. Более опасен в этом смысле вирус гепатита В, а при дельта-вирусе отторжение бывает очень редко.
После операции, желательно, нахождение в специальном реабилитационном центре под наблюдением специалистов.
Очень важно соблюдать режим питания. Пища не должна осложнять работу печени. Пациент должен получать домашнюю еду, включающую достаточное количество калорий. Уменьшить в рационе жареное, жирное, копченое. Питаться дробно по 4 раза в день. Основную долю пищи должны составлять овощи и фрукты. Категорически запрещены спиртные напитки. Следует меньше пить кофе, отказаться от никотина (по крайней мере, на некоторое время после операции).
В связи с тем, что иммунитет пациента подавляется с помощью специальных препаратов, он очень уязвим для инфекций. Поэтому лучше не бывать в людных местах и, ни в коем случае, не посещать друзей и родных, больных ОРВИ, гриппом или другими подобными заболеваниями.
Многие больные после трансплантации возвращаются к своей работе (85%). Но на этот показатель влияет и возраст пациента. Важно хорошо отдыхать и высыпаться. Конечно, если до операции работа больного была связана с большими физическими нагрузками, ее следует сменить. Кроме этого, теперь противопоказаны и многие виды спорта.
Существуют данные о женщинах, которые после трансплантации печени успешно беременели и воспроизводили на свет совершенно здоровых деток.
Психологические проблемы у пациентов после подобной операции наблюдаются крайне редко, поэтому они хорошо адаптируются в обществе.
Через определенный период времени у пациентов с пересаженной печенью могут появиться некоторые проблемы со здоровьем. Самые распространенные: инфекционные заболевания, нарушение работы желчного протока и сосудов.
Нарушения выявляются на периодических приемах у различных специалистов. Сужение желчного протока из-за появления шрамов устраняется с помощью стентов, вводимых эндоскопически. Чаще всего все основные осложнения проявляются в первые 6 месяцев после операции.
Прием иммуносупрессоров может привести к увеличению массы тела, нарушению обменных процессов, сахарному диабету и изменению метаболизма липидов. Поэтому такие пациенты более подвержены инсультам, инфарктам.
Если трансплантацию проводили пациенту с алкогольным циррозом, новообразованиями или гепатитом, ему необходимы периодические проверки, так как заболевание может рецидивировать.
На прогноз выживаемости очень большое влияние оказывает предоперационное состояние больного. Так, если он на время трансплантации был в работоспособном состоянии, его шанс выжить на протяжении года составляет 85%. Если перед трансплантацией больной долго лежал в больнице, его шанс составляет 70%, если же он находился в отделении интенсивной терапии, то шанс уменьшается до 50%. Таким образом, чем раньше проведена трансплантация, тем выше вероятность благоприятного исхода.
Еще один параметр, влияющий на выживаемость – это то, по какому диагнозу попадает на пересадку больной. Так, в группе высокого риска люди с гепатитом В, раком печени, молниеносным гепатитом, с тромбозом воротной вены, с осложнением в виде почечной недостаточности, те, которым нужно делать искусственную вентиляцию легких и те, которые много раз до этого оперировались по другим поводам. Кроме этого, к группе высокого риска относятся и больные старше 65 лет.
Пациенты, не относящиеся к вышеперечисленным категориям, включаются в группу низкого риска.
Выживаемость на протяжении года в первой группе составляет 60%, на протяжении 5 лет – 35%.
Выживаемость на протяжении года во второй группе составляет 85%, на протяжении 5 лет – 80%.
Если пациенту второй раз пересаживают печень, вероятность выжить у него составляет 50%. Причина неудачной операции при этом не имеет значения.
Многие пациенты, перенесшие пересадку печени, выживают на протяжении десяти – пятнадцати и даже двадцати пяти лет. Не следует забывать, что на пересадку идут лишь те люди, у которых нет других возможностей для выживания. Кроме этого, технологии пересадки каждый год развиваются, и показатели выживаемости улучшаются.
Показания:
- Нарушения обменных процессов,
- Холестатические нарушения,
- Цирроз печени,
- Острая печеночная недостаточность,
- Врожденный порок формирования желчных протоков (билиарная атрезия).
Наиболее предпочтительным является, в таком случае, метод пересадки от живого донора, являющегося кровным родственником.
В период подготовки проводится резонансная томография, позволяющая обследовать мелкие кровеносные сосуды и желчные протоки. Чаще всего используют боковую часть левой доли печени. Это связано с тем, что расположение сосудов в ней наиболее подходящее для детского организма.
Хотя прогноз лучше для детей с большей массой тела и старшим возрастом, этот фактор ни в коем случае не должен быть определяющим при выборе времени операции. Так как неработающая печень тормозит развитие детского организма.
Родителям детей, которым показана трансплантация печени, не следует впадать в панику. Сегодня подобная операция уже достаточно хорошо отработана и успешно проводится. Так, например, в Минске была проведена операция полуторагодовалой девочке, отравившейся поганками. Печень ребенка полностью перестала работать. Операцию нужно было сделать настолько быстро, что даже не было времени обследовать родителей в качестве потенциальных доноров. Поэтому девочке пересадили орган от умершего восьмимесячного малыша.
При отравлении бледной поганкой печень тут же перестает функционировать и восстановить ее работу не представляется возможным.
Процедура длилась 10 часов. Операция прошла достаточно успешно. Девочка чувствует себя хорошо. Времени, правда, прошло не так много (всего, около года), но данный факт дает надежду на то, что в будущем подобные операции станут вполне нормальным явлением.
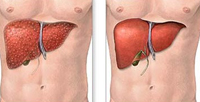
Если в сутки женщина будет выпивать по 20 гр. чистого алкоголя, а мужчина 40 гр., у них начинает поражаться печень.
Еще одним фактором, приводящим к циррозу и необходимости пересадки, является аутоиммунный гепатит. Достаточно длительное время это заболевание можно контролировать с помощью гормональных противовоспалительных препаратов и других лекарств.
Кроме этого, пожилые представительницы слабого пола страдают первичным билиарным циррозом, при котором также единственным методом спасения жизни является пересадка.
Молодые мужчины нередко страдают склерозирующим холангитом, также приводящим к пересадке печени. У таких пациентов желчные протоки становятся непроходимыми.
Пересадку назначают в том случае, если цирроз поразил большую часть органа, при частых кровотечениях из вен пищевода, асците, печеночной коме, а также при явно слабой работе органа.
На фоне вирусных заболеваний печени или цирроза значительно увеличивается развитие рака печени – гепатоцеллюлярной карциномы.
Если размер опухоли невелик, пересадка может дать очень хорошие результаты. Операция по удалению опухоли чаще всего не очень эффективна, так как после нее часто развивается рецидив. Лишь в том случае, если рак не сочетается с циррозом, операция может быть действенной. Используется трансплантация и при других видах новообразований, например, при эндокринных опухолях.
Если раком поражены желчные протоки, существует высокий риск того, что даже после пересадки печени опять разовьется опухоль. Лишь если новообразование очень мало и перед пересадкой больной прошел химиотерапию и местную радиотерапию, существует шанс излечиться с помощью пересадки.
Если печень поражена метастазами, пересадка бесполезна, так как это означает, что метастазы присутствуют уже и в других органах.
Если при гепатите С осуществляют трансплантацию печени, то повторное заражение органа после пересадки наблюдается почти у ста процентов больных. Перерождение клеток в уже прижившемся органе под действием употребления иммунодепрессантов происходит скорее. У трети больных через пять лет после пересадки опять наблюдается цирроз и им опять нужно делать пересадку.
Гепатит С прогрессирует быстрее у:
- Людей старше 40 лет,
- При наличии цитомегаловируса,
- При употреблении кортикостероидов,
- При длительной холодовой ишемии органа перед пересадкой,
- При пульс-терапии мощными дозами кортикостероидов на фоне отторжения приживленного органа.
Применение противовирусных препаратов до операции и после нее уменьшает интенсивность повторного развития болезни после пересадки. Около 40% пациентов могут быть подвергнуты противовирусной терапии.
В Америке трансплантация стоит около 500 тыс. долларов.
В Европе операция по трансплантации печени стоит от 230 до 400 тысяч евро.
В Сингапуре за программу по пересадке, включающую 30 суток в больнице для пациента и неделю для донора придется выложить 120 тыс. евро.
В Москве пересадка обойдется в 2,5 – 3 млн. рублей.
В Украине от родственного донора можно пересадить часть органа за 100 тыс. гривен.
Автор: Пашков М.К. Координатор проекта по контенту.
источник
Трансплантация или пересадка печени — это специальная операция, проведенная хирургическим путем с целью замены органа. Процедура распространена в странах Западной Европы и Америки, постепенно проникает в отечественную медицину. Применяется в случае полного отказа в функциональности родного органа. Операция усложняется природной структурой органа, ткани которой могут легко повредиться во время пересадки. После удачно проведенной манипуляции требуется обязательная реабилитация.
Трансплантация органа — дорогостоящая процедура, но это единственная возможность во многих случаях спасти человеку жизнь.
Не все больные соглашаются на такую сложную операцию. Но она необходима в случае полного прекращения функциональности органа. Заболевание сопровождается дополнительными тяжкими симптомами, люди медленно умирают, и консервативная медицина не может остановить процесс. Наиболее опасными патологиями считаются гепатит, рак и цирроз. Это главные показания к пересадке печени.
Запущенная форма гепатита всех типов, кроме А, может вызвать полную дисфункцию печени. Послеоперационные последствия неоднозначные и присутствуют высокие шансы рецидива. По данным статистики, после пересадки происходит повторное инфицирование. Кроме того, у трети всех пациентов на протяжении пяти лет развивается острый цирроз и требуется повторная трансплантация.
Пересаживать орган при раке целесообразно только в том случае, если онкология поражает исключительно печень, соседние органы остаются нетронутыми, нет метастазов. У человека больше шансов на выздоровление, если рак находится на первой стадии и нет обширных повреждений печеночных тканей. В противном случае — шансов на выздоровление у больного нет.
Цирроз представляет собой патологический процесс, при котором клетки органа гибнут, а на их месте образуется соединительная ткань. Процесс трудно остановить, отмирают части печени в результате прекращается функционирование. Заболевание в короткие сроки вызывает осложнения, несовместимые с жизнью, поэтому пересадка печени при циррозе необходима. Показания представляют собой наиболее опасные формы цирроза:
- инфекционный вирусный В и С;
- запущенная стадия алкогольного;
- билиарный первичного типа.
Вернуться к оглавлению
Кроме главных показаний, назначить трансплантацию могут в ряде других состояний. Речь идет о продолжительных заболеваниях, которые стремительно развиваются. Это могут быть отдельные болезни или осложнения. Необходимость трансплантации наступает в том случае, если другие способы терапии не могут помочь людям. Пересадка печени требуется в таких случаях:
- Врожденные пороки развития. Они определяются в раннем возрасте. Обычно дети переносят вмешательство хорошо и в 75% случаев исход положительный.
- Поликистоз. Сегментарные части печени поражены образованиями в форме кист.
- Острая печеночная недостаточность. Такая форма может быть вызвана тяжелым токсическим отравлением.
- Болезнь Вильсона-Коновалова. Редкое заболевание врожденного типа, при котором наблюдается гепатоцеребральная дистрофия в результате нарушения метаболизма.
Вернуться к оглавлению
Трансплантация печени — сложное вмешательство, и окончательный результат зависит от общего состояния пациента. Детально изучаются все противопоказания. Существует обширный список состояний, при котором делать манипуляцию категорически запрещено или нецелесообразно. Они условно делятся на 2 группы: абсолютные и относительные противопоказания. К первым относятся:
- активные формы инфекционных заболеваний;
- острая сердечная недостаточность тяжелой формы;
- рак на стадии метастаз.
Относительные противопоказания представляют собой состояния, при которых могут делать операцию, но есть высокие риски для жизни пациента. В число таких входит алкоголизм, тромбоз воротной вены, отсутствие селезенки, искусственная вентиляция легких. Большой риск несет проведение процедуры для пациентов с хроническими заболеваниями кровеносной, сердечно-сосудистой и эндокринной систем.
На подготовительном этапе проводят все необходимые анализы для определения необходимости назначения вмешательства уровня готовности пациента. Также важным этапом считается подбор органа. Донорство предусматривает передачу органа другому человеку. Часто используют трупный материал, но его можно не дождаться.
Наилучшим вариантом считается родственная печень. Имплантация происходит не всего органа, а части. Перед процедурой донор и пациент проходят ряд обследований на совместимость. Всего около 20 процедур. Для донора существует определенный ряд требований: возраст не меньше 18 лет, отсутствие хронических заболеваний печени, совпадение групп крови. Новое слово в медицине, позволяющее обходиться человеку без операции — искусственная печень — специальный аппарат, на основе свиных клеток, которые очищают кровь.
Трансплантация печени длится в среднем 8—12 часов. На первом этапе больной орган нужно удалить. Его вырезают, отсекая вены и желчные пути. Очень важно вовремя наложить шунты, чтобы обеспечить кровоснабжение. Делают все очень быстро и деликатно, время от момента удаления родной печени и до подсаживания новой считается критичным.
Следующий этап предусматривает имплантацию донорского материала. Это, может быть, целая печень или ее поврежденная часть. Вложив орган, присоединяются все сосуды, чтобы возобновить кровоснабжение. После этого соединяются желчевыводящие протоки. Важно понимать, что печень пересаживается без желчного пузыря, а для налаживания функций временно вводят дренаж.
Послеоперационная реабилитация проходит по-разному, в зависимости от скорости приема организмом новой печени. Все это время пациент должен находиться под присмотром врачей. Ему назначаются специальные препараты для борьбы с иммунной системой, которая пытается победить инородное тело. Согласно статистических данным, быстрее приживается орган и удачнее проходит реабилитация при пересадке от родственного донора.
Самый опасный период после хирургии — когда печень еще не прижилась. Требуются дополнительные методики, поддерживающие жизнедеятельность. Так называемая первичная недостаточность повышает интоксикацию, происходит отравление, затем наступает отторжение. Это значит, что с этим органом пациент жить не может и требуется новая пересадка. Осложнения проявляются:
- кровотечением;
- перитонитом на основе желчного разлива;
- тромбозом;
- инфицированием.
Вернуться к оглавлению
С пересаженной печенью люди живут в среднем около 10 лет. Соблюдая все рекомендации, можно полностью вернуться к нормальной жизни. Возобновить трудовую деятельность удалось 80% пациентов. Известны случаи, когда женщины после пересадки рожали здоровых детей. Но не стоит забывать, что риск отторжения остается на всю жизнь. При первых признаках отказа требуется новая повторная пересадка печени.
источник
Печень – самый большой внутренний орган нашего организма. Она выполняет около сотни функций, основными из которых являются:
- Продукция и выведение желчи, которая необходима для пищеварения и всасывания витаминов.
- Синтез белков.
- Дезинтоксикация организма.
- Накопление энергетических веществ.
- Выработка факторов свертывания крови.
Без печени человек прожить не сможет. Можно жить с удаленной селезенкой, поджелудочной железой, почкой (даже при отказе обеих почек возможна жизнь на гемодиализе). Но научиться заменять чем-то функции печени медицина пока не научилась.
А заболеваний, приводящих к полному отказу работы печени, достаточно много и с каждым годом число их увеличивается. Лекарств, эффективно восстанавливающих клетки печени, нет (несмотря на рекламу). Поэтому единственным способом сохранить жизнь человеку при прогрессирующих склеротических процессах в этом органе, остается пересадка печени.
Трансплантация печени – метод достаточно молодой, первые экспериментальные операции были проведены в 60-х годах ХХ века. К настоящему времени по всему миру насчитывается около 300 центров по пересадке печени, разработано несколько модификаций этой операции, число успешно выполненных пересадок печени насчитывает сотни тысяч.
Недостаточная распространенность этого метода в нашей стране объясняется малым количеством центров по трансплантации (всего 4 центра на всю Россию), пробелы в законодательстве, недостаточно четкие критерии по забору трасплантатов.
Если сказать в двух словах, то трансплантация печени показана тогда, когда ясно, что болезнь неизлечима и без замены этого органа человек погибнет. Какие же это болезни?
- Конечная стадия диффузных прогрессирующих заболеваний печени.
- Врожденные аномалии печени и протоков.
- Неоперабельные опухоли (рак и другие очаговые образования печени).
- Острая печеночная недостаточность.
Основные кандидаты на пересадку печени – это пациенты с циррозом. Цирроз – это прогрессирующая гибель печеночных клеток и замещение их соединительной.

- Инфекционной природы (в исходе вирусных гепатитов В, С).
- Алкогольный цирроз.
- Первичный билиарный цирроз печени.
- Как исход аутоиммунного гепатита.
- На фоне врожденных нарушений обмена веществ (болезнь Вильсона-Коновалова).
- В исходе первичного склерозирующего холангита.
Больные циррозом печени погибают от осложнений – внутреннего кровотечения, асцита, печеночной энцефалопатии.
Показаниями для трансплантации является не само наличие диагноза цирроза, а скорость прогрессирования печеночной недостаточности (чем быстрее нарастают симптомы, тем скорее нужно принимать меры для поиска донора).
Существуют абсолютные и относительные противопоказания для этого метода лечения.
Абсолютными противопоказаниями для пересадки печени являются:
- Хронические инфекционные заболевания, при которых происходит длительное персистирование инфекционного агента в организме (ВИЧ, туберкулез, активный вирусный гепатит, другие инфекции).
- Тяжелые нарушения функции других органов (сердечная, легочная, почечная недостаточность, необратимые изменения нервной системы).
- Онкологические заболевания.
Относительные противопоказания:
- Возраст старше 60 лет.
- Ранее перенесенные операции на верхнем этаже брюшной полости.
- Пациенты с удаленной селезенкой.
- Тромбозы воротной вены.
- Низкий интеллект и социальный статус пациента, в том числе и на фоне алкогольной энцефалопатии.
- Ожирение.

- Ортотопическая.
- Гетеротопическая.
Ортотопическая пересадка печени – это пересадка печени донора на свое обычное место в поддиафрагмальное пространство справа. При этом сначала удаляется больная печень вместе с участком нижней полой вены, и на ее место помещается печень донора (целая или только часть).
Гетеротопическая трансплантация – это пересадка органа или его части на место почки или селезенки (к соответствующим сосудам) без удаления своей больной печени.
По видам используемого трансплантата пересадка печени делится на:
- Пересадка целой печени от трупа.
- Пересадка части или одной доли трупной печени (методика СПЛИТ- разделение печени донора на несколько частей для нескольких реципиентов).
- Пересадка части печени или одной доли от ближайшего родственника.
Печень – это орган, очень удобный для подбора донора. Для определения совместимости достаточно иметь одну и ту же группу крови без учета антигенов системы HLA. Еще очень важен подбор по величине органа (особенно это актуально при пересадке печени детям).
Донором может быть человек со здоровой печенью, у которого зафиксирована смерть мозга (чаще всего это люди, погибшие от тяжелой черепно-мозговой травмы). Здесь существует достаточно много препятствий для забора органа у трупа в связи с несовершенностью законов. Кроме того, в некоторых странах забор органов у трупов запрещен.
Процедура пересадки печени от трупа состоит в следующем:
- При установлении показаний для пересадки печени пациент направляется в ближайший центр трансплантации, где проходит необходимые обследования и заносится в лист ожидания.
- Место в очереди на трансплантацию зависит от тяжести состояния, скорости прогрессирования заболевания, наличия осложнений. Довольно четко это определяется несколькими показателями – уровнем билирубина, креатинина и МНО.
- При появлении подходящего трупного органа специальная врачебная комиссия всякий раз пересматривает лист ожидания и определяет кандидата на пересадку.
- Пациент экстренно вызывается в центр (в течение 6 часов).
- Проводится экстренная предоперационная подготовка и сама операция.
Родственная пересадка части печени проводится от кровного родственника (родителей, детей, братьев, сестер) при условии достижения донором возраста 18 лет, добровольного согласия, а также совпадения групп крови. Родственная трансплантация считается более приемлемой.
Основные преимущества родственной пересадки:
- Не нужно долго ждать донорскую печень (время ожидания в очереди на трупную печень может составлять от нескольких месяцев до двух лет, многие нуждающиеся просто не доживают).
- Есть время для нормальной подготовки как донора, так и реципиента.
- Печень от живого донора, как правило, хорошего качества.
- Реакция отторжения наблюдается реже.
- Психологически легче переносится пересадка печени от родственника, чем от трупа.
- Печень способна регенерировать на 85%, часть печени «вырастает», как у донора, так и у реципиента.
Для родственной пересадки печени ребенку до 15 лет достаточно половины одной доли, взрослому – одной доли.
80% всех пересадок печени – это ортотопическая пересадка. Длительность такой операции -8-12 часов. Основные этапы этой операции:

Идеально, когда две операции проходят одновременно и в одной больнице: изъятие органа у донора и гепатэктомия у пациента. Если это невозможно, донорский орган сохраняют в условиях холодовой ишемии (максимальный срок – до 20 часов).
Трансплантация печени относится к самым сложным операциям на органах брюшной полости. Восстановление кровотока через донорскую печень происходит обычно сразу на операционном столе. Но самой операцией лечение пациента не заканчивается. Начинается очень сложный и долгий послеоперационный этап.
Около недели после операции пациент проведет в отделении реанимации.

- Первичная недостаточность трансплантата. Пересаженная печень не выполняет свою функцию – нарастает интоксикация, некроз печеночных клеток. Если не провести срочную повторную трансплантацию, больной погибает. Причиной такой ситуации чаще всего является острая реакция отторжения.
- Кровотечения.
- Разлитие желчи и желчный перитонит.
- Тромбоз воротной вены или печеночной артерии.
- Инфекционные осложнения (гнойные процессы в брюшной полости, пневмонии, грибковые инфекции, герпетическая инфекция, туберкулез, вирусный гепатит).
- Отторжение трансплантата.
Отторжение трансплантата – это основная проблема всей трансплантологии. Иммунная система человека вырабатывает антитела на любой чужеродный агент, попадающий в организм. Поэтому если не подавлять эту реакцию, произойдет просто гибель клеток донорской печени.
Поэтому пациенту с любым пересаженным органом придется всю жизнь принимать препараты, подавляющие иммунитет (иммуносупрессоры). Чаще всего назначается циклоспорин А и глюкокортикоиды.
В случае с печенью особенность в том, что с течением времени риск реакции отторжения снижается и возможно постепенное снижение дозы этих препаратов. При пересадке печени от родственника также требуются меньшие дозы иммуносупрессоров, чем после пересадки трупного органа.
После выписки из центра больного просят в течение 1-2 месяцев не уезжать далеко и еженедельно наблюдаться у специалистов центра трансплантации. За это время подбирается доза иммуносупрессивной терапии.
Пациенты с пересаженной печенью, получающие постоянно препараты, подавляющие иммунитет – это группа высокого риска прежде всего по инфекционным осложнениям, причем заболевание у них могут вызвать даже те бактерии и вирусы, которые у здорового человека болезней обычно не вызывают (условно-патогенные). Они должны помнить, что при любых проявлениях инфекции им нужно получать лечение (антибактериальное, антивирусное или противогрибковое).
И, конечно, несмотря на наличие современных препаратов, риск реакции отторжения сохраняется всю жизнь. При появлении признаков отторжения требуется повторная трансплантация.
Несмотря на все трудности, более чем тридцатилетний опыт трансплантологии печени показывает, что пациенты с донорской печенью в подавляющем большинстве живут более 10 лет после пересадки, возвращаются к трудовой активности и даже рожают детей.

Пациентам, не желающим ждать и имеющим деньги, интересно будет знать цены на платную трансплантацию.
Операция пересадки печени относится к самым дорогим. За рубежом цена такой операции составляет от 250 до 500 тыс. долларов. В России- порядка 2,5-3 миллионов рублей.
Существует несколько основных центров по пересадке печени, а также есть около десятка медучреждений в крупных городах, имеющих на это лицензию.
- Основной центр пересадки печени в России – ФНЦ трансплантологии и искусственных органов им. Шумакова, Москва;
- Московский центр трансплантации печени НИИ Скорой помощи им. Склифосовского;
- РНЦРХТ в Санкт-Петербурге;
- ФБУЗ « Приволжский окружной медицинский центр» в Нижнем Новгороде;
- Пересадками печени занимаются также в Новосибирске, Екатеринбурге, Самаре.
источник