Печень – важнейший орган в организме человека, отвечающий за выработку желчи, нейтрализацию токсичных веществ. Влияет на свертываемость крови, а также регулирует обмен белков, жиров и углеводов.
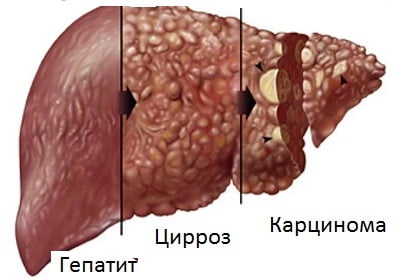
Цирроз печени – серьезное заболевание, при котором происходит деформация печени и утрата ее функций. Данное заболевание требует безотлагательного лечения и соблюдения строгой диеты.
Среди распространенных причин цирроза — чрезмерное потребление алкоголя, вирусные гепатиты A, В, С и их разновидности. Реже встречается развитие цирроза в следствие нарушения обмена веществ в организме, применения гепатотропных лекарственных (желчных) препаратов.
Госпитализацию при циррозе печени осуществляют в отделение реанимации или хирургии. При этом точной диагноз может быть определен после диагностики. Изначально больной может поступить с печеночной энцефалопатией, жидкостью в брюшной полости, перитонитом, варикозными кровотечениями и др.
При прощупывании живота пальцами (пальпации) пациент чувствует болезненность в верхней части живота и над пупком справа. При циррозе печени наиболее выраженными симптомами являются:
- пожелтение кожи, белков глаз (желтуха)
- увеличение селезенки
- асцит (свободная жидкость в брюшной полости)
- внутренние кровотечения (сопровождаются рвотой с кровью)
- снижение веса
Первые симптомы цирроза печени не явные и их можно спутать с другими заболеваниями. Больной может почувствовать утомляемость, потерять аппетит, появляются «звездочки» на лице и теле, покраснение кожи. На данном этапе важно посетить врача и сдать анализ на печеночные пробы (сложные анализы, которые позволяют выявить заболевания печени). Либо пройти диагностику в стационаре.
При появлении выраженных симптомов цирроза печени необходимо срочно вызвать скорую медицинскую помощь. Пока едет скорая, положить больного горизонтально, обеспечить холод на область желудка, не кормить и не поить.
Выезд врача платной скорой помощи и транспортировка до больницы – 5000 руб. (по Москве в пределах МКАД )
Выезд врача платной скорой помощи в Санкт-Петербурге уточняйте по телефону 8 (812) 426-10-80.
В случае экстренной госпитализации
В случае плановой госпитализации
Пациент: мужчина, 40 лет Срок пребывания в стационаре: 18 суток Больница: КБ Управления делами Президента РФ на Открытом шоссе
- Счёт Лечебного учреждения составил — 119449,16 руб. (диагностика, лечение, пребывание в стационаре)
- Комиссия по Договору составила (30% от счёта ЛПУ) – 35834,74 руб.
- Сумма общего счёта составила 155283,91 руб.
Внимание! Стоимость госпитализации будет различна для каждого конкретного пациента. Это зависит от генеза цирроза печени, стадии развития заболевания, а также наличия сопутствующих заболеваний.
Цирроз печени — это хроническое прогрессирующее заболевание печени с выраженными в различной степени признаками функциональной недостаточности печени. С морфологической точки зрения, заболевание характеризуется некрозом гепатоцитов и замещением их соединительной тканью, а также формированием регенераторнх узлов и перестройкой всей структуры печени.
Эпидемиология:
В экономически развитых странах цирроз входит в число шести основных причин смерти пациентов от 35 до 60 лет, составляя 14-30 случаев на 100 тыс. населения. Ежегодно в мире умирают 40 млн. человек от вирусного цирроза печени и гепатоцеллюлярной карциномы, развивающейся на фоне носительства вируса гепатита В.
Этиология:
- Вирусные гепатиты (B, C, D);
- Алкоголь;
- Метаболитические нарушения;
- Заболевание желчных путей;
- Нарушение венозного оттока от печени;
- Лекарства, токсины и химикаты;
- Иммунные нарушения;
- Прочие причины (неалкогольный стеатогепатит, саркоидоз, эхинококкоз, криптогенный цирроз).
Клиническая картина
Для цирроза характерны общие симптомы:
- слабость;
- пониженная трудоспособность;
- неприятные ощущения в животе;
- диспепсические расстройства;
- повышение температуры тела;
- боли в суставах;
- также отмечаются метеоризм;
- боль и чувство тяжести в верхней половине живота;
- похудание;
- астенизация.
Развернутая клиническая картина проявляется синдромами печеночно-клеточной недостаточности и портальной гипертензии. Имеют место:
- вздутие живота;
- плохая переносимость жирной пищи и алкоголя;
- тошнота;
- рвота;
- диарея;
- чувство тяжести или боль в животе (преимущественно в правом подреберье).
В 70 % случаев обнаруживается гепатомегалия, печень уплотнена, край заострен. У 30 % больных при пальпации выявляется узловатая поверхность печени. Спленомегалия у 50 % больных.
Часто отмечается:
- субфебрильная температура;
- лихорадка;
- сосудистые звездочки;
- белые ногти;
- гематологические изменения: анемия; геморрагический синдром (кровоточивость из носа, десен, желудочно-кишечные и маточные кровотечения); желтуха; периферические отеки, энцефалопатия.
Осложнения
К тяжелым осложнениям относятся:
- печеночная кома;
- кровотечение из варикозно-расширенных вен;
- тромбоз в системе воротной вены;
- гепаторенальный синдром;
- формирование рака печени — гепатоцеллюлярной карциномы;
- инфекционные осложнения – пневмония, «спонтанный» перитонит при асците, сепсис.
Учитывая возможность таких осложнений, приводящих часто к летальному исходу, больным данной группы показано стационарное лечение.
В ЦКБ РАН проводятся следующие диагностические исследования:
- клинический анализ крови (при гепатолиенальном синдроме может развиваться гиперспленизм, проявляющийся лейкопенией, тромбоцитопенией, анемией) и увеличением клеточных элементов в костном мозге;
- биохимический, вирусологический,иммунологичекий анализ крови, коагулограмма;
- УЗИ органов брюшной полости ;
- ЭГДС ;
- Компьютерная томография брюшной полости ;
- Доплеровское ультразвуковое исследование воротной вены и печеночной артерии.
Лечение
Профилактические мероприятия:
- предупреждение заражения острым вирусным гепатитом;
- категорический отказ от алкоголя;
- защита от гепатотоксических препаратов.
При лечении цирроза печени необходима диета, которая назначается врачом строго индивидуально, а также используются лекарственные препараты.
«Лечится ли цирроз печени?»- это главный вопрос, который задают больные, узнав о таком диагнозе. Сразу скажу, что на ранних стадиях можно вылечить цирроз печени, следуя эффективному методу лечения и рекомендациям врача. Пациент возвращается к полноценной, трезвой жизни, периодически посещая врача для профилактического осмотра.
При более тяжелой форме болезни нужно применять комплекс всевозможных методов лечения: медикаментозных, народных, диетических и т.д. чтобы приостановить или замедлить процесс отмирания клеток печени. В крайних случаях, если ставится диагноз декомпенсация цирроза печени, т.е. печень нельзя спасти, делается сложнейшая хирургическая операция по пересадке донорской печени.
В том или ином случае нужно обратиться в специальное лечебное заведение, где работают высококвалифицированные специалисты с огромным опытом работы, которые знают как правильно лечить цирроз печени. В больнице есть соответствующие условия для обследования больного, сдачи анализов, вынесения точного диагноза и, наконец, эффективного индивидуального лечения цирроза печени.
Независимо от степени цирроза печени лечение заключается:
— в обеспечении ее защиты от негативных факторов;
— в стабилизации обмена веществ.
Пациенту, у которого обнаружен цирроз печени, лечение в первую очередь назначается медикаментозное.
Доктор выписывает препараты:
- снижающие степень интоксикации: Смекту, Энтеросгель и т.п.
- устраняющие проблемы с пищеварением, причина которых #8212; дефицит желчных кислот: Урсосан или Урсофальк
- благоприятно влияющие на функционирование печени: Эссенциале, Гептрал, Эссливер или Гепа-Мерц
- витамины или фито-препараты для нормальной работы печени, к примеру, плоды расторопши, корневища пырея ползучего, трава тысячелистника
Народное лечение цирроза печени назначается только при легкой форме заболевания или же в комплексе с традиционным (медикаментозным) лечением. В основном народные методы лечения базируются на лечении травами. При циррозе печени травники рекомендуют принимать настои из: корней одуванчика, крапивы, цветов тмина песчаного, корня девясила, корня солодкого, плодов шиповника, трав тысячелистника.
Народные знахари рекомендуют вот такой рецепт лечения цирроза печени, причем гарантируют отличный результат! Возьмите:
- листья чистотела
- корень девясила
- корень лекарственного одуванчика.
Все измельчите и смешайте в равных пропорциях. У вас получиться сбор из трех компонентов. Затем наберите 1 столовую ложку лекарственного сбора, всыпьте в 1 стакан горячей воды и прокипятите 5 минут. После того, как отвар настоялся в течении получаса, процедите его и принимайте за 20 минут до еды по 1/3 стакана.
И, наконец, диета при циррозе печени должна быть обязательной и бескомпромиссной. Основные ее принципы:
- достаточное употребление в пищу продуктов, богатых на белки и углеводы
- полный запрет на употребление алкоголя
- отмена острых блюд, а также запрет на употребление сырого лука и чеснока, бобовых растений и щавеля, редиса и редьки, крепкого чая и кофе, сдобы и пряностей, газированных и холодных напитков.
Хирургическим методом лечения называют трансплантацию печени, т.е. ее пересадку. Такой метод применяется в следующих случаях:
- при тяжелой стадии цирроза печени;
- при стремительном развитии заболевания;
- при наличии трансплантанта – органа на пересадку.
В основном пересадка печени – это дорогостоящая платная операция, которая дает 80% гарантии на послеоперационную длительность жизни пациента (более 5 лет).
источник
Цирроз печени — заболевание полиэтиологичное, т.е.имеет несколько причин:
- вирусное заболевание, как исход вирусного гепатита «В» и «С».
- токсическое — алкогольный, лекарственный, особенно на фоне приема противотуберкулезных препаратов, при контакте с вредными веществами на производстве.
- как исход хронический заболеваний сердечно — сосудистой патологии — кардиальный цирроз печени.
Чаще цирроз печени является осложнением основного заболевания и только коррекция основного заболевания способствует компенсации проявлений цирроза печени.
Как исход онкологического заболевания — метастатическое поражение печени с изменением структуры печеночных клеток и увеличением портального кровотока и другие.
В зависимости от причины заболевания, пациенты находятся в тех отделениях, где и лечат основное заболевание:
- Отделение кардиологии — кардиальный цирроз печени при ИБС, пороках сердца др.
- Гастроэнтерологическое отделение — заболевание ЖКТ.
- Инфекционное отделение — цирроз печени на фоне вирусного поражения печени,где назначается специальное противовирусное лечение дорогими препаратами.
- Гастрохирургическое отделение и онкологическая клиника, когда необходимо хирургическое лечение при циррозе печени. Чаще бывает клипирование (зажатие/пережатие) вен варикозно расширенных вен пищевода, кровотечение из которых является первым проявление цирроза печени.
- Токсикологическое отделение и отделение наркологии, где кроме основного заболевания, лечат проявления цирроза печени.
источник
Цирроз печени – хроническое заболевание, сопровождающееся структурными изменениями печени с образованием рубцовых тканей, сморщиванием органа и уменьшением ее функциональности.
Он может развиться на фоне длительного и систематического злоупотребления алкоголем, вирусного гепатита с последующим переходом его в хроническую форму, либо вследствие нарушений аутоиммунного характера, обструкции внепеченочных желчных протоков, холангита.
Науке известны случаи, когда к данному заболеванию приводила затяжная сердечная недостаточность, паразитарные поражения печени, гемохроматоз и т.д.
Цирроз печени — хроническое заболевание печени, сопровождающееся необратимым замещением паренхиматозной ткани печени фиброзной соединительной тканью, или стромой. Печень с циррозом увеличена или уменьшена в размерах, необычно плотная, бугристая, шероховатая. Смерть наступает в зависимости от различного рода случаев в течение двух–четырёх лет с сильными болями и мучениями пациента в терминальной стадии болезни.
Еще с Древних времен, печень считали таким же важным органом, как сердце. По представлениям жителей Мессопотамии, в печени вырабатывается кровь и живет душа. Еще Гиппократ описывал связь между болезнями печени и желтухой, а также асцитом. Он утверждал, что желтуха и твердая печень – плохое сочетание признаков. Это было первое суждение о циррозе печени и его симптомах.
Цирроз печени и причины его возникновения были описаны в 1793 году Мэтью Бэйлли в трактате «морбидная анатомия». В своей работе он четко связал употребление алкогольных напитков с возникновением симптомов цирроза печени. По его мнению, болели чаще мужчины среднего и старшего возраста. Англичане окрестили цирроз печени «джиновой чумой» или «джиновой печенью».
Термин цирроз происходит от греческого «kirrhos», что означает желтый цвет и принадлежит Рене Теофилу Гиацинту Лаэннеку – французскому врачу и анатому. Над изучением цирроза печени трудились и трудятся до нашего времени много ученых. Вирхов, Кюне, Боткин, Татаринов, Абеллов и другие предложили много теорий о том, что такое цирроз печени, его симптомы, причины, методы диагностики и лечения.
Среди основных причин, приводящих к развитию болезни, выделяют:
- Вирусный гепатит, который по разным оценкам приводит к формированию патологии печени в 10-24% случаев. Болезнью заканчиваются такие разновидности гепатитов, как В, С, D и недавно обнаруженный гепатит G;
- Различные заболевания желчных путей, среди которых внепеченочная обструкция, желчнокаменная болезнь и первичный склерозирующий холангит;
- Нарушения в работе иммунной системы. К развитию цирроза приводят многие аутоиммунные болезни;
- Портальная гипертензия;
- Венозный застой в печени или синдром Бадда-Киари;
- Отравления химическими веществами, оказывающими токсическое влияние на организм. Среди таких веществ особо губительны для печени промышленные яды, соли тяжелых металлов, афлатоксины и грибные яды;
- Болезни, передающиеся по наследству, в частности, генетически обусловленные нарушения обмена веществ (аномалии накопления гликогена, болезнь Вильсона-Коновалова, дефицит а1-антитрипсина и галактозо-1-фосфат-уридилтрансферазы);
- Длительный приём лекарственных препаратов, среди которых Ипразид, анаболические стероидные средства, Изониазид, андрогены, Метилдофа, Индерал, Метотрексат и некоторые другие;
- Прием больших доз алкоголя на протяжении 10 лет и более. Зависимости от конкретного вида напитка нет, основополагающий фактор – присутствие в нем этилового спирта и его регулярное поступление в организм;
- Редкая болезнь Рандю-Ослера также может стать причиной цирроза.
Кроме того, отдельно стоит сказать о криптогенном циррозе, причины которого остаются невыясненными. Он имеет место в пределах от 12 до 40% случаев. Провоцирующими факторами формирования рубцовой ткани могут стать систематическое недоедание, инфекционные болезни, сифилис (бывает причиной цирроза у новорожденных). Существенно повышает риск развития болезни комбинированное влияние этиологических факторов, например, сочетание гепатита и алкоголизма.
Современная классификация рассматриваемого заболевания основывается на учете этиологических, морфогенетических и морфологических критериев, а также критериев клинико-функциональных. Исходя из причин, на фоне воздействия которых развился цирроз печени, определяют следующие его варианты:
- билиарный цирроз (первичный, вторичный) (холестаз, холангит);
- циркуляторный цирроз (возникший на фоне венозного хронического застоя);
- обменно-алиментарный цирроз (недостаток витаминов, белков, циррозы накопления, возникающие в результате наследственных обменных нарушений);
- инфекционный (вирусный) цирроз (гепатиты, инфекции желчных путей, заболевания печени паразитарного масштаба);
- токсический цирроз, цирроз токсико-аллергический (пищевые и промышленные яды, медпрепараты, аллергены, алкоголь);
- криптогенный цирроз.
В зависимости от клинико-функциональных характеристик, цирроз печени характеризуется рядом следующих особенностей:
- уровень печеночно-клеточной недостаточности;
- общий характер течения заболевания (прогрессирующий, стабильный или регрессирующий);
- степень актуальной для заболевания портальной гипертензии (кровотечения, асцит);
- общая активность процесса течения заболевания (активный цирроз, цирроз умеренно активный, а также неактивный цирроз).
Самая распространенная форма заболевания, которая характеризуется поражением печеночных тканей и гибелью гепатоцитов. Изменения происходят из-за неправильного питания и злоупотребления алкогольными напитками. В 20% портальный цирроз печени может вызвать болезнь Боткина. Сначала пациент жалуется на нарушения со стороны пищеварительного тракта. Затем развиваются внешние признаки болезни: пожелтение кожных покровов, появление на лице сосудистых звездочек. Последняя стадия характеризуется развитием асцита (брюшной водянки).
Это особая форма заболевания, развивающаяся вследствие длительного холестаза или поражения желчных путей. Билиарный цирроз является аутоиммунной патологией, которая длительно протекает безо всякой симптоматики. Болеют им в основном женщины 40-60 лет. Первичная степень болезни часто сочетается с сахарным диабетом, красной волчанкой, дерматомиозитом, ревматоидным артритом и лекарственной аллергией.
Среди ранних симптомов, указывающих на цирроз, можно отметить следующие:
- Во рту появляется чувство горечи и сухость, особенно часто в утренние часы;
- Больной несколько теряет в весе, становится раздражительным, быстрее утомляется;
- Человека могут беспокоить периодические расстройства стула, усиленный метеоризм;
- Периодически возникающие боли с локализацией в правом подреберье. Они имеют тенденцию к нарастанию после усиленных физических нагрузок или после принятия жирной и жареной пищи, алкогольных напитков;
- Некоторые формы болезни, например, постнекротический цирроз, проявляют себя в виде желтухи уже на ранних этапах развития.
В некоторых случаях болезнь заявляет о себе остро и ранние признаки отсутствуют.
Для цирроза характерны общие симптомы: слабость, пониженная трудоспособность, неприятные ощущения в животе, диспепсические расстройства, повышение температуры тела, боли в суставах, также отмечаются метеоризм, боль и чувство тяжести в верхней половине живота, похудение, астения. При осмотре выявляется увеличение печени, уплотнение и деформация её поверхности, заострение края. Сначала отмечается равномерное умеренное увеличение обеих долей печени, позднее как правило преобладает увеличение левой доли. Портальная гипертензия проявляется умеренным увеличением селезенки.
Развёрнутая клиническая картина проявляется синдромами печёночно-клеточной недостаточности и портальной гипертензии. Имеют место вздутие живота, плохая переносимость жирной пищи и алкоголя, тошнота, рвота, диарея, чувство тяжести или боль в животе (преимущественно в правом подреберье). В 70 % случаев обнаруживается гепатомегалия, печень уплотнена, край заострён. У 30 % больных при пальпации выявляется узловатая поверхность печени. Спленомегалия у 50 % больных.
Субфебрильная температура, возможно, связана с прохождением через печень кишечных бактериальных пирогенов, которые она не в состоянии обезвредить. Лихорадка резистентна к антибиотикам и проходит только при улучшении функции печени. Также могут быть внешние признаки — пальмарная или плантарная эритема, сосудистые звёздочки, скудный волосяной покров в подмышечной области и на лобке, белые ногти, гинекомастия у мужчин вследствие гиперэстрогенемии. В ряде случаев пальцы приобретают вид «барабанных палочек».
В терминальной стадии болезни в 25 % случаев отмечается уменьшение размеров печени. Также возникают желтуха, асцит, периферические отёки из-за гипергидратации (прежде всего отёки ног), внешние венозные коллатерали (варикозно-расширенные вены пищевода, желудка, кишечника). Кровотечение из вен часто заканчивается летальным исходом. Реже возникают геморроидальные кровотечения, они менее интенсивны.
Цирроз печени, в принципе, в одиночку, не вызывает смерть, смертельно опасны его осложнения в стадии декомпенсации. Среди них:
- Асцит при циррозе — это скопление жидкости в брюшной полости. Назначают диету с ограничением белка (до 0,5 грамм на кг массы тела) и соли, мочегонные препараты, внутривенное введение альбумина (белковый препарат). При необходимости прибегают к парацентезу – удалению избытка жидкости из брюшной полости.
- Спонтанный бактериальный перитонит — воспаление брюшины, за счет инфицирования жидкости в брюшной полости (асцита). У больных повышается температура до 40 градусов, озноб, появляется интенсивная боль в животе. Назначают длительно антибиотики широкого спектра действия. Лечение проводят в отделение интенсивной терапии.
- Печеночная энцефалопатия. Проявляется от незначительных неврологических нарушений (головная боль, повышенная утомляемость, заторможенность) до тяжелой комы. Так как она связана с накоплением в крови продуктов белкового обмена (аммиака) – ограничивают, или исключают из рациона белок, назначают пребиотик – лактулозу. Она обладает слабительным действием и способностью связывать и уменьшать образования аммиака в кишечнике. При выраженных неврологических нарушениях лечения проводят в отделении интенсивной терапии.
- Гепаторенальный синдром – развитие острой почечной недостаточности у больных с циррозом печени. Прекращают применение мочегонных препаратов, назначают внутривенное введение альбумина. Лечение проводят в отделение интенсивной терапии.
- Острое варикозное кровотечение. Возникает из варикозно расширенных вен пищевода и желудка. У больного нарастает слабость, падает артериальное давление, учащается пульс, появляется рвота с примесью крови (цвета кофейной гущи). Лечение проводят в отделение интенсивной терапии, при неэффективности, применяют хирургическое методы лечения. Для остановки кровотечения применяют внутривенное введение октропида (для снижения давления в кровотоке брюшных сосудов), эндоскопическое лечение (перевязка варикозно расширенных узлов, склеротерапия). Осторожно проводят переливание растворов и компонентов крови, для поддержания необходимого уровня гемоглобина.
- Развитие гепатоцеллюлярной карциномы – злокачественного новообразования печени.
Кардинальное лечение гепатоцеллюлярной карциномы и декомпенсированного цирроза печени – пересадка печени. Замена печени пациента печенью донора.
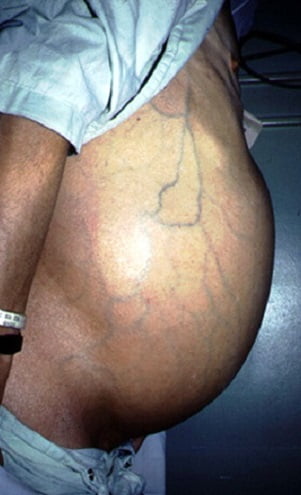
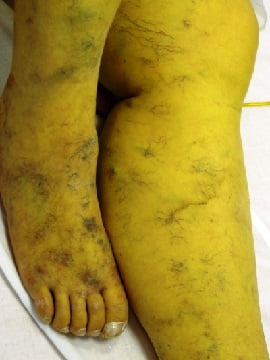
На фото ниже показано, как проявляется заболевание у человека.
Асцит при циррозе печени — осложнение
Отеки нижних конечностей у пациентки с циррозом печени при хроническом гепатите
Определение диагноза цирроз печени проходит в несколько этапов. Сам диагноз ставится на основании данных инструментальных исследований:
- Магнитно-резонансная или компьютерная томография – наиболее точный метод диагностики.
- Биопсия – метод гистологического исследования материала, взятого из печени, который позволяет установить вид цирроза крупно- или мелкоузловой и причину развития заболевания.
- УЗИ – в качестве скрининга. Позволяет установить только предварительный диагноз, однако является незаменимым при постановке диагноза асцит и портальная гипертензия.
Если при постановке диагноза гистологическое исследование не позволило определить причину развития заболевания, продолжают ее поиск. Для этого выполняют анализ крови на предмет наличия:
- антимитохондриальных антител;
- РНК вируса гепатита С и ДНК вируса гепатита В при помощи ПЦР-метода;
- альфа-фетопротеина – для того, чтобы исключить рак крови;
- уровня меди и церрулоплазмина;
- уровень иммуноглобулинов А и G, уровня Т-лимфоцитов.
На следующем этапе определяется степень повреждения организма вследствие поражения печени. Для этого используют:
- сцинтиграфия печени – радионуклидное исследование для определения работающих клеток печени;
- биохимический анализ крови для определения таких показателей, как уровень натрия и калия, коагулограмма, холестерин, щелочная фосфатаза, билирубин общий и фракционный, АСТ, АЛТ, липидограмма, протеинограмма;
- степень поражения почек – креатинин, мочевина.
Отсутствие или наличие осложнений:
- УЗИ для исключения асцита;
- исключение внутренних кровотечений в пищеварительном тракте путем исследования кала на наличие в нем скрытой крови;
- ФЭГДС – для исключения варикозных расширений вен желудка и пищевода;
- ректороманоскопия для исключения варикозных расширений вен в прямой кишке.
Печень при циррозе прощупывается через переднюю стенку брюшины. При пальпации ощутима бугристость и плотность органа, однако это возможно только на стадии декомпенсации.
При ультразвуковом исследовании четко определяются очаги фиброза в органе, при этом они классифицируются на мелкие – меньше 3 мм, и крупные – свыше 3 мм. При алкогольной природе цирроза развиваются изначально мелкие узлы, биопсия определяет специфические изменения в клетках печени и жировой гепатоз. На более поздних стадиях заболевания узлы укрупняются, становятся смешанными, жировой гепатоз исчезает. Первичный билиарный цирроз отличается увеличением печени с сохранением структуры желчевыводящих путей. При вторичном билиарном циррозе печень увеличивается за счет препятствий в желчных протоках.
Течение заболевания, как правило, характеризуется собственной продолжительностью, при этом выделяют следующие основные его стадии:
- Стадия компенсации. Характеризуется отсутствием симптоматики цирроза, что объясняется усиленнием работы сохранившихся печеночных клеток.
- Стадия субкомпенсации. На данном этапе отмечаются первые признаки цирроза печени (в виде слабости и дискомфорта области правого подреберья, снижения аппетита и похудения). Выполнение функций, присущих работе печени, происходит в неполном объеме, что происходит по причине постепенного утрачивания ресурсов сохранившихся клеток.
- Стадия декомпенсации. Здесь уже речь идет о печеночной недостаточности, проявляемой выраженными состояниями (желтуха, портальная гипертензия, кома).
Вообще, лечение цирроза печени подбирается в строго индивидуальном порядке – терапевтическая тактика зависит от стадии развития болезни, вида патологии, общего состояния здоровья больного, сопутствующих заболеваний. Но существуют и общие принципы назначения лечения.
- Компенсированная стадия цирроза печени всегда начинается с устранения причины патологии – печень в этом случае еще способна функционировать в обычном режиме.
- Больному нужно придерживаться строгой диеты – даже небольшое нарушение может стать толчком к прогрессированию цирроза печени.
- Нельзя при рассматриваемом заболевании проводить физиопроцедуры, лечение теплом. Исключаются и физические нагрузки.
- Если болезнь находится на стадии декомпенсации, то пациент помещается в лечебное учреждение. Дело в том, что при таком течении болезни риск развития тяжелых осложнений очень высок и только медицинские работники смогут своевременно обратить внимание даже на незначительное ухудшение состояния, предотвратить развитие осложнений, которые приводят к смерти больного.
- Чаще всего при лечении назначают гепатопротекторы, бета-адреноблокаторы, препараты натрия и урсодезоксихолевой кислоты.
Общие советы больным циррозом печени:
- Отдыхайте, как только почувствуете усталость.
- Для улучшения пищеварения больным назначают полиферментные препараты.
- Не поднимайте тяжести (это может спровоцировать желудочно-кишечное кровотечение)
- Ежедневно измеряйте вес тела, объем живота на уровне пупка (увеличение в объеме живота и веса тела говорит о задержке жидкости);
- При задержке жидкости в организме (отеки, асцит) необходимо ограничить прием поваренной соли до 0,5г в сутки, жидкости — до 1000-1500мл в сутки.
- Для контроля степени поражения нервной системы рекомендуется использовать простой тест с почерком: каждый день записывайте короткую фразу, например, «Доброе утро» в специальную тетрадь. Показывайте свою тетрадь родственникам — при изменении почерка обратитесь к лечащему врачу.
- Ежедневно считайте баланс жидкости за сутки (диурез): подсчитывать объем всей принимаемой внутрь жидкости (чай, кофе, вода, суп, фрукты и т.д.) и подсчитывать всю жидкость, выделяемую при мочеиспускании. Количество выделяемой жидкости должно быть примерно на 200-300 мл больше, чем количество принятой жидкости.
- Добивайтесь частоты стула 1-2 раза в день. Больным циррозом печени для нормализации работы кишечника и состава кишечной флоры в пользу «полезных» бактерий рекомендуется принимать лактулозу (дюфалак). Дюфалак назначают в той дозе, которая вызывает мягкий, полуоформленный стул 1-2 раза в день. Доза колеблется от 1-3 чайных ложек до 1-3 столовых ложек в сутки, подбирается индивидуально. У препарата нет противопоказаний, его можно принимать даже маленьким детям и беременным женщинам.
Лечение патологических проявлений и осложнений при циррозе подразумевают под собой:
- Уменьшение асцита консервативными (мочегонные препараты по схеме) и хирургическими (выведение жидкости через дренажи) методами.
- Лечение энцефалопатии (ноотропы, сорбенты).
- Снятие проявлений портальной гипертензии — от применения неселективных бета-адреноблокаторов (пропранолол, надолол) до перевязки расширенных вен во время операции.
- Превентивная антибиотикотерапия для профилактики инфекционных осложнений при планируемых посещениях дантиста, перед инструментальными манипуляциями.
- Лечение диспепсии с помощью коррекции питания и применения ферментных препаратов без желчных кислот (панкреатин). Возможно в таких случаях и применение эубиотиков — бактисубтил, энтерол, бифидумбактерин и лактобактерин.
- Для снятия кожного зуда испорльзуют антигистаминные вещества, а также препараты, содержащие урсодеоксихолевую кислоту.
- Назначение андрогенов мужчинам с выраженными проявлениями гипогонадизма и коррекция гормонального фона женщин для профилактики дисфункциональных маточных кровотечений – под контролем эндокринолога.
- Показано применение препаратов, содержащих цинк для профилактики судорог при обычной мышечной нагрузке и в комплексе лечения печеночной недостаточности, для снижения гипераммониемии.
- Профилактика остеопороза у больных с хроническим холестазом и при первичном билиарном циррозе, при наличии аутоиммунного гепатита с приёмом кортикостероидов. Для этого дополнительно вводится кальций в комплексе с витамином Д.
- Хирургическая коррекция портальной гипертензии для профилактики желудочно-кишечных кровотечений, включает в себя наложение сосудистых анастомозов (мезентерикокавальный и спленоренальный) а так же склеротерапию имеющихся расширенных вен.
- При наличии одиночных очагов перерождения в гепатоцеллюлярную карциному и тяжести течения заболевания класса А, больным показано операционное удаление пораженных сегментов печени. При клиническом классе болезни В и С и массивном поражении, в ожидании проведения трансплантации, назначают противоопухолевое лечение для воспрепятствия прогрессии. Для этого используют как воздействие токов и температур (чрескожная радиочастотная термальная абляция), так и химиотерапию путем прицельного введения масляных растворов цитостатиков в сосуды, питающие соответствующие сегменты печени (хемоэмболизация).
Лечение такого развившегося грозного смертельного осложнения как острого массивного кровотечения из вен пищевода включает в себя:
- Местное применение зонда Блэкмора, с помощью которого раздувающаяся в просвете пищевода воздушная манжетка, сдавливает расширенные кровоточащие вены.
- Прицельное обкалывание стенки пищевода склерозирующими веществами.
- Кровезаместительная терапия.
К сожалению, это состояние и становится основной причиной смерти больных циррозом печени.
Соблюдение диеты при циррозе печени предусматривает, прежде всего, отказ от пищи, в которой имеет место высокое содержание белка. Ведь у больных циррозом печени переваривание белковой пищи нарушается, и в итоге интенсивность процессов гниения в кишечнике возрастает. Диета при циррозе печени предусматривает периодическое проведение разгрузочных дней, во время которых больной вообще не употребляет пищи, содержащей белок. Кроме того, немаловажным моментом является ограничение употребления вместе с основной едой поваренной соли.
Диета при циррозе печени предусматривает исключение всех продуктов, в которых содержится питьевая сода и пекарный порошок. Нельзя употреблять солений, бекона, ветчины, морепродуктов, солонины, консервов, колбасы, соусов с солью, сыров, мороженого. Чтобы улучшить вкус продуктов, можно использовать вместо соли специи, лимонный сок.
Диета при циррозе печени допускает употребление небольшого количества диетического мяса – кролика, телятины, домашней птицы. Один раз в день можно съедать одно яйцо.
Цирроз печени неизлечим, только если не проведена пересадка печени. С помощью вышеуказанных препаратов можно только поддерживать более или менее достойное качество жизни.
Сколько живут люди с циррозом печени, зависит от причины заболевания, стадии, на которой он был обнаружен и осложнений, которые успели появиться на момент начала лечения:
- при развитии асцита живут 3-5 лет;
- если развивается желудочно-кишечное кровотечение в первый раз, переживет его от 1/3 до половины людей;
- если развилась печеночная кома, это означает практически 100% летальность.
Есть также шкала, которая позволяет прогнозировать ожидаемую продолжительность жизни. Она учитывает результаты анализов и степень энцефалопатии:
| Параметр | Баллы | ||
| 1 | 2 | 3 | |
| Асцит | Нет | Живот мягкий, уходит под действие мочегонных | Живот напряжен, его объем плохо уменьшается при приеме мочегонных |
| Изменение личности, памяти, сонливости | Нет | Легкая степень | Сильно выражена |
| Билирубин общий | Меньше 34 мкмоль/л | 31-51 мкмоль/л | Больше 51 мкмоль/л |
| Альбумин | 3,5 г/л и более | 2,8-3,5 г/л | Менее 2,8 г/л |
| Протромбиновый индекс | Более 60% | 40-60% | Менее 40% |
| Сумма баллов | 5-6 | 7-9 | 10-15 |
| Сколько живут | 15-20 лет | Надо пересаживать печень, но послеоперационная летальность – 30% | 1-3 года. Если провести трансплантацию на этой стадии, вероятность умереть после операции 82 из 100 |
Цирроз печени – это довольно длительный процесс, который поддается остановке и лечению. Основной залог успеха – вовремя направиться к врачу. Тем не менее, это одно из тех заболеваний, которого можно легко избежать, придерживаясь определенных профилактических мер, в числе которых:
- вакцинация от гепатита В в детском возрасте;
- рациональное и правильное питание;
- недопущение голодования и переедания;
- отказ от алкоголя и курения, чтобы исключить алкогольный цирроз и токсическое поражение печени;
- ежегодное ультразвуковое и эндоскопическое обследование;
- своевременное обращение к врачу за медицинской помощью;
- адекватный прием витаминно-минеральных комплексов;
- жесткое пресечение и лечение наркомании.
Также помогут избежать развития цирроза профилактические меры по предупреждению вирусного гепатита.
источник
- 1 Общие сведения
- 2 Разновидности физиотерапии для печени
- 2.1 Диатермия
- 2.2 Индуктотермия
- 2.3 Электрофорез
- 2.4 УВЧ-терапия
- 2.5 Парафинотерапия
- 2.6 Магнитерапия
- 2.7 Лазеротерапия
- 2.8 Озонотерапия
Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Лечение многих заболеваний, в том числе и печени, осуществляется комплексно, с применением физиотерапевтических процедур. Посредством физиотерапии можно добиться для состояния печени хороших результатов. Но не все процедуры разрешены к применению в определенных условиях. Например, если у больного наблюдается выраженный асцит, нарушено кровообращение в печени, влажные согревающие процедуры запрещены. Подбирает методы только врач.

Грамотно подобранные и примененные физиотерапевтические методы способны мягко восстановить функциональность печени, иммунитета, желчегонной системы и кровообращения. Физиотерапия запрещена к применению:
- при остром течении болезни;
- при тяжелых осложнениях;
- при особых состояниях пациента.
Арсенал разновидностей методик широк. Наиболее популярные для лечения печени представлены ниже.
- Расслабление мышечной и сосудистой ткани, что:
- улучшает кровообращение;
- понижает кровяное давление;
- снимает боли, спазмы.
- Усиление эндокринной функции, что способствует:
- активации обменных процессов;
- ускорению сжигания жировых запасов;
- улучшению желчевыделения;
- запуску противовоспалительной защиты.
- Повышение скорости крово- и лимфотока, что способствует более быстрому выведению токсинов.
- Активизация работы иммунных лейкоцитов и макрофагов, что повышает работоспособность иммунитета.
- Снятие симптоматики:
- болевого синдрома;
- варикоза;
- воспаления;
- отека.
- Ускорение регенерации тканей печени и процесса выздоровления.
- острые воспаления;
- инфекции с лихорадкой;
- рак;
- низкая свертываемость крови, склонность кровотечениям;
- наличие кардиостимулятора;
- гиперчувствительность к электрическому току;
- беременность или период менструации у женщин;
- гнойные воспаления;
- инфаркт, инсульт;
- туберкулез;
- астма.
Суть методики – прогревание области проекции больного органа на теле токами высокой частоты. Физиотерапия проводится при таких патологиях печени:
- гепатиты, холангит и холецистит в хронической форме;
- цирроз;
- застойные процессы;
- дискинезия желчегонных путей в пузыре и печени;
- осложнения травм печени и желчного пузыря;
- жировая дистрофия.
Механизм заключается в прогревании органа токами. Большой электрод кладут под спину больного, второй — укладывают на область печени. Подается ток силой 0,8-2 А. Продолжительность – 10-40 мин. Сеансы — ежедневные или раз в 2 дня. Курс – до 40 процедур. Повтор — через 1-1,5 месяца.
Суть метода – лечение переменным электромагнитным полем высокой частоты, создающим тепловые токи Фуко. Они способны проникать в паренхиматозные ткани печени на глубину 6-8 см. Дополнительно создается осцилляторный эффект (нетепловое действие), который приводит к положительным функциональным изменениям в больном органе. При сочетании с гальванизацией останавливается рост опухоли.

- воспаления в подострой и хронической формах;
- спайки и сращения;
- дегенеративно-дистрофические поражения;
- инфицирование печени и почек с развитием воспаления.
- больной укладывается на бок;
- спереди и сзади на область больного органа располагают индуктор-кабель;
- подают слаботепловую дозу;
- длительность – по 10-20 мин. ежедневно или раз в 2 дня, курс – 10-15 сеансов.
Суть метода – местное, чрескожное воздействие лекарственных средств в определенных концентрациях. После накопления в кожном депо лечебные вещества всасываются в кровь и лимфу с точным воздействием на больной орган. Эффект усиливается путем токового воздействия дозированно по плотности. Пациент должен ощущать легкое покалывание в месте прикладывания электродов с лекарством.
- холецистит;
- сахарный диабет;
- панкреатит;
- послеоперационные раны и рубцы.
- По одному электроду (10х16 см) закрепляют справа в подреберье и на спине.
- Под электроды помещают прокладку, пропитанную медикаментом.
- Их подключают к устройству, и постепенно подается ток в 15 мА.
- Продолжительность – по 15-20 мин. Курс – 10-20 сеансов.
- возможность введения лекарств локализованно в любой участок кожи без нарушения ее целостности;
- применение малых доз препаратов, что исключает возможность побочных эффектов;
- скопление лекарства в кожном депо с последующим его медленным и равномерным поступлением в больной орган;
- возможность применения высоких концентраций препарата на небольшом участке кожи;
- отсутствие раздражения компонентами лекарств слизистых ЖКТ.
Суть метода – воздействие теплом от электромагнитного поля с ультравысокой частотой. Этот тип физиотерапии — аппаратный.
- гепатиты любой этиологии в хронической форме;
- дисфункция желчного пузыря;
- хронический холецистит, холангит;
- цирроз;
- осложнения на фоне травм печени.
- Пациент ложится на деревянную кушетку. К нему подводят два электрода с диаметром 17 или 11 см – со спины и области проекции печени.
- Мощность токового воздействия – 15-40 Вт в зависимости от модели аппарата.
- Продолжительность процедуры – 15 мин. Курс — 15 ежедневных сеансов или через день.

Суть методики – глубокое прогревание тканей медицинским воском, что положительно воздействует на печень.
Существует несколько техник процедуры:
- Аппликационная, когда разогретый воск накладывает на кожу слоем до 2-х см на 20-30 минут под одеяло.
- Салфетно-аппликационная, когда накладывается разогретый до 50°С парафин толстым слоем, сверху – пропитанная воском салфетка (нагретая до 70°С), под одеяло.
- Кюветно-аппликационная, когда парафин разогревают в кювете с клеенкой, затем оборачивают ею пациента и накрывают одеялом (сеанс до 30 мин.).
- Парафиновая ванна (применяется для лечения суставов). Курс лечения – 10, 15 или 20 сеансов.
Суть методики – воздействие статическим магнитным полем. Процедура позволяет улучшить кровоток и нормализовать обменные процессы в печени. Курс – 5-7 сеансов.
- воспаления и дискинезия желчевыводящих путей;
- хронический и подострый панкреатит;
- хронический гепатит;
- затяжной острый гепатит.
Для регенерации печени применяется низкочастотная импульсная магнитотерапия с целью профилактики и защиты тканей органа в период детоксикации, а также ускорения регенерации печеночных клеток. Чаще применяется аппликационная техника с применением стимуляционной частоты диапазоном 50–81 Гц. Дополнить эффект можно употреблением магнетизированной воды.
Суть метода – лечение красным (проникает в ткани до 4-х см) и инфракрасным (проникает – до 15 см) лазером с частотой 10-5000 Гц и мощностью до 60 мВт. Проникая через кожу, лучи неравномерное прогревают орган, активизируют процессы регенерации и повышают возбудимость клеток.
Возможно применение двух техник:
- точечная – воздействие в 3-5-ти точках за сеанс длительностью 1-3 мин.;
- облучение конкретной зоны в проекции больного органа продолжительностью 5-10 мин.

Методика показана при хронических и подострых формах болезней печени, желчного пузыря и желчных каналов – воспалениях, дистрофических или деструктивных изменениях. Курс – до 15 сеансов. Способы воздействия и типы лазеров чередуют, что усиливает эффект лечения.
Противопоказана физиотерапия при декомпенсационном сахарном диабете.
Суть методики – воздействие озона. Применяется при вирусных гепатитах А, В, С в хронических формах. Озон разрушает вирусы, усиливает активность клеток печени, активизирует клеточный и гуморальный иммунитет, предупреждает вторичное воспаление.
Воздействие озоном происходит на область проекции печени. Начальная доза — 1000 мкг с постепенным повышением до 4000-6000 мкг за 6-8 сеансов, а затем снижением до 1500-1000 мкг (1 сеанс в неделю) для стабилизации состояния.
При тяжелых формах применяются инфузии озона по 400 мл в сутки. Курс — 10-12 вливаний, ежедневно. При токсических формах возможно ректальное введение озона курсом до 15 введений с концентрацией 5-10 мг в 300-500 мл раствора.
Противопоказана физиотерапия при остром панкреатите.
Иногда при лечении заболеваний печени медикаментозное лечение оказывается неэффективным. В таких случаях могут применять оперативное вмешательство.
Операции на печени весьма разнообразны по технике и объему.
Объем вмешательства зависит в основном от заболевания, при котором требуется операция. Также играют роль сопутствующие заболевания, риск осложнений и другие факторы.
Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Перед любой полостной операцией проводится тщательная подготовка больного. План этой подготовки разрабатывается индивидуально для каждого пациента в зависимости от характера основного заболевания, сопутствующих состояний и риска осложнений.
Проводятся все необходимые лабораторные и инструментальные исследования. Например, при злокачественной опухоли незадолго до оперативного вмешательства может быть назначена химиотерапия с целью уменьшения её размеров.
Обязательно следует проинформировать врача о принимаемых лекарствах. Особенно тех, которые принимаются постоянно (например, антиаритмические, гипотензивные и т. д.).
За 7 дней до операции прекращается прием:
- нестероидных противовоспалительных средств;
- препаратов, разжижающих кровь;
- антитромбоцитарных препаратов.
При проведении операции на печени всегда проводится морфологическое исследование удаленной ткани с целью точной диагностики характера патологического процесса и оценки правильности выбора объема оперативного вмешательства.
Как уже упоминалось, в настоящее время очень много разнообразных методов оперативного лечения заболеваний печени. Рассмотрим наиболее часто встречающиеся из них.
Применяется при лечении гепатоцеллюлярного или метастатического рака, полостных и доброкачественных новообразований печени (непаразитарные кисты, эхинококковая киста, поликистозные изменения и др.), хронического абсцесса.
Бывает типичная (анатомическая) и атипичная (краевая, клиновидная, поперечная). Атипичную резекцию делают, если есть необходимость иссечения краевых участков печени.
По объему удаляемой ткани печени различается:
- сегментэктомия (удаление одного сегмента);
- секциоэктомия (удаление секции печени);
- мезогепатэктомия (центральная резекция);
- гемигепатэктомия (удаление доли печени);
- расширенная гемигепатэктомия (удаление доли и секции печени одновременно).
Отдельным видом представлена комбинированная резекция – сочетание какого-либо вида резекции печени с удалением части или всего органа брюшной полости (желудок, тонкая или толстая кишка, поджелудочная железа, яичник, матка и т. д.). Обычно такие операции проводятся при метастатическом раке с удалением первичной опухоли.
Проводятся через небольшие (2–3 сантиметра) разрезы на коже. Обычно такими методами проводятся операции по поводу удаления полостных образований (например, кист – фенестрация) и лечения абсцессов печени (вскрытие и дренирование).
Также широкое распространение получили операции на желчном пузыре (холецистэктомия и холедохолитотомия) при лапароскопическом доступе.
Проводится при абсцессах и склерозирование (например, при кистах). Операцию делают под контролем УЗИ. Внутрь образования вводится игла. В первом случае проводится опорожнение от гноя и дренирование, во втором – аспирируется содержимое кисты и вводится препарат-склерозант: сульфакрилат, 96% этиловый спирт, 1% р-р этоксисклерола и др.
При раковых поражениях органа иногда применяются некоторые специфические оперативные вмешательства: радиочастотная абляция (удаление опухоли с помощью радиочастотного излучения), химиоабляция (введение химического препарата в сосуд, снабжающий пораженный участок), алкоголизация (введение этилового спирта в опухоль).
При заболеваниях общего желчного протока проводятся: резекция кист с наложением анастамоза между печенью и тонким кишечником; пластические операции при рубцовых сужениях; наложение стента, расширенные резекции при злокачественных поражениях.
При желчекаменной болезни, помимо вышеупомянутой операций холецистэктомии и холедохолитотомия лапароскопическим доступом, проводят аналогичный объем вмешательства при традиционном (лапаротомическом) доступе. Иногда показана паппиллосфинктеротомия, холедохолитоэстракция с помощью эндоскопа.
Является наиболее эффективным и иногда единственным методом лечения больных с конечной стадией хронических заболеваний печени, раковыми опухолями, фульминантным гепатитом, острой печеночной недостаточностью и некоторыми другими заболеваниями.
С каждым годом количество проведенных успешных операций увеличивается во всем мире.
Донорами органа могут выступать лица, получившие несовместимую с жизнью травму мозга при условии согласия их родственников.
У детей возможно использование части печени взрослого донора в связи с возникновением сложностей в получении соответствующих небольших размеров донорских органов. Однако, выживаемость при таких операциях ниже.
И, наконец, иногда применяется часть органа от живого донора. Такие пересадки проводят чаще всего опять же детям. Донором может являться кровный (с той же группой крови) родственник больного в случае его информированного согласия. Используется левый латеральный сегмент органа донора. Как правило, именно этот вид трансплантации дает наименьшее количество послеоперационных осложнений.
При некоторых заболеваниях, когда имеется большая вероятность регенерации собственного органа, применяют гетеротопическую трансплантацию добавочной печени. При этом делают пересадку здоровой ткани донорской печени, а собственный орган реципиента не удаляют.
Показания к трансплантации печени и прогнозируемые результаты (по С. Д. Подымовой):
После операции трансплантации печени больным на длительное время назначается иммунносупрессивная терапия с целью предупреждения реакции отторжения.
В первые дни послеоперационного периода питание исключительно парентеральное. В зависимости от объема и сложности оперативного вмешательства, этот вид питания длится примерно 3–5 дней. Объем и состав такого питания определяют индивидуально для каждого больного. Питание должно быть полностью сбалансировано по белкам, жирам, углеводам и иметь достаточную энергетическую ценность.
Затем происходит комбинация парентерально-энтерального (зондового) питания, которая должна продолжаться еще не менее 4–6 дней. Необходимость плавного перехода от парентерального к энтеральному питанию диктуется тем, что при операционной травме печени нарушается нормальное функционирование тонкой кишки, реабилитация которой занимает в среднем 7–10 дней. Энтеральное питание вводят постепенно увеличивая объем пищи. Это позволяет развить адаптацию органов желудочно-кишечного тракта к пищевым нагрузкам. Если пренебречь этим, то в результате нарушения функций кишечника, у пациента быстро разовьется белково-энергетический дисбаланс, дефицит витаминов и минералов.
Через 7–10 дней после операции переходят на диету №0а, сочетая ее с парентеральным питанием. В случае отсутствия осложнений, постепенно расширяют энтеральное питание в виде назначения диеты №1а, а затем и №1. Однако, производят некоторую корректировку этих диет: например, исключают мясные бульоны и желток яйца, заменяя их слизистыми супами и паровыми белковыми омлетами.
Через 17–20 дней возможен переход на диету №5а. Если больной ее плохо переносит и предъявляет жалобы на появление метеоризма, диареи, дискомфорта в животе, то можно использовать более щадящий вариант – диету № 5щ.
Диета №5 назначается примерно через месяц после операции и, как правило, уже после выписки больного из стационара.
Указанные сроки можно уменьшить на 3–5 дней при небольших объемах хирургического вмешательства.
Течение послеоперационного периода зависит от многих факторов: от характера основного заболевания, наличия или отсутствия сопутствующей патологии, объема хирургического вмешательства, а также наличия осложнений во время или после операции.
По Л.М. Парамоновой (1997) послеоперационный период разделяется на три условные части:
- ранний послеоперационный период — от момента операции до трех суток;
- отсрочено ранний послеоперационный период — от четырех до десяти суток;
- поздний послеоперационный период — с одиннадцатых суток и до окончания стационарного лечения (выписки больного).
В течение раннего послеоперационного периода больной находится в отделении реанимации и интенсивной терапии. В этом отделении в первые сутки проводится активная терапия и круглосуточный мониторинг, которые обеспечивают поддержание жизненно важных функций организма.
Необходимо обеспечить адекватное обезболивание и поддержку сердечно-сосудистой системы.
В течение первых 2–3 суток проводится гемодилюция с форсированным диурезом с целью детоксикации организма. Также это позволяет вести активный мониторинг функции почек, так как одним из ранних признаков возможного развития острой печеночной недостаточности является снижение суточного диуреза (олигурия) и изменение биохимических показателей крови. Объем переливаемых жидкостей (раствор Рингера, ионные смеси и др.) обычно достигает двух-трех литров в сутки в сочетании с диуретиками (лазикс, маннитол).
Проводится также мониторинг показателей периферической крови с целью своевременной диагностики некомпенсированной кровопотери или развития послеоперационного кровотечения. Осложнение в виде послеоперационного кровотечения можно диагностировать и в процессе наблюдения за выделяемой жидкостью по дренажам. Отделяется геморрагическое содержимое, которое не должно превышать 200–300 мл в сутки с последующим уменьшением количества и без признаков «свежей» крови.
Дренажи функционируют обычно до 6 суток. В случае операций по пересадке печени или наличия желчи в отделяемой жидкости, их оставляют до 10–12 дней и более.
В случае обнаружения невозмещенной кровопотери проводится переливание одногруппной крови или ее компонентов (эритроцитарная масса), опираясь на уровни показателей «красной» крови.
Для профилактики инфекционных осложнений назначаются антибиотики широкого спектра действия. Также назначаются гепатопротекторы (эссенциале, гептрал) и поливитамины.
Также производится контроль за свертывающей системой крови с целью своевременной диагностики синдрома диссеминированного внутрисосудистого свертывания крови (ДВС-синдром). Особенно высокий риск развития этого синдрома при большой интраоперационной кровопотере и массивной гемотрансфузии. Назначаются препараты для улучшения реологических свойств крови (декстраны).
В связи с усиленным катаболизмом белка в первые сутки после операции, необходима коррекция его содержания в организме в виде инфузии белковых препаратов (плазма, альбумин).
Необходимо помнить о риске возникновения дыхательных расстройств и своевременно проводить профилактику их возникновения. Одним из действенных методов данной профилактики является ранняя активизация больного, дыхательная гимнастика.
По данным научных исследований, после обширных правосторонних гемигепатэктомий иногда развивается реактивный плеврит. Причинами этого осложнения являются: нарушение лимфооттока от печени в результате операции, скопление и застой жидкости в поддиафрагмальном пространстве, недостаточное дренирование.
Очень важно своевременно выявлять возникающие послеоперационные осложнения и проводить их коррекцию и терапию. Частота их возникновения по данным разных авторов составляет 30–35%.
Основными осложнениями являются:
- Кровотечение.
- Присоединение инфекции и развитие воспаления, вплоть до септических состояний.
- Печеночная недостаточность.
- Тромбоз.
В случае возникновения послеоперационных осложнений, связанных с длительной гипотонией и гипоксией – аллергическая реакция, кровотечение, сердечно-сосудистая недостаточность – чревато развитием печеночной недостаточности культи печени, особенно если имеются исходные поражения ткани органа (например, жировой гепатоз).
Для профилактики гнойно-септических осложнений антибактериальное лечение продолжают до десяти суток после операции. Также в этот период продолжается инфузионная терапия. Питание должно быть рациональным с повышенным содержанием белка.
С одиннадцатых суток при отсутствии послеоперационных осложнений объем терапии максимально сокращается и начинается процесс реабилитации, который продолжается и после выписки пациента из стационара.
Длительность периода восстановления зависит, в первую очередь, от объема проведенного хирургического вмешательства и характера основного и возможных сопутствующих заболеваний. Также имеет значение течение послеоперационного периода.
В периоде восстановления диета №5 назначается на длительное время, а в некоторых случаях – и пожизненно.
Комплекс необходимой терапии и мероприятий в периоде реабилитации выбирается и устанавливается лечащим врачом индивидуально для каждого больного.
источник