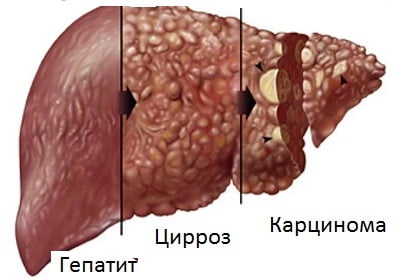
Циррозом печени называется хроническое, имеющее тенденцию к прогрессированию заболевание печени, когда печеночные клетки перерождаются в ткань, подобную той, из которой формируются рубцы (шрамы). Цирроз печени – не обязательно удел алкоголиков: эта патология почти всегда является заключительным этапом хронических болезней печени. Иногда цирроз может стать и самостоятельной патологией, развившейся, например, в результате атаки собственного иммунитета на желчные пути (первичный билиарный цирроз) или вообще не иметь понятной причины (криптогенный цирроз).
Патология сильно осложняет жизнь человека, накладывая ограничения не только на его диету, но и на двигательный режим, прием медикаментов, тепло одежды. Оно относится к тем болезням, из-за которых погибают, так как функцию печени не может заменить ни один орган. Тем не менее, этот орган обладает замечательными регенераторными способностями и может из маленького «кусочка» отрасти до полного объема. Но это может произойти, если вовремя обратить на него внимание и не отчаиваться, а найти причину заболевания и заняться ее устранением, пока не произошло декомпенсации состояния. В некоторых случаях помочь может пересадка печени, но ее откладывать тоже не стоит: когда повысится кровоточивость, операцию проводить уже будет нельзя.
Данный раздел посвящен краткому разбору строения и функции печени, чтобы стало ясно, почему появляются те или иные симптомы цирроза печени.
Итак, печень – это самый крупный и тяжелый орган, располагающийся ниже правого легкого, под диафрагмой, прикрытый правой частью реберной дуги. Он выполняет множество функций. Это:
- очищение крови от ядовитых или неполезных веществ, образованных самим организмом, попавших сразу в кровь или всосавшихся в нее из кишечника или мочевыводящих путей;
- синтез белков:
- одни из которых удерживают жидкую часть крови в сосудах, не давая ей выйти в ткани и вызвать отеки;
- другие являются основой антител, гамма-глобулинов;
- третьи – обеспечивают свертывание крови;
- четвертые являются основой ферментов, которые обеспечивают главные реакции в организме;
- образование желчи – стимулятора перистальтики кишечника, вещества, которое эмульгирует жиры (разбивает их на мелкие капельки), чтобы они лучше расщепились ферментами поджелудочной железы;
- хранение «энергетического субстрата» – глюкозы – в виде гликогена.
Внутренняя структура печени – это дольки, похожие на соты, с кровеносным сосудом (веной) внутри, разделенные соединительной тканью. При циррозе на месте этой дольки появляется фиброзная (более грубая соединительная) ткань, а «разделители» (все или частично) остаются на месте. Эти новые «дольки» получают название «узлов», которые могут быть крупными (несколько долек, узел получается более 3 мм) или мелкими (соединительная ткань отделяет каждый узел, как ранее дольку).
Поскольку вместо нормальных клеток появляются нефункционирующая ткань, страдают все функции печени. Постепенно развившиеся фиброзные участки сдавливают сосуды, залегающие в дольках. Это приводит к повышению давления в системе, обеспечивающей отток крови от печени – портальная гипертензия. Чтобы разгрузить эту систему, кровь начинает идти в обход печени (для этого природой предусмотрены соединения вен): расширяются вены пищевода, желудка и прямой кишки. При сохранении давления в сосудах эти вены теряют свой тонус, становясь варикозно-расширенными, из них периодически развиваются кровотечения.
Наибольшая заболеваемость циррозом отмечается в развитых странах: 14-30 случаев на 100 000 населения; при этом в последнее десятилетие частота встречаемости увеличилась на 12%. Связано это чаще всего с пищевыми привычками: чем больше жареных и изысканных блюд, алкоголя содержится в рационе, тем выше шанс заболеть.
Цирроз входит в шестерку основных причин смерти, опять-таки, в развитых странах: ежегодно от этой болезни умирает 300 тысяч человек. Чаще всего им болеют люди 35-60 лет, мужчины из-за большей подверженности алкоголизации страдают в 3 раза чаще.
Причины цирроза печени многообразны. Назовем их в порядке убывания:
- Частый прием алкоголя является причиной 35,5-50% циррозов печени. Алкогольный цирроз развивается не сразу, а через 10-20% лет от начала частой (в некоторых случаях – ежедневной) алкоголизации, когда регулярно употребляется 80-160 мл в пересчете на 96% спирт. Последние исследования говорят, что в развитии цирроза имеет значение не столько токсичность самого этанола, сколько плохое питание из-за того, что часть энергетической потребности покрывается алкоголем, но при этом полезных аминокислот, ненасыщенных жирны кислот и углеводов не поступает.
Около 12% случаев такого заболевания протекают бессимптомно. Такая особенность характерна для цирроза у мужчин.
- Хроническое (реже – острое) воспаление печени, то есть гепатит, часто заканчивается циррозом. На это больше всего способны гепатиты, вызванные вирусами. «Лидером» в этом плане является вирусный гепатит C – заболевание, которое практически не имеет особых проявлений. К счастью, оно хорошо лечится на данный момент.
Вызывать цирроз могут вирусные гепатиты B, B+D, которые довольно тяжело поддаются лечению. Гепатит A, напротив, практически никогда не приобретает хронического течения и не становится причиной цирроза.
- Криптогенный цирроз. Это заболевание с невыясненной причиной, когда по результатам лабораторных и инструментальных исследований не найдено ни одной причины заболевания. Этот цирроз печени чаще встречается у женщин, около 20-30% в структуре всей заболеваемости.
- К циррозу может приводить лекарственный гепатит. Это воспаление печени, которое может возникнуть в ответ на прием различных препаратов. Особенно токсичны для печени препараты от туберкулеза, паркинсонизма, рака, препараты золота, ртути, свинца, некоторые антисептики (на основе диметилсульфоксида) при длительном их применении.
- Перенесенное токсическое воспаление печени. Так печень повреждают метиловый спирт, этиленгликоль, содержащиеся в суррогатах алкоголя, а также – некоторые ядовитые грибы. Если человек не погиб от острого повреждения печеночной ткани, и после перенесенного острого периода не дал органу восстановиться (принимал алкоголь, токсичные препараты, переболел вирусным гепатитом), такое заболевание может перейти в цирроз.
- Аутоиммунный гепатит. Перерождение печеночной ткани в фиброзную может быть вызвано ее повреждением антителами – белками собственного же иммунитета, который может посчитать клетки печени чужеродными агентами.
- Жировой неалкогольный гепатит. Это воспаление печени, приводящее к циррозу, развивается на фоне нарушений обмена веществ, например, при сахарном диабете, галактоземии или ожирении.
- Первичный цирроз или первичный билиарный цирроз. Это аутоиммунное воспаление, которое начинается с атаки собственных антител на желчевыводящие пути, находящиеся внутри печени. Длительный застой желчи в этих путях и приводит к перерождению печеночной ткани.
- Такое заболевание как первичный склерозирующий холангит, когда, обычно на фоне хронических воспалительных заболеваний кишечника, возникают антитела к внутрипеченочным желчным протокам, которые перестают функционировать, становясь похожими на стеклянную палочку.
- Вторичный билиарный цирроз. Это состояние, которое развивается вследствие нарушения пассажа желчи по желчевыводящим (чаще – внутрипеченочным) путям. Здесь, в отличие от первичного «собрата» аутоиммунного механизма нет. Причиной вторичного билиарного цирроза становятся:
- камни в желчных путях;
- сдавление желчных ходов опухолями;
- пережатие протоков увеличенными лимфоузлами при лимфолейкозе, лимфогранулематозе;
- вторичный билиарный цирроз может возникать даже у новорожденных. К этому приводят врожденное недоразвитие или полное отсутствие внепеченочных протоков;
- гнойное воспаление внутрипеченочных желчных ходов;
- сужение желчных путей после операции на органах гепато-билиарной зоны;
- кисты внепеченочных желчных протоков.
- Поражение печени глистами, например, эхинококками или альвеококками.
- Гемохроматоз. Это заболевание, при котором в тканях, в том числе в печеночной, откладывается железо.
- Болезнь Вильсона-Коновалова. В этом случае вследствие генетических нарушений ферментных систем в головном мозге и печени откладывается медь.
- Синдром Бадда-Киари. Это перекрытие кровотока по печеночным венам.
- Сердечная недостаточность, в результате которой печеночные сосуды оказываются всегда переполненными, что и оказывает отрицательное влияние на печень.
- Дефицит фермента ɑ1-антитрипсина, возникающий вследствие генетического дефекта. Это приводит к развитию бронхита и цирроза.
Признаки цирроза печени проявляются не у всех больных, 12-20% из них имеют бессимптомное течение болезни до той стадии, когда возникает желтушное окрашивание кожи и асцит – увеличение живота вследствие скопления в нем жидкости.
Первыми признаками патологии являются:
- Ощущение переполненного живота. При этом средства, уменьшающие газообразование, улучшают самочувствие.
- Снижение работоспособности.
- После приема алкоголя, нарушения диеты или подъема больших тяжестей появляется боль в правом подреберье. Она вызвана повышением кровенаполнения и растяжением капсулы печени. Такая боль проходит сама, препараты типа Но-шпа, Дротаверин, Спазмалгон не помогают.
- Человек быстро наедается: после малых порций еды появляется ощущение переполнения желудка.
- Периодически повышается температура тела до невысоких цифр.
- При чистке зубов десна кровоточат.
- Периодически без видимой причины и при нормальном давлении отмечаются носовые кровотечения. Это связано с повышением давления в портальных венах и снижением свертываемости крови
Далее заболевание развивается по одному из трех вариантов:
| Варианты течения | Вариант, где преобладают симптомы повышения давления в системе вен, кровоснабжающих печень | Вариант, при котором разрастающиеся узлы сдавливают в первую очередь, желчные ходы | Смешанный вариант |
| Симптомы цирроза печени | Первыми значительными симптомами являются:
Симптомы появляются медленно, постепенно. Позже присоединяются и другие признаки:
Смерть наступает от кровотечения | ||
| В результате каких заболеваний | Синдром Бадда-Киари, после гепатитов, в результате сердечной недостаточности, при гемохроматозе | Билиарные циррозы – первичный и вторичный, склерозирующий холангит | Алкогольный цирроз, может быть постгепатитный цирроз |
Существуют такие стадии цирроза печени:
- Компенсаторная. Еще пока нет никаких симптомов, хоть часть клеток уже погибла, но оставшиеся клетки работают в усиленном режиме.
- Субкомпенсаторная. В этой стадии появляются первые признаки болезни: слабость, чувство вздутия живота, боль в подреберье справа, снижение аппетита. На коже появляются «сеточки»; волосы выпадают.
- Последняя стадия цирроза печени – декомпенсация. Здесь появляются и асцит, и желтуха, и кровотечения, и атрофия мышц конечностей и верхнего плечевого пояса, и гипотермия.
Больные циррозом в этой стадии имеют характерный внешний вид:
- бледно-желтая дряблая кожа;
- с расчесами;
- желтые глаза;
- на коже лица, тела видны красные и фиолетовые «паучки» из сосудов;
- худые и тонкие руки и ноги;
- синяки на руках и ногах;
- большой живот с выступающим пупком;
- на животе – сетка из расширенных вен;
- красные ладони с покрасневшими и утолщенными конечными фалангами, тусклыми ногтями;
- отеки на ногах;
- увеличенная грудь, маленькие яички у мужчин.
Осложнениями цирроза являются:
- Асцит: увеличение живота, которое практически не исчезает в лежачем положении, выглядит напряженным, при надавливании на живот объем смещается вбок.
- Портальная гипертензия. Ее симптомы мы описали выше.
- Острая печеночная недостаточность развивается при быстром прогрессировании цирроза. В этом случае быстро прогрессирует нарушение сознания, кожа становится желтой, появляется тошнота, рвота, развивается кровотечение – внутреннее, желудочно-кишечное, маточное, геморроидальное.
- Хроническая печеночная недостаточность. Постепенно развивается изменение личности, страдает сон, нарастает желтуха, развивается асцит.
- Спонтанный бактериальный перитонит. Это осложнение асцита, когда внутрибрюшная жидкость инфицируется бактериями, содержащимися в кишечнике, вследствие проницаемости кишечной стенки. Болезнь сопровождается резким ухудшением состояния, повышением температуры до высоких цифр, затруднением дыхания, болью в животе, рвотой, поносом.
- Гепаторенальный синдром. Так называется поражение почек, происходящее на фоне портальной гипертензии. Симптомы: уменьшение количества мочи, увеличение слабости, тошнота.
- Рак печени. Его симптомы мало отличаются от признаков самого цирроза.
Диагностика цирроза печени состоит из нескольких этапов. Сам диагноз ставится по инструментальным исследованиям:
- УЗИ – как скрининговый метод. Он «разрешает» только поставить предварительный диагноз, но незаменим для постановки диагноза портальной гипертензии и асцита;
- Компьютерная или магнитно-резонансная томография. Это более точные методы, чем первый;
- Биопсия. Этот метод позволяет установить вид цирроза – мелко- или крупноузловой, а также причину заболевания;
После постановки диагноза, если по результатам гистологического исследования причина найдена не была, продолжается ее поиск. Для этого исследуется кровь на предмет:
- ДНК вируса гепатита B и РНК вируса гепатита C ПЦР-методом;
- антимитохондриальных антител;
- уровня церрулоплазмина и меди;
- альфа-фетопротеин – для исключения рака крови;
- уровень T-лимфоцитов, иммуноглобулинов G и A.
Следующий этап – определение, насколько пострадал организм при поражении печени. Для этого проводят:
- Сцинтиграфию печени. Это радионуклидное исследование, которое позволяет увидеть, какие клетки печени еще работают.
- Биохимический анализ крови на такие анализы, как протеинограмма, липидограмма, АЛТ, АСТ, билирубин – общий и одна из фракций, щелочная фосфатаза, холестерин, коагулограмма, уровни калия и натрия.
- Степень повреждения почек мочевина, креатинин.
Наличие или отсутствие осложнений:
- для исключения асцита подходит метод УЗИ;
- варикозное расширение вен пищевода и желудка исключается методом ФЭГДС;
- варикозное расширение вен прямой кишки требует осмотра методом ректороманоскопии;
- исключение скрытого, незаметного глазу кровотечения из пищеварительного тракта проводится по анализу кала на скрытую кровь.
Какая печень при циррозе. Ее можно прощупать через переднюю стенку живота. Врач ощущает, что она плотная, бугристая. Но это – только в стадии декомпенсации.
На УЗИ видны очаги фиброза («узлы») внутри этого органа: менее 3 мм – мелкие узлы, более 3 мм – крупные. Так, при алкогольном циррозе вначале развиваются мелкие узлы, при биопсии определяется жировой гепатоз и специфические изменения печеночных клеток. На поздних стадиях узлы становятся крупными и смешанными, жировой гепатоз постепенно исчезает. При первичном билиарном циррозе печень увеличена, в ней определяются неизмененные желчевыводящие пути. Вторичный билиарный цирроз является причиной увеличения печени, наличия препятствия в желчевыводящих путях.
Как лечить цирроз печени. Для этого нужно:
- устранить причину заболевания;
- остановить прогрессирование перерождения ткани печени в фиброзные узлы;
- компенсировать возникшие нарушения;
- уменьшить нагрузку на вены портальной системы;
- вылечить осложнения и предупредить развитие дальнейших проблем.
Это лечение зависит от причин цирроз печени:
- При алкогольном циррозе – устранить поступление алкоголя в организм.
- При вирусном гепатите назначаются особые противовирусные средства: пегилированные интерфероны, рибонуклеаза и так далее.
- Аутоиммунный гепатит лечится препаратами, подавляющими иммунитет.
- Цирроз, возникший в результате жирового гепатита, лечится низколипидной диетой.
- Билиарный цирроз лечится устранением сужения желчевыводящих путей.
Сразу после постановки диагноза, пока человек обследуется на предмет причины заболевания, ему назначается диета при циррозе:
| Общие правила | Можно | Нельзя | ||||||||||||||||||||||||||||||||
|
Образ жизни при циррозе тоже корректируется:
При циррозе каждый препарат назначают обоснованно, ведь печень повреждена, и лишняя нагрузка препаратами ей не полезна. Но без таких лекарств не обойтись:
Народное лечение цирроза печени предлагает следующие рецепты:
Цирроз печени неизлечим, только если не проведена пересадка печени. С помощью вышеуказанных препаратов можно только поддерживать более или менее достойное качество жизни. Сколько живут с циррозом печени, зависит от причины заболевания, стадии, на которой он был обнаружен и осложнений, которые успели развиться на момент начала лечения:
Есть также шкала, которая позволяет прогнозировать ожидаемую продолжительность жизни. Она учитывает результаты анализов и степень энцефалопатии: источник Цирроз печени – обширное поражение органа, при котором происходит гибель тканей и постепенная их замена фиброзными волокнами. В результате замещения образуются различные по размеру узлы, кардинально меняющие структуру печени. Итогом становится постепенное снижение функциональности органа вплоть до полной потери работоспособности. Это приводит к ухудшению качества жизни больного и его дальнейшей гибели. Именно печень очищает организм от вредных веществ, синтезирует жиры, углеводы, белки, участвует в пищеварении, вырабатывает альбумины и т. д. Поэтому поражение печеночных долек, состоящих из гепатоцитов, и их перерождение – это грозная болезнь для организма как мужчины, так и женщины.
Чаще патология диагностируется у мужчин, чем у женщин. Строгих возрастных рамок не имеется, но преимущественно болезнь поражает людей в возрасте 40 лет и старше. Болезнь имеет различный прогноз. При адекватном лечении, которое было своевременно начато, можно остановить прогрессирование патологического процесса. Играет роль также наличие сопутствующих заболеваний, осложнений, образ жизни человека, стадия цирроза. При сохранившихся функциональных возможностях гепатоцитов, если человек пересматривает свой образ жизни и придерживается терапевтической схемы, прописанной врачом, выживаемость в течение семи и более лет составляет 50% от общего количества больных. Столь благоприятный прогноз целесообразен в отношении компенсированной формы болезни. При субкомпенсированной форме средняя продолжительность жизни составляет около 5 лет. Это связано с тем, что гепатоциты постепенно истощаются и их количества становится недостаточно для нормального функционирования органа. Среди больных на стадии декомпенсации не более 40% людей проживают три года. Это связано с развитием серьезных осложнений, которые часто несовместимы с жизнью. Кроме того, существуют специально разработанные системы расчета прогноза на выживаемость при циррозе по определенным критериям. Среди таковых прогностическая система Чайлда-Пью, модель пропорционального риска Кокса и другие. Все они основываются на определенных показателях здоровья человека с циррозом (этиология болезни, эффективность лечения, наличие желтухи, неврологических расстройств, асцита, расширения вен пищевода и т. д.) и позволяют составить более или менее верный прогноз в каждом конкретном случае. Заподозрить присутствие заболевания по ранним признакам не всегда возможно, так как в 20% случаев оно протекает латентно и никак себя не проявляет. Причем ещё у 20% больных патология бывает обнаружена лишь после гибели. Тем не менее, у оставшихся 60% болезнь все-таки проявляет себя. Поэтому среди ранних симптомов, указывающих на цирроз, можно отметить следующие: Периодически возникающие боли с локализацией в правом подреберье. Они имеют тенденцию к нарастанию после усиленных физических нагрузок или после принятия жирной и жареной пищи, алкогольных напитков; Во рту появляется чувство горечи и сухость, особенно часто в утренние часы; Человека могут беспокоить периодические расстройства стула, усиленный метеоризм; Больной несколько теряет в весе, становится раздражительным, быстрее утомляется; Некоторые формы болезни, например, постнекротический цирроз, проявляют себя в виде желтухи уже на ранних этапах развития. В некоторых случаях болезнь заявляет о себе остро и ранние признаки отсутствуют. Основные симптомы болезни нарастают по мере её прогрессирования: Боли в правом боку усиливаются в связи с расширением капсулы печени, могут иметь характер колики. При сопутствующей гипокинетической дискинезии они нарастают, становятся ноющими, сопровождаются чувством тяжести; Больной испытывает приступы тошноты, нередко сопровождаемые рвотой. Рвотные массы могут содержать примеси крови, что указывает на кровотечение из вен желудка и пищевода; В связи с накоплением в составе крови избытка желчных кислот у больного возникает зуд кожи; Наблюдается потеря массы тела, вплоть до истощения; Приобретение кожей желтушного оттенка, её шелушение. Выраженная желтуха является признаком конечной стадии болезни. Вначале окрашиваются склеры глаз, слизистые оболочки полости рта, ладони и подошвы, а затем все тело. Это связано с невозможностью гепатоцитов метаболизировать билирубин; Появление ксантелазм – пятен с липидной составляющей, локализующихся преимущественно в области верхних век; Пальцы утолщаются на концах, приобретают форму барабанных палочек, кожа около ногтевых лунок краснеет; Суставы припухают и начинают болеть; Вены на животе расширяются; На верхней части туловища врачи обнаруживают сосудистые звездочки. Характерная особенность цирроза – телеангиоэктазии никогда не формируются ниже пупочной зоны. Во время острой стадии болезни звездочек становится больше, они выглядят очень заметными; Край носа и уголки глаз покрывают ангиомы; Покраснение ладоней, реже ступней; Язык отекает, приобретает яркий окрас; У мужчин начинают расти молочные железы, а функции половых органов атрофируются. Вторичные половые признаки уменьшаются: выпадают волосы на лобке, в подмышечных впадинах; Асцит – одно из поздних осложнений цирроза, характеризуется скоплением жидкости в брюшной полости; Лицо приобретает нездоровый оттенок, явно выделяются скулы, слюнные железы при этом набухают, капилляры на лице расширяются, придавая ему красный цвет; Конечности худеют, живот, напротив, выпирает вперед; Нередко возникают кровотечения из носа; Появляются явные нарушения со стороны нервной деятельности: больной страдает от бессонницы и ухудшения функции памяти. Наблюдается тремор конечностей, безразличное отношение к происходящему вокруг. Среди основных причин, приводящих к развитию болезни, выделяют: Вирусный гепатит, который по разным оценкам приводит к формированию патологии печени в 10-24% случаев. Болезнью заканчиваются такие разновидности гепатитов, как В, С, D и недавно обнаруженный гепатит G; Прием больших доз алкоголя на протяжении 10 лет и более. Зависимости от конкретного вида напитка нет, основополагающий фактор – присутствие в нем этилового спирта и его регулярное поступление в организм; Нарушения в работе иммунной системы. К развитию цирроза приводят многие аутоиммунные болезни; Различные заболевания желчных путей, среди которых внепеченочная обструкция, желчнокаменная болезнь и первичный склерозирующий холангит; Венозный застой в печени или синдром Бадда-Киари; Болезни, передающиеся по наследству, в частности, генетически обусловленные нарушения обмена веществ (аномалии накопления гликогена, болезнь Вильсона-Коновалова, дефицит а1-антитрипсина и галактозо-1-фосфат-уридилтрансферазы); Отравления химическими веществами, оказывающими токсическое влияние на организм. Среди таких веществ особо губительны для печени промышленные яды, соли тяжелых металлов, афлатоксины и грибные яды; Длительный приём лекарственных препаратов, среди которых Ипразид, анаболические стероидные средства, Изониазид, андрогены, Метилдофа, Индерал, Метотрексат и некоторые другие; Редкая болезнь Рандю-Ослера также может стать причиной цирроза. Кроме того, отдельно стоит сказать о криптогенном циррозе, причины которого остаются невыясненными. Он имеет место в пределах от 12 до 40% случаев. Провоцирующими факторами формирования рубцовой ткани могут стать систематическое недоедание, инфекционные болезни, сифилис (бывает причиной цирроза у новорожденных). Существенно повышает риск развития болезни комбинированное влияние этиологических факторов, например, сочетание гепатита и алкоголизма. Болезнь проходит несколько стадий развития, каждая из которых имеет определенные клинические симптомы. От того, насколько прогрессировала патология, будет зависеть не только состояние человека, но и требуемая ему терапия. На этой стадии развития болезнь практически никак себя не проявляет. Если она обнаруживается в это время, то компенсировать недостаточность гепатоцитов с помощью лекарственных средств еще вполне возможно. Поэтому врачи называют начальную стадию болезни компенсаторной. Несмотря на то, что никаких клинических признаков больной не наблюдает, изменения в органе уже начались. Если не начать своевременное лечение, то цирроз будет быстро прогрессировать и, спустя непродолжительное время, печень уже не сможет справляться со своими функциями в полном объеме. Что касается лабораторных показателей, то уровень билирубина в крови повышается, а протромбический индекс может упасть до 60. Но при этом человек чувствует себя абсолютно здоровым. Его лишь изредка могут беспокоить боли в правом подреберье. Именно по причине того, что цирроз можно заподозрить по лабораторным показателям, так необходим регулярный профилактический осмотр у доктора. Следующая стадия называется субкомпенсированной. Исходя из названия, можно понять, что происходит более выраженное снижение функциональных возможностей органа, что обусловлено ростом числа погибших гепатоцитов. На этом этапе человек в состоянии заметить, что с его организмом что-то происходит. Он начинает страдать от слабости, апатии, снижения работоспособности, тошноты, потери веса и прочих ранних симптомов болезни. У мужчин уже на этой стадии появляются первые признаки гинекомастии. Что касается лабораторных показателей, то начинает падать уровень альбумина, а протромбический индекс может достигать отметки в 40. Однако если своевременно начать лечение, ещё есть возможность перевести эту стадию в стадию компенсации. То есть при грамотном приеме лекарственных средств больной орган сможет функционировать без осложнений для здоровья человека. Опасность представляет 3 стадия болезни, потому что функционирующих гепатоцитов становится критически мало. Это обуславливает прогрессирование печеночной недостаточности и нарастание симптомов болезни. Кожа приобретает желтушный оттенок, боли в животе все сильнее беспокоят человека. Нередко именно на этой стадии развивается асцит, который самостоятельно пройти уже не сможет. Уровень альбумина и протромбический индекс падают до критических значений. Лечение на этом этапе уже малоэффективно, хотя все же есть вероятность того, что лекарства помогут справиться с болезнью. Больной должен находиться в стационаре под присмотром врачей, так как эта стадия характеризуется выраженным нарушением обмена веществ. Опасность представляют осложнения болезни, которые вполне могут стать причиной летального исхода. Среди наиболее грозных – печеночная кома, рак печени, внутреннее кровотечение, перитонит и пневмония. Эта стадия называется терминальной. Заключительная стадия болезни характеризуется тем, что ткани органа настолько повреждены, что больше не в состоянии справляться с возложенными на них задачами. Боли очень сильны, пациенту назначается постоянный приём сильных обезболивающих средств. Остановить прогрессирование болезни на этой стадии невозможно. Прогноз, как правило, неблагоприятный, и без пересадки печени пациент погибает от тяжелейших осложнений. Существует возможность оценить тяжесть течения заболевания по предложенной докторами Чайлдом и Пью классификации. Она основана на присвоении определенного количества баллов за каждый признак болезни. Специалисты распределили прогноз на выживаемость по трем классам: А, В и С. Для каждого класса имеется свой процент, который зависит от количества набранных баллов. 1 балл выставляется за каждый из параметров, если у больного: Билирубин меньше 34 мкмоль на литр; Печеночная энцефалопатия отсутствует; Протромбический индекс более 60, или протромбиновое время находится в пределах от 1 до 4, или МНО менее чем 1,7. 2 балла за каждый из параметров выставляется, если: Билирубин не более 50 мкмоль на литр; Имеется легкая и поддающаяся контролю печеночная энцефалопатия; ПТИ не менее 40, или ПТВ от 4 до 6, или МНО не превышает 2,2. 3 балла выставляется за каждый из параметров: Плохо контролируемый асцит; Печеночная энцефалопатия 3 или 4 степени и плохо поддается контролю; ПТИ менее 40, или ПТВ более 6, или МНО более 2,2. Если больной набирает от 5 до 6 баллов, то годичная выживаемость составляет 100%, а двухлетняя – 85%. Когда больной набирает от 7 до 9 баллов, его относят классу В: годичная выживаемость составляет 81%, а двухлетняя 57%. Класс С приравнивается к диапазону от 10 до 15 баллов и прогноз значительно ухудшается. Годичная выживаемость составляет 45%, а двухлетняя 35%. Стоит понимать, что эта система оценки является ориентировочной, и она не в состоянии учесть иные параметры болезни, как, например, варикозное расширение вен желудка и пищевода. Болезнь опасна для человека развитием серьезных осложнений, которые чаще всего и становятся причиной гибели: Развитие асцита, то есть накопление жидкости в брюшной полости; Возникновение перитонита, то есть воспаление брюшины; Варикозное расширение вен, проходящих по пищеводу или желудку, и, как результат – развитие внутренних кровотечений. Среди симптомов, характеризующих начало такого кровотечения – возникновение рвоты с примесями крови, окрашивание каловых масс в черный цвет, падение артериального давления и выраженное учащение пульса; Потеря или спутанность сознания; Развитие злокачественной опухоли (карциномы), которая с трудом поддается терапевтическому воздействию и быстро прогрессирует; Гепаторенальный синдром, характеризующийся почечной недостаточностью; Падение уровня кислорода в крови или печеночно-легочный синдром; Печеночная гастропатия – нарушения со стороны работы желудка; Печеночная колопатия – нарушения функционирования кишечника; Поставить такой серьезный диагноз врач не может без проведения комплексного обследования больного. В первую очередь, пациенту необходимо будет сдать кровь на биохимический анализ. Если результаты насторожат доктора, то он отправит пациента на дальнейшую диагностику. Проведение коагулограммы покажет, имеются ли нарушения со стороны свертывающей системы крови. Общий анализ крови выявит уровень гемоглобина, который, как правило, у больных с циррозом понижен. Часто бывает диагностирована анемия. Кроме того, заметно снижается количество лейкоцитов и тромбоцитов. Чтобы исключить или подтвердить вирусную природу болезни, пациенту необходимо сдать анализы на выявление гепатитов – А, В, С, D и G. Узнать о наличии скрытого кровотечения в желудочно-кишечном тракте поможет анализ кала на скрытую кровь. Почечную недостаточность определяют по уровню электролитов и креатина. Если имеется подозрение на рак печени, то больному потребуется сдать кровь на альфа-фетопротеин. Кроме того, необходимо проведение УЗИ всех органов брюшной полости и портальных сосудов. Важно определить наличие асцита и увеличения селезенки. С помощью эзофагогастродуоденоскопии врач сделает заключение об имеющемся варикозном расширении вен пищевода и желудка. Уточнить диагноз и определить стадию развития болезни поможет биопсия печени. При необходимости доктор отправляет больного на сцинтиграфию печени или на КТ. Как правило, опытный врач в состоянии заподозрить болезнь, исходя лишь из одного анализа – биохимии крови. Показатели при циррозе меняются по определенной схеме: происходит повышение уровня билирубина, печеночных трансаминаз (не выше 40 МЕ), щелочной фосфатазы (не должна быть выше отметки в 140 МЕ), глобулинов, протромбинового времени, гаптоглобина, специфических ферментов печени. На этом фоне происходит падение альбуминов (менее 40 г на литр), протромбина, мочевины (менее 2,5 мкмоль), холестерина (менее 2 мкмоль). Особенно показателен рост уровня билирубина при циррозе, так как это вещество является продуктом распада эритроцитов и гемоглобина и должно перерабатываться печенью. Когда функциональные возможности органа нарушаются, билирубин начинает в избыточном количестве циркулировать в крови. Это приводит к окрашиванию каловых масс в желто-зеленый цвет, а также к пожелтению кожных покровов, слизистых оболочек и белков глаз. Поэтому общий билирубин в норме не должен превышать 20,5 мкмоль на литр, свободный – 17,1, а связанный – 4,3. По мере прогрессирования болезни эти цифры могут вырасти в несколько раз. Большинство больных, услышав от врача страшный диагноз, вполне резонно задаются вопросом: можно ли полностью избавиться от болезни? Такими возможностями современная медицина не располагает. Единственный вариант радикального лечения – это пересадить донорский орган. Однако трансплантация печени подходит далеко не каждому больному и при этом стоит немалых денег. Тем не менее, не стоит отчаиваться, ведь если болезнь была обнаружена на ранних стадиях, то остановить её прогрессирование вполне возможно, благодаря адекватной терапии. В том случае, если цирроз обнаруживается на поздних стадиях, врачам, возможно, удастся несколько замедлить прогрессирование болезни и отсрочить время наступления осложнений. Ученые не оставляют попыток разработать лекарство, способное избавить от цирроза. Но пока официальная медицина не объявила ни об одном средстве, способном полностью излечить человека. Однако перевести цирроз в разряд контролируемых хронических заболеваний вполне реально. Что касается лечения, то оно подбирается строго индивидуально в каждом конкретном случае. Однако существуют определенные критерии, применимые к терапии болезни. Так, компенсированная стадия цирроза нуждается в устранении основной причины, которая привела к развитию патологии. Пациенту прописывают лекарственные средства для терапии гепатита, предпринимают попытки избавить его алкогольной зависимости и т. д. К тому же, необходимо снизить риск развития осложнений, которые способны усугубить течение заболевания. Больному в обязательном порядке необходимо придерживаться диеты с оптимальным содержанием белков и углеводов. Важно исключить любой вид алкоголя, вредные продукты. Все лекарственные препараты применяются только по назначению врача, их приём должен быть обусловлен жизненной необходимостью. Как правило, больному не рекомендованы физиотерапевтические процедуры, физические нагрузки, лечение теплом. Ни одно средство народной медицины нельзя применять без предварительной консультации с лечащим доктором. Если больной обращается за помощью на стадии декомпенсации, то он проходит лечение в условиях стационара, что обусловлено высоким риском развития осложнений. Основная цель, преследуемая любым врачом в этот период – остановка прогрессирования болезни. Для этого используются лекарственные препараты, которые подбираются по индивидуальной схеме и зависят от формы циррозы. Возможно назначение гепатопротекторов, препаратов урсодезоксихолевой кислоты, нитратов и b-адреноблокаторов. Единственным радикальным методом лечения является трансплантация поврежденного органа. Операция осуществляется в том случае, если собственная печень не в состоянии справляться с возложенными на нее функциями, а консервативная терапия оказывается бессильной. Донорский орган изымается у умершего человека, который при жизни не написал отказа от такого изъятия, хотя законы в разных странах различные. Так как операция является достаточно сложной и впоследствии требует пожизненного приема препаратов, подавляющих иммунитет, её не проводят на ранних стадиях цирроза. Среди показаний к трансплантации можно выделить следующие: Внутренние кровотечения, не поддающиеся медикаментозной коррекции; Асцит, не реагирующий на лечение; Падение альбумина ниже отметки в 30 г ; Рост протромбинового времени выше 17 с. Эти показатели являются прямой угрозой не только для здоровья, но и для жизни пациента, поэтому требуют проведения трансплантации органа. Однако не короче и список противопоказаний, среди которых наличие инфекционного процесса, тяжелые патологии сердца и легких, любые злокачественные опухоли с метастазами, поражение головного мозга, возраст старше 60 лет или младше 2 лет, ожирение и пр. Сама операция длится не менее 8 часов, заключается в удалении поврежденного органа и пересадке здорового. Возможно, что от донора будет трансплантирована только часть печени. Что касается прогноза после пересадки, то он достаточно благоприятный, хотя определенные риски все же существуют, например, отторжение печени, тромбоз печеночной артерии и другие. Выживаемость на ближайшие пять лет составляет 75%, это хороший показатель, учитывая тяжесть болезни, причем около 40% людей живут с чужим органом более 20 лет. Оформление инвалидности при этом заболевании возможно. Группа, которая будет присвоена человеку, зависит от тяжести течения цирроза и его стадии. Как правило, при диагностировании первой стадии болезни пациенту положена 3-я группа инвалидности. Если цирроз достиг стадии декомпенсации, то человеку присвоят 2 группу инвалидности. Когда заболевание находится на терминальных стадиях, то человеку положена первая группа. Чтобы получить помощь от государства, пациенту необходимо будет пройти специальную комиссию, на которую он будет направлен лечащим доктором. Цирроз является той болезнью, которой вполне можно избежать, если придерживаться определенных профилактических мероприятий, среди которых: Лечение гепатитов с помощью квалифицированного врача-гепатолога и соблюдение предписанной терапевтической схемы; Ограничение самостоятельного приема лекарственных средств, избегания работы на вредных производствах; Прием витаминных и минеральных комплексов; Соблюдение диеты, отказ от жирной, жареной и острой пищи, от консервированных продуктов и полуфабрикатов; Отказ от вредных привычек, в частности, от злоупотребления алкоголем; Профилактические мероприятия, направленные на недопущение заражения гепатитами; Ежегодное прохождение эндоскопического обследования ЖКТ; Соблюдение личной гигиены и использование индивидуальных средств по уходу за собой; Вакцинация от вирусного гепатита В. Автор статьи: Кузьмина Вера Валерьевна | Врач-диетолог, эндокринолог Образование: Диплом РГМУ им. Н. И. Пирогова по специальности «Лечебное дело» (2004 г.). Ординатура в Московском государственном медико-стоматологическом университете, диплом по специальности «Эндокринология» (2006 г.). 15 научно доказанных полезных свойств кунжута! Вызывает ли рак повторное использование масла? Сегодня цирроз не считается абсолютно летальным заболеванием, при сохранении правильного образа жизни и прохождении оптимального курса лечения (чаще всего речь идёт о пожизненном приеме медикаментов) человек может жить до глубокой старости, не ощущая большого дискомфорта. При циррозе печени меняется размер, форма, плотность и внутренняя структура органа. Фиброзные волокна пронизывают и сжимают печень, а выжившие гепатоциты усиленно размножаются, пытаясь компенсировать дефицит. В результате печень становится маленькой, твердой и бугристой, но это ещё не самое страшное. Существует несколько десятков современных разновидностей гепатопротекторов, которые назначают по их свойствам: для поддержания печени при лечении вредными для нее лекарствами, для профилактики нарушений после операций или перенесенной болезни, а также для восстановления клеток и тканей. При циррозе печени чаще всего назначается диета №5. Её суть в исключении из рациона продуктов, вредных для печени. Их заменяют более полезными, не раздражающими пищеварительный тракт и паренхиму печени. Организм должен обогащаться питательными веществами, при этом нагрузка на. Продолжительность жизни пациента с билиарным циррозом зависит от того, на какой стадии была диагностирована болезнь. Часто, бессимптомно люди проживают с этой болезнью до 20 лет и более, и даже не подозревают о наличии у них биллиарного цирроза. После появления первых клинических симптомов продолжительность жизни составляет около. В связи с тем, что основное заболевание, вызывающее асцит имеет широкое распространение и занимает лидирующие позиции среди причин смертности от болезней ЖКТ, то и сам асцит при циррозе печени не является редкостью. Статистика указывает на то, что асцит возникнет у 50% пациентов, в течение 10 лет, после того, как был выставлен диагноз – цирроз печени. Спрогнозировать то, сколько может прожить человек с подобной болезнью достаточно проблематично, так как это зависит от состояния организма в целом, от работы иммунной системы, от наличия сопутствующих болезней и т. д. Тем не менее, прогноз именно при алкогольном циррозе является. источник Цирроз печени – хроническое заболевание, сопровождающееся структурными изменениями печени с образованием рубцовых тканей, сморщиванием органа и уменьшением ее функциональности. Он может развиться на фоне длительного и систематического злоупотребления алкоголем, вирусного гепатита с последующим переходом его в хроническую форму, либо вследствие нарушений аутоиммунного характера, обструкции внепеченочных желчных протоков, холангита. Науке известны случаи, когда к данному заболеванию приводила затяжная сердечная недостаточность, паразитарные поражения печени, гемохроматоз и т.д. Цирроз печени — хроническое заболевание печени, сопровождающееся необратимым замещением паренхиматозной ткани печени фиброзной соединительной тканью, или стромой. Печень с циррозом увеличена или уменьшена в размерах, необычно плотная, бугристая, шероховатая. Смерть наступает в зависимости от различного рода случаев в течение двух–четырёх лет с сильными болями и мучениями пациента в терминальной стадии болезни. Еще с Древних времен, печень считали таким же важным органом, как сердце. По представлениям жителей Мессопотамии, в печени вырабатывается кровь и живет душа. Еще Гиппократ описывал связь между болезнями печени и желтухой, а также асцитом. Он утверждал, что желтуха и твердая печень – плохое сочетание признаков. Это было первое суждение о циррозе печени и его симптомах.
Термин цирроз происходит от греческого «kirrhos», что означает желтый цвет и принадлежит Рене Теофилу Гиацинту Лаэннеку – французскому врачу и анатому. Над изучением цирроза печени трудились и трудятся до нашего времени много ученых. Вирхов, Кюне, Боткин, Татаринов, Абеллов и другие предложили много теорий о том, что такое цирроз печени, его симптомы, причины, методы диагностики и лечения. Среди основных причин, приводящих к развитию болезни, выделяют:
Кроме того, отдельно стоит сказать о криптогенном циррозе, причины которого остаются невыясненными. Он имеет место в пределах от 12 до 40% случаев. Провоцирующими факторами формирования рубцовой ткани могут стать систематическое недоедание, инфекционные болезни, сифилис (бывает причиной цирроза у новорожденных). Существенно повышает риск развития болезни комбинированное влияние этиологических факторов, например, сочетание гепатита и алкоголизма. Современная классификация рассматриваемого заболевания основывается на учете этиологических, морфогенетических и морфологических критериев, а также критериев клинико-функциональных. Исходя из причин, на фоне воздействия которых развился цирроз печени, определяют следующие его варианты:
В зависимости от клинико-функциональных характеристик, цирроз печени характеризуется рядом следующих особенностей:
Самая распространенная форма заболевания, которая характеризуется поражением печеночных тканей и гибелью гепатоцитов. Изменения происходят из-за неправильного питания и злоупотребления алкогольными напитками. В 20% портальный цирроз печени может вызвать болезнь Боткина. Сначала пациент жалуется на нарушения со стороны пищеварительного тракта. Затем развиваются внешние признаки болезни: пожелтение кожных покровов, появление на лице сосудистых звездочек. Последняя стадия характеризуется развитием асцита (брюшной водянки). Это особая форма заболевания, развивающаяся вследствие длительного холестаза или поражения желчных путей. Билиарный цирроз является аутоиммунной патологией, которая длительно протекает безо всякой симптоматики. Болеют им в основном женщины 40-60 лет. Первичная степень болезни часто сочетается с сахарным диабетом, красной волчанкой, дерматомиозитом, ревматоидным артритом и лекарственной аллергией. Среди ранних симптомов, указывающих на цирроз, можно отметить следующие:
В некоторых случаях болезнь заявляет о себе остро и ранние признаки отсутствуют. Для цирроза характерны общие симптомы: слабость, пониженная трудоспособность, неприятные ощущения в животе, диспепсические расстройства, повышение температуры тела, боли в суставах, также отмечаются метеоризм, боль и чувство тяжести в верхней половине живота, похудение, астения. При осмотре выявляется увеличение печени, уплотнение и деформация её поверхности, заострение края. Сначала отмечается равномерное умеренное увеличение обеих долей печени, позднее как правило преобладает увеличение левой доли. Портальная гипертензия проявляется умеренным увеличением селезенки.
Субфебрильная температура, возможно, связана с прохождением через печень кишечных бактериальных пирогенов, которые она не в состоянии обезвредить. Лихорадка резистентна к антибиотикам и проходит только при улучшении функции печени. Также могут быть внешние признаки — пальмарная или плантарная эритема, сосудистые звёздочки, скудный волосяной покров в подмышечной области и на лобке, белые ногти, гинекомастия у мужчин вследствие гиперэстрогенемии. В ряде случаев пальцы приобретают вид «барабанных палочек». В терминальной стадии болезни в 25 % случаев отмечается уменьшение размеров печени. Также возникают желтуха, асцит, периферические отёки из-за гипергидратации (прежде всего отёки ног), внешние венозные коллатерали (варикозно-расширенные вены пищевода, желудка, кишечника). Кровотечение из вен часто заканчивается летальным исходом. Реже возникают геморроидальные кровотечения, они менее интенсивны. Цирроз печени, в принципе, в одиночку, не вызывает смерть, смертельно опасны его осложнения в стадии декомпенсации. Среди них:
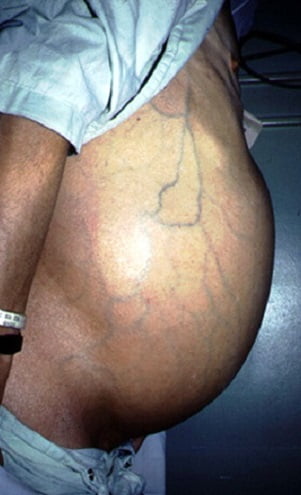
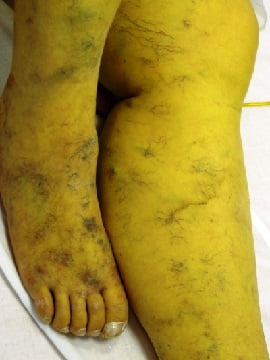
Кардинальное лечение гепатоцеллюлярной карциномы и декомпенсированного цирроза печени – пересадка печени. Замена печени пациента печенью донора. На фото ниже показано, как проявляется заболевание у человека. Асцит при циррозе печени — осложнение Отеки нижних конечностей у пациентки с циррозом печени при хроническом гепатите Определение диагноза цирроз печени проходит в несколько этапов. Сам диагноз ставится на основании данных инструментальных исследований:
Если при постановке диагноза гистологическое исследование не позволило определить причину развития заболевания, продолжают ее поиск. Для этого выполняют анализ крови на предмет наличия:
На следующем этапе определяется степень повреждения организма вследствие поражения печени. Для этого используют:
Отсутствие или наличие осложнений:
Печень при циррозе прощупывается через переднюю стенку брюшины. При пальпации ощутима бугристость и плотность органа, однако это возможно только на стадии декомпенсации. При ультразвуковом исследовании четко определяются очаги фиброза в органе, при этом они классифицируются на мелкие – меньше 3 мм, и крупные – свыше 3 мм. При алкогольной природе цирроза развиваются изначально мелкие узлы, биопсия определяет специфические изменения в клетках печени и жировой гепатоз. На более поздних стадиях заболевания узлы укрупняются, становятся смешанными, жировой гепатоз исчезает. Первичный билиарный цирроз отличается увеличением печени с сохранением структуры желчевыводящих путей. При вторичном билиарном циррозе печень увеличивается за счет препятствий в желчных протоках. Течение заболевания, как правило, характеризуется собственной продолжительностью, при этом выделяют следующие основные его стадии:
Вообще, лечение цирроза печени подбирается в строго индивидуальном порядке – терапевтическая тактика зависит от стадии развития болезни, вида патологии, общего состояния здоровья больного, сопутствующих заболеваний. Но существуют и общие принципы назначения лечения.
Общие советы больным циррозом печени:
Лечение патологических проявлений и осложнений при циррозе подразумевают под собой:
Лечение такого развившегося грозного смертельного осложнения как острого массивного кровотечения из вен пищевода включает в себя:
К сожалению, это состояние и становится основной причиной смерти больных циррозом печени. Соблюдение диеты при циррозе печени предусматривает, прежде всего, отказ от пищи, в которой имеет место высокое содержание белка. Ведь у больных циррозом печени переваривание белковой пищи нарушается, и в итоге интенсивность процессов гниения в кишечнике возрастает. Диета при циррозе печени предусматривает периодическое проведение разгрузочных дней, во время которых больной вообще не употребляет пищи, содержащей белок. Кроме того, немаловажным моментом является ограничение употребления вместе с основной едой поваренной соли. Диета при циррозе печени предусматривает исключение всех продуктов, в которых содержится питьевая сода и пекарный порошок. Нельзя употреблять солений, бекона, ветчины, морепродуктов, солонины, консервов, колбасы, соусов с солью, сыров, мороженого. Чтобы улучшить вкус продуктов, можно использовать вместо соли специи, лимонный сок. Диета при циррозе печени допускает употребление небольшого количества диетического мяса – кролика, телятины, домашней птицы. Один раз в день можно съедать одно яйцо. Цирроз печени неизлечим, только если не проведена пересадка печени. С помощью вышеуказанных препаратов можно только поддерживать более или менее достойное качество жизни. Сколько живут люди с циррозом печени, зависит от причины заболевания, стадии, на которой он был обнаружен и осложнений, которые успели появиться на момент начала лечения:
Есть также шкала, которая позволяет прогнозировать ожидаемую продолжительность жизни. Она учитывает результаты анализов и степень энцефалопатии:
Цирроз печени – это довольно длительный процесс, который поддается остановке и лечению. Основной залог успеха – вовремя направиться к врачу. Тем не менее, это одно из тех заболеваний, которого можно легко избежать, придерживаясь определенных профилактических мер, в числе которых:
Также помогут избежать развития цирроза профилактические меры по предупреждению вирусного гепатита. источник |