Любой застойный процесс в организме опасен для здоровья, поскольку чреват нарушением метаболизма и полноценного функционирования сразу нескольких систем жизнеобеспечения. Одним из таких патологических процессов является холестаз печени – совокупность изменений в тканях органа и желчевыводящих путях вследствие загустения желчи. Почему это происходит и какие меры необходимо предпринять для решения данной проблемы – подробно в нашем специальном материале.
Под названием заболевания подразумевается застой желчи в печени, который приводит к уменьшению ее тока в двенадцатиперстную кишку. Когда в желчных ходах накапливается чрезмерное количество билирубина (желчного пигмента), он начинает всасываться обратно в кровь и вызывает общую интоксикацию. Общая картина такова: из организма не могут вывестись продукты его жизнедеятельности, переваривание пищи в желудке нарушается, а в печени скапливается критичное количество желчи.
В зависимости от локализации и причины возникновения различают холестаз:
- Внутрипеченочный . Его развитие происходит на фоне патологий органа, при которых поражаются желчевыводящие пути. К ним относятся гепатит, цирроз, сбои на генетическом уровне, гормональные нарушения из-за патологий эндокринной системы или на фоне беременности. Внутрипеченочный холестаз в свою очередь делится на: клеточный – накопление желчи в гепатоцитах;каналикуоярный – скопление капель небольшого размера в расширенных протоках; экстралобулярный – застой в выводящих путях, в результате которого меняется структура их эпителия.
- Внепеченочный . Локализуется в междольковых протоках, из-за чего они расширяются и в некоторых случаях воспаляются. Подобная картина наблюдается при желчекаменной болезни или сдавливании протока каким-либо новообразованием извне.
Протекать заболевание может в острой или хронической форме, также различают желтушный и безжелтушный вариант.
Помимо этого, дополнительно выделяют несколько типов заболевания:
- парциальный, при котором происходит снижение объемов вырабатываемой желчи;
- диссоцианный, когда задерживаются ее отдельные компоненты;
- тотальный – полное прекращение поступления желчи в кишечник.
Принципы лечения холестаза подразумевают устранение первопричины застоя желчи, именно поэтому важно правильно определить ее. Порой на это уходит много времени по причине сложности механизма выработки секрета, а также разветвленности системы протоков.
Среди причин застоя желчи медики в первую очередь выделяют следующие:
- желчекаменная болезнь – самая распространенная патология, провоцирующая холестаз. Просвет протока перекрывается конкрементом, желчевыводящие пути расширяются, а печень увеличивается.
- перегиб желчного пузыря – как правило, это явление врожденного характера. Может иметь место деформация в области тела, шейки или дна органа. Из-за деформации он перестает выполнять свои функции и становится резервуаром для накопления желчи. Перегиб чаще всего случайным образом обнаруживается во время проведения профилактического ультразвукового исследования.
- онкологические заболевания – довольно распространенная причина перекрытия протоков, по которым движется секрет из пузыря. В них может быть обнаружена как первичная опухоль, так и метастазы, проросшие из желудка или легких. В некоторых случаях холестаз бывает вызван раком поджелудочной железы.
- паразитарные поражения – как правило, это аскаридоз и эхинококкоз. В первом случае желчеотток нарушают аскариды, попавшие в протоки из пищеварительных органов. Во втором – паразитарная киста, сдавливающая желчевыводящие пути.
Помимо четырех самых распространенных причин застоя желчи, существуют и другие. К ним относятся:
- алкоголизм;
- нарушение правил здорового питания и периоды голодания, которые могут спровоцировать временный застой желчи;
- малоподвижный образ жизни;
- патологии эндокринной системы;
- заболевания органов пищеварения;
- нарушение моторики желчевыводящих путей;
- инфекционные заболевания;
- склезозирующий холангит – аутоиммунное заболевание, поражающее желчные протоки;
- перманентное нервно-эмоциональное напряжение и частые стрессы;
- удаление пузыря, из-за чего желчь скапливается в протоках, вызывает воспаление или образование камней. Помимо этого, она в концентрированном виде может попадать в кишечник;
- изменение гормонального фона во время беременности;
- врожденные патологии мышечных тканей пузыря и протоков;
- длительный период приема определенных лекарственных средств;
- нарушение обмена веществ, выраженное патологическими изменениями в желудке, сахарным диабетом, ожирением, атеросклерозом.
Холестаз всегда свидетельствуют о нарушениях функций печени, поэтому стоит внимательно отнестись к проявлению следующих симптомов застоя желчи:
- привкус горечи во рту;
- зуд кожных покровов, усиливающийся у вечеру, а также после контакта с водой;
- перманентная тошнота и развитие рвотного рефлекса;
- неприятная отрыжка и запах изо рта;
- вздутие живота и ощущение тяжести в желудке;
- боль и ощущение распирания в правом подреберье;
- гепатомегалия – увеличение печени;
- изменения психоэмоционального состояния, как правило, проявляющиеся в раздражительности;
- нарушения сна.
При застое в крови компонентов, в норме выделяемых в желчь, у больного появляются очевидные признаки заболевания:
- пожелтение кожных покровов, а в некоторых случаях – слизистой оболочки глаз;
- значительное потемнение урины;
- обесцвечивание каловых масс, а также их зловонный запах, который объясняется нарушением процесса расщепления жиров. Позывы к испражнению становятся более частыми.
Для постановки точного диагноза пациенту необходимо пройти обследование, включающее:
- сбор подробного анамнеза;
- физикальный осмотр;
- лабораторные анализы образцов крови.
Признаками хослестаза являются анемия и повышенные уровни СОЭ и лейкоцитов.
Биохимическое исследование при этом показывает высокий уровень билирубина, холестерина, печеночных ферментов и щелочной фосфатазы.
- анализ мочи;
- ультразвуковое исследование.
В урине выявляется присутствие желчных пигментов.
В некоторых ситуациях необходимы дополнительные исследования:
- анализы на наличие гельминтов;
- проверка на гепатиты;
- оценка иммунного статуса;
- эндоскопическая ретроградная или магнитно-резонансная холангиопанкреатография;
- чрескожная чреспеченочная холангиография.
Лечение холестаза может назначить только врач, изучив все результаты диагностики. Самой результативной является комплексная терапия, включающая использование лекарственных препаратов, физиотерапию, диету, применение народных средств.
Консервативный метод борьбы с застоем желчи подразумевает прием следующих медикаментов:
- холекинетики – средства, действие которых направлено на улучшение оттока желчи. Они повышают тонус желчного пузыря и расслабляющее действуют на протоки.
- холеретики – препараты, усиливающие секрецию желчи и повышающие концентрацию в ней кислот.
- гепатопротекторы – лекарства, действия которых направлены на защиту клеток печени и восстановление их функций.
- противорвотные препараты.
- средства, снижающие уровень холестерина в желчи и растворяющие камни в протоках. Содержат урсодезоксихолевую кислоту. Для достижения необходимого эффекта принимаются не менее месяца.
- спазмолитики – для расширения протоков и улучшения отхода желчи.
- антибактериальные и противопаразитарные препараты.
- антиоксиданты.
- антигистаминные препараты.
- витамины.
Если причиной холестаза является нарушение выработки желчи, то с ним помогут справиться специальные растительные сборы. Самыми эффективными считаются такие сочетания, как:
- кукурузные рыльца, бессмертник и дягиль обыкновенный;
- тысячелистник, кориандр, ромашка, календула (цветки) и пижма;
- перечная мята и тмин;
- донник, горец и дымянка лекарственная.
Лечить подобную патологию без изменения пищевых привычек – пустая трата времени. Чтобы наладить питание, необходимо придерживаться диеты №5, построенной на следующих принципах:
- есть нужно каждые 2 часа маленькими порциями (дробное питание);
- количество употребленных в течение для калорий не должно превышать 2 500;
- в день нужно стараться выпивать минимум 2 литра жидкости – это необходимо для разжижения желчи и облегчения ее оттока;
- необходимо исключить из рациона все острое, жирное, соленое, копченое и маринованное. В этот же список попадают полуфабрикаты, грибы и любые консервы;
- отказаться от употребления сдобы и шоколада;
- рацион должен базироваться на овощах, кашах, фруктах, растительных жирах, нежирных молочных продуктах, диетических сортах мяса, птицы и рыбы;
- идеальный способ приготовления блюд – на пару, продукты также можно отваривать или запекать в духовке;
- пища должна быть измельчена или перетерта.
После согласования с лечащим врачом и только в период ремиссии можно выполнять специальные упражнения, способствующие оттоку желчи из пузыря. К ним относятся «березка», поза «наклон к ногам», скручивания торса, поднятие и прижимание ног к туловищу в положении лежа и другие. Важно не забывать глубоко дышать, а также начинать и заканчивать лечебную физкультуру дыхательной гимнастикой.
Такое метод лечения назначается только в случаях, когда состояние пациента является тяжелым. К хирургическим манипуляциям, необходимым для ликвидации застоя желчи, относятся:
- удаление кист, перекрывающих просвет желчевыводящих путей;
- формирование анастомозов, то есть восстановление желчного протока посредством сшивания;
- наружное дренировании протоков;
- удаление пузыря или его вскрытие.
При сужении путей и наличии в них камней осуществляется баллонное расширение (дилатация).
Застой желчи в печени чреват тяжелыми последствиями для здоровья:
- застойный цирроз печени;
- печеночная недостаточность;
- остеопороз вследствие нехватки витаминов A и D, которые не могут усваиваться из-за холестаза;
- воспаление пузыря и желчекаменная болезнь;
- замещение гепатоцитов соединительной тканью;
- аутоиммунные заболевания печени;
- формирование подкожных холестериновых бляшек;
- сепсис;
- энцефалопатия (поражение головного мозга).
Во избежание перечисленных осложнений важно вовремя распознать и начать лечить холестаз печени. Данное заболевание часто обнаруживается далеко не в начальной стадии, что усложняет терапию. Поэтому в целях профилактики необходимо регулярно сдавать анализы и проходить полное медицинское обследование.
источник
На фоне различных заболеваний печени часто развивается холестаз – нарушение оттока или синтеза желчи и ее поступления в двенадцатиперстную кишку. Такой синдром разделяется на внутрипеченочное и внепеченочное нарушение, причем первый среди болезней печени встречается гораздо чаще. Очень важно отличать эти патологии, так как тактика лечения значительно отличается. Для этого необходимо знать, какие процессы влияют на формирование патологии, механизм развития и сопутствующие признаки.
На развитие внутрипеченочного холестаза влияют любые патологические процессы в печени, сопровождающиеся поражением гепатоцитов или желчных канальцев, а в ряде случаев – повреждением обеих зон. В отличие от внепеченочной, внутрипеченочная форма не зависит от механических повреждений и обструктивных нарушений в магистральных желчных протоках.
На развитие печеночного холестатического синдрома влияет множество разнообразных факторов, как врожденных, так и приобретенных. Существует два вида патологии:
Интралобулярный холестаз (гепатоцеллюлярный или каналикулярный) – то есть синдром, вызванный повреждением клеток или канальцев печени. Он является наиболее частым. Выделяют четыре вида факторов, влияющих на развитие этих форм синдрома:
- токсические;
- вирусные;
- метаболические;
- застойные.
Развития холестатического синдрома основывается на нарушении транспортных функций крови на клеточном и органном уровне. Основные механизмы развития:
- Снижение проницаемости каналикулярной и базолатеральной мембраны клеток печени.
- Замедление или прекращение выработки ионов натрия, калия, гидролизных ферментов и белков, выполняющих транспортные функции.
- Изменение состава желчных кислот.
- Повреждение канальцев и клеточных соединений.
- Повреждение внутреннего эпидермиса протоков и нарушение их проходимости.
В основе механизма развития клинической картины внутрипеченочного синдрома стоит один или несколько факторов: изменение состава желчи, избыточное поступление некоторых составляющих желчи в кровь, снижение количества или полное отсутствие желчи в кишечнике, поражение клеток печени и их мембран компонентами желчной кислоты.
Причины развития внутрипеченочного холестатического синдрома разнообразны – любое отклонение в работе или структуре печени может спровоцировать болезнь, даже при отсутствии выраженного воспаления. Но, так или иначе, факторы развития патологии связаны с оттоком или синтезом желчи. Поэтому принято разделять причины на несколько групп.
Что приводит к проблемам образования желчи:
- Бактериальные, вирусные и паразитные инфекции.
- Дисбактериоз кишечника.
- Алкогольное поражение паренхимы печени.
- Интоксикация организма, в том числе эндогенная.
- Цирротические изменения в органе.
- Беспорядочный прием лекарственных препаратов.
Схема морфологических изменений при холестазе
Существует более полусотни лекарственных веществ, способных нанести печени выраженный токсический урон. Статистика показывает, что на территории России около 3 % пациентов, страдают лекарственным поражением печени. Самое неблагоприятное воздействие на печень оказывают следующие группы препаратов:
- НПВС: Парацетамол, Диклофенак, Вольтарен, Аспирин, Ибупрофен.
- Противоопухолевые средства: Метотрексат, Флоксуридин, Флутамид.
- Антибиотики и фунгициды: Тетрациклин, Эритромицин, Рифампицин, Кетоконазол, Изониазид.
- Противосудорожные: Вальпроевая кислота.
- Психотропные: Амитриптилин, Диазепам, Карбамазепин.
- Гипотензивные: Каптоприл, Дилтиазем.
- Иммуносупрессоры: Циклоспорин А, Азатиоприн.
У 1 одного из 10 тыс. пациентов развивается холестатический гепатит после применения наркоза Галотаном. При повторном использовании препарата, риск печеночного поражения возрастает в 7 раз.
В группу внутрипеченочных нарушений входит и холестаз беременных, который развивается при метаболических нарушениях под влиянием эстрогенных гормонов. В этом случае синдром носит доброкачественный характер и самостоятельно проходит при нормализации гормонального фона после рождения ребенка.
Что приводит к нарушению оттока желчи:
- Склерозирующий холангит.
- Врожденное расширение желчных протоков.
- Идиопатическая дуктопения.
- Билиарный (аутоиммунный) цирроз.
- Билиарная атрезия.
Нарушить структуру и функционирование гепатобилиарной системы способны туберкулез, болезнь Ходжкина и саркоидоз на тяжелых стадиях. Очень редко холестаз развивается как симптом отторжения печени после пересадки донорского органа.
Причины возникновения холестаза
Самыми редкими причинами внутрипеченочной патологии считаются патологии 12-персной кишки, аневризма печеночной артерии, врожденные и наследственные нарушения обмена веществ и другие генетические отклонения.
Внутрипеченочная форма имеет несколько разновидностей, и в первую очередь делится на острый и хронический. Острая форма развивается внезапно и сопровождается ярко выраженной симптоматикой. Хроническое течение выражается медленным прогрессированием болезни и слабыми, а иногда и скрытыми, симптомами во время обострений, сменяющихся ремиссией.
Хронический холестаз более опасен, так как часто протекает в скрытой форме, поэтому приводит к тяжелым поражениям печени.
При диагностике холестаза обязательно учитывают, присутствует ли желтуха или нет. Таким образом, выделяют безжелтушную и желтушную форму холестаза. Чаще встречается холестаз с желтухой, возникающей при воздействии негативных факторов, приводящих к разрушению клеток печени – цитолизу. Поэтому принято определять, присутствует ли цитолиз, или гепатоциты не подвергаются разрушению.
По характеру нарушений выделяют три механизма развития холестаза:
- Парциальный – болезнь развивается при уменьшении объема, выделяемой желчи.
- Диссоциальный – нарушается синтез только некоторых компонентов желчи.
- Тотальный – снижается или полностью нарушается поступление желчи в 12-перстную кишку.
Механизм развития холестаза
Формы холестаза по характеру проявлений:
- Функциональный – снижение скорости течения желчи приводит к тому, что печень задерживает в себе органические компоненты и лишнюю жидкость. Нарушаются обменные процессы.
- Морфологический – желчь скапливается в протоках печени, становится более концентрированной и приводит к разрушению гепатоцитов и гепатомегалии.
- Клинический – в крови задерживаются вещества и токсины, которые должны выводиться вместе с желчью. Часто сопровождается выраженной желтухой.
И, конечно, классифицируют болезнь по локализации повреждений: в клетках печени (гепатоцеллюлярный), канальцах (каналикулярный) или внутрипеченочных протоках (дуктулярный). Реже наблюдается смешанная форма, когда одновременно развиваются несколько патологических процессов.
Для внутрипеченочного вида холестаза характерно появление симптомов, которые сопровождают другие печеночные заболевания. Основными проявлениями заболевания считаются желтуха, кожный зуд и нарушение работы органов пищеварения. Они возникают на ранних стадиях, а с прогрессированием болезни становятся более выраженными и к ним присоединяются дополнительные признаки.
Условно можно выделить три стадии холестаза:
Начальная стадия патологического процесса или острое течение – первым признаком, и зачастую единственным, считается кожный зуд. Если развивается холестатическая желтуха, то появляются дополнительные признаки болезни: тошнота, слабость, потеря веса, снижение аппетита, проблемы с перевариванием пищи.
В начале заболевания не наблюдается необратимых структурных изменений, при своевременном лечении очень быстро излечивается.
Клиническая классификация и дифференцирование холестаза
Диагностика внутрипеченочного типа холестаза начинается со сбора анамнеза и осмотра пациента. На осмотре у пациентов с холестазом выявляют желтушный окрас кожи и склер глаз, подкожные скопления жиров – ксантомы, расчесы на коже, свидетельствующие о зуде. При пальпации живота часто наблюдается увеличение печени в размерах, а пациент жалуется на болевые ощущения при надавливании.
Дальнейшая диагностика основывается на данных лабораторных и инструментальных методах, с помощью которых выявляют: стал холестаз причиной печеночной болезни, или болезнь спровоцировала развитие холестаза.
Важную роль в диагностике заболевания играет биохимический анализ крови. Зачастую, чтобы определить стадию холестаза, достаточно проанализировать результаты биохимии (Табл. 1).
Таблица 1 – Показатели биохимии при холестазе
Считается, что средняя тяжесть течения болезни встречается чаще всего, в то время как тяжелое течение холестаза диагностируется только у 10-11% пациентов. Определение степени тяжести необходимо для правильного подбора тактики лечения и прогнозирования дальнейшего течения холестаза.
Стандартными лабораторными исследованиями считаются общий и биохимический анализ крови, анализ мочи, печеночные пробы. В дополнение, могут понадобиться и другие анализы:
- Кровь на гепатит, сифилис.
- Коагулограмма.
- Антимитохондриальные и антинуклеарные антитела.
- Уровень холестерина.
В дальнейшем прибегают к инструментальным методам обследования, с помощью которых определяют размер печени, локализацию патологического процесса и состояние протоков. С помощью УЗИ печени исследуют другие органы брюшной полости, чтобы подтвердить или исключить их патологии, наиболее важную роль играет УЗИ мочевого пузыря, желчного пузыря и поджелудочной железы.
Другие методы диагностики:
- Эндоскопическая ретроградная холангиопанкреатография.
- Холангиография.
- Магнитно-резонансная холангиопанкреатография.
- Позитронно-эмиссионная томография.
- Холангиография чрескожная чреспеченочная.
- Гистологическое исследование биопсийного материала.
Дифференциальная диагностика заболеваний печени показывает, что холестаз может сопутствовать различным болезням, развивающимся как в переделах органа, так и вне его. Поэтому важно правильно дифференцировать внутрипеченочный холестаз от внепеченочного, а затем выявить причины развития болезни.
Лечение холестаза основывается на терапевтических методах, направленных на основное заболевание, нормализацию движения и синтеза желчи, устранения симптоматики заболевания.При холестазе, вызванном интоксикациями, лекарственными препаратами и алкоголем, необходимо исключить воздействие негативного фактора на организм – отказаться от алкоголя, лекарств, контакта с химикатами.
Для лечения обязательно подбирают гепатопротекторы с желчегонным эффектом: Урсофальк, Хофитол, Аллохол, Гептор, Лив 52. Гепатопротектор Урсофальк не только эффективно снимает зуд, но и оказывает другие лечебные действия за счет своего состава.
Урсодезоксихолевая кислота – активное вещество препарата – входит в состав желчных кислот, образующихся в организме человека, поэтому ее прием оказывает на клетки печени защитное, иммуностимулирующее и желчегонное средство.
Также прием препарата обеспечивает размягчению холестериновых образований в протоках и желчном пузыре. Аналогом Урсофалька по действующему веществу считается препарат Урсосан, обладающий аналогичным составом и лечебным эффектом.
При гепатоцеллюлярном и каналикулярном холестазе назначают препараты с адеметионином – Гептрал, Гептор, Метионин. Такие препараты нормализуют биохимию крови, оказывают легкое антидепрессивное действие, оказывают желчевыводящее и регенерирующее действие. Чаще всего назначают пациентам с алкогольной и никотиновой зависимостью, страдающим вирусными гепатитами.
- Глюкокортикостероиды – Метипред, Преднизолон, Медрол.
- Для снижения холестерина – Зокор, Аторис, Крестор.
- Витамины К, Д, С, Е, А, группы В.
- Глюконат кальция в таблетках или в инъекциях.
- Цитостатики – Метотрексат.
- Противовирусные: Виферон, Интерферон, Рибавирин.
Во многих случаях, особенно, если холестаз диагностирован на ранних стадиях, его можно полностью излечить. Но при запущенном процессе, направляется на приостановление прогрессирования патологического процесса и снятия симптоматики. Во многом успех лечения зависит от самого больного – готов ли он отказаться от вредных привычек и придерживаться лечебной диеты.
Риск развития осложнений зависит от множества факторов: возраста пациента, сопутствующих заболеваний, первичной болезни, стадии, на которой был диагностирован внутрипеченочный вид холестаза.
В детском возрасте, если болезнь не была во время диагностирована, есть высокий риск развития осложнений в виде цирроза печени или холангита. Зачастую единственным методом лечения и спасения жизни ребенка становится пересадка печени. Холестаз у ребенка при неонатальном гепатите имеет более благоприятный характер – правильно подобранное лечение приводит к полному выздоровлению.
В случае развития холестаза у беременных следует постоянно находиться под контролем врача, так как существует вероятность развития тяжелых осложнений:
- Преждевременные роды.
- Послеродовое кровотечение.
- Задержка внутриутробного развития у ребенка.
- Длительная желтушка у новорожденного.
- Внутриутробная гибель плода (1-2 %).
При холестазе нарушается вывод меди из организма, что приводит к пигментации роговицы глаза и снижению зрения. Считается, что если человек длительно болел или болеет холестазом, у него повышается риск развития следующих патологий:
- Острая печеночная или почечная недостаточность.
- Сердечно-сосудистая недостаточность.
- Остеопороз.
- Цирроз печени.
- Нарушение обмена и всасываемости липидов.
- Сепсис.
- Нарушение свертываемости крови.
- Желчекаменная болезнь.
К расчесам на теле могут присоединяться бактериальные инфекции и вызывать кожные воспаления.
Но о прогнозе можно говорить только после полного обследования и оценки состояния пациента – циррозы, опухоли и гепатиты часто осложняют течение болезни и приводят к тяжелым состояниям. Наиболее неблагоприятный прогноз имеет хроническая форма заболевания, осложняющаяся циррозом, печеночной недостаточностью, энцефалопатией или раком печени.
Так как внутрипеченочная форма холестаза чаще всего развивается под воздействием других патологий органов пищеварительной системы, то в профилактику входит своевременная диагностика и лечение этих болезней.
- Отказ от алкоголя и наркотических средств.
- Употребление лекарственных препаратов строго по назначению врача и в рекомендованной дозировке.
- Соблюдение мер безопасности при работе с химикатами.
- Правильное питание.
Диета при печеночных патологиях считается самым эффективным методом профилактики и лечения. Прием препаратов при беспорядочном питании не даст положительных результатов, зато диета даже без приема медикаментов способна нормализовать состав и процесс образования желчи.
Необходимо придерживаться диеты №5, которая исключает употребление алкогольных и газированных напитков, крепкого чая, кофе и ряда продуктов, негативно влияющих на органы пищеварения.
Что исключается из рациона:
- Консервы, маринады, солености, копчености.
- Жирное мясо и рыба, икра, субпродукты.
- Шоколад, сладости, выпечка.
- Бобовые.
- Шпинат, щавель, редис.
- Яичный желток.
- Грибы.
- Острые соусы, специи, майонез, горчица.
- Кислые ягоды и фрукты.
- Употреблять пищу небольшими порциями 5 раз в день, в промежутке можно устраивать перекусы (кефир, йогурт, орехи, фрукты, овощи).
- Большинство блюд должны быть теплыми – исключается употребление холодной пищи и напитков.
- При застое желчи следует обратить внимание на молочные продукты – они должны ежедневно включаться в меню.
- Пища должна готовиться с минимальным содержанием жиров, преимущественно на пару, в отварном или запеченном виде.
- Один-два раза в неделю можно съедать немного макарон высшего сорта.
Ежедневный рацион состоит из каш, легких супов, тушеных овощей, паровых котлет, молочных продуктов, фруктов и овощей.
Также диета способствует снятию нагрузки с ЖКТ, устранения симптомов холестаза и нормализации общего состояния пациента.
Внутрипеченочный холестаз является доброкачественной патологией, то есть его можно вылечить или добиться стойкой ремиссии. Условиями благополучного выздоровления считаются прием медикаментозных препаратов, поддержание диеты и устранение негативных факторов, вызвавших заболевание.
Прогноз ухудшается, если холестаз был диагностирован на тяжелых стадиях, с развитием осложнений. В таких случаях исход заболевания зависит от течения болезни, спровоцировавшей холестатический синдром, и общего состояния пациента.
источник
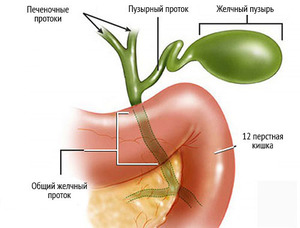
Препятствие возникает на любом из участков от печени до кишечника. При этом билирубин, по-прежнему вырабатываемый печенью, не выделяется, а разносится с кровотоком по организму. Основные причины холестаза – снижение или прекращение выделения желчи вследствие проблем с печенью.
Признаками заболевания в первую очередь являются кожный зуд, тёмная моча, осветлённый кал. Причинами заболевания становятся вирусы, приём алкоголя, лекарственных препаратов, токсическое поражение и ряд заболеваний (гистиоцитоз, холангит, туберкулёз, цирроз, саркоидоз и т. д.), основная – повреждение клеток печени желчной кислотой.
Холестаз может сопровождать любую патологию, связанную с печенью. Поэтому такое заболевание требует неотложного лечения.
Затем происходят нарушения в переваривании пищи, больной теряет аппетит, жалуется на боль в животе, часто – на рвоту. Основной симптом – моча приобретает тёмный цвет, а кал – светлый, начинается стеаторея – выделение избытка жира с каловыми массами. Нередка диарея, которая выводит жидкость из организма, больной теряет в весе.
В некоторых случаях изменяется пигментация кожи, появляется желтуха. На коже лица, шеи, спины вследствие нарушения липидного обмена образуются опухолевидные пятна. Повышается температура, начинаются перепады настроения, больного беспокоит быстрая утомляемость.
Так как холестаз провоцирует падение уровня витаминов, например А, D, К и других, в организме, могут появиться признаки куриной слепоты. По этой же причине у больного наблюдается повышенная кровоточивость.
Такой признак заболеваний печени, как её увеличение, при холестазе без цирроза случается в редких случаях.
При хроническом течении заболевания из-за длительной желтухи кожа становится золотистого оттенка, жировые отложения на ней также приобретают жёлтый цвет, вокруг глаз (иногда на других участках тела) развиваются образования жёлтого цвета, так называемые, ксантомы, которые появляются в результате того, что в организме задерживаются жиры. Часто формируются камни в желчном пузыре и желчных протоках – холелитиаз.
Все указанные симптомы появляются в результате поступления желчи в большом объёме в кровь (при полном или почти полном отсутствии её в кишечнике) и воздействия желчи на клетки печени. При обнаружении соответствующих холестазу симптомов лечение необходимо начинать незамедлительно, как только врач поставит диагноз и определит вид заболевания.
По локализации заболевание делится на внутрипечёночный холестаз и внепечёночный, по характеру течения бывает острым и хроническим, с желтухой (когда слизистые, склеры и кожа пигментируется жёлтым цветом).
- Внутрипечёночным холестазом называется форма, при которой застой желчи происходит во внутрипечёночных желчных протоках или в клетках печени, то есть образуется внутри печени.
- Внепечёночным холестазом называется форма, когда застойные явления образуются в результате закупорки внепечёночных желчных протоков.
При остром холестазе симптомы заболевания появляются внезапно и ярко выражены, при хроническом симптомы слабые, нарастают в течение длительного времени (от недель до месяцев).
Также внутрипечёночный холестаз разделяется на парциальный (при нем уменьшается объём выделяемой желчи), диссоциативный (задерживается выделение только некоторых компонентов желчи) и тотальный (когда полностью нарушено поступление желчи в двенадцатиперстную кишку).
- гепатит;
алкогольное поражение печени;
- цирроз;
- приём лекарственных препаратов;
- гормональные изменения во время беременности (холестаз беременных);
- эндокринные патологии (например, гипотиреоз);
- хромосомные нарушения (трисомия 13,17 или 18 хромосом);
- врождённые нарушения обмена веществ (муковисцидоз и пр.);
- семейные синдромы.
- появление камня или камней в желчных протоках;
- желчного протока;
- сгущение желчи;
- панкреатит;
- злокачественные опухоли желчного протока и/или поджелудочной железы.

Врач собирает анамнез заболеваний и жалоб, анамнез жизни, проводит осмотр. Далее назначаются анализы крови, в том числе биохимический, мочи, а также применяют ультразвуковое исследование для точного определения локализации закупорки в желчевыводящих путях, так как важно определить форму – внепечёночное или внутрипечёночное ли это заболевание. Кроме этого, пациенту может быть назначено исследование при помощи компьютерной томографии и магнитно-резонансной томографии, которые с высокой точность выявляют патологические изменения в печени и желчном пузыре.
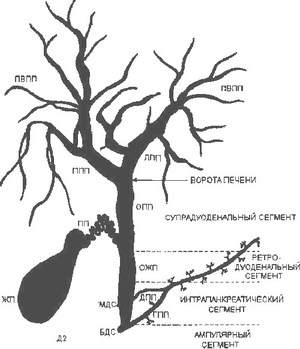
Перспективным методом считается магниторезонансная холангиография, обследующая желчные протоки, это обследование имеет высокую информативность.
Помимо этого, врачом при внутрипечёночной форме может быть проведена биопсия печени. Но это обследование проводится только после исключения внепечёночной формы, иначе может спровоцировать развитие перитонита.
Для устранения кожного зуда в лечении заболевания используют плазмаферез и антагонисты опиоидов.
Так как при холестазе отмечается гиповитаминоз, влекущий за собой побочные эффекты, требующие отдельного лечения, необходим приём витаминов К, D, E и жирорастворяющих препаратов.
Если препятствие в желчном протоке имеет механический характер или закупорены желчевыводящие пути, то, кроме консервативного лечения, требуется хирургическое вмешательство (обычное или эндоскопическое).
При холестазе в организме нарушается процесс обмена меди. В здоровом состоянии организм выводит 80% меди с калом, но во время холестаза медь остаётся в организме, вызывая при этом пигментацию роговицы глаза. Ещё одно последствие холестаза – нарушение в работе сердечно-сосудистой системы, которое приводит к артериальной гипотензии, проблемам со свёртываемостью крови, повышенной кровоточивости и увеличению риска сепсиса.
Помимо этого, холестаз провоцирует такие заболевания, как:
- остеопороз;
- гемералопия (снижение зрения в сумерках, или куриная слепота);
- возникновение камней в желчном пузыре и/или желчных протоках;
- развитие воспаления желчных протоков (холангит);
- печёночная недостаточность;
- цирроз.

Причины заболевания до сих пор точно неясны. Специалисты выделяют три потенциальные группы:
- избыток эстрогена, который в этот период, в частности к концу беременности, в организме женщины повышается в 1000 раз;
- сдавление желчного пузыря и печени беременной маткой (как раз в последнем триместре она достигает максимальных размеров);
- наследственный характер заболевания (больше чем у половины женщин в роду были такие патологии).
Помимо этого, есть факторы, которые также влияют на развитие холестаза беременных. Если женщина уже перенесла холестаз беременности, то риск рецидива во время последующих беременностях возрастает до 70%. Заболевания печени до беременности увеличивают возможность возникновения холестаза во время вынашивания ребёнка. Помимо того, появление холестаза выше при многоплодной беременности и беременности в результате экстракорпорального оплодотворения, а также при наличии близких родственников, которые перенесли это заболевание.
сильный зуд, особенно на ладонях и ступнях;
- тёмная моча и светлый кал;
- желтуха.
Симптомы могут проявляться как все сразу, так и по одному, однако чаще всего единственный симптом – зуд.
Основные осложнения при заболевании у матери – это проблемы с всасыванием жирорастворимых витаминов (А, D, E и K), нестерпимый зуд и повышение риска рецидива во время последующих беременностей.
Для вынашиваемого ребёнка осложнений намного больше. В первую очередь, присутсвует риск преждевременных родов по невыясненным до сих пор причинам. Далее, есть вероятность того, что ребёнок вдохнёт меконий во время родов, из-за чего появятся проблемы с дыханием. Также увеличен риск внутриутробной гибели плода. Поэтому врачи часто вызывают преждевременные роды, чтобы избежать осложнений для ребёнка.
Лечение заключается в снятии симптомов, прежде всего зуда, и предотвращении возможных осложнений. При этом успешно используются препараты урсодезоксихолевой кислоты, а также кортикостероиды в форме кремов или лосьонов, которые снимают зуд.
Чтобы избежать возникновения холестаза, необходимо вовремя предупреждать и проводить лечение заболевания печени и желчных путей, в результате которых развивается застой желчи. В их число входит своевременное удаление опухолей и камней. Помимо этого, необходима регулярная дегельминтизация. Можно поддерживать процессы пищеварения с помощью растительных препаратов, травяных сборов и фиточаев. Для профилактики застоя желчи необходимо поддерживать водный баланс, то есть пить в достаточном количестве чистую воду. Помимо этого, требуется отказаться от употребления алкоголя, который самым губительным образом действует на клетки печени, а также придерживаться специальной диеты с пониженным содержанием жиров.
При холестазе рекомендованы стол № 5 и сокращение в рационе жирной, жареной, острой, пряной пищи, животных жиров (их нужно заменить растительными).

Разрешены овощи, зелень, фрукты, некислые ягоды и соки из них, компоты, кисели, некрепкий чай и кофе с молоком; можно употреблять сахар, варенье, мёд, пшеничный и ржаной хлеб, несдобное печенье, сливочное и растительное масло, сметану (немного), нежирные сыры и обезжиренный творог.
Как было сказано выше, запрещены любые алкогольные напитки, а также чёрный кофе, какао. Нельзя употреблять кислые фрукты и ягоды, маринованные овощи, консервы, копчёные продукты, горчицу, перец, хрен, шоколад, мороженое. Под запретом жирные мясо и рыба, супы на мясных, рыбных, грибных бульонах, кулинарные жиры, сало; изделия из сдобного теста (блины, оладьи, торты, жареные пирожки и т. д.). Из рациона следует исключить щавель, шпинат, редис, зелёный лук, редьку.

источник
Внутрипеченочный холестаз – это заболевание, формирующееся на фоне нарушения процесса циркуляции или поступления желчи в двенадцатиперстную кишку. Основным отличием такого расстройства от другой разновидности застоя желчи – внепеченочного холестаза является то, что в причинах возникновения основного недуга будут отсутствовать такие пункты, как механическое повреждение этого органа и закупорка внепеченочного билиарного протока. Из этого следует, что основными факторами формирования болезни являются недуги гепатоцеллюлярной системы и нарушение целостности внутрипеченочных протоков. Нередко встречается совокупность подобных причин.
Клиническое проявление заболевания будет отличаться в зависимости от характера его протекания. Однако к основным симптомам можно отнести – возрастание показателей температуры тела, болевой синдром, а также изменение оттенка мочи и каловых масс.
Чтобы гастроэнтеролог смог выявить причины и назначить наиболее эффективную тактику терапии недуга, потребуется широкий спектр лабораторно-инструментальных обследований. Лечение подобного расстройства основывается на консервативных методиках и включает в себя назначение лекарственных препаратов и диетотерапию.
Существует широкий спектр предрасполагающих факторов, которые могут повлиять на формирование подобного недуга. По этой причине источники болезни условно принято разделять на несколько больших групп.
Факторами, приводящими к нарушениям образования желчи, считают:
- ведение нездорового образа жизни, в частности чрезмерное пристрастие к алкогольным напиткам;
- беспорядочный приём некоторых групп лекарственных препаратов;
- поражение печени паразитами или болезнетворными бактериями;
- дисбактериоз кишечника – при котором происходит изменение состава микроорганизмов, составляющих микрофлору этого органа;
- появление холестаза у представительниц женского пола в период вынашивания ребёнка;
- токсины, которые вырабатывают патологические вирусы и бактерии.
Нарушение процесса оттока желчи в 12-перстную кишку обуславливается такими причинами, как:
- протекание того или иного заболевания поджелудочной железы. Например, воспалительного процесса в острой или хронической форме, онкология, формирование кист или абсцессов;
- злокачественные или доброкачественные новообразования протоков, которые, в свою очередь, могут быть первичными или метастатическими;
- поражение печени циррозом;
- синдром Кароли;
- холангит склерозирующего характера;
- протекание туберкулёза или саркоидоза;
- отторжение донорского органа.
Все вышеуказанные причины относятся к наиболее распространённым. Однако есть несколько факторов формирования, которые довольно редко приводят к развитию внутрипеченочного холестаза. К ним можно отнести:
- заболевания ДПК;
- аневризму печёночной артерии;
- хромосомные нарушения;
- отягощённую наследственность;
- врождённые аномалии обмена веществ.
Патогенез развития такого основного заболевания заключается в том, что на фоне влияния одного из вышеуказанных факторов, протекающих на клеточном уровне, происходит избыточное поступление в кровь компонентов желчи, её дефициту в кишечнике, а также влияние её структурных элементов на канальцы и клетки печени.
В гастроэнтерологии выделяют несколько разновидностей подобного синдрома. Одна из самых значимых из них подразумевает разделение такого расстройства в зависимости от того, какие структуры вовлекаются в патологический процесс. Таким образом, внутрипеченочный холестаз бывает:
- гепатоцеллюлярным – характеризуется поражением гепатоцитов, т. е. клеток печени;
- каналикулярным – происходит поражение транспортных систем мембран;
- экстралобулярным – связанным с нарушениями структуры слизистого слоя протоков;
- смешанным – совмещающим в себе несколько или все из вышеуказанных процессов.
По форме протекания недуг разделяют на:
- острый – отличительной чертой является то, что симптомы болезни возникают внезапно, а их интенсивность приводит к значительному ухудшению состояния человека;
- хронический – выражается в чередовании периодов рецидива и ремиссии патологии. Клиническая картина проявляется не так ярко, как при предыдущей форме и нарастает в течение длительного промежутка времени. Для корректировки состояния достаточно придерживаться правил диетического питания.
В зависимости от характера нарушений, существуют следующие виды такой патологии:
- парциальный – происходит значительное снижение выработки желчи;
- диссоцианный – отличается задержкой секреции лишь некоторых компонентов желчи, например, её кислот;
- тотальный – характеризуется нарушением потока желчи по ДПК.
Кроме этого, внутрипеченочный холестаз может сопровождаться желтухой или протекать без неё.
Клиническое проявление острой и хронической формы подобного заболевания будет немного отличаться.
Для острого течения синдрома внутрипеченочного холестаза наиболее характерным и самым первым внешним признаком является кожный зуд. Отличительная черта такого симптома заключается в том, что пациенты отмечают его значительное усиление в ночное время суток, в то время как днём он практически не тревожит. В некоторых случаях интенсивность такого проявления достигает такой силы, что люди расчёсывают поражённые участки кожного покрова до такой степени, что образуются кровавые раны.
Другими клиническими признаками острого течения болезни можно считать:
- значительное увеличение показателей температуры тела;
- лихорадку и сильный озноб;
- сильную болезненность, распространяющуюся по всему животу;
- отвращение к пище;
- желтушность кожного покрова и слизистых оболочек – стоит отметить, что подобный симптом может проявляться не во всех случаях;
- снижение плотности костной ткани, как следствие недостаточности в организме витамина Д и кальция;
- тошноту и рвотные позывы. Рвота может содержать в себе примеси желчи и не приносит облегчения состояния;
- изменение окраса мочи – она может быть оранжевой или коричневой;
- обесцвечивание кала;
- обильное выделение жира вместе с каловыми массами.
Симптоматику хронического внутрипеченочного холестаза составляют:
- пигментация кожи – она становится золотистой, а в некоторых случаях формируются тёмно-коричневые пятна. Такое проявление является следствием жировых отложений под кожей;
- формирование и равномерное распределение на веках жёлтых пятен. В медицине такой признак носит название ксантомы;
- появление ксантом, имеющих вид небольших бугорков, на ягодицах, локтях и коленях;
- нарушение сна;
- снижение массы тела.
В некоторых ситуациях симптоматика недуга может выражаться незначительно, отчего с момента появления болезни до её первых проявлений может пройти несколько месяцев или даже лет. Кроме этого, клиницисты отмечают, что довольно большая часть пациентов склонна замечать только появление интенсивного кожного зуда и обращаться за помощью не к гастроэнтерологу, а к дерматологу. Это влечёт за собой позднюю диагностику болезни и, как следствие, развитие тяжёлых осложнений.
Установлением правильного диагноза и назначением тактики лечения может заниматься гастроэнтеролог или хирург. Диагностические мероприятия проходят в несколько этапов.
Первичная диагностика заключается в осуществлении нескольких мероприятий непосредственно доктором. К ним стоит отнести:
- сбор и анализ жалоб;
- изучение истории болезни и анамнеза жизни пациента;
- осуществление тщательного физикального осмотра.
Это даст возможность врачу получить больше информации относительно факторов возникновения недуга, первого времени появления и интенсивности выражения симптомов. Перед назначением лечения очень важно определить характер течения болезни.
Второй этап диагностики – лабораторное обследование, которое включает в себя:
- биохимию и общий анализ крови;
- общий анализ мочи;
- микроскопическое исследование каловых масс;
- печёночные пробы;
- специфические тесты для выявления паразитов или болезнетворных бактерий.
Последний и самый основной этап диагностических мероприятий – инструментальные обследования, среди которых:
- УЗИ печени, желчного пузыря и протоков;
- эндоскопическая ретроградная холангиопанкреатография;
- КТ и МРТ;
- МРХПГ;
- чрескожная чреспеченочная холангиография;
- биопсия – гистологические изучения тканей печени помогут отличить внепеченочный холестаз от внутрипеченочного.
Подобные методы диагностики не только дают возможность врачам поставить окончательный диагноз, но и дифференцировать подобный недуг с такими заболеваниями, как:
- гепатит лекарственной или вирусной этиологии;
- новообразования поджелудочной железы;
- холангит и перихолангит;
- внутрипеченочный рак и его метастазы;
- паразитарные инвазии;
- холедохолитиаз;
- атрезия желчных протоков.
Устранение внутрипеченочного холестаза носит комплексный характер и состоит из совмещения приёма лекарственных препаратов для нейтрализации симптоматики и соблюдение диеты.
Медикаментозное лечение включает в себя применение:
- средств, направленных на восстановление структуры клеток поражённого органа и нормализацию функционирования печени;
- лекарств для избавления от кожного зуда и желтухи;
- витаминных комплексов;
- кальция;
- медикаментов для купирования кровоизлияний.
Что касается диетотерапии, то она заключается в соблюдении правил и рекомендаций диетического стола номер пять, полную информацию о котором предоставляет лечащий врач.
В случаях игнорирования симптоматики и несвоевременно начатого лечения существует высокий риск формирования тяжёлых осложнений. К ним стоит отнести:
- кровоизлияния;
- подверженность к переломам костей;
- развитие остеопороза;
- ЖКБ;
- цирроз печени;
- снижение остроты зрения;
- сепсис;
- острую печёночную недостаточность.
Профилактические мероприятия от внутрипеченочного холестаза направлены на соблюдение следующих правил:
- пожизненный отказ от вредных привычек;
- выполнение рекомендаций лечащего врача относительно правильного питания;
- приём медикаментов только по предписанию доктора;
- сведение до минимума влияния токсинов на печень;
- устранение на ранних этапах развития тех патологических процессов, которые могут привести к формированию подобного недуга.
Кроме этого, очень важно несколько раз в год проходить профилактическое обследование у гастроэнтеролога.
источник


 алкогольное поражение печени;
алкогольное поражение печени; сильный зуд, особенно на ладонях и ступнях;
сильный зуд, особенно на ладонях и ступнях;