К сожалению, иногда заболевания печени не поддаются лечению: цирроз, вирусные гепатиты, рак и т. д. Тогда происходят необратимые изменения клеточной структуры железы, и она перестаёт выполнять свои функции. В результате патологических изменений пациент постепенно умирает из-за сильнейшей интоксикации организма.
Однако не стоит отчаиваться, выход есть – пересадка печени. Это хирургическая операция, во время которой пациенту заменяют больную железу на здоровую, взятую у донора. Трансплантация печени не гарантирует успешного результата, однако даёт шанс человеку на полноценную жизнь. О том, кому показана операция, как она происходит и сколько стоит, пойдёт речь далее.
Впервые операцию по пересадке самой крупной железы провели в 1963 году в США (Денвер, штат Колорадо). Донорский орган был взят у умершего человека. Это очень сложная процедура, так как печёночные ткани легко повредить. По этой причине сохранить целостность железы и пересадить её крайне тяжело. Ещё одна серьёзная проблема на пути к успешной трансплантации – это реакция иммунитета на чужеродные ткани. Для решения этой проблемы использовали препараты, которые предотвращают повреждение пересаженного органа иммунной системой получателя.
Лидеры по трансплантации печени – это США, Япония, Европа. Современные медики пересаживают по несколько тысяч органов за год. Однако несмотря на это достижение далеко не все пациенты, которые ожидают операции, доживают до неё.
Во второй половине 80-х годов медики узнали, что печень способна самостоятельно восстанавливаться. Тогда врачи решили попробовать пересадить часть железы. Больному трансплантировали левую часть органа кровного родственника.
Пересадка печени в России проводится в специальных центрах Москвы, Санкт-Петербурга и других городов.
Многих людей интересует вопрос о том, сколько живут после трансплантации железы. Согласно медицинской статистике, через 5 лет после процедуры выживает в среднем 60% пациентов. Примерно 40% человек с пересаженной печенью может прожить около 20 лет.
Ортотопическая трансплантация печени – это сложная и дорогая процедура. Врачи осуществляют пересадку печени от живого донора или умершего пациента со здоровой печенью. Если пациент не подписал отказ от пожертвования своих органов, то после его смерти его печень могут изъять для спасения жизни другого человека.
Живой донор печени может быть родственником больного. Также стать донором имеет право человек, у которого такая же группа крови или совместимая, как у реципиента (пациента, получающего печень).
Как утверждают медики, родственная пересадка печени – это очень выгодное решение вопроса. Как правило, железа хорошего качества быстро приживается, кроме того, врачи имеют возможность лучше подготовиться к процедуре.
Перед пересадкой органа донор должен пройти всестороннее обследование, после которого медики примут решение о возможности операции. Во время диагностики выявляют группу крови, совместимость тканей донора с больным и т. д. Также важен рост и масса тела здорового человека. Кроме того, перед тем как дать согласие на донорство печени, врачи проверяют его психологическое состояние.
Современные медики рекомендуют найти живого донора, так как такой метод имеет массу плюсов:
- Трансплантат быстрее приживается. Более чем у 89% молодых пациентов орган успешно приживается.
- Для подготовки железы уходит меньше времени.
- Сокращается период специфической подготовки – холодовая ишемия.
- Живого донора найти проще.
Но существуют и минусы данного метода. После хирургического вмешательства могут возникнуть опасные последствия для донора. Тогда нарушается функциональность органа, проявляются серьёзные осложнения.
Это, по сути, ювелирная работа, когда хирург удаляет небольшую часть печени, которая должна подойти больному. При этом врач рискует донором, состояние которого может ухудшиться. Кроме того, после трансплантации существует риск рецидива болезни, из-за которой ему нужна была пересадка.
Трансплантировать печень можно от умершего человека, мозг которого умер, а сердце и другие органы функционируют. Тогда при условии, что печень умершего подходит реципиенту по всем параметрам, её могут пересадить.
Часто на тематических форумах можно увидеть объявления: «Стану донором печени!». Однако далеко не каждый человек может им стать. Медики выделяют основные требования к потенциальным донорам:
- Человек должен быть старше 18 лет.
- Группа крови донора и реципиента должны совпадать.
- Человек, который желает стать донором, должен быть здоровым, что подтверждается анализами. Отсутствует ВИЧ, вирусный гепатит.
- Размер железы донора должен соответствовать габаритам органа больного.
Врачи не одобряют кандидатуру человека, если его печень повреждена вследствие каких-нибудь заболеваний, злоупотребления алкоголем, длительного приёма сильных медикаментов и т. д.
Больных, которые ожидают трансплантат, делят на группы низкого и высокого риска. Сначала проводят операцию пациентам из группы высокой степени риска. Однако во время ожидания органа заболевание развивается, и больной может перейти в группу высокого риска.
Медики выделяют следующие показания к пересадке донорского органа:
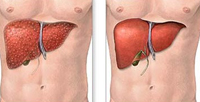
- Цирроз. Пересадка печени при циррозе проводится чаще всего. На поздних стадиях заболевания повышается вероятность печёночной недостаточности, что грозит глубоким угнетением функций органа. Тогда больной теряет сознание, у него нарушается дыхание, кровообращение.
- Вирусный гепатит. При гепатите С и других формах заболевания, кроме гепатита А, может понадобиться пересадка железы.
- Недостаточность печени с острым течением. Нарушается одна или несколько функций органа вследствие повреждения печеночных тканей после сильного отравления организма.
- Патологии развития желчевыводящих путей.
- Новообразования в печени. Трансплантацию проводят при раке только в том случае, если опухоль размещена в железе. При множественных метастазах (вторичный очаг патологического процесса), которые распространяются на другие органы, операцию не проводят. Кроме того, пересадка необходима при формировании большого количества кист в печеночных тканях.
- Гемохроматоз – это наследственная патология, при которой нарушается метаболизм железа, как следствие, оно скапливается в органе.
- Кистозный фиброз – это генетическое заболевание, при котором происходит системное поражение печени и других желез.
- Гепатоцеребральная дистрофия – это врождённое нарушение обмена меди, вследствие которого поражается центральная нервная система и другие органы (в том числе печень).
Вышеописанные болезни достаточно опасные, так как вызывают появление рубцов на печёночных тканях. Вследствие необратимых изменений функции органа угнетаются.
Хирургическое вмешательство необходимо при гепатите или циррозе в тяжёлой форме, когда повышается вероятность того, что больной не проживёт дольше года. Тогда состояние железы стремительно ухудшается, и остановить этот процесс врачам не удаётся. Пересадку назначают, если качество жизни больного снизилось и он не может самостоятельно себя обслужить.
Трансплантацию печени запрещено проводить при следующих заболеваниях и состояниях:
- Инфекционные заболевания (туберкулёз, воспаление костной ткани и т. д.), которые активно развиваются.
- Тяжёлые заболевания сердца, лёгких и других органов.
- Метастазирование злокачественных опухолей.
- Травмы или заболевания головного мозга.
- Пациент, который по той или иной причине не может принимать медикаменты на протяжении всей жизни.
- Лица, которые регулярно злоупотребляют спиртными напитками, курят или принимают наркотические вещества.
Под вопросом операция будет у следующей группы пациентов:
- Дети младше 2-х лет.
- Пациенты старше 60 лет.
- Ожирение.
- Стоит вопрос о пересадке сразу нескольких внутренних органов.
- Пациенты с синдромом Бадда-Киари – это нарушение кровотока вследствие закупорки воротной вены печени сгустками крови.
- Пересадка печени и других органов брюшного пространства проводилась ранее.
Чтобы выяснить, есть ли у вас противопоказания, необходимо провести диагностику.
Перед тем как провести пересадку печени, пациент должен пройти массу исследований. Это необходимо, чтобы врач убедился в том, что организм больного примет трансплантат.
Для этой цели пациенту назначают следующие анализы:
- Клинический анализ крови на содержание гемоглобина, эритроцитов, лейкоцитов, тромбоцитов.
- Биохимическое исследование крови и мочи для определения уровня биологически важных химических веществ, разных продуктов метаболизма и их трансформации в биологических жидкостях человека.
- Клинический анализ мочи для оценки ее физико-химических характеристик, микроскопии осадка.
- Исследование крови для выявления концентрации аммиака, щелочной фосфатазы, общего белка, а также его фракций и т. д.
- Анализ крови на холестерин.
- Коагулограмма – это исследование, которое показывает свёртываемость крови.
- Анализ на АФП (α-фетопротеин).
- Диагностика для выявления группы крови, а также резус-принадлежности.
- Анализ на гормоны щитовидки.
- Серологический анализ крови для выявления антител к вирусу СПИДа, гепатита, цитомегаловирусу, герпесу и т. д.
- Туберкулиновая проба (реакция Манту).
- Бактериологическое исследование мочи, кала.
- Анализ крови на онкомаркеры – это исследование для обнаружения специфических белков, которые вырабатывают клетки злокачественных образований.
Кроме того, перед операцией проводят инструментальную диагностику: ультразвуковое исследование печени, органов брюшной полости, желчных ходов. Допплер-УЗИ поможет определить состояние сосудов печени. Также больному назначают компьютерную томографию печени и брюшины.
При необходимости врач назначает артериографию, аортографию железы, рентгологическое исследование желчных протоков. Иногда больным показана биопсия (прижизненный забор фрагментов тканей) печени, рентгенография грудной клетки и костных тканей. В некоторых случаях не обойтись без электрокардиограммы и УЗИ сердца.
Перед операцией могут прояснить картину эндоскопические методы исследования: ЭГДС (эзофагогастродуоденоскопия), колоноскопия кишечника.
После проведения диагностики врачи определяет, можно ли пациенту проводить пересадку печени. Если ответ утвердительный, то пациент должен соблюдать диету, выполнять специальные упражнения перед хирургическим вмешательством. Кроме того, стоит исключить из жизни спиртные напитки и сигареты. Перед процедурой больной должен принимать препараты, которые назначил доктор. При этом следует внимательно относиться к своему состоянию, а при появлении подозрительных симптомов сразу же обратиться к врачу.
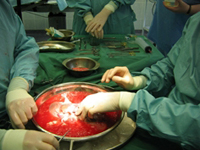
Трансплантация железы – это сложная процедура, которая требует присутствия хирурга, гепатолога и координатора. При появлении других симптомов в операционную могут пригласить кардиолога или пульмонолога. Делают пересадку от 4 до 12 часов.
Действия врачей во время трансплантации печени:
- Сначала с помощью специального инструмента орган обескровливается.
- Потом в брюшное пространство устанавливают дренаж, а также проводится дренирование желчного пузыря и его протоков.
- Врачи перерезают кровеносные сосуды, которые транспортируют кровь к печени, после чего удаляют больную железу.
- В этот момент специальные насосы откачивают кровь от ног и возвращают её обратно в русло.
- Затем донорскую печень или её часть накладывают, а вены и желчные протоки присоединяют к ней.
- Желчный пузырь удаляют вместе с больной печенью, с трансплантатом его не приживляют.
После операции пациент находится в стационаре на протяжении 20–25 дней. В этот период пересаженная железа ещё не функционирует, для поддержки организма используют специальный аппарат.
Потом проводится превентивная (подавляющая) терапия для иммунной системы. Таким образом врачи пытаются предупредить отторжение трансплантата. Лечение длится на протяжении полугода после хирургического вмешательства. Кроме того, пациенту назначают лекарственные средства для улучшения кровообращения, которые предотвращают тромбообразование.
Сразу после операции повышается вероятность следующих осложнений:
- Трансплантат бездействует. Железа чаще не функционирует после пересадки от умершего донора. Если реципиенту трансплантировали железу от живого донора, то такое осложнение встречается реже. Тогда врач ставит вопрос о проведении повторной операции.
- Реакции иммунитета. В постоперационный период нередко происходит отторжение трансплантата. Острое отторжение можно контролировать, а хроническое – нет. Если орган пересаживают от живого донора, который ещё и является родственником, то отторжение встречается редко.
- Кровоизлияние проявляется у 7,5% пациентов.
- Сосудистые патологии: сужение просвета артерии печени, закупорка сосудов тромбами, синдром обкрадывания. Это редкие и опасные осложнения, после развития которых может понадобиться повторная операция.
- Закупорка или сужение портальной вены железы. Выявить это осложнение поможет ультразвуковое исследование.
- Закрытие просвета вен печени. Это осложнение является следствие врачебной ошибки. Обычно проявляется во время трансплантации части органа.
- Сужение просвета желчных путей и истечение желчью. Эта патология наблюдается у 25% пациентов.
- Синдром малого размера пересаживаемой печени. Осложнение проявляется при трансплантации органа от живого человека, если врачи ошиблись с вычислением его размера. Если симптомы проявляются дольше 2-х дней, то назначается повторная операция.
- Присоединение инфекции. Часто осложнение не проявляется симптомами, при этом существует риск пневмонии и даже смерти больного. Для профилактики инфицирования пациенту назначают антибактериальные препараты, которые он принимает, пока врачи не удалят дренажные системы и катетеры.
Пациенты интересуются вопросом о том, сколько живут после пересадки органа. Если состояние человека перед операцией тяжёлое, то летальный исход наблюдается в 50% случаев. Если же реципиент нормально себя чувствовал до трансплантации, то выживает около 85% пациентов.
Высокая вероятность летально исхода у больных со следующими диагнозами:
- Онкологические образования в железе.
- Гепатит типа В или тяжелая форма гепатита А, сопровождающаяся острой печёночной недостаточностью.
- Закупорка портальной вены.
- Пациенты от 65 лет.
- Больные, которым ранее проводили операции.
Через год после пересадки умирает 40% больных из группы высокого риска, а через 5 лет – более 68%. В лучшем случае люди после операции живут 10 лет и более.
После пересадки печени необходимо продолжать лечение, чтобы предупредить осложнения. Для этой цели пациент должен соблюдать следующие правила:
- Регулярный приём препаратов для подавления отторжения.
- Периодическое прохождение диагностики для контроля состояния организма.
- Соблюдение строгой диеты.
- Рекомендуется больше отдыхать, чтобы организм быстрее восстановился.
- Полностью отказаться от алкоголя и курения.
После операции важно придерживаться диеты, чтобы не перегружать печень. Стоит исключить из меню жареную, жирную пищу, копчёные изделия. Принимать пищу 4 раза за сутки небольшими порциями. Можно есть овощи и фрукты.
При соблюдении этих правил пациенты проживают от 10 лет и более.
Пересадку печени при циррозе и других заболеваниях в России осуществляют известные институты трансплантологии. К наиболее популярным относят центры в Москве и Санкт-Петербурге: научный центр хирургии им. Академика Петровского, институт трансплантологии им. Склифасовского, НЦХ РАМН и т. д. Квалифицированные специалисты, которые работают там регулярно, проводят подобные операции с применением современного оборудования.
Пациенты интересуются тем, сколько стоит операция в России. Государственные клиники предлагают данную услугу совершенно бесплатно по квотам федерального бюджета. Кроме того, многие исследования (УЗИ, магнитно-резонансная томография и т. д.) проводят за счёт фонда обязательного страхования. Цена на операцию по госстандартам колеблется от 80000 до 90000 рублей.
Для сравнения: комплексная диагностика в Германии стоит около 6000 евро, а сама пересадка – 200000 евро. В Израиле операцию можно провести за 160000 – 180000 евро. Цена трансплантации печени в Турции составляет около 100000 евро, а в Америке – до 500000 долларов.
По словам медиков, пересадка печени – это сложнейшая операция, которая имеет разный итог. Молодые пациенты быстрее и легче восстанавливаются, чем представители старшего поколения. А люди старше 50 лет, у которых много сопутствующих диагнозов, чаще всего погибают.
Отзывы пациентов о трансплантации железы:
Исходя из всего вышеизложенного, можно заключить, что пересадка печени – это сложная операция, которую проводят при дисфункции органа. Процедура не всегда заканчивается успешно. Однако это шанс человека на возможность жить. Лучше приживается трансплантат от кровного родственника. А для того чтобы избежать опасных осложнений в постоперационный период, пациент должен вести здоровый образ жизни (отказ от алкоголя, курения, правильное питание и т. д.) и принимать препараты, которые назначил врач. Кроме того, необходимо регулярно обследоваться у врача, чтобы следить за состоянием трансплантата, а при необходимости принять лечебные меры.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Печень является одним из жизненно важных органов. Современные врачи уже научились пересаживать большинство органов. Самой дорогой является пересадка печени.
Первая трансплантация печени была осуществлена в 1963 году в Денвере. Донором был умерший человек. Особый статус операция имеет, в том числе, и потому, что ткани печени очень легко повреждаются. Поэтому сохранить и пересадить орган в целостности очень сложно. Еще одной проблемой была работа иммунной системы больного, которая всеми силами отторгала чужеродные ткани. И только к 80-м годам проблема была решена – были созданы лекарства, предупреждающие разрушение пересаженного органа иммунитетом реципиента (получателя).
Больше всего пересадок осуществляется ежегодно в США, Японии и Европейских странах. Сегодня количество пересаженных органов исчисляется тысячами в год. Но даже при таких количествах операций далеко не все нуждающиеся до них доживают. Пересадку осуществляют, в основном, в специальных центрах.
В конце 80-х годов в трансплантации печени произошел значительный сдвиг. То, что ткани печени способны к регенерации, врачам было известно давно. И именно этот факт натолкнул ученых на идею о трансплантации части печени. Методика такой пересадки была разработана в Соединенных Штатах Америки. Для трансплантации изымали из организма кровного родственника левую часть печени. Ее и пересаживали больному.
Подобное решение вопроса очень выгодно с нескольких точек зрения:
1. Орган обычно достаточно хорошего качества.
2. В некоторых странах религия не разрешает брать органы у трупов.
3. То, что орган уже есть и его не нужно искать, дает врачам возможность тщательно подготовиться.
Дать часть своего органа может лишь кровный родственник, которому уже исполнилось 18 лет. Группы крови, в лучшем случае, должны быть одинаковыми, в крайнем случае — совместимыми.
Если пересаживают от взрослого ребенку, нужна лишь одна половина левой доли.
Современные российские ученые разработали методику пересадки правой доли. До нее легче добраться, она быстрее приживается, так как имеет большие размеры. Причем это не ухудшает состояния донора.
- Гепатиты вирусные (кроме А),
- Врожденные аномалии развития,
- Гепатиты аутоиммунной природы: склерозирующий холангит, билиарный цирроз печени в первичной форме,
- Болезнь Вильсона,
- Поликистоз печени,
- Гемохроматоз,
- Онкологические заболевания печени (не всегда),
- Муковисцидоз,
- Нарушение метаболизма альфа-1-антитрипсина,
- Печеночная недостаточность в острой форме, вызванная отравлением.
Перечисленные заболевания вызывают увеличение количества соединительных волокон в тканях печени. Постепенно их становится так много, что печень перестает выполнять свою функцию. Печень является незаменимым органом, так как она обеспечивает выведение ядовитых веществ из организма, терморегуляцию, метаболизм, переработку пищи.
На окончательной стадии разрушения органа у пациента появляются асцит, кровотечения в органах пищеварения, желтуха, ухудшается сон, увеличивается диаметр пищеводных вен. На такой стадии болезни пациенту грозит печеночная кома и летальный исход.
Если больным, например, с почечной недостаточностью, можно проводить гемодиализ, то работу печени никакими приборами пока заменить невозможно. И единственным шансом к спасению жизни является пересадка печени.
Временным решением проблемы неработающей печени является альбуминовый гемодиализ. Но эта процедура может помочь на считанные часы. Чаще всего ее назначают уже после трансплантации, до тех пор пока уже пересаженный орган не начнет свою работу.
Существует всего два источника донорской печени:
1. От погибшего человека, у которого совершенно здоровая печень,
2. От живого человека. Изымается лишь часть печени. Процедура безопасна для донора, ведь даже после изъятия части печени уже через некоторое время ее объем достигает 85% прежнего.
В связи с тем, что найти целую здоровую печень от умершего донора очень сложно, в мире все больше используют часть органа, изъятую у здорового и живого родственника пациента.
В операции участвуют гепатолог, хирург, координатор. Иногда подключают кардиолога и пульмонолога.
На животе больного делается надрез в форме буквы L. Для того чтобы откачать из печени кровь и жидкость, применяется специальный прибор. В брюшную полость вводятся дренажные трубки и оставляются там, иногда, на несколько дней.
В желчный проток больному вставляют трубку для отвода желчи. Для врачей очень важен как объем выделившейся желчи, так и ее цвет. Она может быть желтой или зеленой. Трубку иногда оставляют в уже приживленном органе на несколько месяцев.
Кровеносные сосуды перерезаются и пораженный орган изымается. Все это время насос качает кровь от ног к сердцу. Далее орган или его часть переносятся в тело больного, сшиваются кровеносные сосуды и желчные протоки. Желчный пузырь в организм больного не пересаживается.
Первое время вместо пока еще не «запущенной» в ход печени ее работу выполняет аппарат «искусственная печень».
В период восстановления очень важным является супрессия иммунитета, который будет пытаться отторгнуть чужеродные ткани. Наиболее вероятным отторжение является первые полгода после трансплантации.
Азиатские страны стали пионерами в этой области потому, что их религия и культура не позволяет использовать части тела умерших людей для пересадки. Именно эти страны добились наилучших показателей по выживаемости после трансплантации печени. Сегодня в Японии 99% всех трансплантаций печени осуществляется именно от живого донора, в Соединенных Штатах Америки — 80%.
Такая практика в первую очередь позволяет обеспечить практически всех нуждающихся. В Америке, например, среди ожидающих трансплантации умирают лишь 10%, а в России 50% (здесь не так развита практика пересадки от живого донора).
Печень от живого донора лучше приживляется. Причем, лучше всего осуществляются пересадки детям. Здесь выживаемость у 92% пациентов (если печень взята у родственника). После пересадки органа, изъятого из трупа, этот показатель составляет 85%. Даже среди пациентов с новообразованиями выживаемость достаточно высока – 80%.
Чем этот метод лучше, чем пересадка от трупа?
1. Не нужно ожидать появления «подходящего трупа»,
2. Орган лучше приживляется,
3. Можно пить меньше иммуноподавляющих препаратов,
4. Период холодовой ишемии печени донора уменьшается (особая подготовительная процедура),
5. Ускоряется процесс подготовки органа.
Есть и недостатки метода:
1. Существует вероятность осложнения у донора,
2. Техника операции более тонкая. Доктор должен иметь не только практику сосудистого хирурга, но и опыт по хирургии печени,
3. В связи с тем, что пересаживается лишь небольшая часть, ее следует правильно «подогнать» под организм пациента,
4. Вероятность возврата первичного заболевания у реципиента увеличивается.
Сегодня можно сказать, что данная процедура только отрабатывается хирургами всех стран мира. Одним из важнейших моментов в вопросе о пересадке от живого донора является показатель смертности. К сожалению, погибают не только реципиенты, но и доноры. Так, после разглашения данных о нескольких смертях доноров количество пересадок от родственников уменьшилось на 15 часть в год.
Японские ученые утверждают, что осложнения у доноров развиваются приблизительно в 12% случаев. Причем чаще страдают доноры, у которых изымают правую долю органа. Наиболее частым осложнением является тромбоз воротной вены, послеоперационные грыжи и истечение желчи. Уже через год после операции почти все доноры могут продолжать привычный образ жизни.
2. Иммунологические проблемы. Печень занимает особое отношение к иммунной системе. Она менее уязвима, чем другие органы. Но, несмотря на это, у многих пациентов присутствуют признаки отторжения в большей или меньшей степени. Отторжение может быть острым (с ним можно успешно бороться) и хроническим (такая форма не поддается контролю). При пересадке части органа от живого родственника отторжение, практически, не наблюдается.
3. Кровотечение – наблюдается в среднем в 7,5% случаев.
4. Сосудистые осложнения: стеноз печеночной артерии, тромбоз, синдром обкрадывания. Наблюдаются в среднем в 3,5% случаев. Осложнения этой категории очень опасны и нередко приводят к необходимости повторной пересадки. Развиваются такие осложнения по вине хирурга. Если осложнение обнаруживается на ранней стадии и срочно приняты меры, положение может быть спасено.
5. Тромбоз либо стеноз воротной вены. При пересадке от живого донора наблюдается в среднем в 1,3% случаев. Обнаруживается по определенным признакам и с помощью УЗИ. Принятые срочно меры могут спасти исход операции.
6. Обструкция печеночных вен. Встречается редко и чаще всего по ошибке хирурга. Чаще наблюдается при пересадке части органа.
7. Билиарные стриктуры и желчеистечение. Наблюдаются достаточно часто в 25% случаев независимо от возраста пациента.
8. Синдром малого размера трансплантата (только при пересадке от живого донора) наблюдается, если врачи неправильно вычислили размер пересаживаемой части. Если признаки не исчезают в течение двух суток, необходимо делать повторную трансплантацию.
9. Инфицирование. У многих пациентов инфицирование протекает без клинических проявлений. У некоторых же возможно развитие воспаления легких и даже летальный исход. Для предупреждения инфицирования, пациент должен принимать антибиотики, до тех пор пока не будут удалены все дренажи и катетеры.
Чтобы процесс приживления органа шел успешно, пациенту ни в коем случае нельзя приостанавливать прием препаратов по собственному желанию.
Кроме этого, прием любых других лекарств тоже должен осуществляться только после консультации гепатолога. Иммуносупрессоры придется пить до конца жизни, но подавляющее большинство больных привыкают и не испытывают никаких неудобств в связи с этим.
Время от времени нужно сдавать анализы мочи, крови на присутствие вирусов, а также на уровень иммуносупрессоров, УЗИ печени, почек, сердца, поджелудочной, электрокардиограмму. Иногда доктор прописывает дополнительные диагностические методы.
Если пациент до трансплантации был заражен вирусом гепатита В или С, после операции существует вероятность активизации вируса. Это может спровоцировать отторжение печени. Более опасен в этом смысле вирус гепатита В, а при дельта-вирусе отторжение бывает очень редко.
После операции, желательно, нахождение в специальном реабилитационном центре под наблюдением специалистов.
Очень важно соблюдать режим питания. Пища не должна осложнять работу печени. Пациент должен получать домашнюю еду, включающую достаточное количество калорий. Уменьшить в рационе жареное, жирное, копченое. Питаться дробно по 4 раза в день. Основную долю пищи должны составлять овощи и фрукты. Категорически запрещены спиртные напитки. Следует меньше пить кофе, отказаться от никотина (по крайней мере, на некоторое время после операции).
В связи с тем, что иммунитет пациента подавляется с помощью специальных препаратов, он очень уязвим для инфекций. Поэтому лучше не бывать в людных местах и, ни в коем случае, не посещать друзей и родных, больных ОРВИ, гриппом или другими подобными заболеваниями.
Многие больные после трансплантации возвращаются к своей работе (85%). Но на этот показатель влияет и возраст пациента. Важно хорошо отдыхать и высыпаться. Конечно, если до операции работа больного была связана с большими физическими нагрузками, ее следует сменить. Кроме этого, теперь противопоказаны и многие виды спорта.
Существуют данные о женщинах, которые после трансплантации печени успешно беременели и воспроизводили на свет совершенно здоровых деток.
Психологические проблемы у пациентов после подобной операции наблюдаются крайне редко, поэтому они хорошо адаптируются в обществе.
Через определенный период времени у пациентов с пересаженной печенью могут появиться некоторые проблемы со здоровьем. Самые распространенные: инфекционные заболевания, нарушение работы желчного протока и сосудов.
Нарушения выявляются на периодических приемах у различных специалистов. Сужение желчного протока из-за появления шрамов устраняется с помощью стентов, вводимых эндоскопически. Чаще всего все основные осложнения проявляются в первые 6 месяцев после операции.
Прием иммуносупрессоров может привести к увеличению массы тела, нарушению обменных процессов, сахарному диабету и изменению метаболизма липидов. Поэтому такие пациенты более подвержены инсультам, инфарктам.
Если трансплантацию проводили пациенту с алкогольным циррозом, новообразованиями или гепатитом, ему необходимы периодические проверки, так как заболевание может рецидивировать.
На прогноз выживаемости очень большое влияние оказывает предоперационное состояние больного. Так, если он на время трансплантации был в работоспособном состоянии, его шанс выжить на протяжении года составляет 85%. Если перед трансплантацией больной долго лежал в больнице, его шанс составляет 70%, если же он находился в отделении интенсивной терапии, то шанс уменьшается до 50%. Таким образом, чем раньше проведена трансплантация, тем выше вероятность благоприятного исхода.
Еще один параметр, влияющий на выживаемость – это то, по какому диагнозу попадает на пересадку больной. Так, в группе высокого риска люди с гепатитом В, раком печени, молниеносным гепатитом, с тромбозом воротной вены, с осложнением в виде почечной недостаточности, те, которым нужно делать искусственную вентиляцию легких и те, которые много раз до этого оперировались по другим поводам. Кроме этого, к группе высокого риска относятся и больные старше 65 лет.
Пациенты, не относящиеся к вышеперечисленным категориям, включаются в группу низкого риска.
Выживаемость на протяжении года в первой группе составляет 60%, на протяжении 5 лет – 35%.
Выживаемость на протяжении года во второй группе составляет 85%, на протяжении 5 лет – 80%.
Если пациенту второй раз пересаживают печень, вероятность выжить у него составляет 50%. Причина неудачной операции при этом не имеет значения.
Многие пациенты, перенесшие пересадку печени, выживают на протяжении десяти – пятнадцати и даже двадцати пяти лет. Не следует забывать, что на пересадку идут лишь те люди, у которых нет других возможностей для выживания. Кроме этого, технологии пересадки каждый год развиваются, и показатели выживаемости улучшаются.
Показания:
- Нарушения обменных процессов,
- Холестатические нарушения,
- Цирроз печени,
- Острая печеночная недостаточность,
- Врожденный порок формирования желчных протоков (билиарная атрезия).
Наиболее предпочтительным является, в таком случае, метод пересадки от живого донора, являющегося кровным родственником.
В период подготовки проводится резонансная томография, позволяющая обследовать мелкие кровеносные сосуды и желчные протоки. Чаще всего используют боковую часть левой доли печени. Это связано с тем, что расположение сосудов в ней наиболее подходящее для детского организма.
Хотя прогноз лучше для детей с большей массой тела и старшим возрастом, этот фактор ни в коем случае не должен быть определяющим при выборе времени операции. Так как неработающая печень тормозит развитие детского организма.
Родителям детей, которым показана трансплантация печени, не следует впадать в панику. Сегодня подобная операция уже достаточно хорошо отработана и успешно проводится. Так, например, в Минске была проведена операция полуторагодовалой девочке, отравившейся поганками. Печень ребенка полностью перестала работать. Операцию нужно было сделать настолько быстро, что даже не было времени обследовать родителей в качестве потенциальных доноров. Поэтому девочке пересадили орган от умершего восьмимесячного малыша.
При отравлении бледной поганкой печень тут же перестает функционировать и восстановить ее работу не представляется возможным.
Процедура длилась 10 часов. Операция прошла достаточно успешно. Девочка чувствует себя хорошо. Времени, правда, прошло не так много (всего, около года), но данный факт дает надежду на то, что в будущем подобные операции станут вполне нормальным явлением.
Если в сутки женщина будет выпивать по 20 гр. чистого алкоголя, а мужчина 40 гр., у них начинает поражаться печень.
Еще одним фактором, приводящим к циррозу и необходимости пересадки, является аутоиммунный гепатит. Достаточно длительное время это заболевание можно контролировать с помощью гормональных противовоспалительных препаратов и других лекарств.
Кроме этого, пожилые представительницы слабого пола страдают первичным билиарным циррозом, при котором также единственным методом спасения жизни является пересадка.
Молодые мужчины нередко страдают склерозирующим холангитом, также приводящим к пересадке печени. У таких пациентов желчные протоки становятся непроходимыми.
Пересадку назначают в том случае, если цирроз поразил большую часть органа, при частых кровотечениях из вен пищевода, асците, печеночной коме, а также при явно слабой работе органа.
На фоне вирусных заболеваний печени или цирроза значительно увеличивается развитие рака печени – гепатоцеллюлярной карциномы.
Если размер опухоли невелик, пересадка может дать очень хорошие результаты. Операция по удалению опухоли чаще всего не очень эффективна, так как после нее часто развивается рецидив. Лишь в том случае, если рак не сочетается с циррозом, операция может быть действенной. Используется трансплантация и при других видах новообразований, например, при эндокринных опухолях.
Если раком поражены желчные протоки, существует высокий риск того, что даже после пересадки печени опять разовьется опухоль. Лишь если новообразование очень мало и перед пересадкой больной прошел химиотерапию и местную радиотерапию, существует шанс излечиться с помощью пересадки.
Если печень поражена метастазами, пересадка бесполезна, так как это означает, что метастазы присутствуют уже и в других органах.
Если при гепатите С осуществляют трансплантацию печени, то повторное заражение органа после пересадки наблюдается почти у ста процентов больных. Перерождение клеток в уже прижившемся органе под действием употребления иммунодепрессантов происходит скорее. У трети больных через пять лет после пересадки опять наблюдается цирроз и им опять нужно делать пересадку.
Гепатит С прогрессирует быстрее у:
- Людей старше 40 лет,
- При наличии цитомегаловируса,
- При употреблении кортикостероидов,
- При длительной холодовой ишемии органа перед пересадкой,
- При пульс-терапии мощными дозами кортикостероидов на фоне отторжения приживленного органа.
Применение противовирусных препаратов до операции и после нее уменьшает интенсивность повторного развития болезни после пересадки. Около 40% пациентов могут быть подвергнуты противовирусной терапии.
В Америке трансплантация стоит около 500 тыс. долларов.
В Европе операция по трансплантации печени стоит от 230 до 400 тысяч евро.
В Сингапуре за программу по пересадке, включающую 30 суток в больнице для пациента и неделю для донора придется выложить 120 тыс. евро.
В Москве пересадка обойдется в 2,5 – 3 млн. рублей.
В Украине от родственного донора можно пересадить часть органа за 100 тыс. гривен.
Автор: Пашков М.К. Координатор проекта по контенту.
источник
Рак печени с метастазами, сколько живут такие пациенты зависит в первую очередь от этиологии злокачественного поражения органа. Метастазирующий рак в печени, который развивается из раковых клеток других органов, наблюдается во много раз чаще первичной онкологии печеночных тканей. Этот орган в онкологический практике считается наиболее часто поражаемым метастатическими процессами.
Хроническое течение вирусного гепатита, особенно типа В. Такая инфекция, согласно статистическим данным, увеличивает вероятность развития печеночных новообразований примерно в 100 раз. Пациенты с циррозом печени. Врачи констатируют, что в 60-90% таких случаев происходит раковое перерождение тканей. Частые воспалительные и паразитарные заболевания печени способствуют образованию онкологии. Злоупотребление крепкими алкогольными напитками. Регулярный приём анаболических стероидов.
Рак печени с метастазами, как продлить жизнь таким пациентам во многом зависит от ранней диагностики заболевания. К сожалению, начальные стадии онкологии печени протекают бессимптомно и очень быстро прогрессирует. С этим связано преимущественное установление диагноза на поздних стадиях, когда прогноз болезни крайне неблагоприятный.
Основные признаки онкологического поражения печени с метастазами включают такие симптомы:
- Боль в правом подреберье, которая распространяется на живот и поясницу. Со временем интенсивность болевого синдрома нарастает и для обезболивания пациенту требуется принимать наркотические обезболивающие препараты. Для ранних стадий рака характерна боль во время физических нагрузок. На поздних этапах онкологии, болезненные ощущения становятся постоянными. Увеличение объёма живота. Образование печеночных метастазов, как правило, сопровождается патологическим накоплением жидкости в брюшной полости (асцит). В 50% больных врачи наблюдают желтуху. Окрашивание кожных покровов и склер в жёлтый цвет объясняется передавливанием желчевыводящих путей раковой опухолью. Общее недомогание, слабость, потеря работоспособности и быстрая утомляемость относятся к общераковым симптомам поздних стадий. Постоянная субфебрильная температура тела, которая иногда может достигать 38°. Потеря аппетита, дисфункция желудочно — кишечного тракта и, как следствие, резкая потеря массы тела.
Клиническая картина метастатического рака печени проявляется резко выраженной онкологической интоксикацией организма.
Рак печени с метастазами, “Сколько осталось жить?”, – этим вопросом постоянно задаются онкобольные. Выбор адекватного метода терапии может на некоторое время продлить сроки жизни.
В онкологической практике существуют следующие способы лечения рака печени с метастатическими поражениями:
Трансплантация печени возможна исключительно на ранних этапах заболевания. Поскольку, большинство опухолей данной локализации диагностируется на поздних стадиях, то количество операций по пересадке печени ничтожно мало. Ещё одной сложностью этой методики является подбор донора, который бы полностью соответствовал индивидуальным медицинским показаниям больного.
Частичная резекция печени
Для проведения такой операции также необходима ранняя диагностика и расположение опухоли в пределах одной печеночной доли. Иссечение части печени несёт опасность развития последующей острой печеночной недостаточности, которая очень тяжело поддается лечению в онкобольных пациентов.
Данная методика применяется для больных с неоперабельной формой такового поражения печени или в период ожидания на трансплантацию. Суть радиочастотной абляции заключается в локальном воздействии переменным током на очаг злокачественного роста. На сегодняшний день это лечение в сочетании с химиотерапией считается наиболее эффективным способом борьбы с метастазами печени.
Этот метод лечения включает хирургическое блокирование кровоснабжения тканей злокачественной опухоли с последующим введением цитостатического препарата.
Это противораковая терапия, которая проводится с помощью местного введения радиоактивных препаратов, которые вызывают некроз пораженного участка печени.
Традиционная химиотерапия и лучевая терапия
При раке печени практически не применяются, поскольку они в данном случае обладают низкой эффективностью.
Исход такового поражения печени, как правило, неблагоприятный. Рак печени с метастазами, сколько живут такие пациенты зависит от операбельности опухоли. Проведение оперативного вмешательства способно продлить жизнь больному до 1-3 лет.
Для онкобольных с неоперабельными формами злокачественного новообразования врачи-онкологи прогнозируют летальный исход болезни на протяжении 4 месяцев. В таких случаях комплексное противораковое лечение носит паллиативный характер. Все усилия врачей в таких случаях направляются на максимально возможное облегчение страданий пациента.
1. Орган обычно достаточно хорошего качества.
2. В некоторых странах религия не разрешает брать органы у трупов.
3. То, что орган уже есть и его не нужно искать, дает врачам возможность тщательно подготовиться.
Если пересаживают от взрослого ребенку, нужна лишь одна половина левой доли.
Современные российские ученые разработали методику пересадки правой доли. До нее легче добраться, она быстрее приживается, так как имеет большие размеры. Причем это не ухудшает состояния донора.
- Гепатиты вирусные (Кроме А), Врожденные аномалии развития, Гепатиты аутоиммунной природы: склерозирующий холангит, билиарный цирроз печени в первичной форме, Болезнь Вильсона, Поликистоз печени, Гемохроматоз, Онкологические заболевания печени (Не всегда), Муковисцидоз, Нарушение метаболизма альфа-1-антитрипсина, Печеночная недостаточность в острой форме, вызванная отравлением.
Перечисленные заболевания вызывают увеличение количества соединительных волокон в тканях печени. Постепенно их становится так много, что печень перестает выполнять свою функцию. Печень является незаменимым органом, так как она обеспечивает выведение ядовитых веществ из организма, терморегуляцию, метаболизм, переработку пищи.
На окончательной стадии разрушения органа у пациента появляются асцит, кровотечения в органах пищеварения, желтуха, ухудшается сон, увеличивается диаметр пищеводных вен. На такой стадии болезни пациенту грозит печеночная кома и летальный исход.
Временным решением проблемы неработающей печени является Альбуминовый гемодиализ. Но эта процедура может помочь на считанные часы. Чаще всего ее назначают уже после трансплантации, до тех пор пока уже пересаженный орган не начнет свою работу.
- Неконтролируемые изменения работы жизненно важных органов, Любые неизлечимые инфекции, локализующиеся в других органах, Злокачественные новообразования, находящиеся в других органах, Неустраняемые пороки развития, существенно сокращающие продолжительность жизни.
- Тромбоз брыжеечной и воротной вен, Перенесенные в прошлом хирургические вмешательства на внутренних органах и печени.
1. От погибшего человека, у которого совершенно здоровая печень,
2. От живого человека. Изымается лишь часть печени. Процедура безопасна для донора, ведь даже после изъятия части печени уже через некоторое время ее объем достигает 85% прежнего.
В связи с тем, что найти целую здоровую печень от умершего донора очень сложно, в мире все больше используют часть органа, изъятую у здорового и живого родственника пациента.
На животе больного делается надрез в форме буквы L. Для того чтобы откачать из печени кровь и жидкость, применяется специальный прибор. В брюшную полость вводятся дренажные трубки и оставляются там, иногда, на несколько дней.
Первое время вместо пока еще не «запущенной» в ход печени ее работу выполняет аппарат «искусственная печень».
В период восстановления очень важным является супрессия иммунитета, который будет пытаться отторгнуть чужеродные ткани. Наиболее вероятным отторжение является первые полгода после трансплантации.
1. Не нужно ожидать появления «подходящего трупа»,
2. Орган лучше приживляется,
3. Можно пить меньше иммуноподавляющих препаратов,
4. Период холодовой ишемии печени донора уменьшается (Особая подготовительная процедура),
5. Ускоряется процесс подготовки органа.
1. Существует вероятность осложнения у донора,
2. Техника операции более тонкая. Доктор должен иметь не только практику сосудистого хирурга, но и опыт по хирургии печени,
3. В связи с тем, что пересаживается лишь небольшая часть, ее следует правильно «подогнать» под организм пациента,
4. Вероятность возврата первичного заболевания у реципиента увеличивается.
2. Иммунологические проблемы. Печень занимает особое отношение к иммунной системе. Она менее уязвима, чем другие органы. Но, несмотря на это, у многих пациентов присутствуют признаки отторжения в большей или меньшей степени. Отторжение может быть острым (С ним можно успешно бороться) и хроническим (Такая форма не поддается контролю). При пересадке части органа от живого родственника отторжение, практически, не наблюдается.
3. Кровотечение – наблюдается в среднем в 7,5% случаев.
4. Сосудистые осложнения: стеноз печеночной артерии, тромбоз, синдром обкрадывания. Наблюдаются в среднем в 3,5% случаев. Осложнения этой категории очень опасны и нередко приводят к необходимости повторной пересадки. Развиваются такие осложнения по вине хирурга. Если осложнение обнаруживается на ранней стадии и срочно приняты меры, положение может быть спасено.
5. Тромбоз либо стеноз воротной вены. При пересадке от живого донора наблюдается в среднем в 1,3% случаев. Обнаруживается по определенным признакам и с помощью УЗИ. Принятые срочно меры могут спасти исход операции.
6. Обструкция печеночных вен. Встречается редко и чаще всего по ошибке хирурга. Чаще наблюдается при пересадке части органа.
7. Билиарные стриктуры и желчеистечение. Наблюдаются достаточно часто в 25% случаев независимо от возраста пациента.
8. Синдром малого размера трансплантата (Только при пересадке от живого донора) наблюдается, если врачи неправильно вычислили размер пересаживаемой части. Если признаки не исчезают в течение двух суток, необходимо делать повторную трансплантацию.
9. Инфицирование. У многих пациентов инфицирование протекает без клинических проявлений. У некоторых же возможно развитие воспаления легких и даже летальный исход. Для предупреждения инфицирования, пациент должен принимать антибиотики, до тех пор пока не будут удалены все дренажи и катетеры.
Чтобы процесс приживления органа шел успешно, пациенту ни в коем случае нельзя приостанавливать прием препаратов по собственному желанию.
Кроме этого, прием любых других лекарств тоже должен осуществляться только после консультации гепатолога. Иммуносупрессоры придется пить до конца жизни, но подавляющее большинство больных привыкают и не испытывают никаких неудобств в связи с этим.
Психологические проблемы у пациентов после подобной операции наблюдаются крайне редко, поэтому они хорошо адаптируются в обществе.
Выживаемость на протяжении года в первой группе составляет 60%, на протяжении 5 лет – 35%.
Выживаемость на протяжении года во второй группе составляет 85%, на протяжении 5 лет – 80%.
- Нарушения обменных процессов, Холестатические нарушения, Цирроз печени, Острая печеночная недостаточность, Врожденный порок формирования желчных протоков (Билиарная атрезия).
Наиболее предпочтительным является, в таком случае, метод пересадки от живого донора, являющегося кровным родственником.
В период подготовки проводится резонансная томография, позволяющая обследовать мелкие кровеносные сосуды и желчные протоки. Чаще всего используют боковую часть левой доли печени. Это связано с тем, что расположение сосудов в ней наиболее подходящее для детского организма.
При отравлении бледной поганкой печень тут же перестает функционировать и восстановить ее работу не представляется возможным.
Процедура длилась 10 часов. Операция прошла достаточно успешно. Девочка чувствует себя хорошо. Времени, правда, прошло не так много (Всего, около года), но данный факт дает надежду на то, что в будущем подобные операции станут вполне нормальным явлением.
Если в сутки женщина будет выпивать по 20 гр. чистого алкоголя, а мужчина 40 гр., у них начинает поражаться печень.
Еще одним фактором, приводящим к циррозу и необходимости пересадки, является аутоиммунный гепатит. Достаточно длительное время это заболевание можно контролировать с помощью гормональных противовоспалительных препаратов и других лекарств.
Пересадку назначают в том случае, если цирроз поразил большую часть органа, при частых кровотечениях из вен пищевода, асците, печеночной коме, а также при явно слабой работе органа.
Если печень поражена метастазами, пересадка бесполезна, так как это означает, что метастазы присутствуют уже и в других органах.
- Людей старше 40 лет, При наличии цитомегаловируса, При употреблении кортикостероидов, При длительной холодовой ишемии органа перед пересадкой, При пульс-терапии мощными дозами кортикостероидов на фоне отторжения приживленного органа.
Применение противовирусных препаратов до операции и после нее уменьшает интенсивность повторного развития болезни после пересадки. Около 40% пациентов могут быть подвергнуты противовирусной терапии.
В Европе операция по трансплантации печени стоит от 230 до 400 тысяч евро.
В Сингапуре за программу по пересадке, включающую 30 суток в больнице для пациента и неделю для донора придется выложить 120 тыс. евро.
В Москве пересадка обойдется в 2,5 – 3 млн. рублей.
В Украине от родственного донора можно пересадить часть органа за 100 тыс. гривен.
По результатам опроса оказалось, что чем сильнее больной верит во Всевышнего, тем легче ему восстанавливаться после операции. Исследователи полагают, что положительную роль в выздоровлении играет и периодическое посещение храма.
источник