Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…

- Вероятные причины развития цирроза печени
- Основные стадии цирроза печени
- Особенности последнего этапа цирроза печени
- Возможные осложнения последней стадии заболевания
Пораженный циррозом орган постепенно перестает выполнять свои основные функции. Это приводит к тому, что печень прекращает утилизировать шлаки и токсины и они попадают в кровь, отравляя при этом весь организм. Для того чтобы поддерживать организм на нормальном уровне жизнедеятельности и отдалить наступление тяжелого состояния, лечение цирроза необходимо начинать на самых первых стадиях.
Чаще всего, развитие цирроза происходит под влиянием следующих факторов:
врожденные печеночные патологии, например, такие как отсутствие желчных протоков;
- поражение клеток печени в результате длительного приема определенных лекарственных препаратов;
- инфекционные болезни, такие как токсоплазмоз;
- паразитарные поражения печенки, к примеру, глистом эхинококком;
- хронический алкоголизм, поскольку содержащийся в спиртных напитках этанол, необратимо уничтожает здоровые печеночные клетки;
- заражение вирусным гепатитом;
- генетическая предрасположенность.
Поражение и разрушение печени при этом заболевании происходит постепенно. Выделяют три основных этапа протекания этого заболевания.

Коварность этого этапа заключается в том, что несмотря на вяло выраженные симптомы, в организме начинают происходить необратимые последствия. Именно в этот период, в печени активно развиваются воспалительные и некротические процессы, которые с каждым днем поражают все большую область печеночной ткани.
Хотя ярко выраженные симптомы, характеризующие явное ухудшение общего состояния больного, отсутствуют, цирроз продолжает развиваться и со временем, переходит во вторую стадию.
Второй этап болезни начинает проявляется более яркими симптомами, чем первым. У человека могут наблюдаться следующие изменения:
- частичное либо полное пожелтение кожных покровов;
- чувство постоянной тяжести в верхней области живота;
- кожный зуд;
- тошнота;
- покраснение ладоней;
- незначительное повышение температуры;
- отсутствие аппетита либо насыщение малым количеством пищи;
- заметная потеря веса;
- может наблюдаться потемнение мочи.
На этом этапе развития цирроза, печень медленно начинает перерождаться. Постепенно, здоровые клетки начинают замещаться соединительной тканью. Несмотря на то что на этой стадии практически все функции печени сохранены, ткани органа заметно уплотняются.
При обращении к врачу на этом этапе развития цирроза, уже можно пропальпировать увеличенную печеночную область. Внешне, становится заметным увеличенный объем живота, который особенно выделяется на фоне общей потери веса больного.
Цирроз печени, последняя стадия которого характерна полным перерождением ткани органов, в медицине называется этапом декомпенсации. На этой стадии происходит полная замена здоровых печеночных клеток фиброзной тканью, что становится причиной полной потери печенью всех своих функций.
Последний этап цирроза имеет ярко выраженные симптомы:
постоянная тошнота и частая рвота;
- значительное повышение температуры;
- расстройство кишечника;
- происходит атрофирование мышц междуреберной области, а также верхнего пояса;
- человек испытывает резкую слабость.
Данная стадия характерна наступлением осложнений, которые в большинстве случаев, несовместимы с жизнью и приводят к летальному исходу.
К самым частых осложнениям, возникающим на последней стадии цирроза, являются:
- Портальный тромбоз и открытие желудочно-кишечных кровотечений. Характерным симптомом последней стадии этой болезни становится нарушение печеночного кровообращения. Со временем, в брюшной полости начинают формироваться разнообразные перитоки. Распространенным явлением на этой стадии становится развитие варикозного расширения пищеводных вен. Этот процесс для больного может происходит совершенно безболезненно. Человек не ощущает никакой боли либо дискомфорта. Но несмотря на практически бессимптомное течение формирования тромбозов и расширения вен, часто, этот процесс приводит к открытию сильных внутренних кровотечений. В большинстве случаев, это становится причиной смерти пациента.
- Последняя стадия цирроза практически неизбежно сопровождается развитием асцита. Поскольку печень подвергается необратимым изменениям, которые влияют на дальнейшую всего работу организма, в брюшной полости происходит нарушение внутреннего кровообращения. Подобные метаболические изменения, а также изменения кровотока становятся причиной образования жидкости в брюшной полости. Это состояние называется асцитом. Со временем, скапливаемая в брюшной полости жидкость может начать давить на легкие, что приводит к развитию дыхательной недостаточности.
- Развития разнообразных инфекционных осложнений также становятся характерными признаками последней стадии развития цирроза печени. У больных на данном этапе может развиваться инфекционная пневмония, заболевания мочевых путей либо развитие бактериального перитонита внутренних органов.
- Образование гепатогенных язв, которые поражают двенадцатиперстную кишку, а также желудок человека, характерно для последней стадии развития цирроза печени. Нарушенный внутренний кровоток, который провоцируется циррозом, способствует патологическому расширению как крупных сосудов, так и мелких капилляров. По этой причине, на слизистой органов ЖКТ могут образовываться эрозии и язвы. Рано или поздно, они могут стать причиной открытия сильного внутреннего кровотечения.
- Печеночная кома может стать следствием разрушающего действия на организм последней стадии цирроза. Из-за неспособности печени очищать организм должным образом, уровень интоксикации в крови постепенно возрастает. В конечном итоге, в организме накапливается большое количество продуктов белкового распада, которые являются токсическими и аммиака, пагубно влияющего на работу головного мозга. Поскольку без помощи печени, организм не в состоянии справляться с функцией детоксикации, человек впадает в кому.
Накапливаемый в организме аммиак влияет на работу головного мозга и угнетающе действует на ЦНС. По этой причине, симптомы цирроза проявляются и в психоэмоциональном состоянии человека. Он становится апатичным, может жаловаться на резкое ухудшение памяти. В некоторых случаях, на последней стадии цирроза, человек начинает бредить и теряет ощущение реальности.
Несмотря на то что прогрессирование цирроза является неизбежным и полностью остановить декомпенсацию печеночных клеток невозможно, вовремя проведенная диагностика и правильно подобранное лечение, долгое время могут поддерживать организм человека на работоспособном уровне. На сегодняшний день при своевременной терапии, больные циррозом могут жить несколько десятков лет.
Печеночная кома представляет собой завершающий этап в прогрессировании печеночной недостаточности.Развитие недостаточности возможно при циррозе печени. Развитие этого нарушения происходит на фоне возникновения тяжелой интоксикации организма, спровоцированной патизменениями и механическими повреждениями. Помимо этого, развитие нарушения происходит в результате гибели большой части печени при травмировании, некрозах или частичном удалении в процессе оперативного вмешательства. Печеночная кома способна возникнуть в процессе прогрессирования острых и хронических недугов. В результате прогрессирования коматозного состояния наблюдается появление симптомов повреждения ЦНС организма.
Печеночная кома существует в двух видах:
- гепатоцеллюлярная форма;
- шунтовая форма.
Гепатоцеллюлярная форма коматозного состояния является формой патнарушения, возникающей как результат тяжелого повреждения большой части клеток печеночной ткани при развитии гепатита или интоксикации химическими веществами. Помимо этого, патнарушение способно возникнуть при отравлении грибами или развитии недугов, имеющих инфекционный характер.

Помимо двух указанных разновидностей печеночной комы, существует еще и смешанная печеночная кома, при которой наблюдается, наряду с распадом клеточных структур печеночной ткани, шунтирование портальной системы.
Основные причины развития такого патнарушения, как печеночная кома:
- злоупотребление алкоголем;
- медикаментозное отравление;
- употребление наркотических средств.
Развитие шунтовой комы способен спровоцировать прием пищевых продуктов, богатых белками животного происхождения.
Основным фактором, предрасполагающим к развитию печеночной комы, может быть отравление аммонием и его производными и ароматическими аминокислотами, так как формирование из этих соединений нетоксичных продуктов осуществляется клетками печени.

При дальнейшем развитии печеночной комы состояние пациента начинает усугубляться, появляются следующие признаки:
- сознание начинает путаться;
- больной периодически начинает стонать или кричать;
- больной чутко реагирует на внешние раздражающие воздействия (появляются болевые ощущения при проведении пальпации);
- возникает подергивание мышц лица и конечностей;
- возникновение спазма мускулатуры челюсти.
Развитие геморрагического синдрома характеризуется возникновением кровоизлияний в слизистой оболочке рта и слизистой ЖКТ.
Печеночная кома характеризуется развитием менингеальных симптомов Кернинга и Брудзинского, усиливаются сухожильные рефлексы. В процессе развития печеночной комы развиваются специфические симптомы, такие как:
- появление печеночного запаха изо рта;
- желтушность;
- тремор рук.
Один из специфических симптомов, возникающих при коматозном состоянии, появление свободной жидкости в брюшной полости, так называемый отечно-асцитический синдром.
Терминальная стадия коматозного состояния характеризуется развитием почечной недостаточности с присоединением к ней инфекционного процесса и развитием сепсиса. В организме наблюдается повышение уровня билирубина. В процессе прогрессирования этой стадии наступает глубокая кома.
Основные признаки наступления глубокой комы следующие:
- больной становится неподвижным;
- прекращается двигательное возбуждение;
- возникают судороги;
- кожные покровы лица приобретают маскообразность;
- зрачки прекращают реагировать на световое раздражение.
Помимо этого, в процессе развития патнарушения возникают арефлексия, ригидность мышц затылка. Происходит падение артериального давления, пульс становится нитевидным, возрастает тахикардия, выявляется паралич сфинктеров, происходит остановка дыхания.

Лечение коматозного состояния требует использования витаминной терапии. Помимо этого, лечение предполагает использование кокарбоксилазы, препаратов калия, растворов глюкозы, дополнительно требуется проводить обильное парентеральное введение жидкости.
Лечение коматозного состояния проводят при помощи применения аргинина и глютаминовой кислоты, что позволяет обезвредить аммиак, концентрирующийся в крови. При развитии психомоторного возбуждения лечение недуга проводится при помощи применения галоперидола. В случае развития в организме выраженного метаболического ацидоза лечение осуществляется при помощи введения раствора бикарбоната натрия с концентрацией последнего, равной 4%. При выраженном метаболическом алкалозе лечение проводится при помощи введения большого объема калия в организм.
В процессе проведения лечебных процедур используются глюкокортикостероидные медпрепараты в больших дозировках. В процессе лечения запрещено использовать мочегонные препараты. При развитии печеночно-клеточных ком применяется обменное переливание крови, которое может составлять до 5-6 л в день. Требуется проведение своевременного перитонеального или экстракорпорального гемодиализа.
Прогноз имеет большое значение для лиц, которые имеют тяжелые формы коматозного состояния. Такие состояния больного характеризуются очень высокой степенью смертности, которая составляет около 80% от общего числа случаев развития комы. Прогноз течения недуга зависит от своевременности проведения лечения и способности печеночной ткани к регенерации. Для того чтобы сделать прогноз в отношении развития комы, требуется учитывать большое количество факторов, таких как возраст человека, промежуток времени от первых проявлений желтухи до первых признаков развития коматозного состояния, интенсивность психоневрологических сбоев.
При своевременном проведении лечения прогноз в отношении недуга является благоприятным, однако если в анамнезе имеется недостаточность, то прогноз считается неблагоприятным.
Пациента и его родственников интересует вопрос о том, сколько живут пациенты с таким диагнозом. Однозначно на такой вопрос ответить невозможно вследствие того, что на течение недуга оказывает влияние большое количество факторов.
Цирроз печени – болезнь хронического характера, при которой происходит частичная или полная деструкция печени, орган сморщивается и становится меньше. В первую очередь, данное заболевание опасно своими осложнениями (анемия, печеночная кома, внутренние кровотечение и другие).
- Основные осложнения при заболевании
- Кровоизлияния
- Воспаление брюшной полости
- Энцефалопатия печени
- Онкологические осложнения
- Как предотвратить развитие осложнений?
Осложнения цирроза печени являются серьезной опасностью для пациента. Они вызывают анемию и требуют экстренной помощи. Выделяют следующие виды осложнений:
- кровоизлияние из варикозно раздутых вен в пищеварительном тракте;
- инфекционное воспаление и прогрессирование перитонита;
- рак печени;
- энцефалопатия печени или печеночная кома.
Кровотечение при циррозе печени возникает, когда рубцовая ткань сдавливает сосуды печени. Происходит перераспределительный процесс в системе кровотока, отчего вены в пищеводе перегружаются работой. Вены становятся шире, извилистее, а их стенки – гораздо тоньше, чем в нормальном состоянии. Повышенное артериальное давление, колоссальные нагрузки, рвотные позывы, спазмы провоцируют разрывы вен, появляется кровоизлияние.

- алая кровь при рвоте;
- головокружение и состояние слабости;
- пониженное артериальное давление;
- жидкий стул черного цвета;
- прогрессирует анемия.
Не только анемия страшна при таком осложнении, но и серьезное ухудшение функционирования гепатоцитов. Анемия и гиповолемия негативно сказываются на состоянии печеночной паренхимы. Анемия снижает поставку кислорода к гепатоцитам.
Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Возникновение кровоизлияния из вен пищевода с варикозным расширением требует неотложной госпитализации в отделение хирургии ближайшей больницы.
В учреждении здравоохранения врачами проводится остановка кровоизлияния путем ввода специального зонда. Устройство, сдавливая вены, помогает осуществить прекращение кровотечения. С целью остановки кровоизлияния также применяется лечебная гастроскопия.
Наличие при циррозе жидкости в брюшной полости провоцирует прогрессирование перитонита – воспалительного процесса брюшной полости.

- сильный болевой синдром в области печени;
- плохое самочувствие;
- повышенная температура;
- задерживаются газы и стул;
Терапия проводится исключительно в отделении хирургии. Зачастую при лечении назначаются антибиотики. Также применяется прокалывание брюшной стенки медицинской иглой, чтобы удалить собравшуюся там жидкость.
Состояние печеночной комы, или, по-другому, энцефалопатии печени, возникает при отказе органа осуществлять свои функции. Стандартные первые признаки печеночной комы как осложнения цирроза печени:
вялое и сонное состояние;
- нарушенное сознание, которое проявляется в дезориентации пациента во времени и пространстве, растерянности, возможных галлюцинациях;
- усиливается желтушность кожного покрова;
- появляется «печеночный» запах изо рта (такой запах очень сильно походит на запах аммиака).
При возникновении подобных симптомов печеночной комы следует сразу же вызывать скорую помощь. Лечение необходимо начать как можно раньше, потому как каждая минута может стоить пациенту возможности поправиться.
Печеночная кома лечится в реанимационном отделении. Медикаментозные препараты вводятся внутривенным способом, а очищение крови проводится с помощью плазмафереза и гемодиализа.
При онкологических заболеваниях прогрессирование опухоли происходит, как правило, при наличии цирроза. При заболевании наблюдаются симптомы внезапного ухудшения состояния, анемии, быстрой утраты веса, болевого синдрома в правой верхней части живота.

Прогрессирование рака печени при циррозе может ограничиться в лечении исключительно терапевтическими процедурами. Как правило, при таком осложнении прогноз болезни неблагоприятный.
Профилактика возможного кровоизлияния из раздутых варикозом вен заключается в назначении средств группы бета-блокаторов. Такую же цель преследует эндоскопическое склерозирующее лечение – патологические вены обкалываются специальными средствами и оказывается хирургическая помощь.

Также в это время назначаются препараты, обезвреживающие продукты азотистого обмена, и средства, уменьшающие время всасывания данных продуктов азотистого обмена в кишечнике.
Стоит сказать, что выбор того или иного препарата, методики лечения, схемы действий при циррозе печени должен быть согласован еще на начальной стадии заболевания с лечащим врачом.
Если методики терапии не дают нужного целебного эффекта, и цирроз продолжает прогрессировать, то пациенту, скорее всего, понадобится трансплантация печени.
Профилактические мероприятия по предупреждению прогресса заболевания основываются на предупредительных действиях и своевременной терапии первоисточников болезни (как правило, это исключение злоупотребления алкогольными напитками и влияния хронических вирусных гепатитов).
Назначение лечения определяется идентификацией и коррекцией любой патологии. Пероральным методом больным можно принимать Лактулозу.
Кома и ступорозные состояния требуют использования лактулозных клизм и назогастрального применения зонда. Стандартная доза предоставляется перорально от 15 до 30 мл каждые 7-8 часов либо же 300 мл вводят клизмой. Дозу выбирают так, чтобы дефекация происходила от 2 до 4 раз в день, отчего общая картина должна значительно улучшиться.
Эффективность применения Лактулозы определяется уже в первый день после старта лечения. При сохранении выраженной энцефалопатии, к применению Лактулозы добавляют Неомицин.

При лечении пациентов с алкогольным циррозом необходимо учитывать, что с высокой вероятностью могут повредиться другие органы и системы человека – сердечно-сосудистая система, почки, поджелудочная железа, ЦНС и ПНС.
Пациенты с вирусным происхождением цирроза печени с условием компенсирования функционала печени могут получать противовирусную терапию. Однако следует всегда оценивать возможный риск прогрессирования побочных действий от лечения и вероятную пользу от терапии.
Общие принципы терапии осложнений цирроза печени представлены следующим образом:
устранить этиологический фактор болезни печени – возможно, как правило, при алкогольной или вирусной форме цирроза;
- устранить триггерные и отягощающие факторы печеночной энцефалопатии (комы): остановить кровоизлияния, скорректировать гиповолемию, поддержать кислотно-щелочной и электролитный баланс, ликвидировать инфекционные процессы и так далее;
- санировать кишечник, чтобы удалить азотсодержащие субстанции. Это, в первую очередь, необходимо при условии кровотечения в желудочно-кишечном тракте, перегрузке белками и запорах. Высокая эффективность применения клизм, которые позволяют произвести очищение толстой кишки на практически всем ее протяжении;
обеспечить диету, которая включает употребление белка в виде протеина растительного происхождения, так как такие белки легче усваиваются организмом, а также предотвращение анемии. Процессы катаболизма предотвращаются поступающими белками в размере не меньше 60 г в день. Как только симптомы энцефалопатии печени устранены, доза белков в день должна быть увеличена до 80-100 г в день;
- обеспечить калорийность пищи, которая должна составлять 1900-2500 ккал в день. Такого показателя можно достичь употреблением жиров (80-140 г) и углеводов (300-340 г). Поступление углеводов позволит сократить концентрацию аммиака в плазме, но следует учитывать, что пациентам с циррозом характерно нарушение расщепления глюкозы, поэтому необходимо назначение инсулина.
источник
Циррозом печени называют серьезное патологическое состояние самой крупной железы организма, при котором происходит диффузное разрастание соединительнотканных волокон в ее тканях. Для заболевания характерна ускоренная регенерация печеночной паренхимы. Скорость процесса восстановления настолько велика, что сопровождается образованием незрелых гепатоцитов (клеток железы), результатом чего становится изменение анатомо-функциональных особенностей органа.
Попросту говоря, печень больше не может в полной мере выполнять свою работу. С прогрессированием заболевания состояние железы и самого пациента постепенно ухудшается. Цирроз опасен своими осложнениями: артериальной гипотензией, развитием геморрагического синдрома, появлением «сосудистых звездочек», гинекомастии у мужчин и гирсутизма у женщин, возникновением асцита, гепаторенального и гепатопульморального синдромов.
Печеночная кома при циррозе печени – еще одно серьезное осложнение, которое проявляется резким угнетением функций центральной нервной системы (ЦНС). Коматозное состояние является последней стадией печеночной энцефалопатии. В статье рассмотрено, что представляет собой патология, как проявляется и можно ли вылечить пациента, страдающего подобным расстройством.
Так как гепатоциты на фоне цирроза не могут выполнять свои функции, нарушается процесс обезвреживания аммиака и других токсических веществ, которые поступают из кишечника. У здорового человека аммиак принимает участие в цикле Кребса-Гензелейта, то есть в процессе синтеза мочевины. Более того, только клетки печени имеют полный набор ферментативных веществ, необходимых для этих химических реакций.
При нарушении работы гепатоцитов аммиак остается неионизированным, то есть в такой форме, которая легко проникает через гематоэнцефалический барьер. Результатом становится кислородное голодание клеток ЦНС. Развитие специфической симптоматики объясняется синтезом в головном мозге ложных трансмиттеров (бета-фенилэтаноламин, октопамин) и резким снижением выработки достаточного количества нормальных трансмиттеров (допамин, норадреналин).
Симптомы поражения ЦНС на фоне цирроза печени наблюдаются у каждого третьего пациента. Разница лишь в степени их выраженности. Причинами развития патологии считаются следующие факторы:
- превышение допустимого уровня церебротоксических веществ, свободно циркулирующих в крови, а также продуктов обменных процессов и ложных нейротрансмиттеров (фенолы, аммиак, ацетон, низкомолекулярные кислоты, глуматин, аспарагин и т.д.);
- изменение кислотно-щелочного равновесия и баланса электролитов в крови: уменьшение количества калия и натрия, хлора, увеличение показателей азотистых веществ, изменение уровня рН;
- другие изменения: снижение или увеличение уровня гликемии, уменьшение объема циркулирующей крови, развитие портальной гипертонии и коллатерального кровотока.
Если специалист наблюдает появление симптоматики печеночной энцефалопатии у пациента, назначается ряд дополнительных исследований, при помощи которых определяются причины прогрессирования состояния. К ним относят:
- появление кровотечения из любого отдела желудочно-кишечного тракта (ЖКТ);
- присоединение бактериальных инфекций;
- прием медикаментов (мочегонных средств, седативных препаратов, лекарств опиоидной группы и др.);
- злоупотребление спиртным;
- прогрессирование непосредственно цирроза;
- чрезмерное включение в рацион питания белковых продуктов;
- гепатоцеллюлярная карцинома;
- проведение лапароцентеза в недавнем прошлом.
В зависимости от механизма развития патологического состояния, различают несколько клинических форм печеночной комы: «спонтанная» (эндогенная, печеночно-клеточная), портокавальная (экзогенная, шунтовая), смешанная и «ложно-печеночная» (минеральная, сложная).
«Спонтанная» кома является результатом омертвения клеток железы. Печень больше не может принимать участия в процессе обезвреживания токсических веществ, превышение допустимого уровня которых негативно сказывается на состоянии ЦНС. Более того, на клетки головного мозга токсическим образом действуют и те вещества, которые выделяются в процессе некроза гепатоцитов. Такой тип комы характерен для цирроза печени на фоне ее вирусного поражения.
Портокавальный тип коматозного состояния основывается на истинной интоксикации аммиаком. Такой вид патологического состояния характерен для образования выраженных портокавальных анастомозов, возникает на фоне циррозных изменений после создания шунта хирургическим методом. Чаще при циррозе печени наблюдается смешанная форма комы, на фоне которой сочетаются и омертвение гепатоцитов, и сброс аммиака по портокавальным анастомозам.
Последняя форма печеночной комы («ложно-печеночная») развивается в результате резкого изменения баланса электролитов в крови. Чаще возникает при удалении лишней жидкости из брюшной полости на фоне цирроза. Также коматозное состояние разделяют по скорости течения:
- Медленный вариант – период предшественников может наблюдаться на протяжении 1-2 недель, период прекомы – от нескольких часов до 2 дней, глубокая кома – до 3-х суток.
- Острый вариант – период предшественников и прекомы – до 3 часов каждый, характеризуется выраженной симптоматикой, глубокая кома – от нескольких часов до 2-х суток.
- Подострый и хронический вариант – наблюдаются крайне редко, развиваются на протяжении нескольких недель-месяцев.
Перед возникновением непосредственно коматозного состояния симптоматика печеночной энцефалопатии проходит 3 стадии. Первая стадия характеризуется нарушением поведенческих реакций, изменением настроения и ритма сна. Пациенты жалуются на повышение температуры тела, носовые кровотечения, усиление желтушности кожи.
Вторая стадия проявляется усилением всей вышеизложенной симптоматики. Возникает нарушение ориентации в пространстве, появляются обморочные состояния и головокружение. Речь становится замедленной, пациент не отвечает на заданные вопросы или делает это заторможено. В выдыхаемом воздухе слышен специфический «печеночный» запах.
Третья стадия характеризуется состоянием ступора. Пациент практически постоянно спит, очень тяжело пробуждается. Появляется бессвязная речь, больной не реагирует на вопросы или, наоборот, его реакция слишком возбуждена (сопровождается возгласами, криками, двигательным беспокойством).
Симптомы непосредственно комы:
- отсутствие сознания;
- постепенное исчезновение спонтанных движений и реакций на раздражители;
- расходящееся косоглазие;
- зрачковые реакции отсутствуют;
- возникновение судорог;
- появление патологических подошвенных рефлексов;
- замедление ритма и уменьшение амплитуды на ЭЭГ.
| Степень комы | Характерные проявления |
| Кома I степени | Врачи наблюдают состояние сна или ступора, больной реагирует на болевые раздражители, но менее выраженно. Пациент в состоянии глотать, поворачиваться в постели, наблюдается гипертонус мышц. Зрачки в полной мере реагируют на свет, могут наблюдаться косоглазие и маятниковые движения глазных яблок. |
| Кома II степени | Состояние напоминает очень глубокий сон, при котором практически невозможно установить контакт с пациентом. Наблюдается слабая реакция на болевые раздражители, движения хаотичные, их редко получается зафиксировать. Зрачки сужены и слабо реагируют на свет, шумное и громкое дыхание. Появляются судорожные сокращения отдельных групп мышц, некоторые рефлексы сохранены, другие – резко ослаблены. |
| Кома III степени | Отсутствует сознание, ряд рефлексов и реакция на боль, зрачки сужены и не реагируют на свет. Наблюдается гипотонус мышц, иногда – судорожные сокращения. Пациент непроизвольно мочится и производит акт дефекации. Специалисты отмечают редкое поверхностное дыхание, артериальную гипотонию, гипотермию. |
| Кома IV степени | Характеризуется полным отсутствием рефлекторных ответов, тонус мышц отсутствует, наблюдается расширение зрачков и снижение температуры тела. Резко угнетены функции дыхания и сердца, возможна смерть. |
Основными задачами проводимых терапевтических мероприятий являются профилактика прогрессирования патологического процесса и достижение компенсации печеночной недостаточности. Существующие методы лечения можно разделить на несколько групп:
- традиционное лечение – те способы и мероприятия, которые доступны и проводятся в каждом стационаре;
- современные подходы – используются в специальных условиях при постоянном контроле лабораторных показателей пациента, осуществляются при наличии хирургической и реанимационной служб медицинской помощи;
- перспективные методы – применяются исключительно в специализированных узкопрофильных гепатологических центрах.
Если пациент имеет симптомы печеночной энцефалопатии и у него существует риск развития коматозного состояния, необходима срочная госпитализация в стационар. Назначается строгий постельный режим, что позволяет обеспечить покой для больного органа, улучшить кровоснабжение пораженной области и создать условия для регенерации железы.
Далее следует организовать правильный режим питания для больного. Если человек может кушать самостоятельно, для него следует подготовить маленькие порции блюд. Питание частое, витаминизированное, общий суточный калораж – 1500-2000 ккал. При отсутствии возможности кушать самостоятельно, используют парентеральный метод введения или питание через зонд. Важно полностью исключить потребление продуктов, имеющих в составе белки животного происхождения.
Обязательной считается витаминотерапия. Врачи назначают витамин В12, викасол, кокарбоксилазу, аскорбиновую кислоту. Основа лечения – дезинтоксикационная терапия. Пациентам вводят не менее 2,5 л жидкости в день (Реополиглюкин, Неокомпенсан, раствор глюкозы, Гемодез).
Чтоб снизить выраженность аммиачной интоксикации, на современном этапе используется препарат L-орнитин-L-аспартат. Механизм действия медикамента основывается на восстановлении орнитинового цикла образования мочевины и связывании токсина с глутаматом с дальнейшим синтезом глутамина в печени, мышечной ткани и клетках головного мозга.
Параллельно специалисты проводят мероприятия, направленные на профилактику развития кишечной аутоинтоксикации. Назначаются сифонные клизмы для своевременного очищения кишечника (2-3 раза в сутки). В промывные воды добавляют неадсорбируемые антибактериальные средства. Также пациенты принимают препараты на основе лактулозы и сорбитол.
При необходимости назначаются следующие мероприятия:
- восстановление водно-электролитного равновесия;
- насыщение клеток организма кислородом (гипербарическая оксигенация, оксигенотерапия);
- контроль и коррекция состояния свертываемости крови;
- улучшение кровообращения;
- купирование ДВС-синдрома.
Для уменьшения проявлений интоксикации применяются следующие аппаратные методы лечения:
- лимфосорбция – процедура очищения лимфы посредством ее пропускания через специальные фильтры с сорбентами;
- гемосорбция – очищение самой крови посредством пропуска через сорбенты;
- плазмаферез – метод забора крови у пациента с дальнейшей ее очисткой и возвращением обратно в кровоток. Процедура проводится вне тела больного;
- гемодиализ – применение аппарата «искусственной почки»;
- MARS–терапия – проведение диализа посредством использования альбумина в качестве диализата.
Сколько живут пациенты с печеночной комой, зависит от того, в какой момент было диагностировано состояние и начато лечение. Из прекомы пациента легче «вытащить», чем при коме (в любой из ее стадий). Для более благоприятного прогноза специалисты рекомендуют следовать такому изречению: «Применение лекарственных средств при печеночной энцефалопатии должно быть обоснованным и экономичным, ограниченным». Успех терапии также будет зависеть от рациональности выбранных методик и готовности к оказанию реанимационных мероприятий.
источник
Патологии печени сегодня выходят на одно из первых мест по распространенности среди жителей нашей страны. Наибольшую опасность представляет такое осложнение многих патологий, как печеночная кома. Чтобы понять, что это такое и чем опасна патология, необходимо подобно разобраться в причинах ее возникновения, механизме развития, выяснить, можно ли вылечить заболевание и как увеличить продолжительность жизни пациентов с данным диагнозом
Кома представляет собой последнюю стадию печеночной недостаточности. По сути, кома – это патологическое коматозное состояние, связанное с полным угнетением функций печени. Характеризуется ухудшением состояния, обмороком, нарушением дыхания, кровообращения, снижением жизнедеятельности человека. В большинстве случаев конечный итог патологии – летальный исход.
Печеночная кома не является самостоятельным заболеванием, а становится следствием прогрессирования имеющейся болезни. Также спровоцировать появление болезни может токсическое поражение организма.
Причиной появления комы могут стать:
вирусный гепатит любого типа;
Основные факторы патогенеза:
- Гипогликемия. Нарушается гликогенез и гликогенолиз.
- Ацидоз. В частности при метаболической форме патологии. При прогрессировании также наблюдаются выделительный и респираторный типы ацидоза.
- Переизбыток ионов в крови больного и в клетках органов.
- Отравление организма (интоксикация) метаболическими продуктами белков и липидов, а также компонентами билирубина.
- Нарушение микроциркуляции (органно-тканевой, центральной). Чаще всего возникает на фоне сердечной недостаточности.
Факторы развития патологии:
- печеночная недостаточность;
- распад белковых продуктов, которые поступают с пищей (особую угрозу представляет аммиак);
- анастомоз (обхождение фильтрации через печень токсических, вредных компонентов, которые в дальнейшем проникают в кровоток).
Симптомы могут отличаться в зависимости от причины, которая повлияла на возникновение комы печени. Патология характеризуется и общими симптомами:
- нестабильное психоэмоциональное состояние;
- нарушение сна;
чувство повышенной усталости, сонливость в дневное время;
- судороги;
- желтушность кожного покрова, слизистых оболочек, склер глаз;
- асцит (скопление жидкости в брюшной области);
- гематомы;
- внутренние кровотечения;
- болезненные ощущения в области печени;
- озноб;
- лихорадочное состояние;
- высокая температура;
- учащенное сердцебиение, часто переходящее в замедленный сердечный ритм;
- критически низкие показатели артериального давления;
- тремор рук и ног.
Печеночная кома – частое следствие прогрессирования цирроза. Возникает она на тяжелой стадии патологии, которая характеризуется критическим нарушение работы печени (в частности, неспособность синтезировать белок и обезвреживать токсические вещества, проникающие в организм человека).
Первые сигналы начальной стадии патологии на фоне цирроза:
увеличение размеров селезенки, печени;
Постепенно состояние больного ухудшается. Этому могут способствовать не только естественные негативные процессы, происходящие в организме, но неблагоприятные сторонние факторы (чрезмерное потребление белковой пищи, употребление алкоголя, появление инфекционного заболевания). Возникают новые симптомы:
- обмороки;
- отсутствие реакции на внешние раздражители, в частности, на яркий свет;
- атрофия мышц, поэтому лицо напоминает маску;
- остановка дыхания и летальный исход.
Шунтовая. Также ее называют обходной комой. Причина возникновения патологии – критическая интоксикация организма метаболическими продуктами и веществами экзогенного характера, которые печень при нормальном функционировании устраняет из организма.
При печеночной недостаточности на последней стадии эти вредоносные не нейтрализуются печенью, попадают в кровоток, вследствие чего происходит масштабная интоксикация организма.
Паренхиматозная. Часто такой вид комы называют печеночно-клеточной. При потере основной массы печени (вследствие ее удаления, некроза, сильной травмы) происходит интоксикация организма.
По этой причине происходит прекращение деятельности остаточной части органа. Печень полностью теряет свои основные способности в качестве главного фильтра человеческого организма.
Кома имеет несколько стадий развития:
Предкома. Больной испытывает нервное напряжение, эмоциональную нестабильность, резкую смену настроения, которые не спровоцированы внешними, сторонними факторами. Состояние меняется от полной апатии до сильной агрессии. Также отмечается бессонница и сонливость в дневное время.
Больному трудно сфокусироваться, сконцентрироваться, сознание затуманенное, затруднена мыслительная активность. Такое состояние сопровождается головокружением, головной болью, икотой, тошнотой, рвотой, повышенной потливостью и тремором рук, ног.
Угрожающая стадия комы. Состояние больного ухудшаются, усиливаются все сопутствующие симптомы начальной стадии. Больной эмоционально нестабилен, чрезмерно агрессивен, постоянно испытывает нервозность, тревожность, чувство необоснованного страха.
Умственная деятельность практически полностью атрофирована, движения тела и конечностей необоснованные, бесцельные, хаотичные. Часто возникают приступы дезориентации не только в окружающей обстановке, но и во времени. Болевой порог снижен.
Зачастую первые 2 стадии патологии ошибочно принимают на нарушения психического состояния. Это существенно осложняет правильную постановку диагноза. Порой близкие больного, замечая характерные симптомы, начинают самолечение – дают антидепрессанты, психостимуляторы. Такое псевдолечение только ухудшает состояние больного.
Кома определяется с помощью анализа крови на биохимию. Главные признаки патологии:
- критическое превышение показателей билирубина;
- существенное увеличения содержания азота;
- низкий уровень липидов;
- сниженные показатели глюкозы и протромбина.
Также проводится анализ мочи и кала. При заболевании отмечены повышенные показатели уробилина и желчных кислот.
При возникновении экстренной ситуации дома неотложная помощь заключается в проведении следующих мероприятий:
- Повернуть пострадавшего на левый бок, чтобы облегчить ему процесс дыхания.
- Как можно скорее вызвать скорую. До приезда врачей больного не трогать, не менять его положение.
- Врачи госпитализируют больного в стационар.
- Внутривенно вводится глюкоза и Панангин, что способствует активизации работы головного мозга, восстановлению кровообращения.
- Введение физического раствора с Инсулином для устранения кататонического состояния больного.
- В течение первых суток пациенту активно вводится Преднизолон для нейтрализации аммиака и вывода токсинов из организма.
- Для восстановления функций печени вводятся Рибофлавин, Пиридоксин, Тиамин и Никотиновая кислота.
Дальнейшее лечение проводится в стационаре с помощью медикаментозной терапии:
Для дезинтоксикации и восстановления организма вводятся: Липоевая кислота, Глюкоза, витамины.
- Во избежание инфицирования больному назначаются антибиотики (Азитромицин, Амикацин).
- Препараты, направленные на уничтожение бактерий, которые способствуют скоплению азота (Ванкомицин, Метронидазол).
- Для очищения организма от токсинов больному назначается Дюфалак.
- Для выведения избыточного количества аммиака, предотвращения некротического развития в печени показаны Преднизолон, Орнитин, Глютаминовая кислота.
Печеночная кома – патология, опасная тяжелыми последствиями. По сути, у комы нет осложнений, однако нарушается вся жизнедеятельность организма. Патология провоцирует необратимые нарушения, существенно ухудшает состояние больного. Крайне высок риск летального исхода.
Что касается выживаемости, то она напрямую зависит от вовремя проведенной диагностики и грамотно назначенного лечения. Полное выздоровление после перенесенной болезни крайне сомнительно и практически не встречается в медицинской практике.
Вероятность восстановления жизнедеятельности больного на стадии предкомы – около 20%, на второй стадии – не более 10%.
Пациенты, находящиеся в глубокой коме, крайне редко выходят из нее. Удается это только в 1% всех зарегистрированных клинических случаев. Шансы выжить повышаются при трансплантации донорской печени.
Профилактических мероприятий относительно болезни не существует. Можно лишь стараться предотвратить возникновение заболеваний печени посредством отказа от курения, употребления алкогольных напитков и жирной, жареной пищи.
Кома печеночная – часто обсуждаемая тема среди врачей. Несколько отзывов специалистов о патологии представлены ниже:
Мартынов А.К., врач: «Болезнь умело маскируется, довольно часто первые ее симптомы воспринимаются за нарушение работы нервной системы, сбой психоэмоционального состояния человека. На это, прежде всего, указывает дезориентация, причем больной теряет не только ощущение реальности места и времени, но и испытывает трудности в отношении определения собственной личности.
Апатия, депрессия, агрессия, перепады настроения – все это характерные симптомы нарушения нервной системы. При проявлении таких признаков близкие больного направляют его на лечение к неврологу, психологу, психотерапевту.
А в это время организм продолжает разрушать реальная причина такого состояния – кома печени. Далеко не всегда удается определить правильный диагноз. Более того, при выявлении патологии в 15% случаев не удается выявить причину ее возникновения».
Филатова Е.Н., врач: «Кома печени – глобальная опасность, которая способна поразить человека в любом возрасте. Согласно статистике и клиническим данным, в особой группе риска – взрослые старше 40 лет. Но самое страшное то, что в этой же группе находятся детки до 10 лет.
Эффективным методом спасения человеческой жизни при патологии является пересадка донорского органа. Но такая операция крайне опасна для ребенка, к тому же в данном случае тяжело найти подходящего донора. Как итог, детский организм не справляется с такой нагрузкой. К сожалению, на данный момент наиболее щадящего и надежного, эффективного метода лечения патологии еще не существует».
Печеночная кома – страшная угроза печени. Защититься от нее очень сложно, поскольку это одно из немногих заболеваний, которое тяжело предотвратить путем проведения профилактических мер.
Наиболее оптимальный вариант – всегда внимательно относиться к своему здоровью, следить за качеством питания, избавиться от вредных привычек, уделять время хотя бы минимальным физическим нагрузкам и прогулкам на воздухе, что поможет укрепить организм. Возможно, именно эти простые советы помогут избежать летального исхода по причине этой болезни.
источник
 врожденные печеночные патологии, например, такие как отсутствие желчных протоков;
врожденные печеночные патологии, например, такие как отсутствие желчных протоков; постоянная тошнота и частая рвота;
постоянная тошнота и частая рвота;
 вялое и сонное состояние;
вялое и сонное состояние; устранить этиологический фактор болезни печени – возможно, как правило, при алкогольной или вирусной форме цирроза;
устранить этиологический фактор болезни печени – возможно, как правило, при алкогольной или вирусной форме цирроза; обеспечить диету, которая включает употребление белка в виде протеина растительного происхождения, так как такие белки легче усваиваются организмом, а также предотвращение анемии. Процессы катаболизма предотвращаются поступающими белками в размере не меньше 60 г в день. Как только симптомы энцефалопатии печени устранены, доза белков в день должна быть увеличена до 80-100 г в день;
обеспечить диету, которая включает употребление белка в виде протеина растительного происхождения, так как такие белки легче усваиваются организмом, а также предотвращение анемии. Процессы катаболизма предотвращаются поступающими белками в размере не меньше 60 г в день. Как только симптомы энцефалопатии печени устранены, доза белков в день должна быть увеличена до 80-100 г в день;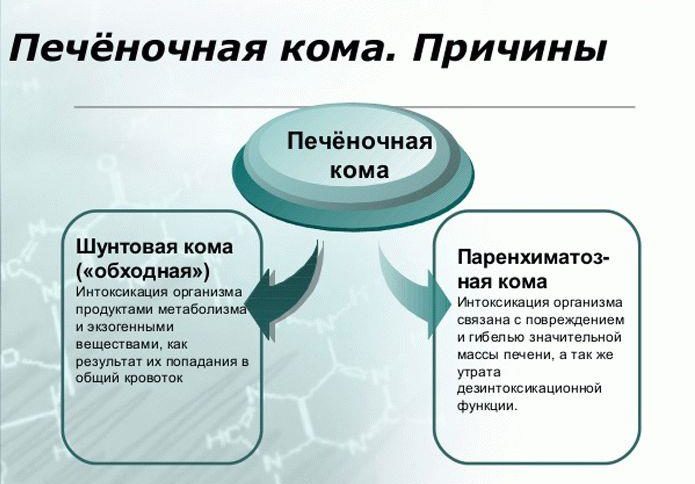
 чувство повышенной усталости, сонливость в дневное время;
чувство повышенной усталости, сонливость в дневное время;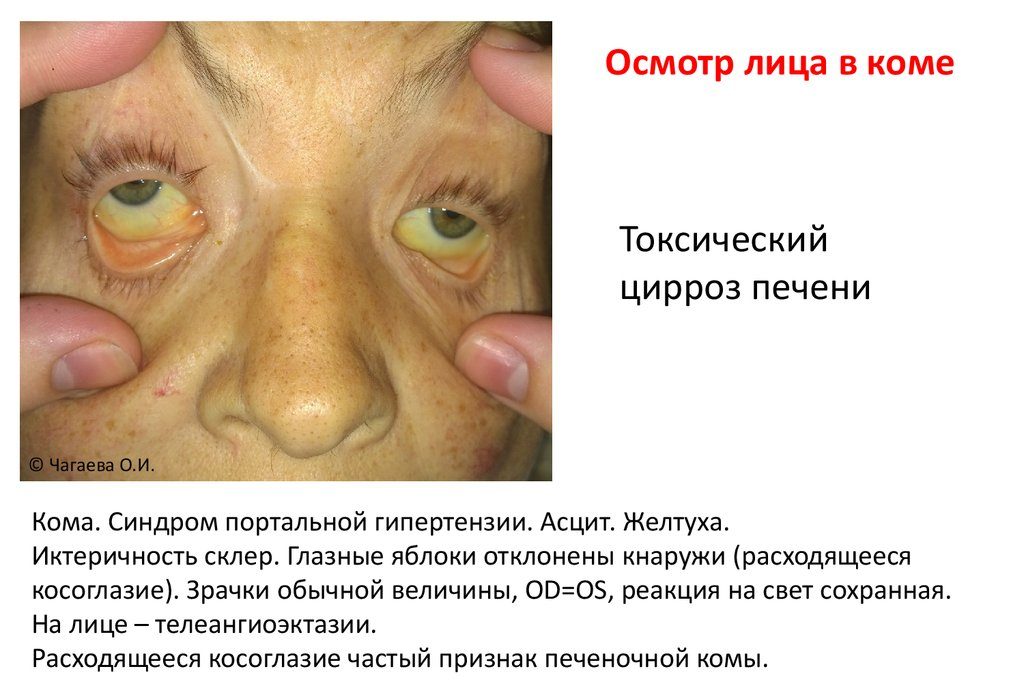
 Для дезинтоксикации и восстановления организма вводятся: Липоевая кислота, Глюкоза, витамины.
Для дезинтоксикации и восстановления организма вводятся: Липоевая кислота, Глюкоза, витамины.