Эхинококкоз печени – это паразитарная болезнь, которая провоцируется ленточным червем Echinococcus multilocularis. Он образует многочисленные кисты (полости) в печеночной ткани, что ведет к нарушению функций органа. Проявляется эхинококкоз слабостью, нарушением пищеварения, тяжестью в области печени, запорами и снижением массы тела. При подозрении на эту опасную болезнь проводят УЗИ брюшных органов, лапароскопию, иммунологические исследования и общий анализ крови.
Эхинококк печени относится к отряду ленточных червей (цестод), провоцирующих паразитарные патологии внутренних органов. В теле человека обнаруживаются исключительно личинки червя, которые вызывают образование множественных кист. Эхинококки поражают не только печень, но и другие органы – костный мозг, кишечник, почки и т.д.
Согласно статистике, печень повреждается в 60-75% случаев эхинококкоза.
Жизненный цикл червя включает несколько фаз. В нем выделяют 2 личиночные стадии:
- Онкосфера – шестикрючная личинка, которая формируется внутри яйца. В организме промежуточного хозяина выходит из яичной оболочки и проникает в системный кровоток.
- Финна – личинка ленточного червя, заключенная в пузырек с жидкостью. Внутри него происходит формирование головки эхинококка.
Взрослый червь живет в ЖКТ домашних животных – кошек, собак. Он продуцирует множество яиц, которые вместе с фекалиями проникают в почву и грунтовые воды, оказываются на овощах и ягодах.
Яйца эхинококка попадают в кишечник животных с зараженной водой, травой. Входными воротами является рот. Личинки попадают в организм человека несколькими путями – с мясом дичи, свиней или крупного рогатого скота. Поэтому недостаточная прожарка продуктов повышает риск заражения эхинококком. В 60% случаев они обнаруживаются у людей, которые пренебрегают правилами гигиены.

Механизм попадания эхинококка в печень:
- с зараженной водой или продуктами онкосфера проникает в кишечник;
- через кишечную стенку паразит внедряется в кровеносную систему;
- с током крови эхинококк попадает в печеночную ткань.
Эхинококковые кисты образуются внутри паренхимы печени, в просвете желчных протоков. Чаще всего они локализуются в правой доле органа. При отсутствующем лечении они прорывают стенку печени и проникают в брюшную полость.
Иногда онкосферам не удается преодолеть печеночный барьер. Тогда они с током крови разносятся в другие органы.
Эхинококковая киста печени отличается медленным ростом, поэтому симптоматика нарастает постепенно. Первые признаки возникают спустя несколько месяцев или даже лет после проникновения эхинококка в организм. Человек жалуется на:
- быструю утомляемость;
- кожные высыпания;
- незначительное повышение температуры;
- снижение работоспособности;
- головные боли.
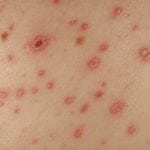
Первичные симптомы – следствие интоксикации продуктами жизнедеятельности эхинококка. Они провоцируют аллергические реакции и сбои в работе иммунной системы, что становится причиной мелкоточечной сыпи, умеренного зуда.

Развитие ленточного червя в печени человека проходит в несколько этапов, каждый из которых дает свои специфические проявления:
- 1 стадия. Эхинококк проникает внутрь печени и формирует пузырек с защитной капсулой. Клинические проявления в 90% отсутствуют, так как функции органа не нарушаются. Иногда люди жалуются на тупую боль в боку, которая возникает в момент преодоления эхинококком печеночного барьера.
- 2 стадия. Продукты жизнедеятельности эхинококка разрушают клетки печени, что ведет к ее дисфункции. Возникают жалобы на нарушение пищеварения, боль в боку, снижение веса. Появляются тошнота, жидкий стул или запоры, тяжесть после жирной пищи. Болезненные ощущения усиливаются после физических нагрузок.
- 3 стадия. Разрушение защитной капсулы кисты сопровождается высвобождением яиц эхинококка. С током крови они разносятся по организму, что приводит к осложнениям и новым симптомам. Аллергические проявления усиливаются, возникают бронхоспазмы, одышка.
На 2 и 3 стадии клинические симптомы выражены ярко. Поводом для обращения к врачу являются:
- чувство переполнения в желудке;
- вздутие живота;
- увеличение и болезненность печени;
- пожелтение кожи и склеры глаз;
- рвотные позывы;
- изжога;
- ранее насыщение.

Нагноение содержимого пузырька – частое осложнение эхинококкоза печени. Ее разрыв чреват гнойным воспалением окружающих тканей. К возможным негативным последствиям относятся:
- гнойный перитонит;
- цирроз печени;
- гнойный холангит;
- плеврит.
Чем больше диаметр кисты, тем выше риск сдавливания печеночных протоков, воротной вены. Эхинококки провоцируют повышение венозного давления в брюшных органах, механическую желтуху. Это чревато спленомегалией (увеличением селезенки) и брюшной водянкой.
Иногда эхинококкоз осложняется сдавливанием нижней полой вены. В результате возникает сердечная недостаточность, которая проявляется:
- отеком ног;
- одышкой;
- ощущением сдавливания в груди.

Выявлением и лечением паразитарного заболевания занимаются врачи разных специализаций – хирурги, инфекционисты, гастроэнтерологи, гепатологи. Диагностика эхинококкоза печени базируется на лабораторных тестах и аппаратном обследовании внутренних органов.
Методы выявления печеночного эхинококкоза:
- Общий анализ крови. На наличие в печени эхинококков указывает высокое содержание эозинофилов – иммунных клеток из группы лейкоцитов, которые являются маркерами аллергических реакций и паразитарных инфекций.
- Иммуноферментный анализ. При эхинококкозе в сыворотке крови выявляются IgG-антитела к возбудителю.
- Проба Касони. Суть метода заключается во внутрикожном введении растворов с эхинококковым антигеном. Положительный результат свидетельствует о наличии антител к эхинококку.
- УЗИ органов брюшины. По эхопризнакам определяют наличие в печени эхинококковых пузырьков.

Эхинококкоз – паразитарная болезнь, которая требует специального лечения. Прием антигельминтных препаратов не ведет к полному выздоровлению, поэтому кисты из печени удаляют хирургическим путем.
Эхинококкоз печени негативно влияет на пищеварение, работу внутренних органов. При подготовке к операции следует:
- Придерживаться правильного рациона. Чтобы снизить нагрузку на печеночную ткань, соблюдают диету №5 по Певзнеру. Основу рациона должны составлять растительные и молочные белки, богатые витаминами овощи и фрукты. Из-за недостатка желчи ограничивают животные протеины и жиры.
- Соблюдать постельный режим. Анемия и механическая желтуха ослабляют человека. Чтобы предупредить осложнения, ограничивают физические нагрузки.
- Принимать антигельминтики. Препараты от паразитов не уничтожают эхинококков в капсулах, но препятствуют образованию вторичных кист. Мебендазол предупреждает рост существующих пузырьков и рецидивы эхинококкоза после операции.
Пациентам с желтухой рекомендовано переливание крови. При анорексии проводят внутривенные вливания глюкозы, витаминов, аскорбиновой кислоты.
Способы хирургического лечения зависят от локализации эхинококков, степени повреждения печени. Чаще всего прибегают к удалению или дренированию кист.

В зависимости от показаний применяются следующие методики:
- Условно радикальная операция. Эхинококковые кисты удаляются полностью, но расположенные под ними участки печени не вырезают. На завершающем этапе операционную рану обрабатывают антипаразитарными растворами.
- Радикальная операция. Хирург удаляет не только эхинококковые пузырьки, но пораженные участки печени. За счет этого снижает риск повторного поражения органа ленточными червями.
- Симптоматическая операция. Выполняется для облегчения самочувствия пациенты при отсутствии возможности полного излечения эхинококкоза. В зависимости от локализации кист прибегают к их замораживанию (криотерапия) или введению внутрь пузыря химиопрепаратов.
При осложненном протекании эхинококкоза выполняются и другие виды операций – дренирование брюшной полости, стентирование желчных протоков и т.д.
В период реабилитации пациенты должны строго соблюдать рекомендации врача. Игнорирование советов опасно:
- внутренними кровотечениями;
- скоплением желчи в брюшной полости;
- бактериальным воспалением послеоперационной раны;
- поддиафрагмальным абсцессом.
Грамотная терапия ведет к полному излечению. Согласно статистике, рецидивы возникают только у 5-7% прооперированных больных.

Большинство антипаразитарных препаратов не уничтожают Echinococcus multilocularis, а только приостанавливают их размножение. Эхинококки встречаются у человека только в виде личинок, образующих кисты с защитной капсулой. Поэтому их практически невозможно уничтожить антигельминтиками.
Инфекционисты и гастроэнтерологи использовали множество препаратов в борьбе с эхинококкозом и выяснили, что:
- природный метаболит эстрадиола частично повреждает защитную капсулу кисты, но не уничтожает эхинококки;
- Альбендазол только приостанавливает увеличение кист в печени;
- длительная терапия производными бензимидазола в комбинации с метаболитами эстрадиола уменьшает количество паразитов в печени, но не выводит их полностью.
Большинство антипаразитарных средств обладает гепатотоксичностью, то есть негативно влияют на печень. А для уничтожения эхинококков требуется длительный прием таблеток, что чревато осложнениями.
Эхинококки локализуются не только в печеночной паренхиме. При разрыве кисты высвобождаются сотни личинок, которые с кровью проникают в другие органы:
- кишечник;
- головной мозг;
- легкие;
- подкожную клетчатку;
- средний отдел грудины;
- костную ткань;
- почки;
- молочные железы.
При отсутствии лечения эхинококки формируют вторичные кисты во многих внутренних органах. Реже всего диагностируется эхинококкоз молочной железы и костей.
Профилактические мероприятия направлены на формирование навыков гигиены и правильной термической обработки продуктов. Чтобы избежать поражения печени гельминтами, следует:
- полностью прожаривать мясо перед употреблением;
- тщательно мыть овощи и фрукты;
- мыть руки перед едой;
- 1-2 раза в год проходить обследование у гастроэнтеролога.
Эхинококки в печени чаще выявляются у лиц, работающих в звероводческих хозяйствах. Поэтому они должны хотя бы 1 раз в год проходить обследование, сдавать анализ крови на антитела к эхинококку.
Все пациенты, которые были прооперированы по поводу эхинококкоза печени, становятся на диспансерный учет. В течение 8-10 лет они должны дважды в год сдавать анализ на антитела. Своевременная терапия паразитарного заболевания ведет к полному выздоровлению.
источник
Одним из самых опасных и серьезных разновидностей гельминтозов является эхинококкоз печенки (Echinococcosis hepatis). Заболевание может передаваться человеку несколькими способами и имеет специфические симптомы. Лечить недуг принято медикаментозно и хирургическим путем.
Хроническая паразитарная болезнь (гельминтоз), которая активируется после попадания в организм ленточного червя – это эхинококкоз. Стоит сказать пару слов о том, что такое эхинококк гранулезус (Echinococcus granulosus). Этот паразит относится к отряду циклофиллид, в своем жизненном цикле использует промежуточных хозяев: животных и людей. Эхинококкоз у человека характеризуется образованием кист в печени и других органах, а также длительным бессимптомным периодом, за которым следует тяжелая форма болезни.
В желудочно-кишечном тракте оболочка яйца эхинококка растворяется, выпуская личинку (мультилокулариса) наружу. Когда зародыш эхинококка осядет в печени, начинается гидатидозная стадия его развития. Образование растет (может выглядеть как пузырь с жидкостью), выделяя продукты обмена, что приводит к интоксикации организма. Классификация печеночного эхинококкоза:
- Гидатидозный (однокамерный, цистный). Этот тип эхинококкоза печени на ранней стадии не имеет явных признаков. Как правило, симптомы фиксируются тогда, когда эхинококковая киста значительно вырастает. Появляются несильные боли под ребрами с правой стороны. Если новообразование имеет слишком большие размеры, то можно заметить увеличение передней стенки брюшины.
- Альвеолярный эхинококкоз печени (многокамерный). Данный тип недуга тоже сначала не имеет клинических проявлений. При развитии инфекции и отсутствии своевременной терапии эхинококк долго «держит» организм под контролем (более 8-10 лет). Главный симптом такого эхинококкоза – желтуха.
На сегодняшний день существует несколько основных путей заражения эхинококком:
- Несоблюдение личной гигиены после контактирования с собакой. В большинстве случаев переносчиком эхинококка считаются уличные псы, но домашние питомцы могут принести возбудителя эхинококкоза на шерсти.
- Эхинококк в печени нередко селится в организме при употреблении в пищу немытых фруктов, овощей, питья воды из природных источников. По этой причине эхинококкозом часто заболевают дети.
- Контакты с сельскохозяйственными животными.
- Охота на диких зверей, которые являются промежуточным «домом» для гельминта. Человек рискует заразиться эхинококкозом печени в процессе разделывания мяса и его употребления (без надлежащей термической обработки), при прикосновении к шерсти животного или пораженным органам.
Эхинококкоз печени у взрослого или ребенка зачастую протекает без явной симптоматики и обнаруживается только после медицинских исследований, но бывают и исключения. Признаки эхинококка у человека проявляются в зависимости от габаритов, расположения, скорости роста кисты и ее влияния на другие ткани, органы. Беременность, тяжелые присоединяющиеся болезни, избыток или нехватка витаминов провоцируют более серьезное протекание гельминтоза, активность увеличения эхинококковых кист, склонность к диссеминации эхинококка.
Есть три стадии эхинококкоза и у каждой свои симптомы:
1. Для первой стадии (от момента попадания ленточного червя в организм до появления признаков эхинококкоза) не характерны жалобы больных. Кисты имеют небольшой размер, поэтому выявляются при диагностике других недугов. У некоторых людей с эхинококком начального уровня возникает жжение и зуд кожного покрова.
2. Вторая стадия эхинококкоза вызывает значительное увеличение печени, а это приводит к нарушениям в работе органа и вызывает следующие симптомы:
- тошнота, рвота (в основном после употребления жирных, острых, соленых блюд);
- дыхательная недостаточность;
- ощущение дискомфорта, тяжести в правом подреберье, периодические боли в верхней части брюшины (после еды, физической нагрузки);
- эхинококки в печени вызывают изжогу (нередко появляется на фоне кашля);
- значительное снижение аппетита, потеря веса, общее недомогание, слабость;
- эхинококк вызывает диарею (цвет кала изменяется по причине нарушения желчной секреции).
3. Третий этап эхинококкоза в печенке характеризуется развитием массы осложнений:
- нагноение и разрыв эхинококковой кисты приводит к гнойному перитониту, плевриту, сильнейшему отравлению организма;
- происходит пожелтение слизистых оболочек и кожи;
- при эхинококкозе возникает печеночная недостаточность (в связи с нарушением работы органа);
- повышение температуры, лихорадка;
- сильное сдавливание тканей и органов эхинококковым пузырем вызывает асцит, влечет за собой вывихи, патологические переломы.
Выявление болезни печени, вызванной эхинококком, состоит из ряда диагностических мероприятий:
1. Проводится пальпация передней части брюшины под правым подреберьем. Еще врач внимательно осматривает кожу пациента и его слизистые оболочки, задает больному вопросы о наличии характерных симптомов. Это необходимо для приблизительного определения степени эхинококкоза.
2. Далее производится анализ на эхинококк в лабораторных условиях:
- биохимическое и общее исследование крови для выявления изменений в ее составе (в сыворотке крови в норме нет антител к эхинококку);
- серологическая проба Кацони – аллергическая проба, при которой под кожу вводится антиген (положительная реакция говорит о присутствии антител в организме);
- иммунологическое тестирование для обнаружения антител к эхинококку;
- изучение мочи и мокроты пациента на предмет эхинококкоза.
3. Инструментальные способы диагностики эхинококковой кисты в печени:
- магниторезонансная томография (МРТ) – методика выявления изменений в мягких тканях, вызванных патологией;
- УЗИ – шанс увидеть наличие эхинококковых кист, выяснить их точное расположение, размеры и количество;
- методика ИФА (иммуноферментный анализ) – обнаружение специфических антител и их численности (использование методики ограничено минимальным количеством или отсутствием антител в крови носителя);
- компьютерная томография (КТ) – анализ на эхинококкоз, позволяющий узнать габариты кисты, ее плотность, структуру;
- биопсия – забор частицы печени, пораженной эхинококком, для гистологических исследований.
Терапевтические мероприятия, направленные на удаление эхинококковой кисты в печени, имеют комплексный подход. Проводится комбинированное лечение: хирургическая операция и повторные курсы оздоровления гермицидами. Основной методикой лечения эхинококка считается врачебное вмешательство. Оно осуществляется для вырезания поверхностных кист при серьезном риске их разрыва, выявлении крупных и инфицированных кист. Хирургическое удаление эхинококкоза выполняется несколькими способами:
- Радикальная эхинококкэктомия – полное иссечение кисты вместе с фиброзной оболочкой.
- Разрезание кисты для выкачивания жидкости, устранения дочерних образований и хитиновой оболочки. Полость дезинфицируется раствором глицерина, дренируется и зашивается.
- Эндоскопическое дренирование.
Как правило, эхинококкоз не исцеляется медикаментозными средствами. Зачастую они выписываются доктором после хирургического вмешательства:
- Обезболивающие (анальгетики) и противорвотные таблетки назначают для облегчения и устранения постоперативных болей, борьбы с тошнотой, рвотой.
- Гепатопротекторы (препараты, которые защищают печеночные ткани) нужны для восстановления функций органа, пораженного эхинококком.
- Лечение эхинококкоза без операции с помощью антипаразитных средств не проводится, потому что малоэффективно. Такие медикаменты применяются для профилактики эхинококкоза. Выписывают Мебендазол (Вермокс), Немозол, Гелмадол (Албендазол).
«Бабушкины» рецепты, как самостоятельный противопаразитный метод, не обеспечивают полного исцеления от эхинококкоза. Их применяют с традиционными способами устранения болезни. Вот несколько популярных вариантов лечения эхинококка народными средствами:
- Настойка. Закипятить и остудить воду (1 литр). Добавить соловую ложку меда, две головки чеснока и лимон с цедрой. Настаивать несколько суток. Пить по 30 грамм лекарства по утрам натощак.
- Сушеные лимонные корки измельчить до порошка. После пробуждения выпивать смесь из ½ стакана горячей воды и 5 г цедры. Очень хорошее средство при наличии эхинококковой кисты.
- Полынь считается очень действенным методом, чтобы лечить эхинококкоз печенки. Из лекарственной травы делают отвары, которые пьют маленькими порциями на протяжении дня. На ранней стадии болезни методика приводит к смерти эхинококка.
Чтобы не пришлось лечить опасный недуг, нужно предотвратить заражение. Профилактика эхинококкоза заключается в следующем:
- соблюдение личной гигиены после общения с собаками или другими животными;
- мытье рук перед каждым приемом пищи;
- правильная обработка мяса перед его употреблением поможет уберечься от эхинококкоза;
- регулярные обследования человека, деятельность которого связана с сельским хозяйством и охотничьим промыслом;
- исключение из рациона грязных овощей, фруктов, непроверенной воды из природных источников.
источник
Эхинококк – это гельминт, представитель группы цестод, рода лентиформных червей, относящийся к отряду циклофиллид, половозрелая особь которого чаще всего обитает в полости тонкой кишки собак, волков, кошек.
Опасным для человека является заражение личинками паразита – эхинококкоз.
При этой нозологии в различных органах (лёгкие, печень, желудок, мышцы) происходит образование однокамерных или многокамерных кист с персистирующими видами.
Долгое время к эхинококкозам ошибочно приписывали схожее поражение альвеококком, потому что это такое же глистное заболевание, со схожими рентгенологическими данными и стертой клинической картиной. Для верификации двух паразитов необходима биопсия.
Тело половозрелой особи червя (стробила) состоит из 3-7 члеников, а общая длина варьируется от 2 до 7 мм. На головке имеется прикрепительный аппарат, состоящий из 4 присосок и двойного венчика из 30-40 крючьев.
Человека поражает личиночная стадия развития Echinococcus granulosus, она долгое время растёт, живёт и развивается в организме, образуя овальной или округлой формы кисты, заполненные жидким содержимым.
Основным резервуаром инфекции являются домашние собаки. Человек заражает при контакте с животными (т.к. яйца выделяются в окружающую среду с их фекалиями, прикрепляясь к поверхности шерсти, иногда эхинококк может самостоятельно выползать из анального отверстия собаки), при употреблении в пищу продуктов питания и воды, загрязнённых яйцами паразита.
Для эхинококка характерно прохождение определенных стадий в своём развитии (морфогенез):
- 1.зрелая особь;
- 2.яйцо;
- 3.личинка (онкосфера);
- 4.финна;
- 5.эхинококковый пузырь (киста).
Рассмотрим эти стадии подробнее.
Зрелая особь или её часть – сегмент, членик, обитающая в организме окончательного хозяина (домашние животные), вместе с испражнениями выходит наружу, при этом членик, содержащий яйца паразита, лопается.
Они оказываются в окружающий среде (могут долго находиться в латентном периоде, сохраняя способность к инвазии и заражению) и прикрепляются к различным поверхностям: к шерсти животным, траве, предметам, попадают в воду и диссеминируют в ней.
Эти яйца алиментарным путем или фекально-оральным попадают в организм человека, наступает инвазионная стадия развития – личинка (онкосфера). Стадия морфогенеза заключается в том, что будущая онкосфера теряет свою оболочку, адгезирует к стенке сосуда, перфорирует её, проникая в ток крови и разносится большим кругом кровообращения по организму.
Личинка может оказаться не только в органах, но и в костной ткани, мышечной, жировой. Прикрепившийся к субстрату паразит вступает в новую период развития, трансформируясь в финну, которая представляет собой большой пузырь, заполненный жидкостью и содержащий сколексы.
Эхинококковый пузырь медленно растёт, получая необходимые для жизнедеятельности вещества и может достигать огромных размеров, оказывая давления на прилежащие органы и ткани, а при прорыве стенки кисты (в результате резкого толчка, гнойного расплавления при обострении) всё его содержимое (сколексы) изливается наружу, вызывая не только новые очаги поражения, но и токсический шок.
Человек является биологическим тупиков в цикле развития эхинококка, а окончательным хозяином, то есть организмом, где формируется зрелая половозрелая особь, являются домашние и дикие животные.
Длительное время эхинококк может не вызывать никаких симптомов у человека, если существующие кисты медленно увеличиваются в размерах, без нагноений.
Заболевание чаще диагностируется у пациентов среднего возраста, случайно, при обследовании по поводу сопутствующих заболеваний или кожной сыпи (см фото выше).
В клинической практике выделяют несколько условных стадий эхинококкоза:
- Латентная — развивается с момента инвазии в организм до первых появления неспецифических субъективных симптомов (плохое самочувствие, быстрая утомляемость);
- Слабовыраженные изменения— более выраженные субъективные расстройства;
- Стадия прогрессии— резко выраженные объективные признаки (сыпь, гепатомегалия);
- Стадия осложнений — нагноение и прорыв кисты с дальнейшей генерализацией процесса (возникновение вторичных очагов) и развитием интоксикации, вплоть до токсического шока.
В зависимости от локализации паразита выделяют:
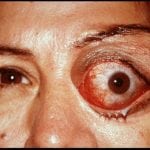
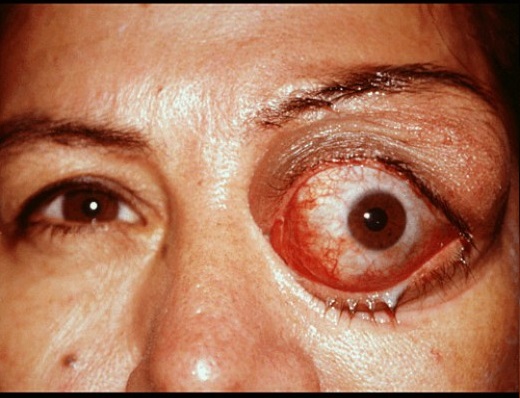
Эхинококкоз глазного яблока – локализуется внутри глазницы, за глазом, при увеличении кисты происходит экзофтальм (пучеглазие из-за механического давления), со временем острота зрения снижается.
Постоянное давление кисты на глазной нерв приводит к его атрофии, возможна полная потеря зрения. Диагностика – исследование глазного дна. При обнаружении цистообразования проводится оперативное вмешательство.
Эхинококкоз головного мозга – очаг поражения может находится как в ткани мозга, так и в мозговых оболочках, заносится гематогенно. Вокруг соединительнотканной капсулы кисты нейроны подвергаются дистрофии и некрозу, наблюдаются очаги геморрагий.
Больные жалуются на постоянный сильные головные боли с рвотой и резким снижением зрения, с прогрессирующими эпилептическими припадками и неуклонным увеличением внутричерепного давления. В финальных стадиях разрушения структур мозга – бред, галлюцинации, слабоумие, деменция, судороги.
При пункции цереброспинальной жидкости обращает внимание цвет (серый) и мутность с элементами осадка, при микроскопии обнаруживаются обломки стенки кисты, конгломераты сколексов. Осложнение – эпилептический статус, кровоизлияния. Причина смерти при данном виде нозологии – внутричерепная гипертензия, инсульт.
Эхинококкоз желчевыводящих путей – первично поражение желчного пузыря, в дальнейшем развивает холангит (воспаление протоков). Больные жалуются на тошноту, рвоту, повторяющиеся приступы печеночной колики, не купирующиеся спазмолитическими препаратами, ахоличный стул, желтушность кожных покровов (в результате обтурационной желтухи).
Характерно появление мелкой папулёзной сыпи на коже, новые элементы которой доставляют пациенту неприятные субъективные ощущения – слабость, головокружение, озноб, зуд.
Эхинококкоз костей – киста располагается в костномозговой полости, приводя к пазушной резорбции, септическому остеолизису при нагноении, что становится причиной эрозий костей и их патологических переломов.
Эхинококкоз лёгкого – в одной или нескольких долях органа образуется кисты. Это вторая по частоте встречаемости – 20-30% – локализация паразита.
По мере роста, киста оказывает давление на окружающие ткани, появляется боль в загрудинной области, сухой (затем экссудативный, иногда с примесью крови) кашель, вокруг паразита формируется перифокальное воспаление, при обильной экссудации присоединяется плеврит (если воспаление не диагностируется и не лечится, возникает спаечная форма с тенденцией к развитию пневмофиброза).
Если эхинококковый пузырь достигает больших размеров, то грудная клетка может изменять свою форму, происходит выбухание межреберных промежутков.
Эхинококкоз печени – составляет до 50-70% всех зарегистрированных случаев. Кисты располагаются в одной доле печени, чаще в правой, однако зафиксированы казуистические случаи билатерального поражения.
На ранних стадиях болезни отмечается боль в эпигастрии, чувство тяжести в правом подреберье.
При нагноении кисты важно провести дифференциальную диагностику эхинококкоза от абсцесса печени.
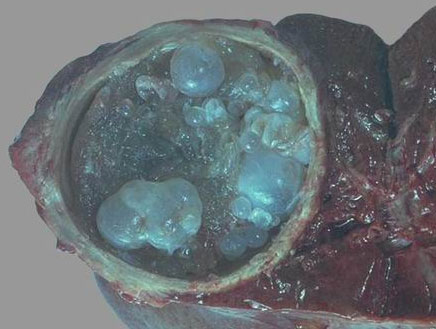
Эхинококкоз почки – чаще поражается левая почка. Различают несколько типов кист:
- Закрытая – стенка кисты интактна. Какие-либо изменения в моче не обнаруживаются, в редких случаях – незначительная гематурия (кровь в моче), протеинурия (белок в моче), в результате токсического действия паразита на почку.
- Псевдозакрытая – проникает в почечную чашечку, постоянно омывается мочой, что ведёт к изменению её качественного состава – гематурия, пиурия (лейкоциты в порции мочи).
- Открытая – часть стенки при разрушении может выявляться в суточном диурезе (эхинококкурия), так как киста сообщается с чашечно-лоханочной системой. Лейкоцитурия отмечается в 60%, гематурия — в 20% случаев; моча желто-зеленоватого цвета, мутная, с осадком в виде хлопьев и с обрывками некротизированных тканей.
Почка со временем деформируется (в зоне расположения кисты корковый слой выбухает), поверхность становится мелкозернистой, почечные чашечки и лоханки расширяются, паренхима подвергается атрофии, некрозу и дальнейшему обызвествлению. Пациентов беспокоят:
- постоянная боль в области поясницы и подреберья;
- субфебрильная температура;
- боль при мочеиспускании,
- почечная колика;
- гематурия, уменьшение суточного диуреза – вплоть до анурии.
При пальпации в нижних отделах почки выявляются круглые безболезненные эластичные образования, плотно спаянные с поверхностью, гладкие или бугристые на ощупь.
При присоединении воспаления “симптом поколачивания” может быть положительным. Лечение – резекция почки или её полное удаление.
Операции в виде выскабливания кист неэффективны. Течение благоприятное, при нагноении и диссеминировании прогноз ухудшается.
Эхинококкоз селезёнки – кисты в этой области могут быть одиночными или множественными, при последнем варианте селезёнка достигает огромных размеров, пораженная часть выбухает над поверхностью, в виде плотноэластического бугристого узла, на разрезе тёмно – вишневого цвета.
Капсула утолщенная, корковый слой атрофирован, метафоричное название патологической картины – “эхинококковый мешок”.
При разрезе обнаруживаются поликистозные разрастания дочерних кист, их стенки состоят из соединительной ткани с участками гиалиноза и оссификации, по периферии возникают васкулиты, склерозы сосудов, венозное полнокровие.
Паренхима селезёнки отёчна, с элементами геморрагии, плазморрагии и некрозов. Осложнения – при разрыве пузыря возможно развитие перитонита. Лечение – иссечение части селезёнки или полная спленэктомия.
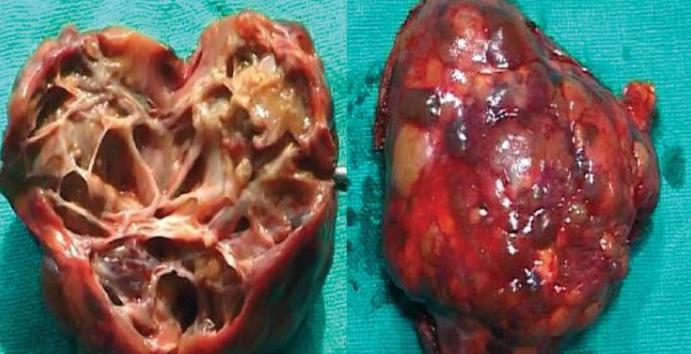
Эхинококкоз сердца – редкая форма нозологии, регистрирующаяся в 0,2 – 2% наблюдений, болеют чаще лица старше 20 лет , мужчины.
В полости сердца (преимущественно левый желудочек) и в ткани миокарда паразиты проникают с места первичной инвазии вместе с током крови по большому кругу кровообращения.
Встречаются казуалистические случаи поражения детей с эхинококковым пузырём в перикарде и правом предсердии.
Пациенты жалуются на боли в грудной клетки, сухой кашель с кровохарканьем, выражены все признаки ишемии миокарда, поэтому важно дифференцировать эхинококкоз от хронической сердечной недостаточности с помощью инструментальных методов диагностики.
Периферический рост кист может стать причиной инфаркта миокарда из-за гнойного расплавления прилежащей стенки желудочка, к внезапной сердечной смерти из –за эмболии инородными телами (частью пузыря), гипертрофии пораженного участка с прогрессирующей декомпенсацией функциональных способностей с возможным сдавлением коронарных артерий и нарушением сердечной проводимости, обструкции выносящего тракта, тромбоэмболии, аритмии и тахикардии сердца.
В литературе встречаются случаи развития поперечной блокады сердца и полной блокады ножек пучка Хиса.
Кистообразование происходит в сравнительно быстрые сроки – от 1 до 5 лет, причём энуклеация пораженного участка не приносит значительных долгосрочных результатов, по причине множественных отсевов в другие органы и выраженной постэмболической гипертензии лёгких с синкопальным синдромом.
Эхинококкоз спинного мозга – характеризуется коротким сроком латентного периода, так как быстрый периферический рост кисты вызывает резкое сдавление протока спинного мозга с ранним развитием расстройств чувствительной и двигательной систем:
- нарушение функций конечностей (парезы, параличи);
- внутренних органов;
- изменение психики.
В связи со специфической локализацией проведение операции в виде цистизвлечения практически не представляется возможным.
Эхинококкоз позвоночника – обычно тесно связан с предыдущим вариантом, так как локализации кисты именно в телах позвонков приводит к сдавлению спинного мозга с блокадой тока ликвора и атрофией.
Длительное время симптомы не выявляются, больные жалуются на чувство тяжести в костях, клиническая картина неспецифична даже при увеличении размера паразита: опоясывающие боли в спине, в конечностях, резкие движения и кашель усиливают этот симптом.
Прогрессирование заболевания ведёт к ограничению подвижности пораженных участков, деформированию костного скелета. Перкуссия костей над участком эхинококкового пузыря болезненна, при осмотре – мышцы в этой зоне валикообразно приподняты и утолщены.
Для верификации нозологии необходимо проведение рентгенодиагностики или компьютерной томографии для исключения спондилоартрита (при туберкулезе) и опухолей (остеомы, остеобластокластомы, остеосаркомы). Лечение – хирургическое.
Скорость нарастания симптомов при поражении человека эхинококком связана с областью образования эхинококкового пузыря, заболевание может прогрессировать до 10-20 лет , не принося пациенту никаких субъективных расстройств. Клинические проявления тоже неспецифичны:
- в крови, как и при любых гельминтозах, увеличивается уровень эозинофилов;
- повышается скорость оседания эритроцитов (СОЭ), тромбоцитов;
- появляются признаки аллергических реакций (зуд, сыпь).
При первых симптомах необходима срочная комплексная диагностика, которая заключается в инструментальных методах обследованиях – УЗИ, МРТ, КТ, пункция пораженного участка, серологический метод диагностики на выявление антител класса IgG к эхинококку.
Консервативных способов лечения не существует! Удаление эхинококка возможно только хирургическим методом с проведением тотальной резекции пораженного органа для профилактики рецидивов.
Основным методом профилактики является соблюдение личной гигиены и чистоты рук.
источник
Эхинококкоз печени — одно из наиболее распространенных паразитарных заболеваний, в основе которого лежит образование кист в печени. Основными признаками данной патологии являются общая слабость, существенное снижение аппетита, уменьшение массы тела, чувство тяжести в области печени, тошнота после употребления жареной или жирной пищи, расстройство стула. Для диагностики эхинококкоза печени применяются общий анализ крови, иммунологические методы, УЗИ органов брюшной полости, магнитно-резонансная томография, ОФЭКТ печени, лапароскопия и др. Наиболее эффективное лечение – оперативное иссечение кист; также применяются противогельминтные препараты.
Эхинококкоз печени – паразитарная патология, которая вызвана ленточным червем Echinococcus. Его личинки внедряются и размножаются в ткани органа, формируя кисты. Данное заболевание считается одним из наиболее распространенных гельминтозов. Встречаемость эхинококкоза в разных странах мира существенно различается. Болезнь в основном наблюдается в регионах, где активно занимаются сельскохозяйственной деятельностью. Эхинококк паразитирует в человеческом организме исключительно в виде личинки, поражая не только печень, но и другие органы, такие как мозг и легкие. При этом вовлечение в процесс печени происходит в 65% всех случаев данного заболевания. Изучением патологии занимаются гастроэнтерология, инфектология. Лечение эхинококкоза входит в сферу деятельности таких специалистов, как инфекционист, гастроэнтеролог, гепатолог и хирург.
Эхинококкозом печени можно заразиться тремя путями. До внедрения в организм человека жизненный цикл эхинококка включает несколько стадий, которые следуют одна за другой. Заключительным хозяином среди домашних питомцев являются собаки и гораздо реже — кошки. Паразит обитает в кишечнике этих животных в виде зрелых червей. Их яйца с фекалиями переходят в водоемы, почву, на фрукты, овощи и так далее. В дальнейшем существует несколько вариантов попадания яиц в организм человека. Часть яиц проглатывается грызунами небольших размеров. В печени этих животных личинки эхинококка начинают созревать. После поедания грызунов дикими хищниками последние также заражаются паразитами. Поэтому при плохой термической обработке дичи охотники могут заболеть эхинококкозом печени.
Другая часть яиц эхинококка оказывается в пищеварительной системе животных сельскохозяйственного предназначения, таких как свиньи, крупный рогатый скот и др. Яйца проникают в организм млекопитающего вместе с кормом, травой или водой, поражая его органы. Поэтому употребление в пищу мяса без соответствующей обработки может стать причиной развития эхинококкоза печени.
Наиболее распространенным и актуальным для человека является третий путь попадания паразита в организм. Он отмечается при недостаточном соблюдении гигиенических правил, что особенно актуально для детей. Эхинококк может попасть в желудочно-кишечный тракт при употреблении немытых фруктов или игре с домашними животными, после которой не были тщательно вымыты руки. В человеческом организме личинки изначально всасываются в кровь из кишечника и переходят в печень. В дальнейшем они способствуют возникновению эхинококкоза печени. Однако, многие паразиты не проходят из крови через печеночный барьер, распространяясь с кровотоком в другие органы.
Эхинококкоз печени является хроническим заболеванием, которое не имеет резко выраженной симптоматики, заставляющей человека вовремя обратиться к врачу. После заражения симптомы начинают появляться не сразу, а через несколько месяцев или лет. Чаще всего пациентов беспокоит общая слабость, уменьшение толерантности к физической нагрузке, снижение работоспособности, боли в голове, мелкая точечная сыпь на коже, периодическое незначительное повышение температуры. Данные клинические признаки являются следствием попадания в кровь токсических продуктов жизнедеятельности эхинококка и реакции организма на внедрение паразитов.
Развитие эхинококка в печени происходит в несколько стадий, каждая из которых имеет свои клинические особенности. На первом этапе симптомов может вообще не наблюдаться. Поэтому зараженный человек чувствует себя нормально и ведет активный образ жизни. На данной стадии эхинококк внедряется в печеночную ткань и формирует защитную капсулу. Единственным проявлением заболевания может служить небольшой дискомфорт в правом подреберье после приема большого количества пищи. Второй этап характеризуется четкой клинической симптоматикой. У больных нарушается аппетит и постепенно уменьшается масса тела. При приеме лекарственных средств у зараженных людей может наблюдаться более частое развитие побочных реакций, что связано со снижением детоксикационной функции печени на фоне эхинококкоза.
Специфичными симптомами, которые характерны для эхинококкоза печени, являются тошнота или рвота, тяжесть в области правого подреберья и диарея. Тошнота, как правило, развивается после употребления жирной, жаренной и острой пищи. Дискомфорт в правой половине живота беспокоит после еды или на фоне физической нагрузки. Больные эхинококкозом печени периодически отмечают диарею, которая связана с нарушением переваривания жирных кислот в кишечнике вследствие угнетения выработки желчи гепатоцитами.
На третьем этапе развития эхинококкоз печени проявляется осложнениями, которые связаны с нарушением целостности эхинококковой кисты и распространением яиц паразита в другие органы. Как правило, при попадании паразита в кровь возникает аллергическая реакция, которая сопровождается спазмом бронхов и развитием дыхательной недостаточности. Кроме того, эхинококк может распространяться в костную ткань, мозг, легкие и другие органы, вызывая нарушение их функций.
Одним из самых частых осложнений считается нагноение содержимого кисты, которое при разрыве может выходить в брюшную или плевральную полость, вызывая гнойный перитонит или плеврит. При большом размере кистозной полости она может ущемлять близко расположенные сосуды и желчные протоки. Из кровеносных сосудов чаще всего сдавливается воротная вена, что проявляется повышением давления в венозной системе органов брюшной полости. В результате увеличивается селезенка и появляется асцит. Реже эхинококковая киста сдавливает нижнюю полую вену, что приводит к развитию сердечной недостаточности. Это осложнение выражается одышкой, отеками нижних конечностей, почечной дисфункцией и нарушением кровоснабжения внутренних органов. Частым осложнением эхинококкоза печени является сдавление желчных путей, что сопровождается нарушением оттока желчи. Симптомы застоя желчи — пожелтение кожных покровов, зуд и расстройства стула с изменением его цвета.
Для диагностики эхинококкоза печени используются лабораторные и инструментальные методы обследования. Также осуществляется тщательный расспрос пациента, который позволяет уточнить возможные пути заражения данным паразитом. Как правило, высокий риск заболевания отмечается у людей, которые занимаются сельским хозяйством и часто контактируют с домашними животными. Из лабораторных методов проводится общий анализ крови, клинический анализ мочи, иммунологические тесты (реакция связывания комплемента, реакция непрямой агглютинации) и аллергическая проба Каццони. В общем анализе крови отмечается повышение количества эозинофилов и увеличение скорости оседания эритроцитов. Иммунологические тесты используются для определения наличия антител к эхинококку в крови и содержимом кисты. Именно они позволяют точно диагностировать эхинококкоз печени. Поскольку при данном заболевании может нарушаться функция гепатоцитов, для ее оценки проводятся биохимические пробы печени.
Из инструментальных методов важную роль играет УЗИ печени и желчного пузыря, обзорная рентгенография органов брюшной полости, магнитно-резонансная томография и однофотонная эмиссионная компьютерная томография печени (ОФЭКТ печени). Данные визуализационные методики обследования позволят выявить кисту и определить ее размеры. Также они дают возможность оценить размеры печени, визуализировать расширенные желчные протоки, увеличенную селезенку или асцит. Эти изменения могут наблюдаться при осложненном течении эхинококкоза печени. Для того чтобы получить содержимое кисты и обнаружить паразитов, рекомендуется пункционная биопсия печени – но только с соблюдением методики, исключающей обсеменение окружающих тканей личинками эхинококка. Из инвазивных методик может быть использована лапароскопия, при помощи которой можно непосредственно осмотреть органы брюшной полости видеоэндоскопом.
Эхинококкоз печени является паразитарным заболеванием, которое никогда не проходит самостоятельно. При этом консервативные методы не позволяют добиться полного выздоровления. Поэтому единственным эффективным способом лечения является хирургическое вмешательство. На подготовительном этапе, перед операцией и в послеоперационном периоде показано назначение противогельминтного препарата мебендазола. Этот препарат тормозит рост кисты, уменьшает ее размеры, значительно снижает риск рецидивов патологии.
Наиболее эффективным методом лечения является оперативное удаление паразита. Операция сопряжена с высоким риском диссеминации личинок на окружающие ткани, поэтому должна проводиться специалистом, владеющим методикой малоинвазивных апаразитарных вмешательств, использующим современные инструменты. Из хирургических методик применяются иссечение кист печени и эндоскопическое дренирование кисты печени. После удаления кисты в образовавшуюся полость вводят гермициды (наиболее эффективны для предотвращения рецидива эхинококкоза печени 80-100% глицерин и 30% раствор хлорида натрия).
Профилактика эхинококкоза печени направлена на предотвращение заражения данным паразитом. Необходимо тщательное мытье рук после контакта с животными и перед любым употреблением пищи. Также следует проводить полноценную термическую обработку мяса, что позволяет уничтожить находящиеся в нем личинки эхинококка.
Эхинококкоз печени при своевременном и грамотном оперативном вмешательстве излечим, однако при выявлении на поздних стадиях заболевания даже на фоне проведенного лечения значительно снижает качество жизни, а в некоторых случаях патология может приводить и к смерти пациента. Рецидивы возникают примерно у 7% больных.
источник
Эхинококк печени — это эхинококковое заболевание причиной которой является наличие паразита, а точнее ленточного червя в печени. Заражение происходит через ротовую полость при глотании яиц эхинококка, длина паразита может достигать 5 мм.
После попадания яиц паразита в кишечник ее личинка (онкосфера) перемещается по воротной вене с током крови в печень.
Так как печень является тем органом, где у человека чаще всего развивается эхинококковое заболевание, мы считаем необходимым сообщить здесь главное об этом паразите.
Онкосфера или пузырчатая стадия (эхинококк) формирует пузыри на стенках которого образуется от 2 до 3 пузырчатых формирований с многочисленными головками паразитов идентичных как у взрослых червей. Интенсивность роста паразита в печени незначительна.
Taenia echinococcus — это разновидность ленточного червя класса циклофиллид (рис. 1) представляет собою маленькую, четырехчленную, ленточную глисту, длиной приблизительно в 4 мм, которая живет в кишечнике собаки.
Рис. 1
Taenia echinococcus в увеличенном виде.
Маленькая головка снабжена хоботком, усаженным приблизительно 28— 50 крючьями, расположенными в два ряда. Позади венчика из крючьев расположены четыре присоска. Последний членик глисты является самым большим и содержит около 500 яиц.
Человек заражается эхинококком при проглатывании яиц (онкосферы), которые могут находиться на шерсти или во рту у собаки, если она раскусывает отходящих паразитов.
Поэтому очень опасно целовать и ласкать собак. Большая частота эхинококка в Исландии, Южной Америке и Австралии объясняется совместной жизнью жителей этих стран с их многочисленными собаками.
Если произошло заражение человека, эмбрионы вылупляются в желудке или кишечнике из проглоченных яиц ленточных глист, прободают стенку кишки и заносятся током крови или лимфы в отдаленные органы тела. Большинство яиц погибает в желудке, и это можно заключить из того, что множественные эхинококки встречаются гораздо реже, чем одиночные.
В дальнейшем эмбрион чаще всего проникает через воротную вену в печень и в ней обосновывается. Однако иногда эхинококк развивается также в других органах, например,
- в брюшине
- на селезенке или внутри нее
- в легких
- в мышцах
- в костях
- в мозгу
- в почках
- сердце и т. д.
Из зародыша образуется эхинококковый пузырь, наполненный жидкостью, не содержащей белка, богатой поваренной солью, часто также янтарной кислотой. Он состоит из наружной слоистой кутикулы и внутреннего нежного паренхиматозного слоя (зародышевая оболочка), богатого гликогеном и содержащего мышечные волокна и сосуды. Вокруг пузыря в пораженном органе постепенно образуется толстая, соединительнотканная сумка.
После 4—6-месячного роста, когда пузырь достиг величины грецкого ореха, на внутренней поверхности оболочки из паренхиматозного слоя образуются так называемые зародышевые пузыри, и в них вырастают в значительном количестве головки (сколексы) эхинококка. Головки (сколексы) снабжены четырьмя присосками и венчиком из крючьев, причем они могут втягиваться в зародышевый пузырь и выворачиваться наружу (см. рис.2, 3, 4).
Количество образовавшихся в эхинококке сколексов очень велико. Пузырь растет чрезвычайно медленно и достигает величины кулака или еще больше. Его стенка светло-жёлтого цвета, просвечивает и имеет характерное слоистое строение. Крепко сидящие на ней зародышевые пузыри видны снаружи в виде маленьких просвечивающих точек.
Часто из первичного эхинококкового пузыря образуются вторичные, так называемые дочерние пузыри (в дальнейшем внучатные пузыри и т. д.). Пузыри развиваются отчасти в кутикуле, отчасти из зародышевых пузырей. У человека они обычно растут вовнутрь (эндогенно, Echinococcus hydatidosus), освобождаются и в конце концов могут в очень большом количестве (сотнями) плавать в жидкости (рис. 36).
Рис. 36.
Дочерние пузыри первичного эхинококкового пузыря
Иной раз такие пузыри, после прорыва первоначального пузыря в мочевыводящие пути (см. выше) и т. п., выделяются мочой, мокротой, рвотой и т. д.
У животных часто встречается экзогенный, направленный кнаружи рост дочерних пузырей (Е. veterinorurti s. granulosus).
Рост эхинококка идет чрезвычайно медленно и может продолжаться несколько лет. Однако рано или поздно наступает умирание эхинококка. В этом случае пузырь постепенно сморщивается, стенка и содержимое его жирно перерождаются и пропитываются известковыми солями. В крошковатом распаде обычно удается обнаружить крючья и слоистую кутикулярную перепонку.
Помимо только что описанного пузырчатого эхинококка (hydatidosus), встречается особая форма эхинококка, которая известна под именем Echinococcus alveolaris s. multilocularis. В этом случае дочерние пузыри растут наружу, распространяются вдоль желчных путей, ближайших кровеносных и лимфатических сосудов, и вследствие постепенного почкования новых дочерних пузырей большая часть печени превращается в конце концов в альвеолярную пузырчатую ячеистую опухоль, полости которой заполнены желеподобной массой.
Внутри полости находят часто, хотя и не всегда, сколексы и крючья. Вероятно, при альвеолярном эхинококке мы имеем дело с особым видом паразита. За это, помимо зоологической разницы, говорит еще то, что альвеолярным эхинококком поражаются чаще всего пастухи, пасущие коров, а гидагидозным — пасущие овец.
До тех пор, пока эхинококковые пузыри в печени сохраняют умеренную величину, они не вызывают никаких болезненных явлений. Иногда эхинококки отмирают и объизвесгвляются, прежде чем успевают вызвать какие-либо клинические явления. В этом случае их неожиданно находят на вскрытии.
Выраженные явления болезни наступают тогда, когда эхинококковый пузырь достиг значительной величины и стал вызывать давление, боли и т. д. в области печени. В редких случаях очень большие эхинококки, расположенные на выпуклой поверхности печени, могут обусловить значительные расстройства дыхания, что объясняется оттеснением грудобрюшной преграды и сдавливанием нижних долей легких.
На передней или задней грудной стенке появляются тогда ненормальные выпячивания, притупление и ослабление дыхательных шумов. Если большой эхинококк врастает в брюшную полость, то больной жалуется на чувство давления, напряжения и боли в животе; сдавливание воротной вены ведет иногда к брюшной водянке, сдавливание желчных ходов в единичных случаях вызывает желтуху.
Опухоль обычно легко определяется осмотром и ощупыванием. Она имеет приблизительно полушаровидную форму, обладает гладкой поверхностью, безболезненна, консистенция ее довольно плотная и эластичная. Часто ощущается флюктуация.
Что же касается так называемого дрожания гидатид, т. е. ощущения дрожания при короткой толчкообразной пальпации ладонью, то оно отчетливо наблюдается только в единичных случаях.
- вследствие прорыва эхинококкового пузыря в соседние органы
- вследствие вторично резвившегося нагноения.
Оба эти осложнения наступают по-видимому самопроизвольно или иногда также вследствие травмы.
Из всех могущих быть прорывов прежде всего следует упомянуть о прорыве в плевральную полость. Результатом его обычно является острый гнойный плеврит.
Здесь имеет место, отчасти вторично, инфекция возбудителями нагноения, отчасти же вероятно действие токсических веществ. Я наблюдал однажды выраженный охряно-желтый плевральный экссудат. Прорыв эхинококкового пузыря в легкие ведет к тяжелым легочным явлениям. С мокротой могут выделяться составные части желчи и в особенности маленькие эхинококковые пузыри или их части.
Прободение в брюшную полость вызывает гнойный перитонит. Если в брюшную полость выделяются жизнеспособные дочерние пузыри, они могут прикрепиться к какому-либо другому месту и продолжать свой рост. Следует еще упомянуть о весьма редко встречающемся вскрытии эхинококкового пузыря в перикардий, желчные ходы, желудок, кишечник, полую вену, мочевые органы, через брюшные покровы и т. д.
В этих случаях частицы эхинококка — крючки, обрывки оболочки, дочерние пузыри (рис. 35) — могут выделяться с экскретами (мокрота, моча и т. д.), выкашливаться или выбрасываться со рвотой.
Нагноение эхинококка печени (иногда происходит от травмы или присоединяется к другим нагноениям) ведет к нарыву печени: увеличивающиеся болезненность и зыбление опухоли, лихорадка, ухудшение общего состояния и т. д. Вскрытие нарыва в соседние органы может наступить таким же образом, как это было описано выше.
Самопроизвольное выздоровление, хотя и возможно, но встречается крайне редко. В общем нагноение эхинококкового пузыря, если только больной не подвергнут оперативному вмешательству, представляет собою состояние, опасное для жизни.
При многокамерном эхинококке печени развивается в конце концов большая, очень плотная и твердая опухоль печени с гладкой или большей частью бугристой поверхностью.
Чувствительность при надавливании существует только в единичных случаях. Наоборот, постоянно ощущается болезненное напряжение в области печени. Относительно часто наступает желтуха, которая может достичь очень высокой степени. В других случаях преобладает картина хронического застоя в воротной вене (брюшная водянка, увеличение селезенки и т. д.).
Общее состояние в течение долгого времени остается довольно хорошим. Впоследствии, однако, наступает возрастающая общая физическая слабость. Вторичные нагноения внутри опухоли также вызывают быструю потерю сил и лихорадку. Общая продолжительность болезни равняется 2—3 годам, иногда еще больше.
Диагноз пузырчатого эхинококка печени основывается прежде всего на существовании медленно развивающейся полушаровидной, флюктуирующей и безболезненной опухоли печени, которая вначале не оказывает заметного влияния на общее состояние больного. Если больной происходит из местности, в которой особенно часто встречается заболевание эхинококком, то это обстоятельство значительно облегчает диагноз.
Раньше часто с диагностической целью производился пробный прокол опухоли. Посредством прокола во многих случаях удается получить из пузыря светложелгую, свободную от белка жидкость (иногда содержащую сахар и янтарную кислоту), в которой иногда, но далеко не во всех случаях, можно при микроскопическом исследовании найти характерные крючья или маленькие кусочки слоистой оболочки.
В дальнейшем пробный прокол стал применяться с большей осторожностью, так как после него иногда наблюдались довольно неприятные явления. Иной раз после прокола наступает тяжелая крапивница, в некоторых же случаях появляются другие угрожающие общие токсические явления (коллапс, рвота, одышка, поносы, потрясающий зноб, эпилептоидные судороги), которые могут даже повести к быстрой смерти.
Хотя подобные явления анафилактического шока вследствие всасывания эхинококковой жидкости наблюдаются редко, однако они указывают нам, что надо быть осторожным с производством диагностического пробного прокола при эхинококке.
Немалое диагностическое значение имеет то обстоятельство, что в крови больного эхинококком, так же как при инфекциях другими животными паразитами (ленточными глистами и т. д.), наблюдается, как правило, поразительное увеличение числа эозинофильных лейкоцитов.
Наконец, для эхинококковой болезни выработан также серологически — диагностический метод, который соответствует реакции Вассермана при сифилисе.
Диагноз многокамерного эхинококка печени всегда труден. От рака печени его отличают большая плотная опухоль, более продолжительное течение болезни и менее значительное расстройство общего состояния больного. Наоборот, от некоторых форм цирроза печени и от сифилиса ее отличить многокамерный эхинококк долгое время представляется совершенно невозможным.
Большое диагностическое значение имеют эозинофилия крови и серологическое исследование. Диагноз может быть поставлен в ситуации когда эхинококк прорвался через грудобрюшную преграду в легкие, и этот прорыв выражался резкими болями в груди и выделением характерной, окрашенной в своеобразный охряно-желтый цвет мокроты.
Лечение эхинококка может быть только хирургическим. В тех случаях, когда эхинококковая опухоль не вызывает никаких расстройств или обусловливает лишь незначительные явления, само собой разумеется, что больной не легко соглашается на операцию.
Однако во всех случаях следует советовать хирургическое вмешательство, так как оно защищает больного от возможных впоследствии опасностей и само по себе безопасно. Различные способы хирургического лечения описаны в руководствах хирургии. При многокамерном эхинококке хирургическое лечение невозможно, лечение поэтому должно быть чисто симптоматическим.
источник