Рак печени входит в пятерку лидирующих причин смертности от онкологических заболеваний, вместе с раком желудка, молочной железы, легкого и толстой кишки. Ежегодно во всем мире его диагностируют у 700 тысяч человек, около 600 тысяч больных погибают. В России ежегодное число вновь диагностированных случаев за последние 10 лет выросло с 3500 до 5000. Число смертей от рака печени в мире ежегодно растет на 3%. Мужчины болеют в 3 раза чаще, чем женщины. Метастазы в печени при злокачественных опухолях других органов встречаются примерно в 30 раз чаще, чем первичный рак (то есть такой, который изначально развился из печеночной ткани).
Под влиянием неблагоприятных провоцирующих факторов обычное обновление клеток печени нарушается, они начинают делиться бесконтрольно и быстро, не успевая достигнуть зрелого состояния. Рак печени может возникать как из-за мутации генов, спровоцированной вирусами гепатитов, так и в результате вызванного инфекцией хронического воспаления.
Можно выделить следующие основные разновидности злокачественных опухолей печени:
- Злокачественное новообразование, которое развивается из клеток паренхимы печени, называют гепатоцеллюлярной карциномой (ГЦК), или гепатоцеллюлярным раком печени. В одних случаях обнаруживается единственная опухоль, которая со временем увеличивается в размерах, и лишь на поздних стадиях начинает распространяться на другие части органа. При диффузной форме рака очагов много, и они находятся в разных частях печени. Такой вариант наиболее характерен в случаях, когда онкологическое заболевание развилось на фоне цирроза.
- Фиброламеллярная карцинома — разновидность гепатоцеллюлярного рака. Она составляет менее 1% от всех остальных подтипов, и ее важно распознать во время обследования. Такие опухоли обычно встречаются у женщин младше 35 лет.
- Если опухоль образуется из эпителия желчных протоков, то ее называют холангиокарциномой. Этот тип рака печени встречается в 10–20% случаев.
- Вторичный рак — это метастазы в печень опухолей, возникших в других органах. Чаще всего встречаются метастазы колоректального рака (из опухолей толстой и прямой кишки), что связано с особенностями кровотока. Реже опухолевые клетки происходят из легких, молочной железы, простаты и др. По своему строению метастатические очаги сходны с первичной опухолью.
- Редко в печени встречаются ангиосаркомы и гемангиосаркомы — злокачественные опухоли, развивающиеся из кровеносных сосудов. Они очень агрессивны и быстро распространяются в организме.
По частоте выявления рак печени занимает 5 место среди всех онкологических заболеваний у мужчин и 8 место — у женщин. Первичный, то есть тот, который изначально развивается из печеночных клеток (гепатоцеллюлярный рак печени), встречается довольно редко. Намного чаще в печени обнаруживают вторичный метастатический рак. Таких случаев выявляют в 20–30 раз больше, чем случаев первичного рака.
Известно несколько факторов риска рака печени. Так, установлена прямая взаимосвязь между гепатоцеллюлярной карциномой и хроническими вирусными гепатитами. До 80% людей, страдающих хроническим гепатитом В и С, заболевают карциномой печени в течение 20 лет после инфицирования. Именно из-за высокой распространенности этих вирусов в странах Азии и Африки первичный рак печени встречается там в несколько раз чаще, чем в Европе и США.
В России самая высокая заболеваемость печеночноклеточным раком зарегистрирована в Западной и Восточной Сибири. По статистике, средний возраст заболевших колеблется от 50 до 65 лет, и у мужчин эта опухоль встречается чаще.
Нередко злокачественная опухоль развивается как итог цирроза — патологического состояния, при котором нормальная ткань печени замещается фиброзной соединительной тканью. В свою очередь, причины цирроза бывают разными:
- Хронические вирусные гепатиты B и C.
- Неалкогольная жировая болезнь печени — довольно распространенное заболевание, риск которого повышен у людей с лишним весом.
- Первичный билиарный цирроз — заболевание, при котором разрушаются желчные протоки, в результате нарушается отток желчи, поражается ткань печени.
- Наследственный гемахроматоз — наследственная патология, при которой организм слишком сильно поглощает железо из пищи, и оно откладывается в разных органах, включая печень.
- Чрезмерное увлечение алкоголем приводит к алкогольному гепатиту, а затем к циррозу.
- Избыточная масса тела. Возможно, здесь играет роль повышенная вероятность развития неалкогольной жировой болезни печени.
- Сахарный диабет II типа. Такие больные зачастую имеют избыточный вес.
- Некоторые редкие заболевания: тирозинемия, дефицит альфа1-антитрипсина, порфирия кутанеа тарда, болезни накопления гликогена, болезнь Вильсона-Коновалова.
- Применение анаболических стероидов.
- Воздействие на организм некоторых токсичных веществ: афлатоксина (вырабатывается грибком, который поражает пшеницу, кукурузу, молотые орехи и другие продукты), винилхлорида (применяется для производства некоторых пластмасс), мышьяка (может быть загрязнена вода из скважин).
- Курение. У людей, которые бросили курить, риск снижается, но все же остается более высоким, чем у никогда не куривших.
Есть данные о том, что, видимо, существует небольшая связь между приемом гормональных контрацептивов и несколько повышенным риском рака печени. Но серьезных исследований, которым можно было бы полностью доверять, на эту тему не проводилось, поэтому пока нельзя что-либо однозначно утверждать.
И первичный, и вторичный рак печени имеют одинаковые признаки. Они неспецифичны именно для онкологических заболеваний, поэтому их легко спутать с другими заболеваниями печени — обострением хронического гепатита, желчнокаменной болезнью и пр. Ранние признаки злокачественной опухоли печени:
- ощущение дискомфорта из-за вздутия живота;
- тошнота, иногда рвота;
- запоры и поносы;
- сниженный аппетит;
- постоянное недомогание и усталость;
- снижение веса;
- иногда — озноб и повышение температуры.
Когда опухоль достигает достаточно больших размеров, она блокирует отток желчи из печени в кишечник. У пациента появляются признаки механической желтухи, это происходит из-за того, что желчь попадает из внутрипеченочных протоков прямо в кровь.
Более поздними признаками опухолевого процесса в печени является механическая желтуха — пожелтение кожи, слизистых и склер, зуд кожи, потемнение мочи и осветление стула. Эти симптомы также неспецифичны и обнаруживаются при любых затруднениях оттока желчи. Кроме того, на этом этапе у больных появляются постоянные ноющие боли в правом подреберье.
На поздних стадиях злокачественные новообразования печени приводят к развитию анемии, кровотечений из разных органов, скоплению жидкости в брюшной полости, отравлению организма продуктами распада желчных кислот.
Цирроз — это не онкологическое заболевание, но он является одним из главных факторов риска рака печени. Примерно в 70% случаев гепатоцеллюлярная карцинома развивается на фоне цирроза. У 3% больных циррозом ежегодно выявляют рак печени.
Циррозом называется заболевание, при котором нормальные клетки печени погибают и замещаются фиброзной соединительной тканью. Обычно этому предшествует алкогольный гепатит, неалкогольный стеатогепатит, хронические вирусные гепатиты B и C.
Метастазы в печени встречаются примерно в 30 раз чаще, чем первичный рак. Основная опухоль при этом находится в другом органе. Чаще всего в печень метастазирует рак толстой и прямой кишки, легких, молочной железы, желудка, поджелудочной железы, а также меланома и нейроэндокринные опухоли.
Вторичные очаги могут находиться в любой части печени. Иногда метастаз всего один, но у большинства пациентов они множественные, находятся в обеих долях.
При осмотре пациента с подозрением на рак врач может определить увеличение размеров печени, ее уплотнение или неоднородность поверхности. При прощупывании печени больной может ощутить небольшой дискомфорт. В ходе визуального осмотра легко обнаружить желтушное окрашивание кожи и склер, однако на ранних стадиях этих симптомов обычно не бывает.
Диагностика злокачественной опухоли стандартизована – необходимо получить не просто анализ клеток, но и исследовать под микроскопом кусочек опухолевой ткани. При изменениях в печени данная тактика подходит не всегда, во всяком случае, в клинических рекомендациях биопсии отводится определённая важная роль, но очередность её далеко не первая. На первый план в диагностике злокачественных новообразований печени выходят инструментальные высокотехнологичные исследования.
В Международной классификации болезней 10 пересмотра злокачественным опухолям печени присвоен код C22 — «злокачественное новообразование печени и внутрипеченочных желчных протоков». Эта рубрика включает семь подрубрик:
- C22.0 — печеночноклеточный рак (гепатоцеллюлярная карцинома);
- C22.1 — рак внутрипеченочных желчных протоков;
- C22.2 — гепатобластома;
- C22.3 — ангиосаркома;
- C22.4 — другие разновидности сарком (опухолей из соединительной ткани) печени;
- C22.7 — иные уточненные злокачественные опухоли печени;
- C22.9 — неуточненные злокачественные опухоли печени.
Рак печени с трудом поддается лечению, при метастазах прогноз обычно хуже.
Радикальным способом является удаление опухоли после предварительной химиотерапии. К хирургическому способу прибегают в тех случаях, когда опухоль локализована, не имеет внепеченочных метастазов, небольшого размера, не проросла кровеносные сосуды, а печеночная ткань не изменена циррозом. При этом можно удалить достаточно большую часть органа, так как печень обладает хорошей способностью к регенерации и уже через 6 месяцев способна полностью восстановить прежний объем. Но такие операции достаточно сложны технически и показаны не всем пациентам. После удаления части печени при раке выживаемость в течение 5 лет составляет не более 20%.
Химиотерапию, как самостоятельный способ борьбы с печёночноклеточным раком, применяют лишь в неоперабельных случаях. Она облегчает самочувствие пациентов. Химиотерапия оказывается более действенной и легче переносится, если препараты вводить непосредственно в печеночную артерию.
Лучевая терапия при злокачественных опухолях печени не используется. Она малоэффективна, а печень очень чувствительна к радиации, и пациенты тяжело переносят данный вид лечения. Из альтернативных способов лечения рака в последнее время все активнее применяют радиочастотную аблацию и криоаблацию, таргетную терапию нексаваром, введение этанола в опухолевые узлы, протонную терапию.
В Европейской онкологической клинике малотравматичные резекции печени и радиочастотная аблация метастазов печени проводятся учеником профессора Ю. И. Патютко – ведущим онкологом клиники, к.м.н. Андреем Львовичем Пылёвым.
Лечение рака печени это вообще одна из самых сложных задач в онкологии. Я это узнал, когда мне поставили диагноз T2N0M0 — вторая стадия рака печени в районном центре. Это было очень неожиданно, так как у меня кроме температуры и полной потери аппетита вообще не было никаких особенных симптомов не было. Врач мой хороший знакомый и по каким-то своим признакам он отправил меня на анализ крови на альфа-фетопротеин и на узи. По результатам он же посоветовал мне обратиться в хорошую частную онкологическую клинику. Я выбрал Европейскую. И абсолютно правильно сделал. Там меня дообследовали, выяснили, что очаг всего один, хоть и большой, а сама опухоль не выходит за пределы одной трети. Резекцию проводил доктор Пылёв. Прошло всё очень хорошо. По самочувствию — всё нормально. Знаю, что всё будет хорошо. Спасибо!
Рацион при злокачественных опухолях печени должен быть разнообразным, включать все необходимые питательные вещества, витамины и минералы, соответствовать функциональным возможностям печени. Недоедание — очень распространенная проблема при гепатоцеллюлярной карциноме, но ей далеко не всегда уделяют должное внимание. Из-за того что организм пациента не получает необходимые вещества, снижается качество жизни, ухудшается прогноз.
У таких больных нужно регулярно контролировать нутритивный статус. Им нужна специальная диета, максимально полноценная, но в то же время не оказывающая лишнюю нагрузку на печень. Пациент должен получать:
- Достаточное количество белка: 1–1,5 г на каждый килограмм массы тела.
- Достаточное количество жиров, не менее 50% которых должны иметь растительное происхождение.
- Достаточное количество углеводов.
Больным раком печени рекомендуется есть постное мясо, птицу, рыбу, молочные продукты, различные овощи и фрукты, злаки, бобы, крупы, оливковое и кукурузное масло. Из напитков разрешены соки, вода, молоко. Продукты необходимо готовить путем варки или запекания: жареное противопоказано. Нужно постараться полностью исключить соль: вместо нее используют различные специи. Запрещены консерванты, химические добавки, алкоголь. Если функция печени сильно нарушена, белковые продукты следует максимально ограничить.
Врачи ориентируются на показатель пятилетней выживаемости. Он обозначает процент пациентов, которые остались живы в течение 5 лет с момента диагностики рака. Пятилетняя выживаемость зависит от стадии опухоли:
- При локализованной опухоли, ограниченной пределами органа (рак печени 3, 2 и 1 стадии) — 31% (при раке протоков печени — 15%).
- При опухоли, распространившейся на соседние органы и лимфоузлы (стадии IIIC и IVA) -11% (при раке протоков печени — 6%).
- При онкологии печени с метастазами — 3% (при раке протоков печени — 2%).
Так как основным фактором риска рака печени является инфекция — вирусные гепатиты B и C — то меры профилактики в первую очередь должны быть направлены на предотвращение заражения. Главные факторы риска: беспорядочные и незащищенные половые связи, инъекции нестерильными, использованными иглами.
Снизить риск заболеваний печени, в том числе онкологических, помогает отказ от вредных привычек, поддержание здорового веса, своевременное лечение и наблюдение у врача при гемохроматозе и других наследственных заболеваниях, которые повышают риск рака.
Главный принцип составления рациона при лечении рака печени, как, впрочем, и при любом другом раке — разнообразие, полноценность, натуральность. Это значит, что больному должны в полной мере доставаться все необходимые вещества и микроэлементы, необходимые для функционирования организма. При этом, еда должна как можно меньше нагружать поражённую печень. В таких условиях, меню пациента выглядит примерно так:
- Фрукты, ягоды, соки из них и овощи, кроме томатов — без ограничений. Особое внимание следует уделить свекле — очень полезному для печени продукту.
- Супы — молочные, крупяные, овощные.
- Продукты молочнокислого и смешанного брожения.
- Морская рыба и морепродукты.
- Белое мясо.
- Хлеб из пшеничной муки грубого помола.
- Злаковые хлопья, орехи, ростки зерен, травяные отвары и зеленый чай.
[1] The prognostic value of tumor cells blood circulation after liver surgery for cancer lesions — Patiutko IuI, Tupitsyn NN, Sagaĭdak IV, Podluzhnyĭ DV, Pylev AL, Zabezhinskiĭ DA. — Khirurgiia (Mosk). 2011.
[2] Surgical and combined treatment of multiple and bilobar metastatic affection of the liver. — Patiutko IuI, Sagaĭdak IV, Pylev AL, Podluzhnyĭ DV. — Khirurgiia (Mosk). 2005.
[3] Современные подходы к лечению метастазов колоректального рака в печени — А. Л. Пылёв, И. В. Сагайдак, А. Г. Котельников, Д. В. Подлужный, А. Н. Поляков, Патютко Ю.И. — Вестник хирургической гастроэнтерологии — Номер: 4 за 2008 Страницы: 14–28.
[4] Десятилетняя выживаемость больных злокачественными опухолями печени после хирургического лечения — Ю. И. Патютко, А. Л. Пылёв, И. В. Сагайдак, А. Г. Котельников, Д. В. Подлужный, М. Г. Агафонова, — Анналы хирургической гепатологии 2010.
[5] Surgical and combined treatment of patients with metastatic liver and lymph nodes invasion by colorectal cancer — Patiutko IuI, Pylev AL, Sagaĭdak IV, Poliakov AN, Chuchuev ES, Abgarian MG, Shishkina NA. — Khirurgiia (Mosk). 2010.
Главный врач Европейской клиники, врач-онколог, к.м.н.
источник
Диагностику рака печени целесообразно разделить на раннюю и стандартную — «классическую». Ввиду быстрого прогрессирования данной онкопатологии с необратимыми последствиями далеко не все способы диагностики, применяемые в клинике и приобретшие заслуженную славу, способны дать четкий ответ, есть рак или нет, можно ли еще прооперировать пациента без угрозы рецидива. Очевидно, что любой диагноз, даже «смертельный», имеет свое значение — ведь в онкологии существует и такой значимый раздел, как симптоматическая терапия, облегчающая страдания больного и позволяющая повысить качество оставшейся жизни. Тем не менее, в нашей специальности, как и в остальной медицине, важен принцип своевременности, к которому, прежде всего, и относится диагностика.
Внешне пациента с раком печени выявить невозможно даже на самых тяжелых стадиях процесса. Данные пальпаторного исследования (в переводе с латинского — «ощупывание») также будут малоинформативны, однако они натолкнут врача на мысль о неблагополучии в животе пациента. Опять-таки на помощь доктору и пациенту должны прийти дополнительные инструментальные методы диагностики, широко внедренные во многих больницах и поликлиниках нашей страны.
Краткая схема своевременного алгоритма действий, как определить рак печени, выглядит следующим образом:
- лабораторный тест на альфа-фетопротеин — в случае положительного ответа выполняется шаг 2;
- лучевые методы исследования (МРТ или КТ) — заключение об имеющемся образовании в печени;
- УЗИ печени с биопсией — для подтверждения раковой природы новообразования;
- проведение операции — по показаниям.
Однако нельзя не отметить нюансы разработанного алгоритма лабораторной диагностики рака печени, подкрепленного десятилетиями клинического стажа.
Первое — операция при раке печени далеко не всегда выполнима даже при проведении всех шагов. Если пациент неоперабельный в силу запущенности онкопатологии, то взамен проводится симптоматическая терапия вплоть до конца жизни. Неважно, сколько еще времени пройдет — месяц или многие годы.
Второе — подозрение на онкологию можно получить и минуя лабораторный тест. Как можно обнаружить рак печени в этом случае? Например, при проведении планового УЗИ, КТ или МРТ органов брюшной полости по иным причинам, и т. д. В этом случае практически нет необходимости возвращаться к первому этапу, а предпочтительно найти лечебное учреждение или врача, способного провести биопсию печени.
Для диагностики онкологии печени используются не только названные методы, хотя они и получили больше всего положительных отзывов среди медицинского персонала. Перечислим все способы, начиная с самых простых и доступных и заканчивая наиболее сложными, труднодоступными и дорогостоящими.
До того как диагностировать рак печени, первое, с чего начинают врачи в России, Америке, Африке и Европе, — это внешний осмотр пациента.Так было много столетий назад, вероятно, даже во времена «отца медицины» Гиппократа. Так врачи работают и в наше время, несмотря на глобальный научно-технический прогресс. Зачастую опытный и грамотный врач только по одному взгляду на пациента уже располагает не только набором гипотез о возможных патологиях, но и об одном конкретном заболевании. При осмотре — неважно, производил его врач или сам пациент, смотрясь в зеркало или просто прямым взглядом, — обратите внимание на пропорции тела. Большая часть онкологических недугов характеризуется потерей веса — сначала резким, уверенным снижением массы тела; далее, после достижения весьма заметного похудания, процесс затухает. Если далеко не каждый человек регулярно встает на весы, то в зеркале всегда можно заметить впалые щеки, обвисшую кожу, исхудалые руки, реже ноги, втянутый живот. Все эти симптомы являются отнюдь не следствием
диеты, что иногда совпадает с последней, а неблагополучием в вашем организме. Также обратите внимание на цвет кожных покровов — зачастую он желтушный. Врач смотрит еще и склеры — для этого требуется слегка оттянуть чистыми руками по очереди нижнее и верхнее веки. Если даже смена освещения не помогает дать точный ответ о физиологическом оттенке кожных покровов — т. е. желтизна не уходит, — то имеется показание к проведению комплексного обследования для исключения заболевания печени. Неважно, идет ли речь о раке или, например, гепатите, — все заболевания являются показанием к госпитализации и проведению соответствующего лечения. Виною «нового окраса кожи» является билирубин, который является метаболитом гемоглобина, того самого, ответственного за транспорт кислорода. Если печень, в силу ряда обстоятельств, не справляется с его утилизацией, он начинает накапливаться в коже и слизистых оболочках, что на практике проявляется изменением цвета кожных покровов. Отметим, что в случае ранней диагностики рака печени разумно обращать внимание даже на незначительные отклонения, когда еще есть возможность помочь больному.
списке серьезных заболеваний все же необходимо.
Боль — это практически обязательный симптом, сопровождающий любые злокачественные процессы в организме человека. По статистике, около 90% всех раковых опухолей в той или иной степени вызывают болевой синдром. На мысль об онкологии вас, прежде всего, должны натолкнуть постоянные ноющие боли в правой части живота, не проходящие после перемены положения тела, а после приема физиопроцедур (грелки, компрессы и т. д.) имеющие тенденцию к усилению. К сожалению, пациенты, предъявляющие жалобы на указанные признаки, уже не подлежат оперативному вмешательству по удалению опухоли — им остается назначить только симптоматическую терапию, ибо рано или поздно наступит смертельный исход. Но позвольте нам сделать некую ремарку: не правы те, кто уже посчитал себя неизлечимо больным после подтверждения наличия у себя описанных симптомов. Во-первых, необходимо пройти детальный осмотр с привлечением инструментальных методов исследования; во-вторых, рак — это не приговор.
Биохимический и общий анализ крови при раке печени могут показать следующее:
1. Высокая СОЭ. В медицинских бланках используется именно эта сокращенная надпись. Расшифровка ее означает «скорость оседания эритроцитов». В норме его величина должна составлять не больше 10 мм/ч у лиц мужского пола, у женщин — 15 мм/ч. При раке и иных опухолях — не только печени — этот показатель повышается в разы: до 50 — 60 мм/ч. Может быть и незначительное отклонение от нормы — например, до 20 мм/ч. Сразу оговоримся, что увеличение СОЭ отнюдь не свидетельствует о наличии онкопатологии — для этого предстоит проанализировать большее количество показателей. Для справки отметим, что СОЭ повышается практически при всех бактериальных инфекциях, например, при насморке. Если у женщины наблюдаются менструации, также не исключается временное увеличение СОЭ, что ошибочно можно принять за патологию. По статистике, 40% всех хронических заболеваний человека, будь то пиелонефрит или бронхит, также протекают с повышенной СОЭ.
Увеличение СОЭ не всегда нужно трактовать как подозрение на рак, но провести более детальный анализ выявления причин отклонения от нормы вы и ваш врач просто обязаны.
2. Анемия — снижение количества эритроцитов, лейкоцитоз — увеличение содержания лейкоцитов. Данные признаки также являются неспецифическими, однако, в совокупности с повышенной СОЭ, также могут натолкнуть на мысль о серьезной патологии. Отметим, что в анализах при раке печени могут изолированно наблюдаться те или иные отклонения от нормы, а может и вовсе картина полного мнимого здоровья, что говорит лишь о малой чувствительности данного анализа применительно к онкопатологии. Нельзя не сказать о пресловутых инфекциях, в частности, бактериальных. При инфицировании не исключено, что будет наблюдаться абсолютно идентичная картина анемии, лейкоцитоза и повышения СОЭ.

Какие ещё анализы показывают рак печени при лабораторном исследовании крови? Помимо билирубина следует обратить внимание на так называемые печеночные ферменты, которые в бланке анализов получили сокращение АсТ и АлТ. В современных анализах их указывают под общим названием «трансферазы», что является синонимами. Если вы или ваш врач увидели повышение этих показателей, можно смело говорить о патологии печени. А вот степень выраженности увеличения концентрации справедливо может отражать тяжесть процесса — здесь зависимость прямо пропорциональная. Чем больше отклонение от нормы, тем сильнее воспалительный или иной (злокачественный) процесс.
Менее специфичным, но, тем не менее, значимым является увеличение в крови и другого фермента — щелочной фосфатазы. В бланках анализов часто используется общепринятое сокращение ЩФ. Как и в случае с другими показателями, врача и вас лично должно заинтересовать любое их повышение относительно нормы.
Как пациенту узнать все эти значения? Два года назад абсолютно все лаборатории и лечебные учреждения РФ перешли на изготовление бланков в соответствии с европейскими критериями, где норма содержания того или иного вещества, фермента, гормона должна прописываться рядом с величиной, исследуемой у пациента. Все стало ясно и просто. Не стоит удивляться, если вы увидите небольшую разницу в этой самой «норме», когда сделаете параллельно два анализа в двух разных лабораториях. Медицина постоянно развивается, принимаются новые стандарты лечения и диагностики. То, что было актуально вчера, сегодня уже просто потеряло смысл.
Нельзя не сказать про их малую специфичность относительно рака печени. Пациентам необходимо запомнить простое выражение: «Повышение не указывает на патологию, отсутствие увеличения не исключает рак».
Альфа-фетопротеин — это белок, который играет ключевую роль в созревании нервной системы у еще не родившегося ребенка, находящегося в чреве матери. При рождении его концентрация быстро падает, и в конечном итоге в крови полугодовалого малыша обнаруживаются только следы этого белка. Подчеркнем, что любое повышение альфа-фетопротеина даже в преклонном возрасте расценивается как патология — в большинстве случаев речь идет о раке печени. Откуда же берется этот белок при онкопатологии? Раковые клетки, утрачивая свои морфофункциональные характеристики по сравнению с нормальными печеночными клетками, способны синтезировать только этот белок. До сих пор остается невыясненным, по какой причине в них начинает синтезироваться альфа-фетопротеин, если до этого момента ничего подобного не происходило. Ведь речь идет не о повышении или угнетении функции, а о ее новом появлении, глубоко «забытой» еще в младенчестве. Тем не менее, необходимо запомнить простое правило относительно данного теста: повышение означает патологию —
медлить нельзя. Нет смысла ждать еще несколько дней в раздумьях, а потом брать у врача направление на повторный анализ и снова ждать результатов: рак растет и прогрессирует неуклонно, не зная ни выходных дней, ни времени года. Этот постулат взят за правило многими ведущими хирургами-онкологами, в том числе и в России.
Для исследования от пациента требуется забор крови из вены, как на общий анализ крови: медсестра набирает около 10 мл крови натощак и отправляет в специальной емкости в лабораторию. Ответ будет получен в зависимости от работы конкретного лечебного учреждения, но в целом это занимает не более 1 — 2 рабочих дней. Подчеркнем, что в онкологии счет целесообразно вести не только на сутки, но и на часы. Если у пациента имеется рак печени, то анализ будет положительный: концентрация альфа-фетопротеина будет повышена в десятки раз. Чувствительность данного анализа составляет около 95%. Данные цифры означают, что ложноположительные или ложноотрицательные результаты могу встречаться только в 5%, что пренебрежимо мало. Для сравнения: такой популярный метод, как УЗИ, допускает около 25% неверных трактований полученных результатов (в данном случае — изображений). Напомним, что в медицине любой риск и просто процентное соотношение ниже 16% считается низким и, соответственно, незначительным. Однако хотя лабораторный тест на содержание альфа-фетопротеина и дает ответ на вопрос касательно возможного присутствия раковой опухоли в печени, но для назначения адекватного лечения врачу этого недостаточно — далее необходимо выполнить следующие шаги.
МРТ и КТ печени назначается после положительного теста на альфа-фетопротеин. МРТ или ЯМР – это магнитно-резонансная томография печени. Исследование КТ печени — это компьютерная томограмма. Не отходя от проблемы, сразу отметим, что такие популярные в обиходе врачей и пациентов сокращения, как МРТ и ЯМР, являются синонимами, а проще говоря — одинаковым названием одного и того же лучевого метода обследования. Часто, читая запись в листке назначений, пациенты раздумывают, какое именно обследование сделать. А промедление в данном случае недопустимо, как уже было подчеркнуто в качестве аксиомы.
Что вы хотите увидеть на рентгеновском снимке? Рентгеновские лучи прекрасно отражаются от разнородных поверхностей, сред, тканей тела человека. История медицины помнит случай, когда еще до обнаружения пользы от этого поистине ценного метода в плане диагностики переломов предприимчивый американский доктор решил использовать его для поиска пули, плотно засевшей в теле гангстера. Но каким образом можно увидеть на снимке разные ткани?
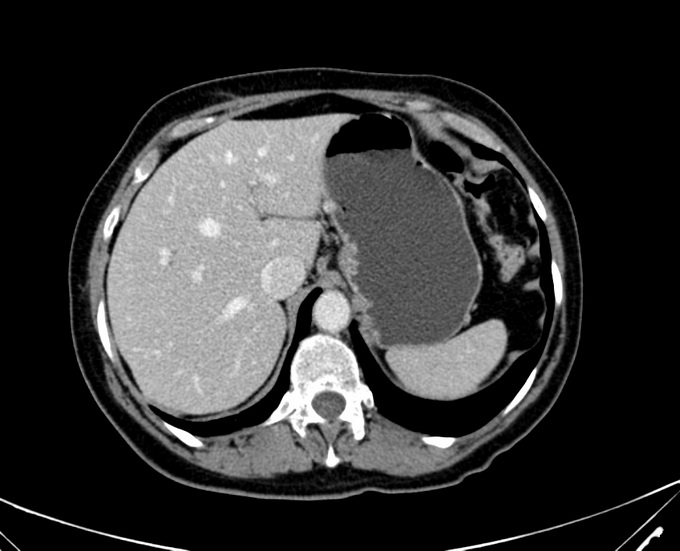
Возможность отличать разнообразные тканевые структуры — вплоть до их послойного строения — получила название томограммы, но классический рентген в этом случае не несет никакой пользы. Единственное, что врач может разглядеть в случае рака печени, — это поражение массивной опухолью соседних органов, когда они смещаются в здоровую сторону — например, петли кишечника, — или иные необратимые, практически смертельные изменения. Разумеется, это уже не ранняя диагностика, а только дополнительная ненужная лучевая нагрузка на организм, и без того ослабленный онкопатологией. Однако отсутствие фактической пользы от рентгена не означает, что сама суть метода должна отправляться в небытие.
На рубеже XX и XXI веков человечество изобрело способ массового просвечивания тела человека посредством рентгеновского излучения и формирования на компьютере детальной картины строения исследуемого органа. Такой метод получил название компьютерной томограммы. Немногим позже наши отечественные больницы стали оснащаться подобной дорогостоящей аппаратурой. Сначала томография печени была крайне дорогим методом исследования, но теперь ситуация поменялась в сторону его доступности. В настоящее время врач при компьютерной томографии печени или магнитно-резонансной томографии печени способен за 20 минут увидеть абсолютно все стороны печени, дать полную оценку ее строения и тем самым с высокой долей вероятности сказать, имеется ли у пациента опухоль печени. Конечно, никто не застрахован от врачебных ошибок — иногда кисты печени ошибочно воспринимаются за опухоль, и наоборот.
Чтобы определить, что для вас лучше – КТ или МРТ печени, узнайте о недостатках и преимуществах компьютерной и магнитно-резонансной томографии.
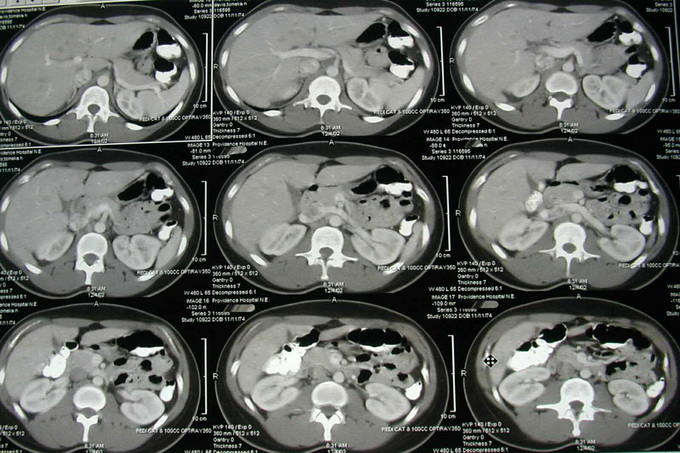
КТ подразумевает под собой использование рентгеновских лучей, причем доза облучения намного выше, нежели при «классическом» рентгене. Конечно, когда речь заходит о диагностическом поиске, на это просто не следует обращать внимания, но назначение повторных, а особенно трех и более, исследований не сулит ничего хорошего. Несмотря на массовое развитие медицины, КТ-исследование не всегда является доступным, особенно в случае проживания в сельской местности. Для сравнения: на 2013 год в миллионном городе Ростове-на-Дону насчитывается около 10 подобных аппаратов. Скажем смело — хотелось бы больше. Далеко не всегда данное обследование является бесплатным для пациента, что также является отрицательной стороной. К сожалению, сделать бесплатную томографию удается не сразу — бывает, очередь растягивается на недели вперед, а тем самым теряется драгоценное время.
Фото КТ печени вы можете посмотреть ниже:
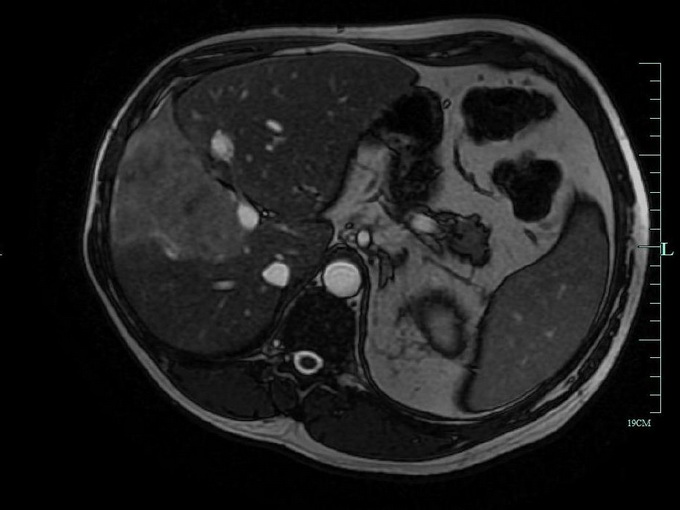
Как ни парадоксально это звучит, но сам внешний вид аппарата вызывает ужас и страх у ряда категорий больных с лабильной психикой, что заставляет их искать отговорки для самого себя не идти на исследование. Немного опередим события и подчеркнем, что МРТ-исследование представляет собой помещение пациента в некий саркофаг, над которым с путающим грохотом проносится вращающаяся камера, что выглядит еще более пугающе. Если сравнивать компьютерную томографию и магнитно-резонансную томографию, то последняя имеет, в некотором плане, лучшую разрешающую способность, позволяющую врачу как можно глубже заглянуть внутрь тела пациента. Очевидно, что это неоспоримое преимущество. Также при проведении МРТ пациент не испытывает никакой лучевой нагрузки — ее просто нет.
Справедливо спросить: почему магнитно-резонансная томография не приобрела такой массовой популярности, как КТ? Очевидно, секрет кроется в высокой стоимости обследования, которая ровно в два раза превышает компьютерную томографию. Цена самого аппарата также превышает все мыслимые пределы. Для сравнения: в Ростове-на-Дону таких томографов насчитывается не более пяти. Если пациент может позволить себе столь дорогостоящее исследование, то его необходимо выполнить без всяких промедлений. Помимо цены недостаток МРТ-исследования заключаются в чувствительности данного метода к металлическим конструкциям в теле человека. Это означает, что, если у человека стоят спицы в костях, позвоночнике или установлен кардиостимулятор, у него имеются абсолютные противопоказания к проведению исследования.
На этих фото МРТ печени вы можете увидеть, как проводится процедура:
Часто пациентов волнует вопрос по поводу «болюсного усиления», которое врачи предлагают им сделать или назначают с оговоркой, что такое исследование будет стоить дороже. Наш ответ — обязательно делать именно по такой методике, если существует техническая возможность, так как в этом случае чувствительность повышается в разы. Для этого пациенту посредством укола введут в вену специальное вещество, избирательно накапливающееся в печени и других органах.
УЗИ печени с биопсией при подозрении на рак делается для подтверждения диагноза, когда ни по каким снимкам нельзя сказать точно, что выявлено у пациента: рак, киста или цирроз. Только врач-морфолог, под микроскопом изучающий каждую клетку, может с высокой точностью высказаться относительно болезни. Подчеркнем, что простое проведение ультразвуковой диагностики печени без биопсии, при имеющемся заключении проведенной МРТ или КТ, не имеет никакого логического обоснования. В то же время проведение пункции печени без контроля УЗИ представляется крайне опасным и устаревшим методом, а также никто не может дать гарантии, удастся ли попасть иглой именно в очаг новообразования или будет захвачена обычная здоровая ткань печени, давая тем самым ложную «благополучную картину». Отметим, что данная методика выполняется далеко не в каждом лечебном учреждении, что связано с техническим оснащением и подготовкой медицинского персонала. Возможны пропускание этого этапа и переход непосредственно к операции, если она показана. Выходит, что вплоть до проведения разреза врач-хирург не будет знать, с чем ему предстоит иметь дело. Пробная биопсия будет взята уже напрямую, непосредственно при проведении оперативного вмешательства. В этом случае врач-морфолог должен дать свое заключение в течение получаса. Однако ситуация складывается безвыходная: многие лечебные учреждения уже привыкли работать по такой схеме. Нельзя не восхищаться мастерством и неким «медицинским чутьем» хирургов, способных практически без ошибки определить, рак это или не рак.
Если у врача появились мысли о подозрении на рак печени, далее необходимо следовать описанному выше алгоритму, в котором первым шагом является анализ крови на альфа-фетопротеин.
Пункционная биопсия печени, производимая под контролем УЗИ, является крайне важной для диагностики рака печени. Дело в том, что только врач-гистолог может увидеть под микроскопом раковые клетки и дать точное заключение по поводу диагноза. Не стоит думать, что рак можно увидеть иным способом. Однако не надо забывать про человеческий фактор — любой человек может ошибиться.
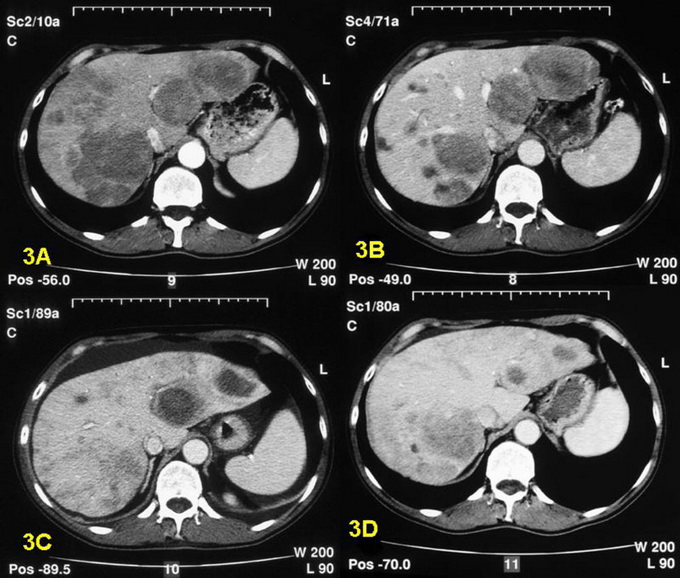
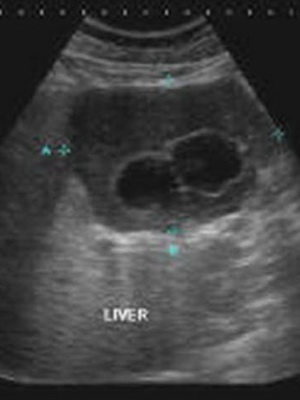
Хорошо всем знакомое, абсолютно доступное и дешевое ультразвуковое исследование (УЗИ печени) способно дать весьма ценную информацию. За 10— 15 минут врач может разглядеть на мониторе нарушение однородности ткани печени, изменение размеров и многое другое. Что и говорить, удобно и просто. Однако ни один, даже именитый, доктор не способен и просто не имеет юридического права дать заключение, что у пациента рак печени или иное заболевание.
Как видно на фото, при диагностике рака печени УЗИ поможет разглядеть на экране монитора только большие новообразования, а мелкие врач далеко не всегда может заметить. Да и существует такое понятие, как разрешающая способность: когда рак уже есть и он представляет непосредственную угрозу жизни пациента, но обнаружить его никаким образом нельзя. Не стоит забывать и о том, что опухоль может локализоваться в труднодоступных местах, например, на «тыльной» стороне, когда различимость структур затруднена. Именно поэтому в алгоритме ранней диагностики рака печени справедливо отодвинули УЗИ печени на второй план.
Диагностическая лапароскопия печени — не самый рациональный способ диагностики рака печени, но, тем не менее, являющийся единственным при отсутствии других технологий. Суть метода заключается в проведении, на первый взгляд, полноценной операции. В операционную вызывается хирургическая бригада, пациенту дается наркоз, хирурги производят несколько небольших разрезов на животе и вводят внутрь видеоаппаратуру и щипцы. Постепенно, шаг за шагом, врачи осматривают поверхность печени со всех сторон, по необходимости берут кусочек ткани для гистологического анализа, тем самым решая вопрос о дальнейшей тактике — нужно делать операцию или нет. На первый взгляд, лапароскопия печени может показаться просто безупречным методом, однако это далеко не так. Во-первых, необходимость проведения наркоза и созыва хирургической бригады уже влечет за собой большие трудности даже на первом этапе. Сам по себе наркоз является токсичным препаратом, который ослабленному болезнью пациенту показан только по жизненным показаниям. Также при
разрезе брюшной полости, как бы ни старались врачи, внутрь попадает кислород, который моментально активизирует рост раковой опухоли еще сильнее, нежели это было раньше. Само собой разумеется, что пациента ждут неприятный выход из наркоза и заживление ран.
На видео «Лапароскопия печени» показано, как выполняется это исследование:
Однозначно, что любой громыхающий КТ- или MPT-аппарат в данном случае лучше диагностической лапароскопии. Как правило, хирурги используют метод диагностики рака печени при помощи такого рода оперативных вмешательств, когда даже после проведенного набора исследований имеются сомнения, что же все-таки у пациента: рак, киста или иное заболевание?
источник
. или: Злокачественные новообразования печени, рак печени
Злокачественные опухоли печени – это опухоли (новообразования), частично или полностью утратившие способность к дифференцировке (то есть тип клеток опухоли отличается от типа клеток органа, из которого она образовалась), располагающиеся в печени и представляющие серьезную опасность для жизни человека. Также рак печени может развиваться вторично (при метастазировании (перемещении раковых клеток в печень из другого органа, который уже имеет злокачественную опухоль)). Чаще заболевают мужчины в возрасте от 45 до 65 лет.
Симптомы злокачественных опухолей печени делят на ранние и поздние.
- К ранним симптомам можно отнести:
- диспепсические жалобы – тошнота, рвота, расстройство аппетита, повышение температуры тела;
- желтуха (пожелтение кожных покровов, зуд);
- асцит (скопление свободной жидкости в брюшной полости, проявляющееся увеличением размеров живота) со всеми его осложнениями (возникновением кровотечения из расширенных вен пищевода и т.д.).
- Для поздних стадийхарактерна опухолевая интоксикация (отравление). Для нее характерны следующие симптомы:
- общая слабость, быстрая утомляемость и потеря интереса к привычной работе, депрессия, психическая заторможенность (замедленность реакций), головные боли и головокружения, нарушение сна (сонливость днем, бессонница ночью);
- снижение аппетита вплоть до анорексии (сильного похудания), кахексии (крайней степени истощения);
- цианоз (посинение) и бледность кожных покровов, возможно их пожелтение;
- сухость слизистых оболочек рта, носа, глаз;
- повышение температуры тела (от субфебрильной (37° С) до гектической (39° С и выше));
- повышенная потливость (гипергидроз), особенно по ночам;
- различные типы анемии (малокровия);
- снижение иммунитета и, как результат, сопротивляемости организма инфекциям;
- тошнота и рвота.
Выделяют 5 видов злокачественных опухолей поджелудочной железы.
- Гепатоцеллюлярный рак (гепатоцеллюлярная карцинома)составляет 85 % всех злокачественных опухолей печени. Злокачественная опухоль (тип клеток отличается от типа клеток органа, из которого она произошла), происходящая из клеток печени.
- Холангиокарцинома.Злокачественная опухоль, происходящая из клеток желчных протоков.
- Гепатобластома.Злокачественная опухоль, происходящая из структур, из которых в дальнейшем развивается эмбрион (зародыш). Встречается преимущественно у маленьких детей, в основном до 3-х лет.
- Цистаденокарцинома желчных протоков.Злокачественная опухоль, имеющая кистозное строение (образование полостей) и происходящая из железистых клеток желчных протоков.
- Смешанный гепатохолангиоцеллюлярный рак.Злокачественная опухоль, происходящая из печеночных клеток и клеток желчных протоков.
Также выделяют 4 стадии заболевания.
- I стадия — небольшая, четко отграниченная (отделена от других тканей) опухоль размером до 2 см, расположенная в печени. Регионарных (располагающихся рядом с опухолью) метастазов (новых очагов злокачественных клеток, переместившихся из органа, где опухоль возникла первоначально, в другие органы) нет.
- II стадия — опухоль печени размером более 2 см. В ближайших регионарных лимфатических узлах метастазов нет.
- III стадия — опухоль любого размера с одиночными метастазами в регионарные лимфатические узлы.
- IV стадия — опухоль любых размеров при наличии отдаленных метастазов.
Тяжесть опухолевого процесса оценивается по нескольким критериям (размер и распространенность опухоли, метастазы в лимфатических узлах и отдаленных органах). Для этого используется классификация TNM (Tumor (опухоль) Nodulus (узел) Metastasis (метастазы (распространение) в другие органы)).
- T — размер и распространенность опухоли печени
- T1— опухоль размером до 2 см без поражения сосудов.
- T2 — опухоль размером до 2 см с поражением сосудов или множественные опухоли до 2 см без поражения сосудов, ограниченные одной долей.
- T3 — опухоль размером более 2 см с поражением сосудов или множественные опухоли до 2 см с поражением сосудов, ограниченные одной долей.
- T4– опухоль распространилась на желудок, селезенку, ободочную кишку, прилежащие крупные сосуды.
- N— наличие раковых клеток в лимфатических узлах.
- N0— раковые клетки в лимфатических узлах отсутствуют.
- N1– множественное поражение лимфатических узлов ворот печени или гепатодуоденальной связки (связки, соединяющей печень и 12-перстную кишку).
- M— распространение рака на другие, отдаленные от печени органы.
- M0 — рак не распространился на другие органы.
- M1 — рак распространился на отдаленные от печени органы.
Основные причины развития злокачественных новообразований печени:
- хронические гепатиты (воспалительные заболевания печени) В и С. Гораздо чаще рак развивается при сочетании нескольких форм гепатита (например, В и С или В и Д);
- алкогольный гепатит (воспалительное заболевание печени, возникающее из-за длительного употребления алкоголя);
- цирроз печени (тяжелое заболевание печени, при котором происходит замещение ее нормальной ткани фиброзной (соединительной), для печени несвойственной).
К основным предрасполагающим факторам относятся:
- вредные привычки (алкоголизм, курение, наркомания);
- переливание крови от донора (увеличивает риск заболевания вирусным гепатитом – воспалительным заболеванием печени, развивающимся из-за ее поражения вирусом);
- мужской пол (мужчины заболеют чаще, чем женщины);
- наследственность (риск развития злокачественных (тип клеток отличается от типа клеток органа, из которого они произошли) опухолей выше, если в анамнезе у близких родственников были злокачественные новообразования);
- особенности питания (употребление большого количества жирной пищи (чаще животного происхождения), недостаток в пище продуктов, содержащих клетчатку (цельнозернового хлеба, отрубей, бобов, гречневой и кукурузной круп, овощей, фруктов));
- продукты с афлатоксином В1. Афлатоксин В1 вырабатывается специфическим грибом, размножение которого происходит в пищевых продуктах (соя, арахис, кукуруза, пшеница, низкокачественный рис, различные злаковые культуры), хранящихся в теплой влажной среде;
- анаболические стероиды (вещества, ускоряющие образование и обновление частей клеток, тканей и мышечных структур);
- желчнокаменная болезнь (образование камней в желчном пузыре);
- паразитарные заболевания – заболевания, обусловленные попаданием в организм человека паразитов (организмов, живущих за счет других организмов), например, шистосомоз (тропическое паразитарное заболевание, поражающее органы желудочно-кишечного тракта, мочеполовой системы), описторхоз (заболевание, вызванное паразитарным червем, поражающим печень и поджелудочную железу);
- возраст старше 40 лет.
Сопутствующие заболевания:
- цирроз печени любой этиологии (причины);
- ожирение;
- сахарный диабет (хроническое заболевание, сопровождающееся постоянным повышением уровня глюкозы (сахара) в крови).
Наследственные заболевания(передаются от родителей к детям):
- гемохроматоз (заболевание, проявляющееся нарушением обмена железа в организме с накоплением его в тканях и органах);
- тирозинемия (заболевание, связанное с нарушением метаболизма (обмена веществ) тирозина (аминокислоты – структурного элемента белков), с повреждением печени, почек, нервов);
- дефицит альфа-1-антитрипсина (заболевание, проявляющееся поражением легких, печени и т.д.);
- печеночная порфирия (нарушение обмена пигментов (окрашивающих веществ), проявляющееся фотодерматитом (воспалительной реакцией кожи на солнечный свет), поражением желудочно-кишечного тракта и т.д.).
Врач онколог поможет при лечении заболевания
- Анализ анамнеза заболевания и жалоб (когда (как давно) появились тошнота, рвота, увеличение объемов живота, пожелтение кожных покровов, зуд, с чем больной связывает возникновение этих симптомов).
- Анализ анамнеза жизни больного (наличие у пациента вирусных заболеваний (например, хронического гепатита (воспалительного заболевания печени) В, С, Д) и заболеваний желудочно-кишечного тракта (например, желчнокаменной болезни (образования камней в желчном пузыре), цирроза печени (тяжелого заболевания печени, при котором происходит замещение нормальной ткани печени фиброзной (соединительной), для печени несвойственной)), другие перенесенные заболевания, вредные привычки (алкоголь, курение, наркомания), характер питания.
- Анализ семейного анамнеза (наличие у родственников онкологических заболеваний).
- Данные объективного осмотра. Врач обращает внимание, есть ли у пациента:
- кахексия (крайняя степень истощения);
- бледность кожных покровов, пожелтение кожных покровов, кожный зуд;
- асцит (скопление свободной жидкости в брюшной полости);
- увеличение размеров печени (врач определяет это благодаря пальпации (прощупыванию) опухоли печени через переднюю брюшную стенку).
- Инструментально-лабораторные данные.
- Общий анализ крови. Может быть обнаружена анемия (малокровие, снижение в крови гемоглобина (переносчика кислорода в крови)), тромбоцитоз (увеличение тромбоцитов (клеток, влияющих на свертываемость крови)).
- Биохимический анализ крови (повышение печеночных ферментов (белков, ускоряющих химические реакции в организме) и щелочной фосфатазы (фермента, участвующего в транспорте фосфора в организме)).
- Серологическая диагностика — врач исследует взаимодействие антигенов (веществ, которые воспринимаются организмом как чужеродные) с антителами (веществами, вырабатываемыми в организме и выполняющими защитную функцию при наличии антигенов) сыворотки крови. На каждый антиген вырабатываются определенные антитела. Среди серологических маркеров (сложных белков, концентрация которых может повышаться в биологических жидкостях (крови, моче)) онкологических больных выделяют следующие.
- Альфа-1 фетопротеин (АФП) — скрининговое (обязательное) исследование. У теста имеется чувствительность (доля выявленных действительно болеющих людей в обследованной группе) — 39-65%, специфичность (доля тех, у кого правильно определено отсутствие заболевания в обследованной группе) — 76-94%.
- Дез-гамма карбоксипротромбин (DCP) — скриннинговое исследование. Определяется чувствительность теста — 48-86%, его специфичность — 81-98%.
- Альфа-1 фукозидаза (AFU) — специфический белок, повышающийся при злокачественных опухолях печени, а также при других злокачественных новообразованиях: чувствительность теста — 81%, его специфичность — 70%.
- Глипикан-3 (GPC3) — белок, отторгающий опухоль (в норме отсутствует).
- Фактор роста гепатоцита (HGF) — белок, влияющий на развитие печеночных клеток.
- Ростовой фактор beta 1 (TGF-b1) — белок, контролирующий деятельность клеток.
- Сосудистый эндотелиальный фактор роста (VEGF) — белок, влияющий на развитие новых кровеносных сосудов.
- Ультразвуковое исследование (УЗИ) органов брюшной полости (определяется опухоль в печени, а также возможно обнаружение регионарных метастазов (распространения злокачественных клеток в другие органы)).
- Рентгенография органов брюшной полости. Выявляется увеличение размеров печени.
- Сцинтиграфия печени выявляет локализацию (расположение) опухоли, ее размеры. В организм вводят радиоактивные элементы, способные создавать излучение. Оно используется для получения изображения, показывающего, в каких органах эти элементы задерживаются.
- Компьютерная томография (КТ) для выявления опухоли печени, ее размеров и состояния регионарных лимфатических узлов с контрастированием (введение специального вещества (контраста), которое видно на рентгене).
- Магнитно-резонансная томография (МРТ) для выявления опухоли печени, ее размеров и состояния регионарных лимфатических узлов.
- Пункционная биопсия опухоли. Взятие кусочка ткани опухоли на гистологическое (тканевое) исследование.
- Ангиография (рентгенологическое исследование кровеносных сосудов).
- Эластография (сканирование ткани печени с установлением степени ее плотности (эластичности)).
Для исключения метастазирования в другие органы используют несколько видов исследований.
- Рентгенография органов грудной клетки.
- Компьютерная томография (КТ) головного мозга.
- Сцинтиграфия костей.
Возможны также консультации гастроэнтеролога, терапевта.
- Хирургическое.Хирургическое удаление рака печени остается до настоящего времени единственным достаточно эффективным методом лечения. Объем и характер оперативного вмешательства зависят от многих причин: стадии развития рака, объема поражения печени, наличия метастазов (распространения в другие органы раковых (тип клеток отличается от типа клеток органа, из которого они произошли) клеток), общего состояния больного, его способности без большого риска перенести оперативную травму (травму во время операции) и возможных осложнений. Различают:
- хирургическое удаление опухоли;
- криохирургическое удаление опухоли – разрушение опухолевой ткани с помощью местного воздействия низких температур.
- Химиотерапия.Лечение лекарственными средствами, действие которых направлено на уничтожение опухолевых клеток. При химиотерапии останавливается или замедляется развитие раковых клеток, которые быстро делятся и растут. Также при этом страдают и здоровые клетки. Наиболее эффективной методикой проведения химиотерапии является химиоэмболизация – инфузия (введение) цитостатиков (препаратов, вызывающих гибель раковых клеток (тип отличается от типа клеток органа, из которого они произошли)) непосредственно в печеночную артерию или воротную вену (сосуд, по которому кровь от желудка, селезенки, кишечника и поджелудочной железы поступает в печень). Эмболизация (закупорка) печеночной артерии лишает только опухоль кровоснабжения из воротной вены, при этом в опухоли создается высокая концентрация химиопрепарата и увеличивается время его воздействия на опухоль.
- Лучевая терапия.Использование радиационного излучения для лечения опухоли. В основном, используется совместно с химиотерапией или хирургическим лечением.
- Трансплантация печени. Пересадка печени от донора больному.
В настоящее время около 20 препаратов проходят клинические исследования. Наиболее перспективным препаратом из них является Сорафениб – препарат, который показал увеличение общей выживаемости при гепатоцеллюлярной карциноме (злокачественное новообразование (тип клеток отличается от типа клеток органа, из которого оно произошло), происходящее из клеток печени). Действие препарата исследовано пока только при лечении гепатоцеллюлярной карциномы.
Прогноз тем благоприятней, чем раньше выявлено злокачественное новообразование и произведено лечение. При наличии метастазов (новых очагов злокачественных (тип клеток отличается от типа клеток органа, из которого они произошли) клеток, переместившихся из органа, где опухоль возникла первоначально, в другие отдаленные органы) прогноз ухудшается и риск летального исхода (смерти) увеличивается.
Осложнения.
- Метастазы.
- Печеночная недостаточность (нарушение функционирования печени).
- Механическая желтуха (заболевание, связанное с нарушением проходимости желчевыводящих протоков, характеризующееся окрашиванием в желтый цвет кожи, слизистой оболочки глаз).
- Нарушение переваривания пищи из-за снижения поступления желчи в просвет кишечника.
- Асцит (скопление свободной жидкости в брюшной полости).
- Значительная потеря веса вплоть до кахексии (крайней степени истощения).
- Кишечная непроходимость (частичное или полное нарушение продвижения пищевого комка по кишечнику) может возникнуть вследствие перекрытия крупной опухолью большей части просвета 12-перстной кишечника.
- Кровотечение из опухоли, которое в некоторых случаях может привести к гибели больного.
- Профилактика инфицирования гепатитами (воспалительными заболеваниями печени) В, С и Д.
- Лечение гепатита В, С и Д.
- Исключение вредных привычек (алкоголизм, курение, наркомания).
- Своевременная диагностика и лечение цирроза печени (тяжелого заболевания печени, при котором происходит замещение нормальной ткани печени фиброзной (соединительной), несвойственной для печени), желчнокаменной болезни (образования камней в желчном пузыре).
- Профилактика паразитарных заболеваний — заболеваний, обусловленных попаданием в организм человека паразитов (организмов, живущих за счет других организмов), например, шистосомоза (тропического паразитарного заболевания, поражающего органы желудочно-кишечного тракта, мочеполовой системы и др.), описторхоза (заболевания, вызванного паразитарным червем, поражающим печень и поджелудочную железу).
- Соблюдение принципов рационального питания (необходимо ограничить прием жареной, жирной, острой и копченой пищи, фаст-фуда, газированных напитков, кофе).
- Употребление продукты с высоким содержанием клетчатки (овощей, цельнозернового хлеба, гречневой и кукурузной круп), растительного масла, кисломолочных продуктов, продуктов, содержащих пищевые волокна (целлюлозу, имеющуюся во фруктах, овощах, бобовых), большого количества жидкости (не менее 2 л в сутки).
ИНФОРМАЦИЯ ДЛЯ ОЗНАКОМЛЕНИЯ
Необходима консультация с врачом
- Гастроэнтерология. / Под ред. А.Ю. Барановского. СПб.: Питер, 2013.
- Клиническая хирургия: национальное руководство: в 3 т. / Под ред. В.С. Савельева, А.И. Кириенко. – М: ГЭОТАР-МЕДИА, 2009.
- Клиническая гастроэнтерология. П.Я. Григорьев, А.В. Яковленко. Медицинское информационное агентство, 2004 г.
- Стандарты диагностики и лечения внутренних болезней: Шулутко Б.И., С.В. Макаренко. Издание 4-е дополненное и переработанное. « ЭЛБИ-Спб» СПб 2007.
- Выбрать подходящего врача онколог
- Сдать анализы
- Получить от врача схему лечения
- Выполнить все рекомендации
источник