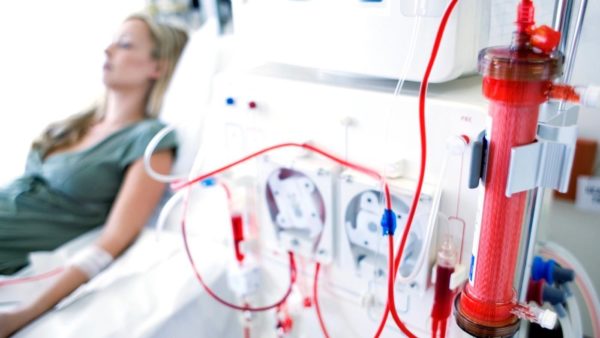
Почки человека выполняют важную функцию очистки организма. Когда почки перестают выполнять свои функции, на помощь приходит процедура, способная замещать их работу. Гемодиализ стал важным открытием в медицине уже давно, но с каждым годом эта процедура совершенствуется. Для человека, у которого не работают почки, гемодиализ — единственный выход, если нет шансов на пересадку.
Выведением из организма шлаков и фильтрацией продуктов распада занимается мочевыделительная система человека. Если по какой-то причине почки не справляются со своим назначением, токсины, скапливаясь в организме, приводят к интоксикации, что чревато летальным исходом.
Диализ почек является замещающим способом искусственной очистки организма. Он освобождает организм от продуктов распада, образованных в ходе метаболических процессов, очищает кровь от вредоносных примесей. В процессе гемодиализа происходит фильтрация коллоидных веществ, которые не растворяются, а лишь закупоривают сосуды и потоки.
Существует несколько способов проведения диализа.
- Перитонеальный. Проводится промыванием внутренней стенки брюшины.
- Кишечный. Солевым раствором промывают слизистую оболочку кишечника.
- Искусственная почка. Самый эффективный способ очистить кровь от токсинов, но при этом сохранить все полезные вещества, в частности, белки плазмы.
Гемодиализ с помощью искусственной почки допускает пожизненное использование этого метода для очистки крови. Как долго живут при диализе, в этом случае зависит от индивидуальных особенностей организма и множества других факторов. Перитонеальный способ считают самым опасным и малоэффективным из-за угрозы инфицирования. Но перитонеальный диализ очищает непосредственно кишечник, а это первое место скопления шлаков.
Решение о начале диализа принимает лежащий врач в случае неэффективного лечения, а также на основании результатов обследования и состояния пациента.
Диализ почек назначают в случае:
- острой и хронической почечной недостаточности;
- отравления ядами или тяжелыми токсинами;
- передозировки лекарственных препаратов;
- дисбаланса электролитов в крови.
При хронической недостаточности эффективен только диализ почек, который, по сути, необходимо делать до конца жизни или пока не будет сделана трансплантация донорской почки. Назначение гемодиализа делают только в случаях, когда консервативная медицина бессильна, или присутствует неизлечимая аномалия. Несмотря на то, что диализ считают временной мерой, большинство пациентов живут с ним всю жизнь.
Диализ почек проводят преимущественно в амбулаторных условиях, редко дома, если есть возможность и специальное оборудование. В домашних условиях процедуру можно делать чаще и нет необходимости постоянно ездить в больницу. Так обычно проводят перитонеальный диализ.
Количество процедур и программу подбирает специалист на основании индивидуальных особенностей. Один сеанс диализа длится в среднем до 5 часов, а количество процедур может достигать 3-4 раз в неделю. Здесь все зависит от состояния организма в целом и работы почек.
При гемодиализе пациенту устанавливают специальный катетер, соединяющий вену и артерию, и именно к нему присоединяют аппарат, который перекачивается кровь для искусственной фильтрации. Если пациент долго ходит с шунтом, то в целях профилактики его периодически меняют, а также меняют месторасположение катетера, так как в этом месте вены обычно изнашиваются.
Когда диализ почек проводят в домашних условиях, в брюшной полости пациента делают отверстие, в которое заливают специальный раствор. Он фильтрует то, с чем не справляются поврежденные почки. Раствор необходимо регулярно менять, но это можно также делать дома, не посещая больницу.
Сложная процедура диализа может вызывать побочное действие со стороны всех систем организма. Особенно опасен диализ возможным понижением эритроцитов к крови, что приводит к анемии. Также возможно понижение артериального давления и сбой сердечного ритма. Кроме этого, у пациента может наблюдаться:
- общая слабость;
- судороги;
- тошнота и рвота;
- мигрень;
- озноб;
- лихорадка;
- головокружение;
- нарушение координации.
Вместе с диффузионной жидкостью в ослабленный организм может проникнуть инфекция, с которой он просто не справится.
Неврологические симптомы и психическое расстройство могут возникнуть после продолжительного курса диализа, когда человек попросту устает быть привязанным к аппарату и регулярным процедурам.
Наблюдается дисбаланс веществ, происходящий после регулярной процедуры диффузного переливания. Недостаток кальция приводит к ослаблению костного скелета, а недостаток витаминов вызывает общее недомогание.
У пациентов с сердечно-сосудистыми заболеваниями риск осложнений всегда высок. Часто процедура диализа вызывает воспаление сердечной оболочки перикарда. Под оболочкой накапливается экссудат, который давит на мышцу и вызывает ряд расстройств.
Человек на диализе, кроме привязанности к больнице, испытывает некий дискомфорт от катетера, а если проводит процедуры дома, то и от необходимости менять регулярно раствор, а также от отверстия, когда диализ перитонеальный. И это не единственные неудобства.
Обязательным условием проведения процедур является соблюдение рекомендаций в образе жизни и рационе. Питанию нужно уделять особое внимание, ведь вместе с токсинами из организма уходят полезные вещества. Правильное питание очень важно для эффективного очищения организма, полностью исключить попадание токсинов нельзя, но грамотный рацион поможет сократить количество процедур.
Для поддержания необходимого баланса ежедневный рацион должен содержать весь спектр витаминов и микроэлементов. Диета при диализе почек должна быть полноценная, сбалансированная и включать элементы, описанные ниже, с учетом указанных рекомендаций.
- Белок. Жизненно важный элемент содержится в мясе, курице и рыбе. Эти продукты должны присутствовать в рационе всегда.
- Калий. Он накапливается и приводит к сердечному приступу, чтобы его избежать, необходим постоянный контроль его показателей в крови.
- Соли. Избыток поваренной соли приводит к отекам и нарушением работы сердца. Поэтому очень важно ограничить количество соли в блюдах.
- Фосфор. Высокое содержание способствует нарушению обменных процессов, поэтому следует ограничить его поступление в организм. Рыба нужна как источник белка, но в разумных количествах.
Любое нарушение диеты, назначенной врачом, должно быть зафиксировано, так как меняет схему и частоту процедур. Питание — неотъемлемая часть лечебного процесса при очистке почек.
С каждым годом процедура искусственной очистки совершенствуется. Еще 10 лет назад человек на гемодиализе мог прожить не более 5-7 лет без пересадки. Процедура не избавляет от болезни, но дает возможность жить, когда лечить заболевание невозможно, а другого варианта нет.
Современная медицина делает все, чтобы искусственная очистка не вызывала побочных эффектов, а приносила пациенту только пользу. С годами процедуры стали более комфортными, а 5 часов диализа теперь пациент может просто проспать. Как показывает статистика, люди на пожизненном диализе живут по 20 и даже 30 лет.
На сегодняшний день можно с уверенностью сказать, что диализ — едва ли не единственный выход при тотальной почечной недостаточности. А сколько проживет с ним человек, зависит от него самого и его организма.
источник
Довольно часто при различных заболеваниях почек, когда они перестают нормально функционировать, врачи рекомендуют больным начинать проходить курс диализа. Далеко не все пациенты понимают, что это за способ терапии и в чем он заключается. Эта информация очень важна, так как она касается преимущественно достаточно сложных ситуаций, когда существует возможность летального исхода течения болезни.
Такая лечебная процедура, как диализ, представляет собой процесс очищения крови пациента от токсических веществ, которые его почки сами по себе уже неспособны вывести из организма. Чаще всего требуется такое лечения в случаях острых и хронических нарушениях функциональности мочевыделительной системы человека.
Диализ не только очищает кровь от токсинов, а еще и следит за уровнем его давления, избавляет ее от избыточной жидкости, поддерживает корректный баланс электролитов, а также щелочей. Существует несколько различных видов диализа, которые следует выбирать в зависимости от следующих факторов:
На сегодняшний день существует два различных вида диализа, которые могут использоваться в различных ситуациях в зависимости от потребностей человека.
Представляет собой специальную процедуру, при которой аппарат искусственной почки максимально очищается кровь пациента от различных токсических элементов. Его работа направлена на выведение из организма человека низкомолекулярных и среднемолекулярных веществ. Отличительной особенности данной процедуры является то, что она способствует неизменности состава белка в плазме крови.
Результатом гемодиализа являются следующий эффект:
- снижения количества уремических токсинов в крови пациента;
- нормализация уровня электролитов и кислот;
- удаление излишнего количества жидкости, что способствует понижению артериального давления.
Гемодиализ представляет собой процедуру, которая имеет определенные противопоказания. Среди них специалисты выделяют следующие болезни и состояния:
- наличия кровоизлияния в мозгу;
- недостаточность сердечно-сосудистой системы человека;
- все виды сахарного диабета;
- кровотечения, в том числе и внутренние.
Он заключается во введении в брюшную полость специального раствора, который способен очищается организм человека. Диализирующая жидкость подается в тело пациента посредством катетера. Кровь поступает в место локализации раствора при помощи сосудов кишечника.
Считается, что перитониальный диализ обладает большим количеством преимуществ, нежели гемодиализ. Положительные стороны такого метода терапии заключаются в следующем:
- пациент может продолжать вести прежний режим жизнедеятельности, независимо от своих предпочтений и желаний;
- остаточная функция почек продолжается сохраняться в том виде, в каком она была на момент начала терапии;
- усугубление проблем сердечно-сосудистого спектра существенно замедляется;
- степень заболевания пациента вирусными болезни уменьшается;
- пациенту не нужно в обязательно порядке придерживаться строгого диетического питания;
- противопоказаний в виде сахарного диабета для данного типа лечения не существует;
- после перитониального диализа пациенту с высоким уровнем успеха можно пересадить почку.
Основные недостатки такого типа лечения заключаются в наличии хирургического вмешательства в брюшную полость в анамнезе пациента, избыточная масса тела, грыжи, проблемы со зрением, а также последняя степень поражения почек.
При любых заболеваниях почек диализ не проводится. Врач может рекомендовать данный метод терапии лишь в определенных случаях. Чаще всего это случается при таких патологиях мочевыделительной системы человека:
- острые и хронические почечные недостаточности;
- отравление определенные спиртами;
- проблемы с балансов электролитов в крови;
- передозировка некоторых лекарственных препаратов;
- интоксикации некоторыми веществами, которыми являются яды со свойствами проникновения через гемодиализную мембрану;
- гипергидратация (избыточное содержание воды в теле), не поддающаяся терапии консервативными методами.
Вышеперечисленные патологии без соответствующего лечения могут привести к летальному исходу. Среди оснований, который могут стать основанием для проведения лечения таким способом, можно выделить следующие показатели крови:
- уровень креатинина, превышающий 800 — 1000 мкмоль на литр;
- уровень мочевины в пределах 20 — 40 мкмоль на литр;
- скорость клубочковой фильтрации — менее 5 миллилитров на литр;
- содержание бикарбонатов — менее 15 ммоль на литр.
Когда показатели почечных проб больного человека при проблемах с почками будут такими, как указано в перечни, врач-нефролог может посоветовать начала прохождения процедуры диализа. Для этого обязательно требуется соответствующее желание пациента. Без него приступать к подобной терапии невозможно.
Для эффективности процедуры гемодиализа необходимо проводить ее соответствующим образом:
- Для этого между артерией больного человека и его венозным сосудом следует сделать сообщение. Это делается при помощи специального шунта, к которому в будущем будет каждый раз присоединяться аппарат «искусственной почки» для прогонки крови через свою очистительную систему. Продолжительность такой процедуры может быть от 3 до 5 часов.
- Проводить гемодиализ следует только лишь в специализированных медицинских учреждениях. В них имеются соответствующие комнаты со специализированным оборудованием.
- Существует определенная упрощенная схема работы диализатора. Сначала в это устройство подается неочищенная человеческая кровь.
- После этого она пропускается через механизм, отделяющий от нее токсические вещества. Они выходят из препарата крови, вслед за чем в него подается соответствующий диализирующий раствор.
- Жидкость смешивается друг с другом, становясь для человека безопасной.
- После этого она из аппарата обратно в организм попадает уже в виде очищенной крови без токсинов, оказывающий неблагоприятное воздействие.
Перитонеальный диализ чаще всего осуществляется не в России, а в зарубежных медицинских учреждениях. Эта процедура проводится в условиях стационара, так как она требует создания хирургическим путем прямого доступа в брюшную полость больного человека:
- Для этого проводится разрез передней стенки брюшины.
- После осуществления доступа больного обучается процессу наполнения своего тела диализирующим раствором. Это нужно из-за того, что процесс очистки крови в таком случае происходит в домашних условиях.
- Перитонеальный диализ требует введения раствора в брюшину, последующей фильтрации крови в этом месте и вывода токсических веществ. Все этого легко может осуществлять больной человек с проблемами почек без потребности постоянно приезжать в стационар.
Вышеперечисленные способы осуществления терапии мочевыделительной системы человека проводятся в Волжском центре трансплантации почки и диализа. Это медицинское учреждение представляет собой клинику, оказывающую высокоспециализированную помощь больным с заболеванием почек, печени, поджелудочной железы, кишечника, легких и сердца методами заместительной терапии с последующим проведением трансплантации органов и тканей.
Ввиду того, что заболевания почек приводят к тому, что в организме пациента накапливаются токсические вещества, врачи рекомендуются больным людям придерживаться определенных правил диетического питания. Ее основная цель заключается в полном или существенно ограничении употребления в еду солей.
В целом нефрологи при болезнях почек рекомендуют придерживаться диеты под номером 7. Она заключается в употреблении приблизительно следующего количества различных веществ:
- белки — от 60 до 70 грамм в сутки;
- углеводы — до 300 грамм в сутки;
- жиры животного происхождения — до 70 грамм в сутки;
- любых жидкостей — до 50 грамм в сутки;
- солей — до 4 грамм в сутки;
- кальция — до 1 грамма в сутки;
- калия — до 3 грамм в сутки;
- фосфора — до 1 грамма в сутки.
Многие продукты питания диета №7 рекомендует употреблять в ограниченном количестве. Это касается яиц, молочной продукции, хлеба, мыса и рыбы, масла и т. д.
Полностью из рациона при осуществлении диализа почек следует исключить:
- жирные и жареные продукты;
- шоколад и какао;
- сухофрукты;
- бульоны;
- консервные изделия;
- а также овощи и фрукты, богатые калием и щавелевой кислотой.
Точно предугадать, сколько живут люди на диализе, невозможно. Связанно это с тем, что данный срок зависит от множества факторов, среди которых самый главный — это состояние здоровья пациента. Однако следует опираться на следующий факты:
- Если у пациента полностью отказали почки, перестав функционировать, то диализ проводится несколько раз в неделю. При остаточной работоспособности данных органов периодичность осуществления процедуры сокращают до одного раза в неделю или же несколько реже.
- На сегодняшний день в России не ведется официальной статистики того, сколько человек может прожить на диализе. При правильно подобранной терапии, а также осуществления пересадки почки, срок жизни, как считают некоторые специалисты, продлевается примерно на 20 лет.
- Причиной смерти после начала проведения диализа часто становятся тромбы или же неправильно подобранные очищающие растворы. Вторым фактором, который также влияет на смертность пациентов, являются различные вирусные заболевания, поражающие человека вследствие понижения уровня его иммунитета. Таким образом, защитные функции тела часто после диализа существенно меняются, из-за чего летальным может стать обычная инфекция, проблемы с желудочно-кишечным трактом или же грипп.
Несмотря на имеющиеся недостатки проведения диализа, данная процедура является незаменимой в нефрологической сфере медицины. Она помогает сохранять жизнь людям, продлевая ее даже на десятки лет. Главное при этом — подбор правильной терапии, осуществление всех рекомендаций лечащего врача и тщательное слежение за собственным состоянием здоровья. Для многих людей диализ представляет собой единственный шанс на спасение, что делает эту процедуру очень важной и значимой.
Также вы можете посмотреть возможность сделать диализ по обязательному медицинскому страхованию.
источник

На помощь почкам, потерявшим способность выводить из организма токсины, приходит диализ.
В каких случаях назначают тот или иной вид диализа? Какие могут быть осложнения после операции и кому противопоказано ее проводить?
На все эти вопросы даны ответы в этой статье.
Человеку с почечной недостаточностью необходимо проводить постоянный, серьезный контроль уровня давления в крови, очищать ее от лишней жидкости, загрязненных веществ. Также ему нужно поддерживать правильный баланс электролитов и щелочного баланса. При такой патологии необходимо проведение диализа.
Есть несколько разновидностей процедуры. Выбор зависит от конкретного пациента, его возраста, степени тяжести заболевания. Данную процедуру выполняют после тщательного обследования организма пациента. Диализ очищает организм от загрязнений, токсинов, которые кровь транспортирует по всему организму.
Люди с этим заболеванием могут жить достаточно долго, при условии, что им постоянно будут проводить диализ. Диализ подразделяется на 2 вида: гемодиализ и перитонеальный тип процедуры. Предпочтение определенному типу отдает лечащий доктор после обследований.
Его осуществляют при помощи диализатора, очищающего кровь. В этом оборудовании она очищается от солей, ядов. После очищения попадает обратно в кровоток.
Это операция, во время которой разрезают участок брюшной полости и больного подключают к оборудованию, фильтрующему кровь.
Функции почек еще можно восстановить, если вовремя обнаружить заболевание и правильно выполнять его лечение. После нормализации кровотока в почке, он отлично сам начнет фильтровать жидкость. В таком случае диализ отменяют.
Такое случается даже когда функции органов нарушены из-за большого количества ядовитых веществ и перенесенных инфекционных болезней. Если ситуации более сложные, то работоспособность почек значительно снижается и развивается почечная недостаточность.
Во время такой патологии в крови остается много ядовитых и отравляющих веществ, что приводит к общему отравлению организма. На этой стадии восстановить функции органов уже нельзя.
Метод проведения диализа может сыграть важную роль в течении болезни. Существуют осложнения при которых делается гемодиализ:
- почечная недостаточность в хронической и острой форме;
- интоксикация алкоголем, разного рода токсинами, химикатами, пестицидами, грибами, медицинскими лекарствами;
- нарушенный баланс электролитов в организме.
Однако его назначают не всегда при наличии вышеперечисленных осложнений. К его применению прибегают только после следующих показаний:
- моча выделяется физиологическим способом в количестве меньшем 0.5 л за сутки;
- работа почек осуществляется на уровне 15%, что означает очищение крови 200 мл в минуту;
- концентрация мочевины в крови больше, чем 35 ммоль/л;
- доза креатинина превышает 1 ммоль/л;
- гиперкалиемия – больше 6 ммоль/л;
- биркарбонатов в крови меньше 20 ммоль/л;
- наблюдается отек мозга, перикарда, легких, которые не лечатся консервативным путем;
- острое отравление большим объемом этилового спирт;
- употребление метилового спирта в любом количестве.

- процедуру проводят больным с гипотонией, маленьким детям и всем людям, у которых затруднен доступ к сосудам;
- при тяжелых сердечно-сосудистых заболеваниях, которые гемодиализ может осложнить;
- плохая свертываемость крови;
- индивидуальная непереносимость процедуры;
- человек отказывается от данного вида процедуры.
Какой бы не был тип процедуры, перед ее началом необходимо провести тщательное обследование организма. Длительность курса и тип процедуры определяет доктор.
Гемодиализ проводят на протяжении около 6 часов, минимум 2 раза в неделю, иногда чаще, все зависит от степени заболевания больного. Длительность курса также определяет врач. Процедуру выполняют на дому, больничные условия не нужны, тем более пациент может сам контролировать длительность гемодиализа.
Перед первой процедурой пациенту вводят трубку в вену, через нее будет проходить кровь. Такой метод используют, если курс гемодиализа недолгий. Если курс необходимо вести долгий, то оперативным путем делают отверстие, которое облегчает доступ к вене.
В полость живота вводят катетер и вливают 1.5 л. подготовленной жидкости. По прошествии времени, жидкость выходит, забирая с собой яды. Перитонеальный диализ подразделяются по методу выполнения на автоматический и постоянный:
- Постоянный тип подразумевает введение раствора на время от 6 до 10 часов. Затем его выводят и вновь заливают новую жидкость. Количество введений колеблется от 3 до 6 раз в сутки.
- При автоматическом типе перитонеального диализа пациент испытывает меньше дискомфорта, так как раствор меняют только ночью.
Перед проведением диализа больному нужно хорошо подготовиться. Процедура не из легких и даже психологический настрой пациента может повлиять на ее ход.
- Необходимо обязательно проконсультироваться у психотерапевта. Врач должен понять, насколько психологически устойчив пациент.
- Если диализ будет проводиться на постоянной основе, то больной должен находится под контролем нескольких врачей: невролога, психиатра, врачей, способных скорректировать вовремя лечение при появлении симптомов больного.
- Чтобы избежать осложнений во время диализа, больному назначают терапию, включающую: антибиотики, стероиды, поливитамины.
- Во время постоянного переливания крови, организм сильно нагружается железом. Необходим постоянный контроль анализов и в поливитаминах должен отсутствовать сульфат железа.
- При гемодиалезе в мочеполовой системе могут образоваться камни, что требует корректировки поступаемого в организм витамина С. Именно этот витамин провоцирует образование камней.
Бывают случаи, когда организм оказывается не готов к процедуре и после нее появляются осложнения. Могут произойти следующие нарушения:
- из-за процедуры может уменьшится уровень кровяных эритроцитов, что вызовет анемию;
- может снизиться давление в артериях, сбиться ритм сердца;
- в организм возможно попадание серьезной инфекции, которая еще больше ослабит его;
- есть риск появления невралгии;
- также у больного могут наблюдаться следующие симптомы: слабость организма, судороги, рвота, головные боли и головокружения, плохая координация, лихорадка.
Организм может не выдержать данную процедуру, что приведет к летальному исходу, поэтому есть ряд противопоказаний, при наличии которых запрещено проводить диализ:
- кровоизлияния в мозг;
- ярко выраженная сердечно-сосудистая недостаточность;
- не остановленные кровотечения.
Так как процедура все же имеет осложнения, важно придерживаться рекомендаций лечащего врача, чтобы избежать ее. Необходимо:
- строго, без пропусков принимать медикаменты, назначенные врачом;
- соблюдать правильное питание;
- проводить медосмотры, анализы и необходимые обследования в целях профилактики.
Диализ – метод лечения, который дает возможность больным почечной недостаточностью жить довольно долго. До того, как эта процедура появилась в медицине, люди просто умирали. Сейчас практически любой пациент может получить диализ, но еще осталась проблема несвоевременного обнаружения заболевания.
Можно лишь ослабить течение заболевания и своевременно начать заместительную терапию. Нельзя терять времени, так как каждая минута уменьшает шансы на долгую жизнь.
источник
Как выглядит жизнь человека с болезнью почек
О здоровье почек говорят мало, а их заболевания могут до определённой стадии никак себя не проявлять. Тем не менее, если развивается недостаточность, то есть органы не справляются со своей задачей, человек оказывается в очень опасной ситуации: организм не успевает очищаться и интоксикация может быстро привести к гибели.
Людям с тяжёлой почечной недостаточностью доступны два варианта лечения: трансплантация почки и диализ, то есть очищение крови специальным аппаратом. Возможности трансплантации ограничены тем, что донорских почек не хватает — поэтому люди живут на диализе годами. Мы поговорили с Л. о том, что представляет собой жизнь на диализе и почему не стоит опускать руки даже в самых драматических ситуациях.
оя история с почечными проблемами началась в далёком детстве, в обстоятельствах, которые точно никто не помнит. Вроде бы у меня было какое-то осложнённое отравление, отёк легких, реанимация и два дня в коме. Мою жизнь спасли, но я навсегда стала пациенткой врачей-нефрологов.
Диагноз у меня тогда был довольно абстрактный — нефрит, то есть воспаление почки. В детстве я слабо понимала, почему мама «мучает» меня диетами, частыми анализами, почему у меня группа ЛФК на физкультуре. Мама всегда рассказывала мне о моих особенностях, о том, что случилось в детстве, но я не придавала этому значения, поскольку не видела никаких реальных проявлений заболевания. Детство и юность были беззаботными, как у всех. К восемнадцати годам во время очередных стандартных анализов в крови обнаружился повышенный уровень креатинина, и это насторожило врачей. Я прошла полное обследование в Клинике нефрологии, внутренних и профессиональных болезней им. Е. М. Тареева у профессора Шилова, и через пару недель мне поставили точный диагноз — хронический тубулоинтерстициальный нефрит. В почках есть клубочки из тонких канальцев — и при этом заболевании их работа нарушается.
Должна сказать, что при всей сегодняшней пропаганде здорового образа жизни о почках совершенно не говорят. Почки — это орган, который выводит из организма продукты распада пищи и разных химических реакций. Они очищают кровь от таких продуктов распада, как креатинин и мочевина, нормализуют содержание микроэлементов (калий, фосфор, кальций), позволяя поддерживать их баланс и выводя избыток с мочой. Почки делают свою работу благодаря клубочковым канальцам, в которых и происходит фильтрация крови. При заболеваниях почек эти канальцы страдают — и самое ужасное, что они не восстанавливаются. Они не вырастают, как ногти или волосы; если они отмирают — то насовсем. В результате организм недостаточно очищается и развивается его интоксикация продуктами распада пищи, мышечной ткани (она разрушается при нагрузках) и прочего.
Степень нарушения определяется показателем скорости клубочковой фильтрации (СКФ), то есть того, как работают почечные канальцы. Причины почечных заболеваний бывают абсолютно разными: повышенное артериальное давление, генетические заболевания вроде поликистоза почек, сильные алкогольные и пищевые отравления, когда почки не справляются с большим количеством токсинов, различные инфекции, побочные эффекты лекарств, например мочегонных или средств для снижения давления. У моего заболевания смешанные причины, и конкретную было сложно установить — но я была рада, что мне поставили диагноз и выписали лекарства.
Каждый месяц я сдаю кровь в банк тканей института Склифосовского; там её сопоставляют со всеми поступающими трупными почками на совместимость. Так, одним может «повезти» через три месяца, а другие ждут несколько лет
Тем не менее никаких проявлений болезни на этом этапе я не видела, а вспоминала о ней только раз в несколько месяцев, когда мама заставляла меня пройти анализы для контроля и сходить к нефрологу на консультацию. Я жила полноценной жизнью — активно занималась спортом, бегала по десять километров в день, выпивала с друзьями, увлекалась разными режимами питания, — а организм не подавал мне никаких знаков. Заболевание почек — очень тихая болезнь, которая проявляет себя, когда дело зашло уже далеко.
В то время я совершила много ошибок: дело в том, что для торможения почечных заболеваний очень важно соблюдать диету с пониженным содержанием белка, чтобы не нагружать почки (именно поэтому опасна диета Дюкана). Важно избегать тяжёлой физической нагрузки, которая повышает уровень креатинина в крови, следить за артериальным давлением и есть поменьше соли. В моём случае нужно было ещё принимать кроворазжижающие препараты — у меня ещё и тромбофилия, то есть склонность к сгущению крови. Правда, не факт, что соблюдение диет помогло бы мне отсрочить диализ: моя почечная недостаточность до него продолжалась двадцать семь лет — и это очень большой срок.
Всю серьёзность ситуации я осознала поздно, через восемь лет после постановки диагноза, когда у меня уже была четвёртая стадия хронической болезни почек (всего их пять, и пятая стадия — терминальная, когда почки просто не работают). Тогда я начала фанатично бороться за то, что осталось: соблюдала безбелковую диету, следила за тем, нет ли отёков, берегла себя как могла. Тогда я узнала, что происходит с человеком, когда у него отказывают почки — в его жизни появляется диализ или, если повезёт найти трансплантат вовремя, пересадка почки.
Что касается трансплантации, в нашей стране разрешена родственная (от близкого родственника, причём муж или жена ими не считаются) или трупная пересадка органов. Эта сфера чётко регулируется законодательством, и пересадки за деньги или даже волонтёрские запрещены законом. С родственными пересадками всё достаточно понятно: донор и реципиент детально обследуются, выносится вердикт по пересадке и в случае положительного решения проводят двойную операцию — у донора забирают одну почку и подсаживают её рецепиенту.
С трупными пересадками всё несколько сложнее — если я не ошибаюсь, лист ожидания у нас один на всю страну. Я живу в Москве, и сейчас здесь ставят в лист ожидания в двух клиниках, но это один и тот же список. Многие по ошибке называют его очередью, но это не так: последовательность пересадок зависит от поступления подходящих органов. Я каждый месяц приношу пробирку с кровью в банк тканей института Склифосовского; в течение месяца её сопоставляют со всеми поступающими трупными почками на совместимость. Поэтому одним может «повезти» через три месяца, а другие ждут несколько лет.
Если сделать пересадку вовремя не удалось (а удаётся крайне редко, потому что подходящую почку ещё надо найти), то, когда почки начинают совсем отказывать, проводится диализ. Это процедура, которая имитирует работу почек, то есть очищает кровь от продуктов распада и выводит лишнюю жидкость. Диализ бывает двух видов: гемодиализ и перитонеальный диализ. В случае гемодиализа очищение выполняет диализный аппарат, который забирает кровь, очищает её и возвращает обратно — обычно эта процедура длится четыре-пять часов, и её проводят три раза в неделю в специальном диализном центре. Чтобы очистить кровь качественно, скорость должна быть довольно высокой, и нельзя просто ввести толстые диализные иглы в вену и артерию с тонкими стенками. Поэтому на руке формируют так называемый сосудистый доступ — сшивают сосуды, образуя интенсивный поток крови; это называется фистула. Сама подготовка фистулы — это целая операция; потом нужно тренировать руку эспандером, чтобы укреплять стенки сформированного сосуда, но при этом нагружать слишком сильно нельзя.
Когда выяснилось, что у меня четвёртая стадия почечной недостаточности, я стала готовиться к тому, что наступит пятая — и мне понадобится диализ. Я знала наизусть все симптомы отказа почек и постоянно искала их у себя: это отёки, странный привкус во рту, изменение запаха кожи, слабость, головокружение, анемия, тошнота, отсутствие аппетита, увеличение веса из-за внутренних отёков. У меня ничего не болело, но мне было страшно: кольцо на пальце немного давит — неужели отёк? Я расспрашивала близких, не пахнет ли у меня изо рта, и вообще невероятно загоняла себя; мне всё время казалось, что завтра я окажусь на диализе.
Уравновесить своё психологическое состояние помогли две вещи: работа с психологом и получение максимально подробной информации о диализе и людях, которые уже через него прошли. Занятия с психологом помогли отвлечься от тяжёлых мыслей и начать оценивать свои перспективы трезво, без лишнего драматизма. В плане информации для меня открытием стал форум доктора Денисова. Это место, где люди с заболеваниями почек могут пообщаться друг с другом и задать любые медицинские или психологические вопросы. Я очень благодарна доктору Денисову за этот форум — это группа поддержки и кладезь информации для любого человека с почечной недостаточностью.
К сожалению, почечные заболевания не развиваются линейно: на фоне относительной стабильности может наступить резкое ухудшение. Благодаря информации с форума я поняла, что мне нужно формировать сосудистый доступ заранее — иначе можно оказаться в ситуации, когда доступа нет и диализ долго проводят через подключичный катетер, идущий напрямую в сосуды сердца — этот способ используется, но в идеале он краткосрочный. Я набралась смелости, отправилась к сосудистому хирургу, и мне сделали фистулу. Хотя показатели ещё позволяли жить без диализа, меня прикрепили к диализной станции — они есть и в государственных учреждениях, и коммерческие (но субсидируемые государством). Любой гражданин РФ имеет право на такую терапию за счёт государства; кроме того, человек на диализе может получить первую группу инвалидности, чаще всего бессрочно. Бесплатный диализ можно проходить (по предварительной договорённости) в любом городе страны, и это позволяет путешествовать по России.
Ввести толстые диализные иглы в вену и артерию с тонкими стенками нельзя. Поэтому на руке формируют «сосудистый доступ», фистулу — сшивают сосуды, образуя интенсивный поток крови
Ровно через год после формирования доступа мы с врачом приняли решение: было пора начинать заместительную почечную терапию (то есть диализ), не доводя организм до крайнего стресса. Мне не хотелось проходить через реанимацию и отёки по двадцать-тридцать килограмм, и я плавно вошла в режим диализа. Мой центр работает круглосуточно, шесть дней в неделю, и можно было выбрать подходящее расписание; я работала и не планировала прекращать, поэтому выбрала вечернюю смену. Для людей в очень тяжёлом состоянии предусмотрена перевозка, но я езжу сама. Приходишь, переодеваешься в удобную одежду, взвешиваешься, обсуждаешь своё самочувствие с врачом — и идёшь в диализный зал. Обычно там пять-шесть (иногда больше) пациентов и медработник, который следит за показателями, подключает аппараты, отвечает за стерилизацию машин после процедур. В центре всегда дежурят несколько докторов. Диализ длится несколько часов, в течение которых кормят печеньем и угощают чаем; некоторые берут перекусы с собой. В некоторых диализных центрах разрешены посетители.
Я провожу свои четыре часа так же, как большинство людей обычным вечером дома: читаю, смотрю сериалы, сплю. Мне повезло, и после диализа я очень хорошо себя чувствую — нет ни головной боли, ни тошноты. Что касается ограничений — они поменялись. Если раньше мне нужно было есть меньше белка, чтобы не нагружать почки, то теперь белка нужно много, потому что при диализе вымывается много важных компонентов. За почки можно уже не бояться — хуже им не станет. Теперь главная опасность — проблемы с сердцем. Важно исключить сладкие фрукты, крахмалистые овощи, не есть слишком много зелени. Бывают реальные истории, когда человек на диализе съел полтора килограмма винограда или небольшую дыньку и умер: почки не работают и не выводят калий, а из-за его избытка нарушается работа сердца, и оно может остановиться. Я стараюсь съедать не больше одного небольшого овоща в день и минимум фруктов — иногда немного ягод или яблоко. Ещё не рекомендуются продукты с высоким содержанием фосфора (например, сыр), и важно не пить много жидкости. Я до сих пор выделяю мочу, и при правильном балансе диализа и потребляемой жидкости можно сохранить это состояние надолго, но рано или поздно почки прекратят работать. Лишняя жидкость даёт нагрузку на сердце, приводит к одышке, отёку внутренних органов, и нужно стараться этого избегать.
Если следить за здоровьем и питанием — всё будет хорошо. Мне сейчас тридцать, и на диализе я два года, но знаю людей, которые живут так уже около двадцати лет. Для женщины, нуждающейся в диализе, беременность — это огромный риск. Примеры есть, но это очень сложно, и никто не выходит из этой истории здоровым. Женщине приходится делать диализ каждый день. Ещё бывает, что на диализе пропадает менструация (причин я не знаю), но она восстанавливается после пересадки почки. Без диализа человек умирает от интоксикации — и это происходит быстро, за неделю или месяц.
Расскажу о своей жизни за пределами диализа: я всегда была очень активной, любила заниматься спортом и не воспринимала себя как больного человека. У меня несколько высших образований в сфере экономики и маркетинга, я свободно говорю на английском и немного на других языках. После первого образования я начала работать и не переставала это делать. Профессия у меня офисная, без физических нагрузок, вполне подходит для моего состояния. В последний год перед диализом работодатель знал о моей проблеме и всячески поддерживал; я очень благодарна за это, потому что, когда я переживала насчёт дальнейшей жизни на диализе, на меня не давил хотя бы вопрос трудоустройства. Я старалась быть максимально вовлечённой в работу, брала её с собой в больницу, если ложилась на обследование. Когда начался диализ, на рабочей сфере он почти никак не сказался — единственное, после позднего диализа тяжело рано вставать.
Сейчас я сменила место, работодатель пока не знает о моей ситуации, а я не спешу раскрывать карты, поскольку не вижу повода. Дырки от игл на руке я прикрываю пластырем или длинным рукавом. В свободное время плаваю и занимаюсь умеренными кардионагрузками. Читаю книги, хожу с друзьями в рестораны и на выставки, в кино. Всё как у всех — просто несколько раз в неделю мне нужно провести четыре-пять часов в диализном зале.
Когда я прихожу в государственные учреждение для получения льгот по инвалидности, то мне не верят, что я инвалид первой группы. Одни молчат, другие высказываются, что люди вроде меня выглядят совсем иначе. На диализе много пожилых людей, и они часто начинают причитать, как такая молодая девушка оказалась на диализе. Также много мужчин среднего возраста; моя любимая история — как они жёстко напиваются перед диализом, а потом трезвые как стёклышко едут на работу или домой, так как диализ всё вымыл.
Большое напряжение — поход к врачу с любыми другими недомоганиями. Будь то боль в желудке или прыщи — всё списывается на почечную недостаточность: «А что вы хотели, вы на диализе». Некоторые врачи вообще не знают, что такое диализ, отмахиваются и называют его «новшеством», хотя его применяют несколько десятилетий. Часто единственные адекватные врачи, которые тебя понимают, — это нефрологи: когда попадаешь на диализ, то понимаешь, что ты с этими людьми надолго и в их руках твоё здоровье, самочувствие и жизнь. Поэтому очень важно вдумчиво относиться к их работе, интересоваться процессами в своём организме, понимать, как работает машина — быть сознательным пациентом, а не вечным жалобщиком. С должным отношением к людям приходит и уважение и понимание с их стороны. Многие пациенты ошибочно думают, что их мучают, что аппарат делает только хуже — но эти мысли только от незнания. Диализ — это не приговор, а второй шанс на жизнь.
Любое недомогание списывается
на почечную недостаточность: «А что вы хотели, вы на диализе». Некоторые врачи вообще не знают, что такое диализ, и называют его «новшеством», хотя его применяют несколько десятилетий
В последний год перед диализом я была в депрессии и под гнётом страха. Мой молодой человек на тот момент старался меня поддерживать, но не справился с фактом того, что рожать детей для меня сейчас просто опасно. Мы разошлись ещё в додиализный период. Сейчас я в других отношениях и очень счастлива: партнёр понимает мою ситуацию, принимает меня и старается помочь во всём. Очень важно, чтобы была опора и поддержка — в моём случае это родители, любимый мужчина и близкие друзья, которые часами выслушивали мои страхи, слёзы и бесконечные рассказы.
Всю свою додиализную жизнь я путешествовала. Это возможно и сейчас, но нужны дополнительные траты: я должна спланировать и оплатить диализ за границей. В зависимости от страны, одна процедура стоит двести-пятьсот долларов; есть и агентства, которые помогают это организовать. Я уже путешествовала на диализе; аппараты устроены примерно одинаково, важно выставить привычные настройки, и тогда всё пройдёт хорошо.
Мне бывает тяжело и грустно, потому что мне хотелось бы успевать и делать больше, но не хватает сил или времени. Я ругаю себя, иногда жалею, но чаще всего стараюсь искать способы лучше организовать своё время. Я благодарна за то, что мне дан шанс жить полной жизнью в таких обстоятельствах, и я стараюсь этим шансом пользоваться. Возможно, я не стану известной, как Стивен Хокинг или Ник Вуйчич, и у меня не будет миллиардных доходов, но мне удаётся вести полную жизнь и радоваться ей не меньше здоровых людей, видеть перспективы и строить планы — а это уже маленькая победа.
Я хочу донести до тех, кто столкнулся с такой же ситуацией, что они не одни и что жизнь на диализе есть. Я общалась с девушками своего возраста, которые оказывались на диализе после реанимации или живут с почечной недостаточностью и знают, что их может ждать впереди. Им всем очень страшно и кажется, что жизни дальше нет. Это слёзы, депрессия и в буквальном смысле желание наложить на себя руки. Мне тоже так казалось, но на самом деле не нужно бояться. Нужно собирать информацию и учиться принимать обстоятельства, жить с ними и вопреки всему наслаждаться жизнью.
источник
Межрегиональная общественная организация нефрологических пациентов «Нефро-Лига» – некоммерческая организация, которая объединяет пациентов с заболеваниями почек, пациентов на диализе и после трансплантации, а также их родственников.
– Людмила Михайловна, как попадают люди на диализ? То есть когда человеку говорят: вам нужен диализ, – это что должно произойти?
– У этого человека просто погибают почки, перестают выполнять свою очистительную и выделительную функцию.
– А какие причины?
– Подавляющее большинство нефрологических заболеваний не имеет выясненной этиологии. Они могут возникать внезапно, на ровном месте, могут протекать достаточно скрыто, недаром у нефрологов есть такая поговорка «почки умирают молча». И когда наступает момент, что человеку уже нужен диализ, зачастую он узнает об этом внезапно. Потому что некоторые признаки почечной недостаточности характерны для многих заболеваний: это слабость, мерзлявость, отсутствие аппетита. Мало ли чем человек заболел! А в итоге на диализе ему нужно было быть позавчера.
С первичной выявляемостью у нас очень напряженно, она фактически до сих пор равна нулю, за редкими исключениями. Потому что дремучесть сидящих сейчас в поликлиниках участковых просто потрясает. В частности, недавно мне из Москвы позвонила женщина – она не знает, что делать, куда бежать, у нее большой креатинин. Креатинин – это один из маркеров, который показывает, насколько почки еще живые.
– Для выявления уровня креатинина необходим специальный анализ крови?
– Нет, это обыкновенная биохимия, ничего сверхъестественного. Креатинин есть у всех, но в пределах нормы. У женщины, которая мне звонила, креатинин был больше 600, а норма у женщин до 100. И она сказала: «Что мне делать? Наверное, нужен нефролог, но я не знаю, где его найти». То есть терапевт даже не сказала ей, куда нужно направиться с этой проблемой, а ведь существует Московский городской нефрологический центр, который абсолютно никому из нефрологических больных не отказывает.
– То есть от терапевта даже не требовалось выписать направление?
– Так вопрос вообще не стоит, если речь идет о почечной недостаточности. Да, сейчас существует негласное распоряжение не давать направление на госпитализацию, только на консультации, но не дать направление пациенту, у которого почки уже далеко не в лучшем состоянии, – это зачастую фактически убить этого человека, если он не знает, к кому можно дальше обратиться.
Эта женщина случайно на меня вышла – стала искать что-то по почечным проблемам и наткнулась на наш сайт, а там есть мои координаты. Я ее отправила в Московский городской нефрологический центр, она потом позвонила мне в совершенном восторге, что такого отношения она нигде не видела, что ею занялись и обещали помочь.
Поскольку первичная выявляемость у нас практически равна нулю, то очень многие пациенты попадают на диализ через реанимацию вперед ногами.
– Если человек попадает на диализ, он оттуда сможет выкарабкаться?
– Процедура эта пожизненная, она делается три раза в неделю по 4-5 часов, пациент фактически прикован к аппарату искусственной почки. За редким исключением, если острая почечная недостаточность возникла, например, на фоне отравления, алкогольной интоксикации. Через три недели, как правило, понятно, острая это или хроническая недостаточность. При острой почки постепенно восстанавливают свою функцию и пациент сходит с диализа.
– При хронической, соответственно, поможет только трансплантация?
– Надо понимать, что трансплантация – это удел избранных. Во-первых, катастрофически не хватает донорских органов, эта проблема существует во всем мире. И второе – к диализу обычно приходят больные, имеющие в анамнезе тяжелые хронические заболевания многолетнего течения – это, например, диабетики с большим стажем, а иногда и со слишком большим, пациенты с системными заболеваниями. В выигрышной ситуации находятся «спортсмены», на жаргоне диализных врачей это те, у кого только почечная недостаточность невыясненного происхождения и при этом никаких сопутствующих заболеваний.
И если есть противопоказания к трансплантации, никто не возьмет на эту операцию, потому что риски очень большие. И потом, у многих есть обманчивое впечатление, что почку пересадил и заскакал. Это не так. После этого пожизненно принимают иммуносупрессию и гормоны, которые препятствуют отторжению пересаженного органа, потому что для организма это чужеродный орган, и он будет все время его пытаться отторгнуть. Чтобы принимать иммуносупрессию, нужно иметь определенный ресурс. Она подавляет иммунитет, и человек становится уязвим для ряда заболеваний.
Молодым трансплантация показана, им нечего делать на диализе. У нас полно мамочек, которые после трансплантации создали семьи, родили абсолютно здоровых детей, полноценно работают. Во всяком случае, со времен существования «Нефро-Лиги» среди тех, кто с нами начинал, 2/3 уже трансплантировались. Они все в очень хорошем состоянии.
Людмила Кондрашова с Реджинальдом Грином, чей сын Николас погиб в 7-летнем возрасте и родители решили пожертвовать его органы для трансплантации
Лично у меня, например, есть серьезные противопоказания к трансплантации. Я буду до конца жизни прикована к аппарату искусственной почки. 14-й год пошел, как я три раза в неделю по пять часов на диализе. Мне четырех недостаточно. Потому что нормальные почки работают 24 часа в сутки, а на диализе человек отмывается всего 12-15 часов в неделю. Естественно, копится плохое самочувствие, осложнения.
– Много приходится принимать сопутствующих лекарств?
– Да, препараты в любом случае нужны, потому что когда почки погибают, человек должен постоянно колоть гормон эритропоэтин (ЭПО). Этот гормон жизненно необходим для синтеза гемоглобина.
ЭПО бывают длинные и короткие. Короткие ЭПО колются три раза в день, а длинные – один раз в неделю или даже раз в месяц. Экономически – длинные выгодней. Но реально выгоду от этого никто не считает. Наши чиновники считают, что проще вообще ничего не давать, чем заморачиваться, какие купить. Но, к сожалению, часть пациентов на диализе со временем становятся не чувствительными к коротким, в частности я. Через какое-то время они перестали мне помогать. То есть меня просто ими закалывали при сумасшедших дозировках, но гемоглобин все равно был очень низкий. Потом меня перевели на длинные ЭПО, и вот тут моя проблема решилась. Аналогов длинным у нас нет и быть не может.
– Сейчас это чье производство?
– Американское.
– Сейчас обошлось, Федеральный закон”О мерах воздействия (противодействия) на недружественные действия Соединенных Штатов Америки и (или) иных иностранных государств” именно лекарств не коснулся. А что ожидалось?
– У нас бы люди умерли.
Если бы был принят закон с 15-м пунктом ограничения ввоза лекарственных препаратов, люди сделали бы закон о смерти. И те, кто голосовал «за» – голосовал за убийство. Убийство не одного человека, а тысячи тысяч.
Во-первых, начнем с того, что наша фарма – это ни о чем, она работает на чужой субстанции, у нас нет своей. И говорить о каком-либо качестве очень сложно. Мы получаем субстанции из Индии, Китая и Ирана, что меня очень сильно удивило, там достаточно мощно развита химическая промышленность, оказывается. Мы их здесь получаем и включаем в наш технологический цикл. Мало того, что качество этих субстанций, скажем так, достаточно нестабильно, но при включении в другую технологическую цепочку их качество может еще и меняться.
Зачастую даже в одной партии наших отечественных фармацевтических препаратов бывает сложно найти упаковку с одинаковым составом. Например, в одной таблетке 50% действующего вещества, в другой, грубо говоря, 150%.
И все эти крики о том, что «как наша фарма развилась», это все брехня. Длинные ЭПО у нас не делает никто. Короткие ЭПО у нас делают пара-тройка компаний, про которые я могу сказать гарантированно: да, вот это хорошие. За одну вообще могу поручиться, поскольку в свое время мы этот препарат мониторили на дневниках пациентов: как у человека поднимался гемоглобин, как он себя чувствовал, какая была реакция, была ли побочка. А все остальное не поддается критике.
Есть препараты от тяжелого осложнения, возникающего на диализе – вторичного гиперпаратиреоза. В щитовидной железе есть маленькие паращитовидные железки, они отвечают за обмен костной ткани. Когда у человека погибают почки, их работа нарушается, они вырабатывают слишком много гормона, и кости начинают разрушаться. Сначала человек становится тяжелым инвалидом, садится в инвалидную коляску, кости распадаются на глазах – сыпется позвоночник, растворяются кости лица.
Когда я впервые увидела человека с продвинутым гиперпаратиреозом, я такого ужаса не видела никогда в жизни. Причем с этой женщиной мы были в очень добрых отношениях, я ей рекомендовала хорошего врача, и мы встретились у нее в кабинете. Когда я сделала шаг ей навстречу, я думаю, что с лицом я не справилась. Единственное, я удержалась от того, чтобы отшатнуться. Это была совершенно непроизвольная реакция, потому что такое только в фильме ужасов показывают, хотя я много в жизни видела, я болею с детства. Это очень страшно.
Потом у человека случаются спонтанные переломы, которые не заживают, он испытывает дикие боли, и затем тяжелая, мучительная смерть. Гиперпаратиреоз начинается еще до того, как пациент идет на диализ, но когда уже есть хроническая почечная недостаточность. Существует три препарата, которые препятствуют развитию этого тяжелейшего осложнения, и эти три препарата – американские.
Никто не будет вкладываться в инвестиции и продвижение препарата в России, ведь в любой момент ему могут сказать: пошел отсюда.
Если вы кричите, что в ОМС не хватает денег, так прекратите бессмысленно их тратить на телодвижения, которых можно избежать. У моей мамы в прошлом году выявили сахарный диабет II типа. Понятно, что диабет никуда не денется. Почему для того, чтобы сходить к эндокринологу, она должна записываться к терапевту, а потом терапевт записывает к эндокринологу, а эндокринолог потом снова отправляет к терапевту. Что за бред? Зачем мы оплачиваем лишний визит к терапевту из денег ОМС? Нам деньги девать некуда? Более дебильной системы я не знаю.
– В редакцию пришло письмо, что Минздрав Удмуртии сократил финансирование лекарственного обеспечения пациентов на гемодиализе на 30%. А руководитель одного из частных центров гемодиализа в Удмуртии утверждает: «С 1 января 2018 года без какого-либо предупреждения мы перестали получать средства из территориального фонда ОМС на лекарственное обеспечение пациентов гемодиализа». В Удмуртии ведь всего два государственных диализных центра – в Ижевске и Воткинске. Хватает?
– Конечно, нет. Удмуртия не одинока в этом вопросе. Ровно такая же ситуация сейчас в Новосибирске.
– А чем отличаются государственные и негосударственные диализные центры?
– Негосударственный с гораздо более высоким качеством диализа, совершенно другим отношением к пациенту.
– Они платные?
– Это нереально, вы что! Оплачивать 13 диализов в месяц, 144 в год – кто способен это оплатить? Когда средняя стоимость диализа, если даже мы будем брать по минимуму, – 4200 рублей одна процедура.
– А как работают диализные центры?
– В 2006 году с диализа был снят статус высокотехнологичной медицинской помощи. Его убрали из федерального бюджета и отдали в регионы. После этого началась катастрофа. Те регионы, в которых были средства, могли обеспечить диализ своим пациентам, взяв на себя расходы по проведению процедур. Другие пациентов просто игнорировали, и это никого не интересовало.
А потом, наконец, диализ отдали в ОМС, и теперь оборудование, расходные материалы, химия, которая используется при проведении процедуры, диализаторы, магистральные блоки, обеспечение диализного зала, накладные расходы, – все это за счет инвестора, то есть частника, но оплату самой процедуры производит ОМС.
С 1 января 2014 года считается, что диализ у нас оказывается в условиях дневного стационара. Но это не так. На самом деле в нефрологии у нас по этому поводу раздрай. Потому что часть центров получает лицензию на оказание амбулаторного диализа, а кто-то получает лицензию на дневной стационар.
Сейчас ситуация совершенно идиотская: в зависимости от ставки дневного стационара, существующего в регионе, по сложной формуле высчитывается некая сумма, которая в итоге должна выделяться бюджетом региона на лекарственное обеспечение диализного пациента, только плюс к диализному тарифу, она в тариф не входит.
Но регионы обычно делают так: берут абсолютно все понижающие коэффициенты и получают очень смешные цифры – 2 тысячи рублей на пациента в месяц. Особенно если учесть, что эритропоэтины стоят 10 тысяч минимум, то же железо далеко не дешево, плюс еще куча сопутствующих препаратов – все это дорого стоит. И купить это надо на 2 тысячи, а некоторые вообще отличились – 200 рублей насчитали.
– А кто открывает диализные центры?
– Крупные диализные компании, зачастую с мировым именем. Это бизнес. У нас нет чистой медицины. Вся медицина – бизнес.
– То есть то, что они должны получать от государства на диализ, в принципе, им хватает и на существование, и на поддержку?
– Если не очень зарезать тариф, тогда хватает. Украсть ОМСные деньги невозможно, они идут на покрытие расходов, и то не всех текущих расходов. Там есть новое ограничение, которое следовало бы по уму снять – частный диализный центр не может купить оборудование сам, потому что при получении денег от ОМС есть ограничение по сумме. Поэтому оборудование покупает какая-то компания, с которой центр договаривается, а потом он у этой компании оборудование арендует. Более глупой схемы я не знаю.
Меня ситуация с урезанием объемов государственно-частного партнерства в диализе крайне пугает. Потому что я прекрасно помню времена, когда я занималась только тем, что искала диализные места умирающим людям там, где их нет. У нас была чудовищная история в 2010 году в Ростове-на-Дону, когда 11 пациентов просто выкинули с диализа, сказали: «Все, с первого июня вы у нас диализ не получаете». А дело происходило в конце мая. То есть люди просто были обречены на смерть. Пропуски диализов – это смерть.
– Через суд удалось решить ситуацию?
– Какой суд?! Суды длятся месяцами, а тут человек через неделю умрет. Какой может быть суд?
– И что там произошло?
– Во-первых, разгорелся грандиозный скандал в СМИ. Мы висели первыми в топе Яндекса с заголовком «Ростовские чиновники хотят убить 11 человек». Во-вторых, я просто душила ростовский Минздрав, министр здравоохранения со мной отказывался разговаривать наотрез. Я сказала ее секретарю: «Осталось два дня. Если контракт на оплату диализа не будет подписан, мы будем говорить в приемной президента». Секретарь аж заикаться стала: «Что, это шантаж. Зачем вы так?» Я говорю: «Это не шантаж, это обещание». Через день я получила по факсу подтверждение, что контракт подписан.
Были смешные случаи, когда я, например, устроила на диализ чью-то тещу, хотя я этого человека не знала. А мне потом от них, от благодарных, так сказать, получателей диализных услуг, передали двух освежеванных кролей из своего домашнего хозяйства. Помню этих обнявшихся двух кроликов в пакетике. (Смеется.)
– А как вообще возникла идея создать «Нефро-Лигу»? Сколько лет вы занимаетесь этой организацией?
– 10 апреля нам было ровно 10 лет. Я сама попала на диализ в 2005-м в результате нефропатии. В пять лет я внезапно, на фоне полного здоровья, заболела ревматоидным артритом, и за годы лечения я выпила анальгетиков где-то килограммов 17, в результате чего у меня погибли почки.
Я врача спрашиваю: «Почему анализы мочи такие плохие?» Он мне: «Ну, у вас же камушки в почках. Это камушки шевелятся». А это было не «камушки шевелятся», а почки погибали вовсю.
В 2005 году у меня неожиданно поднялось давление, это было как раз на старый Новый год, я уже до этого плохо себя чувствовала – у меня появилась очень сильная слабость, я мерзла совершенно сумасшедше. Мой друг из 40-й клинической больницы сказал: «Давай мы тебя положим в кардиологию, а там разберемся». Они взяли анализы и прибежали ко мне с криком: «Вас надо срочно в реанимацию! У вас запредельный креатинин».
Меня положили в реанимацию, где в течение трех дней мне налили 30 л всевозможной жидкости по вене при полном отсутствии мочи. Я не могла поднимать голову, я уже практически ничего не видела из-за отека сетчатки. Но за деньги мне оставили телефон в реанимации, и от мамы пришла эсэмэска: «Людочка, милая, держись, мы договорились о диализе в 20-ке, в субботу мы тебя заберем». Дело было в среду. Я смогла каким-то образом ответить: «Заберите меня как можно скорее». Муж сказал, что, когда он получил эту СМС, они оба – он и мама – поняли, что речь идет о моей жизни.
В четверг меня привезли в виде водяного шара в клинику нефрологии им. Е.М. Тареева на скорой, и мне сделали первый диализ прямо в тот же день. Через 6 или 8 диализов я рискнула взглянуть на себя в зеркало. И не узнала себя. Я пролежала там 2,5 месяца, пока был сформирован сосудистый доступ, который необходим для проведения процедуры диализа.
– За эти 10 лет что изменилось?
– Количество диализных пациентов увеличилось. Но профицит диализных мест сейчас есть, это следствие невыявленности первичных, которых могли бы плавно, на нефропротекции, без каких-то таких эксцессов через реанимацию довести до диализа в нужный момент. Потому что, к сожалению, все они рано или поздно приходят к диализу. Заранее сформировать сосудистый доступ, дать ему возможность спокойно созреть, а не колоть по живому, когда вот только порезали руку, сшили и тут же начали колоть, потому что ждать некогда. Если бы они все первично были выявлены вовремя, то у нас бы эти места были заполнены. То, что они не заполнены, это следствие очень плохой первичной выявляемости.
Еще все-таки пришли препараты для лечения тяжелых осложнений. Пришли частники в диализ, которые ликвидировали нехватку диализных мест.
– А до этого люди не знали про свои диагнозы и погибали?
– Да. Кто-то, например, в селе, ну, помер и помер. У нас даже во Всемирной организации здравоохранения относят почечные заболевания к пятой болезни-убийце. Но нефрология должна быть отдельно выделена, потому что смертность от нее высока в достаточной степени, во всяком случае у нас.
А подкрадывается болезнь у большинства незаметно. Да я могу много примеров привести. Вот был молодой парень, учился в Школе милиции, на медкомиссии его вроде бы смотрели, проверяли. Ехал он сдавать экзамен, потерял сознание в троллейбусе. Скорая привезла в больничку, взяли анализы: да ты уже позавчера должен был быть на диализе!
– А с детьми как обстоят дела? Они тоже могут быть на диализе?
– Да, конечно. В Республиканской детской клинической больнице их тьма. Но для ребенка диализ – это не выбор терапии, у ребенка все сложнее. Ребенок перестает расти, полноценно развиваться физически. Я безошибочно определяю тех, кто болен с детства, они все очень маленького роста. Детский диализ имеет свою специфику. При этом у нас катастрофически мало специалистов, всего 1800 нефрологов на всю страну. А уж детских нефрологов высокого уровня всего три-четыре.
– В 2013 году нас пригласили вступить в Европейскую нефрологическую ассоциацию. Но проблема в том, что очень многие некоммерческие организации России скудно финансируются. Несмотря на то, что у меня очень хорошие отношения со спонсорами, я не могу назвать наше финансирование огромным. Это примерно 3 млн рублей в год.
При этом на эти деньги мы ухитряемся сделать столько, сколько многие делают на десятки. Это только за счет моих людей. Потому что, по большому счету, это не работа, это миссия. Многие за идею впахивают уже 10 лет. У меня всего четыре зарплаты, и восемь лет я впахивала как лошадь бесплатно. Сейчас у меня зарплата 18 тысяч.
Мы подавали четыре раза на гранты с разными темами. Нас все четыре раза благополучно прокатили, несмотря на то, что проекты наши были абсолютно эксклюзивные.
– У вас есть видение, что могло бы хоть как-то улучшить ситуацию?
– Надо понимать, что общественные организации, НКО, даже очень большие, даже Всероссийский союз пациентов, имеют голос все-таки совещательный. Мы не из законодательной и не из исполнительной власти. Да, мы по мере своих сил стараемся влиять на принятие законодательных актов, то есть участвуем в том же Совете при Минздраве, предлагаем свои изменения законопроектов. Но все равно наш голос совещательный.
Когда поднимался 323-й закон (Федеральный закон об основах охраны здоровья граждан Российской Федерации № 323-ФЗ от 21.11.2011. – Ред.), мы внесли 11 поправок. Эти 11 поправок в тяжелом сражении были приняты Минздравом. С нашими поправками закон ушел. И когда он прошел через Минюст и Минфин, от этих поправок осталось 1,5.
Влиять на все мы не можем. Для того, чтобы происходили какие-то радикальные изменения, нужна консолидированность и сила профессионального медицинского сообщества, которое занимается реформами. Нужны бойцы. Мы существуем столько лет еще потому, что, в принципе, в «Нефро-Лиге» каждый боец. Потому что работать в регионах очень тяжело. У меня совсем другой статус появился за эти 10 лет. Меня знают в профессиональной среде и принимают как свою, что большая редкость.
Разобщенность, существующая в обществе, существует и в медицинской сфере, даже в сообществе, занимающемся одним заболеванием, есть разность позиций, мнений – как надо поступать, как не надо, что надо делать, что не надо.
То есть нет консолидированности, мощного ядра, которым можно стены пробивать. Это не только нефрологии касается, а абсолютно всех сфер здравоохранения.
По данным Регистра заместительной почечной терапии Российского диализного общества, на 31.12.2015 года в Российской Федерации количество пациентов с ХБП 5-й стадии, получающих лечение диализом, достигло 35 701 человек.
- на программном гемодиализе – 33 365 больных,
- на перитонеальном диализе – 2 336 пациентов.
По сведениям государственно-коммерческих диализных предприятий, количество нефрологических больных на диализе в настоящее время 45 000 – 48 000 человек.
По данным Департамента здравоохранения города Москвы, в столице на конец 2017 года лечилось:
- 3628 пациентов методом гемодиализа,
- 358 пациентов – методом перитонеального диализа.
Перитонеальный диализ – метод искусственного очищения крови от токсинов, основанный на фильтрационных свойствах брюшины больного.
источник