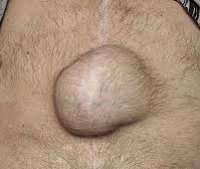
Послеоперационная грыжа на животе, а точнее, в брюшной стенке, относится к разновидности травматических воздействий. Она проявляется в области послеоперационного рубца, располагается под кожей. По отношению ко всем вариантам грыж этот вид составляет 6–8%.
Согласно статистике осложнений в послеоперационном периоде, на грыжи приходится до 5% от всех манипуляций со вскрытием брюшной полости, а при анализе течения нагноившихся ран показатель увеличивается до 10%. Меры по предупреждению зависят не только от вида хирургического вмешательства, умения врача, но и от поведения пациента, выполнения рекомендаций в период реабилитации.
Операции на животе проводятся по разному поводу. Каждая патология требует предварительного изучения и выбора оптимальной тактики. Чтобы хирург смог полностью выделить нужный орган, провести осмотр, остановить кровотечение, необходимо решить вопрос о доступе или конкретном месте разреза поверхностных тканей и кожи.
Для этого существуют типовые способы, разработанные практикой многих поколений врачей. Послеоперационные грыжи чаще образуются в анатомических зонах, где обеспечивается наиболее удобный доступ к органам брюшной полости. По локализации можно догадаться, какую операцию и разрез использовали хирурги.
- белой линии живота — проводилась верхняя или нижняя срединная лапаротомия (рассечение брюшины по центральной линии), вероятно, по поводу заболеваний желудка, кишечника;
- в подвздошной области справа — после операции аппендэктомии, на слепой кишке;
- пупочной области — может осложниться выздоровление от хирургических вмешательств на кишечнике;
- правого подреберья — нежелательный исход удаления камня и желчного пузыря, резекции печени;
- подреберья слева — спленэктомия (удаление селезенки);
- поясничной области сбоку — последствие операций на почках, доступа к мочеточникам;
- области над лобком — в случаях урологических заболеваний, хирургических вмешательств на внутренних половых органах у женщин.
Соответственно классификация послеоперационных грыж предусматривает следующие варианты: срединные (верхние и нижние), боковые (право- и левосторонние, верхние, нижние). В зависимости от величины послеоперационного дефекта:
- малые — не нарушают форму живота;
- средние — занимают небольшой участок в области брюшины;
- обширные — сопоставимы с дефектом большой зоны брюшной стенки;
- гигантские — резко деформируют живот, расположены в двух и более зонах брюшины.
Послеоперационные грыжи различаются по характеру — на вправимые и невправимые, по внутреннему строению — на однокамерные и многокамерные. С учетом эффективности лечения — хирурги выделяют рецидивирующие грыжи, включая многократно рецидивирующие. Принципы классификации важны для выбора способа устранения негативных последствий.
Причины послеоперационных грыж чаще всего связаны с невозможностью провести полную подготовку больного за неимением времени в случаях необходимости экстренного вмешательства. Ведь любая плановая операция требует предоперационной терапии, очищения кишечника, снятия интоксикации.
Отсутствие своевременных мер способствует осложнениям в послеоперационном периоде, связанным со вздутием кишечника, замедлением перистальтики, нарушением выделения кала (запорами), рвотой, повышением внутрибрюшного давления, застойными изменениями в легких с воспалением, кашлем. Все это в значительной степени ухудшает условия образования плотного послеоперационного рубца.
Не исключается ошибочный выбор метода доступа без учета анатомических и физиологических особенностей строения внутренних органов и брюшины. В результате нарушается кровоснабжение и иннервация в зоне оперативного вмешательства, в дальнейшем в тканях проявляются стойкие изменения, способствующие прорезыванию швов.
Значительна роль нагноительных осложнений. Этот тип относят к раннему проявлению. Воспаление и гной скапливаются в области раны, под апоневрозом мышц. Застойные пневмонии и бронхит, возникшие после операции, вызывают кашель, резкие толчки и колебания внутрибрюшного давления, что предрасполагает к возникновению грыжевых ворот.
К дефектам операционной техники относятся некачественный шовный материал, слишком сильное стяжение тканей, неустраненное кровотечение и скопление крови в гематомы с последующим быстрым нагноением, длительная тампонада и дренирование в зоне операции.
Из причин, зависящих от выполнения пациентом в послеоперационном периоде рекомендаций врача, наибольшее значение имеют: досрочное повышение физической нагрузки, нарушение диеты, пренебрежение ношением бандажа.
Грыжи чаще возникают у пациентов с ожирением, системными болезнями соединительной ткани, сахарным диабетом, при которых существенно нарушается формирование полноценного рубца. Для женщин имеет значение срок наступления беременности после операции. Ослабление организма, авитаминоз, давление увеличенной матки на брюшную стенку создают условия для грыжеобразования.
Хотя теоретически осложниться послеоперационной грыжей может любое хирургическое вмешательство на брюшной полости, чаще всего патология наблюдается после оперативного лечения:
- прободной язвы желудка;
- воспаления червеобразного отростка;
- калькулезного холецистита;
- кишечной непроходимости;
- у женщин удаления кислы яичника, матки;
- перитонита;
- последствий проникающих ранений в брюшную полость.
Основным признаком грыжи является обнаружение выпячивания в зоне послеоперационного рубца и вокруг него. На начальной стадии послеоперационные «шишки» пациенты вправляют в положении лежа самостоятельно, они не очень мешают и не имеют симптоматики. Боли и рост опухолевидного образования возникают при натуживании, резких движениях, подъеме тяжелых предметов.
В горизонтальном положении выпячивание уменьшается. Ухудшение состояния связано с переходом болевых ощущений в постоянные, иногда носящие характер приступа, схваток. Одновременно пациенты жалуются:
- на длительные запоры;
- постоянное вздутие живота;
- отрыжку;
- поташнивание;
- затрудненное выделение мочи (в случае надлобковых грыж);
- раздражение или воспаление кожи на животе в зоне грыжевого выпячивания.
Состояние пациента зависит от величины грыжи, спаечного процесса в брюшной полости, внутри грыжевого мешка. Иногда даже при больших грыжах пациенты не имеют жалоб.
Во время осмотра пациента в положении стоя и лежа хирург видит выпячивание в зоне и вокруг него. Чтобы выяснить величину и форму, пациента, находящегося в лежачем на спине положении, просят поднять голову. Это движение вызовет напряжение в мышцах живота и «выдавит» наружу грыжевой мешок с содержимым.
Одновременно проявляются все расхождения в зоне прямых мышц, возможные начинающиеся выпячивания, не связанные с основным. Пациенту обязательно назначаются методы исследования, позволяющие уточнить связь с внутренними органами.
Рентгенологическим путем выявляют состояние функционирования желудочно-кишечного тракта, имеющийся спаечный процесс, вхождение в грыжевую полость органов брюшной полости. УЗИ позволяет рассмотреть не только брюшные органы, но и полость грыжевого мешка, определить форму, истинные размеры грыжи, изменения в мышечных структурах, влияние спаек.
В комплекс обследования входит контрастное рентгенологическое исследование прохождения бариевой взвеси по желудку и кишечнику, изучение степени вмешательства желудка. Производятся снимки (рентгенограммы) и герниография (рентгеновский снимок содержимого грыжевого мешка).
Отсутствие лечебных мер при послеоперационных грыжах усугубляет состояние пациента. Со временем могут появиться:
- копростаз (застой кала и образование камней в кишечнике) с механической непроходимостью;
- ущемление;
- перфорация;
- частичная или полная спаечная кишечная непроходимость.
источник
Послеоперационная грыжа характеризуется выходом внутренних органов (кишечника, большого сальника) через дефекты в области хирургического рубца за пределы брюшной стенки. Послеоперационная грыжа определяется в виде опухолевидного выпячивания в зоне послеоперационного рубца, сопровождается болью в животе, при ущемлении — тошнотой, рвотой, отсутствием стула и отхождения газов. Диагностика послеоперационной грыжи включает осмотр хирурга, выполнение рентгенографии желудка, ЭГДС, герниографии, УЗИ брюшной полости и грыжевого выпячивания, КТ органов брюшной полости. Выявление послеоперационной грыжи требует проведения герниопластики с использованием местных тканей или синтетических протезов.
Послеоперационные грыжи (рубцовые грыжи, грыжи рубца, вентральные грыжи) развиваются в ранние или отдаленные сроки после операций. Частота образования послеоперационных грыж после вмешательств на брюшной полости в оперативной гастроэнтерологии составляет 6-10%. Среди других грыж брюшной полости на долю послеоперационных дефектов приходится до 20–22%.
Послеоперационные грыжи появляются в тех анатомических областях, где проводились типовые операционные разрезы, обеспечивающие доступ к органам брюшной полости: в области белой линии живота (после верхней или нижней срединной лапаротомии), правой подвздошной области (после операций на слепой кишке, аппендэктомии), области пупка, правом подреберье (после холецистэктомии, резекции печени), левом подреберье (после операций на селезенке), боковой поясничной области (после операций на почках и мочеточниках), надлобковой области (после гинекологических и урологических операций).
В большинстве случаев послеоперационной грыжей осложняются хирургические вмешательства, проводимые в экстренном порядке. Такие ситуации исключают возможность проведения адекватной предоперационной подготовки органов ЖКТ, что после операции приводит к нарушению моторики кишечника (метеоризму, замедлению пассажа кишечных масс), повышению внутрибрюшного давления, ухудшению дыхательной функции, кашлю и в итоге – к ухудшению условий для формирования послеоперационного рубца.
Определенную роль в образовании послеоперационной грыжи играют дефекты операционной техники и послеоперационные осложнения – использование некачественного шовного материала, чрезмерное натяжение местных тканей, воспаление, гематомы, нагноение, расхождение швов. Часто послеоперационные грыжи формируются после длительной тампонады или дренирования брюшной полости.
Послеоперационные грыжи нередко образуются при нарушениях режима самим пациентом: повышенной физической нагрузке после операции, несоблюдении рекомендуемой диеты, отказе от ношения бандажа и др. Появление послеоперационных грыж нередко связано с общей ослабленностью, рвотой, развитием пневмонии или бронхита в послеоперационном периоде, запорами, беременностью и родами, ожирением, сахарным диабетом, системными заболеваниями, сопровождающимися изменением структуры соединительной ткани.
Послеоперационными грыжами могут осложняться практически любые операции на брюшной полости. Наиболее часто послеоперационные грыжи образуются после операций по поводу прободной язвы желудка, калькулезного холецистита, аппендицита, кишечной непроходимости, перитонита, пупочной грыжи или грыжи белой линии живота, кисты яичника, миомы матки, проникающих ранений брюшной полости и др.
По анатомотопографическому делению в хирургии различают медиальные послеоперационные грыжи (срединные, верхние срединные и нижние срединные) и латеральные (верхние боковые, нижние боковые – лево- и правосторонние). По величине послеоперационного дефекта грыжи могут быть малыми (не изменяющими конфигурацию живота), средними (занимающими часть отдельной области брюшной стенки), обширными (занимающими отдельную область брюшной стенки), гигантскими (занимающими 2-3 и более областей).
Также послеоперационные грыжи делятся на вправимые и невправимые, одно- и многокамерные. Отдельно рассматриваются рецидивные послеоперационные грыжи, в т. ч. и многократно рецидивирующие. Все обозначенные критерии учитываются при выборе способов устранения послеоперационных грыж.
Основным проявлением грыжи служит появление выпячивания по линии послеоперационного рубца и по его сторонам. На ранних стадиях послеоперационные грыжи являются вправимыми и не доставляют болевых ощущений. Болезненность и увеличение опухолевидного выпячивания появляется при резких движениях, натуживании, подъеме тяжестей. При этом в горизонтальном положении грыжа уменьшается или легко вправляется.
В дальнейшем боль в животе становится постоянной, иногда приобретает схваткообразный характер. Среди других симптомов послеоперационной грыжи отмечаются вздутие кишечника, запоры, отрыжка, тошнота, снижение активности. При грыжах, расположенных над лобком, могут отмечаться дизурические расстройства. В области грыжевого выпячивания на передней брюшной стенке развивается раздражение и воспалительные изменения кожи.
Послеоперационные грыжи могут осложняться копростазом, ущемлением, перфорацией, частичной или полной спаечной кишечной непроходимостью. При осложненном развитии послеоперационной грыжи отмечается быстрое нарастание боли в животе; появляются тошнота и рвота, кровь в испражнениях или задержка стула и газов. Грыжевое выпячивание становится невправимым в положении лежа на спине.
При осмотре грыжа определяется как несимметричное выбухание в области послеоперационного рубца. В вертикальном положении, при натуживании пациента или покашливании размеры опухолевидного выпячивания увеличиваются. Иногда через растянутый и истонченный рубец определяется перистальтика кишечных петель, шум плеска и урчание.
С помощью УЗИ брюшной полости и грыжевого выпячивания удается получить данные о форме и размерах грыжи, наличии или отсутствии спаечных процессов в брюшной полости, изменений в мышечно-апоневротических структурах брюшной стенки и др.
В процессе комплексного рентгенологического обследования (обзорная рентгенография брюшной полости, рентгенография желудка, рентгенография пассажа бария по кишечнику, ирригоскопия, герниография) уточняется функциональное состояние ЖКТ, отношение внутренних органов к послеоперационной грыже, наличие спаек. Для уточнения необходимых параметров послеоперационной грыжи и определения методов ее устранения может потребоваться проведение МСКТ или МРТ органов брюшной полости, эзофагогастродуоденоскопии, колоноскопии.
Консервативная тактика при послеоперационных грыжах допустима только в случае наличия весомых противопоказаний к хирургическому вмешательству. В этих ситуациях рекомендуется соблюдение диеты, исключение физических нагрузок, борьба с запорами, ношение поддерживающего бандажа.
Радикальное избавление от послеоперационной грыжи может быть произведено только хирургическим способом – с помощью герниопластики. Метод герниопластики послеоперационной грыжи избирается, исходя из локализации и величины выпячивания, наличия спаечных процессов между органами брюшной полости и грыжевым мешком.
При небольших и неосложненных послеоперационных дефектах (менее 5 см) может быть выполнено простое ушивание апоневроза, т. е. пластика передней брюшной стенки местными тканями. Средние, обширные, гигантские, длительно существующие и осложненные послеоперационные грыжи требуют укрытия дефекта апоневроза с помощью синтетического протеза (герниопластика с установкой сетчатого протеза). При этом используются различные способы установки сетчатой системы по отношению к анатомическим структурам брюшной полости. В этих случаях нередко требуется разделение спаек, рассечение рубцов; при ущемлении послеоперационной грыжи — резекция кишки и сальника.
Послеоперационные грыжи, даже при отсутствии осложнений, приводят к снижению физической и трудовой активности, косметическому дефекту, ухудшению качества жизни. Ущемление послеоперационной грыжи довольно часто (в 8,8% случаев) приводит к летальному исходу. После хирургического устранения послеоперационной грыжи (за исключением случаев многократного рецидивирования) прогноз удовлетворительный.
Профилактика послеоперационных грыж требует от хирурга выбора правильного физиологичного оперативного доступа при различных видах вмешательств, соблюдения тщательной асептики на всех этапах операции, использования качественного шовного материала, адекватной предоперационной подготовки и ведения больного после операции.
В постоперационном периоде от пациента требуется неукоснительное выполнение рекомендаций по питанию, ношению бандажа, физической активности, нормализации веса, ограничению физических нагрузок, регулярному опорожнению кишечника.
источник

Послеоперационные грыжи развиваются в зонах, где для доступа к органам брюшной полости осуществлялись операционные типовые разрезы. Чаще всего они появляются после следующих операций:
- нижней или верхней срединной лапароскопии;
- аппендэкомии (операции по удалению аппендицита):
- резекции печени;
- после удаления желчного пузыря;
- вмешательства по поводу перфорации язвы желудка;
- при кишечной непроходимости;
- операции на мочеточниках или почках;
- грыжа может появиться также после гинекологических операций (кесарева сечения, миомы матки, кисты яичника и др) или беременности.
Грыжи различают по нескольким признакам.
- малые – не оказывают влияния на форму живота;
- средние – охватывают определенную часть одной из областей брюшной стенки;
- обширные — распространяются на отдельную область стенки;
- гигантские – занимают несколько областей (2-3 и более).
Согласно другой классификации, образующиеся после операции грыжи делят на однокамерные и многокамерные, вправимые-невправимые.
Отдельную группу занимают грыжи рецидивирующего характера.
- Основной причиной появления грыж после операции являются экстренные хирургические операции, при которых не проводится необходимая предоперационная подготовка органов пищеварительной системы, что провоцирует повышение внутрибрюшного давления, замедление кишечной моторики и проблемы с дыхательными органами. Все перечисленные факторы ухудшают условия для формирования рубца.
- Причиной патологического выпячивания может стать недостаточно квалифицированное проведение самой операции или применение некачественного оборудования или материалов. Все это провоцирует расхождение швов, воспаление, образование гематом, гноя.
- Грыжа может быть следствием дренирования брюшной полости или продолжительной тампонады.
- Нередко причиной послеоперационной вентральной грыжи является нарушение пациентом предписанного режима, в частности:
- значительная физическая нагрузка;
- несоблюдение лечебной диеты;
- отказ от ношения бандажа.
- Грыжи развиваются и вследствие патологических состояний и нарушений:
- длительной рвоты;
- снижения иммунитета;
- общей слабости;
- запоров;
- появления бронхита или пневмонии;
- ожирения;
- сахарного диабета;
- системных заболеваний, приводящих к структурным изменениям соединительной ткани.
Первым проявлением патологии является напоминающее опухоль выпячивание, появляющееся в области рубца. В некоторых случаях, при изменении хода грыжи, она может возникать на определенном расстоянии от места хирургического разреза.
Как правило, на начальных стадиях заболевание не приводит к появлению болевых ощущений и без труда вправляются. Выпячивание уменьшается или даже может исчезнуть в горизонтальной позе.
Боль появляется при физической нагрузке, падении, напряжении (в частности, мышц пресса). Она связана с поражением внутреннего органа, выходящего из брюшной полости. Прогрессирование процесса приводит к увеличению выпячивания и усилению болей, которые нередко носят схваткообразный характер.
Основными симптомами послеоперационной грыжи являются:
- слабость
- запоры;
- вялость кишечника;
- тошнота;
- отрыжка;
- метеоризм;
- застои кала, приводящие к интоксикации;
- признаки раздражения и воспаления в области выпячивания;
- если грыжа локализуется в надлобковой части, наблюдаются дизурические расстройства.

- скоплением каловых масс (копростазом);
- воспалением
- ущемлением;
- кишечной непроходимостью (частичной или полной);
- перфорацией.
При этом появляется следующая клиническая картина:
- нарастание болевого синдрома;
- тошнота, нередко сопровождаемая рвотой;
- задержка стула, газов;
- появление крови в кале;
- невозможность вправить выпячивание.
Самое опасное осложнение – ущемление, при котором внутренний орган, расположенный в грыжевом мешке, подвергается сдавливанию в области грыжевых ворот (месте выхода за пределы брюшной полости), в результате чего лишается кровоснабжения и за несколько часов погибает. Развивается перитонит. Отсутствие немедленной медицинской помощи может привести к летальному исходу.
Для доступа к внутренним органам часто требуется лапаротомия (разрезание живота).
Единственным эффективным способом лечения послеоперационной грыжи является операция. Консервативная терапия назначается только при наличии серьезных противопоказаний к операции. В таком случае рекомендованы следующие меры:
- особая диета;
- меры для профилактики запоров;
- исключение значительных нагрузок;
- ношение лечебного бандажа.
Хирургическая операция по удалению послеоперационной грыжи называется герниопластикой.
Практикуются два вида герниопластики:
1. С использованием местных тканей – другими словами, ушивание апоневроза. Применение этого способа возможно только при незначительных размерах образовавшегося дефекта – до 5 см. Такое вмешательство может проводиться под местной анестезией.
В настоящее время этот способ практикуется все реже. Применение собственных тканей человека, не отличающихся особой прочностью, нередко приводит к рецидивам. К тому же необходимость перемещения тканей с целью устранения дефекта провоцирует нарушение нормальной анатомии брюшной стенки.

- нерассасывающиеся;
- полурассасывающиеся;
- рассасывающиеся полностью;
- неадгезивные – их установка возможна в непосредственной близости от внутренних органов.
Каждая разновидность имеет свое назначение. Выбор производится в индивидуальном порядке.
С течением времени аллотрансплантат приживляется и прорастает тканями самого организма. Искусственный протез всю нагрузку берет на себя. При его использовании не происходит изменений анатомии брюшной стенки и значительно сокращается вероятность рецидивов.
Для проведения операции разумным является открытый доступ. Причин тому несколько:
- Уже имеется рубец, который нередко нуждается в коррекции хирургическим путем.
- Кожа в зоне грыжевого выпячивания истончена и растянута. Для получения косметического эффекта требуется ее иссечение.
- Лишь при открытом доступе можно обеспечить прочную фиксацию протеза.
- Гарантируется защита от повреждения находящихся в грыжевом мешке внутренних органов, качественное удаление самого мешка и операционных рубцов.
Операция проводится под наркозом.
Эндохирургические методы (преперитонеальный, лапароскопический) не рекомендованы вследствие большого риска травмы внутренних органов. Их применение целесообразно при грыжах небольшого размера или отсутствии необходимости косметической коррекции. Преимуществом малоинвазивных видов операций являются:
- незначительная интенсивность боли в постоперационный период;
- небольшие раны в виде малозаметных приколов.

Результаты:
- Устраняется косметический дефект в форме выпячивания.
- Исчезает послеоперационный рубец.
- Улучшается внешний вид живота.
- Устраняется болевой синдром.
- Операция предупреждает тяжелые осложнения.
Примерная длительность послеоперационного периода – 3 месяца, в течение которых очень важно соблюдать ряд правил.
- После удаления грыжи необходимо носить специальный поддерживающий бандаж.
- Физическая нагрузка, напряжение живота, поднятие тяжестей должны быть исключены.
- Следует соблюдать особую диету.
- Следить за регулярным опорожнением кишечника.
После удаления грыжи в первый день назначается следующая диета:
- исключается твердая пища;
- из жидкой пищи в рацион входят: рисовый отвар, нежирный бульон;
- из напитков: фруктовый кисель, отвар шиповника.
Целью последующей лечебной диеты является сокращение нагрузки на ЖКТ, предупреждение повышенного газообразования.
Для предупреждения давления на оперированную область необходимо исключить продукты, провоцирующие метеоризм и запоры.
Порции должны быть небольшими, принимать их следует с соблюдением равных промежутков времени.

- богатую клетчаткой пищу, способствующую регулированию работы пищеварительной системы: блюда на основе моркови, свеклы, пареной репы;
- мясное пюре из индейки, куриной грудинки, телятины;
- каши в протертом виде: из гречки, коричневого риса;
- приготовленный на пару омлет (можно из куриных и из перепелиных яиц);
- рекомендуется каждый день есть одно яйцо всмятку.
Что можно пить:
- чистую воду;
- богатые витаминами напитки: кисель, компот, отвары (некислые).
Запрещаются:
- бобовые;
- белокочанная капуста;
- сырые помидоры;
- яблоки;
- дрожжевые продукты;
- молоко;
- газировки.
Все они вызывают брожение в кишечнике и приводят к газообразованию. Поскольку полностью исключить нежелательные продукты невозможно, для нормализации пищеварения и оптимального усваивания пищи могут быть назначены ферментные препараты (лекарства или БАДы).
В 2002 году у меня было 2 в подряд операции по поводу абсцесса печени образовавшегося после автомобильной аварии и перелома рёбер. При первой операции абсцесс не обнаружили. Швы разошлись, после их снятия. После повторной операции абсцесс удалили Образовалась на месте шва большая грыжа. Через несколько лет, стали появляться боли. Операция грыжи противопоказана по возрасту 80 лет и инвалидности. Как бороться с болями?
год назад удалили желчный, часть печени образовалась грыжа, что делать Мне 68 ле.
Иван у меня таже история.Ношу постоянно и даже в 40градусов жары послеоперационный бандаж.Но он должен быть с ребрами жесткости чтоб не скручивались при носке.А еще борюсь с запорами.Нельзя их допускать чтобы не дуться.И еще не напрягайся совсем а то грыжа будет выпирать все больше и больше и будет нет нет да и ущимляться.Пиши если помогла советом!
Что такое глютен и почему его считают вредным
Периодически появляются новые веяния в диетологии. Действительно ли вреден глютен? Если да, то почему и как избежать его пагубного влияния?
Неправильное питание может вызвать застой желчи с самыми серьезными осложнениями. Проверьте свой рацион!
Тромбофлебит нижних конечностей
До 50% случаев варикоза осложняется тромбофлебитом — крайне опасным заболеванием. Проверьте себя, узнайте подробнее как можно вылечиться.
Симптомы неспецифического язвенного колита сложно распознать, но эта болезнь может дать серьезные осложнения, узнайте как правильно диагностировать ее.
Медикаментозное лечение жирового гепатоза
Возможно ли лечение жирового гепатоза одними только медикаментозными препаратами, без изменения образа жизни?
Меню для вашей поджелудочной при панкреатите
Лечебная диета при различных формах панкреатита и правильный выбор продуктов, способствуют эффективному лечению и предотвращают осложнения
Постоянно кашляете, неприятные ощущения в горле? Очень часто жители больших городов страдают фарингитом. Узнайте больше..
Воспаление тройничного нерва
Сильная, резкая боль в области лица может говорить о неприятном заболевании, проверьте себя и узнайте подробно о всех способах лечения.
Оказывается, фурункул можно быстро вылечить, без хирургии и шрамов, но только если обнаружить вовремя. Подробности в статье.
источник
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института заболеваний суставов: «Вы будете поражены, насколько просто можно вылечить суставы просто принимая каждый день.
Ультразвуком с Гидрокортизоном называется воздействие ультразвуковыми волнами, которые способствуют впитыванию через кожу в организм лекарственных препаратов. Во время такой процедуры оздоровительный эффект дают как препарат, так и ультразвук. Ультразвуковые волны улучшают проходимость пор, благодаря этому улучшается всасываемость мазей и гелей. Для проведения фонофореза, как правило, применяют обезболивающие и противовоспалительные средства (к примеру, при заболеваниях позвоночника и суставов используется Гидрокортизон или Анальгин). Но такая процедура имеет как показания, так и противопоказания.
Если при возникновении недугов суставов и органов назначается подобная процедура, то необходимо ее проходить.
Поскольку при воздействии на организм ультразвук провоцирует множество сложных реакций, таких как:
- повышение проходимости клеточных мембран;
- усиление чувствительности нервных рецепторов;
- нормализация обмена веществ;
- активизация лейкоцитов.
Ультразвуковая терапия воздействует на кровь, изменяя ее рН, улучшая кровоток и создавая новые клетки. Другими словами, лечение ультразвуком – это своего рода массаж клеток организма, благодаря которому ускоряется рассасывание последствий апоплексии (кровоизлияний). Данная процедура оказывает обезболивающее, противовоспалительное и тонизирующее воздействие. Например, при лечении остеохондроза плечевого сустава или артроза улучшается после процедуры движение жидкостей и уменьшается болевой синдром.
Для фонофореза артроза суставов и других недугов обычно применяются два режима работы – постоянный и импульсный. Во время импульсного звука колебания происходят небольшими дозами. Такой режим считается щадящим, потому что для него требуется меньшее значение тепловых компонентов. Чтобы на организм воздействовали ярко выраженные тепловые компоненты, применяется непрерывный ультразвук.
Для лучшего эффекта лечение ультразвуком проводят в комплексе с препаратами (к примеру, мазью на основе пчелиного или змеиного яда, мазью с Гидрокортизоном и проч.). Исключением являются некоторые ферменты и Новокаин, потому что ультразвук действует на них негативно.
По окончании процедуры лекарственный препарат на некоторое время оставляется на кожных покровах. Это объясняется тем, что проходимость пор сохраняется в течение нескольких часов, а, значит, лекарство может подействовать еще лучше.
Следует отметить, что лечение фонофорезом с Гидрокортизоном и другими препаратами имеет право назначать только специалист, который учитывает особенности организма и противопоказания.
Фонофорез с Гидрокортизоном, как и любая другая процедура, имеет показания. Этот метод применяется при:
- Заболевании суставов (остеохондроз плечевого сустава и проч.).
- Заболевании ЛОР — органов.
- Лечении рубцов после операций.
- Заболевании Шегрена.
- Деформирующей и ревматоидной форме артроза и артрита.
- Расстройствах нервной системы.
- Лечении пяточной шпоры.
- Астме у детей и подростков и проч.
Лечение заболеваний суставов, как правило, осуществляется комплексно. То есть, кроме физиотерапевтических процедур, пациент проходит также и медикаментозное лечение.
Кроме того, лечение фонофорезом с Гидрокортизоном применяется при заболеваниях пищеварительной системы (хронические гастриты), переломах трубчатых косточек, а также в урологии и гинекологии.
Для проведения ультразвука существуют также и противопоказания, такие как:
- болезни кроветворной системы;
- последняя стадия диабета;
- нефриты;
- повышенное давление;
- атеросклероз;
- острая форма туберкулеза;
- онкология;
- беременность на ранних и поздних сроках;
- бактериальные и вирусные инфекции;
- гнойные новообразования на коже;
- невралгия (в том числе поражения лицевого нерва);
- персональная непереносимость препаратов для ультразвука (например, аллергия на Гидрокортизон);
- плохая свертываемость крови;
- тиреотоксикоз.
Лечение пяточной шпоры с помощью фонофореза – «молодая», но при этом достаточно популярная процедура. После воздействия ультразвуковых волн пяточные шпоры перестают вызывать острую боль в пораженном участке подошвы.
Фонофорез при пяточной шпоре направлен на очаг возникновения заболевания. Благодаря этому пропадает воспаление, уменьшается отечность и боль.
Ткани пораженного участка подошвы начинают регенерироваться, а процесс выздоровления ускоряется. Преимущества ультразвуковой терапии при пяточной шпоре заключаются в эффективности данного метода. Фонофорез при пяточной шпоре дает возможность избежать хирургического вмешательства и проводить лечение амбулаторно. Обычно физиотерапия при пяточной шпоре назначается в комплексе с медикаментозным лечением.
Эффективность лечения пяточной шпоры ультразвуковыми волнами определяется по степени снятия болевого синдрома. Если лечение происходит в комплексе с другими методами, эффективность составляет более 80%. Физиотерапия помогает уменьшить воспаление, снять отек и боль, но она не влияет на костный вырост (если он успел образоваться). По этой причине есть вероятность возвращения симптомов. Следовательно, если специалист назначает комплексное лечение, то пренебрегать рекомендациями не нужно.
2016-10-21

- Причины боли в боку
- Боли в боку у женщин
- Когда нужна немедленная помощь
- Виды боли в левом боку
- Что делать при появлении боли в боку слева
Неприятные ощущения могут возникать на уровне талии с левой стороны причине, которая находится справа или в центре, что называется иррадиацией.
Основной причиной следует выделить нарушение работы пищеварительной системы, ее и нужно в первую очередь обследовать. Не стоит также забывать о позвоночнике, заболевания которого очень часто дают неприятные ощущения в боку, отдавая вниз живота.
Органы, которые могут давать боли в области талии с левой стороны – кишечник, левая почка, селезенка, желудок и поджелудочная железа, органы малого таза и позвоночник. Нужно обратить внимание на состояние спины. Если есть остеохондроз или межпозвонковая грыжа, симптомы боли в левом боку будут спровоцированы именно этими недугами, тогда нужно обратиться к вертебрологу или неврологу.
Провоцирующим фактором болей в левом боку может стать обширное заболевание, поражающее органы малого таза. В таком случае симптомы будут распространяться на всю левую сторону тела, но особенно сильно будет болеть в боку.
Основные причины тазовых болей по левой стороне тела:
ортопедические патологии – нарушение осанки, перелом костей, воспалительно-деструктивные заболевания позвоночника;
- урологические недуги у мужчин и гинекологические проблемы у женщин;
- доброкачественные и злокачественные заболевания органов малого таза;
- патологии пищеварительных органов и выводящих путей.
Это основные факторы, которые могут быть решающими в появлении боли слева в области талии, но не единственные. Следует также различать характер симптомов. Может быть острая и тупая боль в левом боку, нарастающая и постоянная. Есть несколько органов, находящихся в группе риска.
Когда болит слева в боку, нужно обратить внимание на следующие органы:
- мочеполовая система – матка и родовые пути у женщины, почки;
- кишечник – толстая и тонкая кишка могу воспаляться, тогда боли в левой стороне живота;
- селезенка – это орган иммунной системы, который при получении серьезной травмы может разорваться и давать боли слева в боку, тогда нужна экстренная помощь;
- тазовые кости и позвоночник – инфекции, воспаление, травматические повреждения могут стать причиной неприятных симптомов, включая тупые боли в брюшной полости слева.
Формируются болезненные ощущения за счет нарушения микроциркуляции, когда ткани получают недостаточно кислорода. Также может происходить дистрофия и воспаления, нарушение формы и структуры, что проявляется в изменении местных ощущений, появлении болей.
Болезненные ощущения у женщин чаще связаны с заболеваниями органов малого таза. Это воспаление, дистрофия, доброкачественные и злокачественные новообразования половой системы. Симптом проявляется во время ПМС, менструации и не несет опасности, его можно устранить спазмолитическими или анальгетическими препаратами. Такая боль локализуется внизу живота и может подниматься выше, сопровождаясь расстройством кишечника. Это единственная причина, которая не требует обследования у нескольких врачей и специализированной помощи.
Подобный симптом у женщин связан со следующими заболеваниями:
инфекция и воспалительные процессы маточных труб – при этом нарушении возникает целый комплекс симптомов, но начинается все с болезненности и легкого дискомфорта в области талии и внизу живота, затем ухудшается общее самочувствие;
- внематочная беременность – тяжелое состояние, сопровождающиеся сильнейшими болями в левом боку, чему сопутствует внутреннее кровотечение, интоксикация организма, тошнота, рвота, повышение температуры;
- заболевания яичников и матки – эндометриоз, аднексит могут вызвать ряд тревожных симптомов, включая тупую боль в левом боку.
У мужчин такой симптом может быть спровоцирован инфекцией и воспалением мочеполовых органов. При возникновении дискомфорта рекомендуется сразу же обратиться к врачу, чтобы своевременно и качественно провести диагностику. Случается и такое, что игнорирование симптома долгое время приводит к осложнениям, развивается внутреннее кровотечение или интоксикация организма, сепсис, и тогда уже требуется немедленная хирургическая помощь. Это опасно тем, что зачастую нет времени провести ряд необходимых исследований, которые показывают, можно ли проводить операцию, и что именно спровоцировало тяжелое состояние.
Важно своевременно обратиться за помощь, но бывает, симптом возникает резко без предшествующих признаков какого-либо заболевания. В таком случае нужно вызывать скорую помощь.
сильные боли в боку нарастающего характера;
- увеличение живота, его твердость;
- повышение температуры тела, резкая слабость и головокружение;
- частая повторяющаяся рвота, тошнота и диарея;
- рвота с кровью, наличие кровяных сгустков в каловых массах.
Лечением, вероятнее всего, займется гастроэнтеролог, но также может потребоваться помощь гинеколога, уролога, эндокринолога и иммунолога. В сложных случаях придется делать операцию.
Болезненность зависит от многих факторов, как и форма ее проявления. Боль может быть ноющей, тупой, острой, тянущей, резкой, колющей.
Виды боли в боку слева, зависимо от причины:
- колющая – возникает при заболевании позвоночника, во время вздутия живота, реже является признаком воспаления и кистозного образования яичника;
- резкая – появляется в результате патологий органов малого таза, при воспалении или расширении мочевого пузыря, при уралите;
- тянущая – характерна для воспалительных и гнойных инфекций органов малого таза, может быть при патологии мошонки, онкологических заболеваниях;
- тупая – такая боль может быть следствием гинекологических болезней. Возникает при травмах и ушибах, устраняется холодным компрессом.

Резкое повышение температуры вместе с болью в левом боку может говорить об инфекции, воспалении органов малого таза у женщин и мужчин. Тошнота со рвотой может дополнять боль при аппендиците, синдроме раздраженного кишечника, язве двенадцатиперстной кишки, холецистите, панкреатите.
Сначала нужно вызвать скорую помощь, ведь самостоятельно нельзя определить, что это за симптом, и какую опасность он в себе несет. После этого желательно не принимать обезболивающих препаратов, дабы не скрыть важные симптомы, помогающие в постановке диагноза. Если же симптом невыносимый, тогда нужно принять одну таблетку легкого обезболивающего препарата (Болран, Анальгин). На живот нужно положить холодный компресс, но не более чем на 20 минут.
Когда приедет врач, нужно подробно описать все тревожные признаки, которые наблюдались ближайшие несколько дней. После прохождения диагностики специалист выпишет препараты и сделает другие назначения. Симптом боли в боку является характерным для многих заболеваний, потому самолечение не даст результатов и может быть опасным для жизни.
Иногда приходится использовать разнообразные устройства и приспособления, чтобы восстановить здоровье и вернуться к обычной жизни. Одним из таких полезных медицинских средств является бандаж. Он удобен, прост, эффективен, доступен по цене.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Известно несколько разновидностей бандажа для рук, ног, спины. Однако самым востребованным является послеоперационный бандаж на брюшную полость.
Бандаж (от франц. Bander – завязывать) определяется как средство от растяжений в области брюшной стенки, для поддержки внутренних органов и закрытия грыжевых ворот.
Бандажи бывают различными по конструкции, материалу, способу крепления. В некоторых применяют разнообразные пластины, пружины, пелоты (обшитые мягкой подушечкой металлические пластины).
Бандаж изобретен относительно недавно. Конечно, и раньше применялись различные приспособления для поддержки внутренних органов после хирургических вмешательств. Но предыдущие версии, к сожалению, невозможно было использовать сразу после операции. Их форма не совсем соответствовала строению тела.
Технический результат изобретения как раз и заключался в новой конструкции, которая используется и сейчас. В настоящее время разнообразие моделей, материалов и цветов позволяет подобрать наиболее подходящее изделие.
Задача любого бандажа заключается в поддержании органов в нужном положении для предотвращения послеоперационных осложнений – грыж, рубцов и спаек. В зависимости от назначения, бандажи делятся на типы:
- Послеоперационный. Применяется для уменьшения болей, заживления ран, предотвращения осложнений.
- Грыжевой. Помогает при опущении или выходе грыжи.
- Дородовой. Снижает нагрузки, защищает живот от растяжек.
- Тазовый. Облегчает болевой синдром, поддерживает суставы при расхождении тазовых костей или травмах.
- Послеродовой. Помогает восстановить организм матери.
Чтобы выбрать оптимальную модель, стоит учитывать анатомическое строение тела человека, особенности операции, удобство применения, материал и назначение.
Послеоперационные бандажи применяются на область живота и нужны для успешной реабилитации (восстановления). Хотя с тем же успехом их используют и после операций на спине, руке или ноге.
Современный поддерживающий бандаж обязательно должен обладать хорошими эксплуатационными свойствами:
- Повышенная прочность.
- Стабильность поддерживающего эффекта.
- Воздухопроницаемость для хорошего влаго- и теплообмена.
- Защита хирургического шва.
- Улучшение оттока эксудата из раны при наличии дренажа.
- Уменьшение боли.
- Моделирование на теле любого человека.
- Противоаллергический эффект.
Ортопедический пояс бережет кожу от растяжек, защищает рану от инфекций и возможных раздражений, способствует восстановлению двигательной активности. Кроме того, помогает достойно выглядеть и уверенно двигаться. Но не следует путать бандаж послеоперационный с корректирующим бельем (грацией, полуграцией и т. п.). Пояс не может утягивать или сжимать тело.
Любой послеоперационный бандаж должен отвечать определенным требованиям:
- Обработка изделия антибактериальными средствами.
- Сетчатая ткань должна содержать армированные вставки. Это исключит деформирование и скручивание при ношении.
- Наличие пластиковых антискручивающихся вставок. Позволяет держать форму.
- Анатомическая форма. Должен идеально садиться по фигуре и быть незаметным под одеждой.
- Гарантийные обязательства производителя (не менее 6 месяцев).
По способу применения различают две категории – для раннего послеоперационного периода и для позднего. Послеоперационный бандаж бывает универсальным (широкий спектр назначений к применению) и узкоспециализированным (операции на сердце, кишечнике, желудке, почке и т. п.).
Поддерживающий пояс показан почти всем прооперированным пациентам. Врач анализирует состояние кожи, рубца, и дает рекомендации какой выбрать бандаж после операции. Правильно подобранное изделие будет комфортным, снимет нагрузку и поможет быстрому выздоровлению.
Абдоминальный пояс необходим на живот после:
- Оперативных вмешательств на брюшной полости.
- Кесарева сечения.
- Липосакции в области живота или спины.
- Других пластических операций.
Его надевают для предупреждения послеоперационных грыж, при ослабленной передней брюшной стенке или стоме. А также используют как послеродовый бандаж, возвращающий тонус растянутым мышцам и коже живота.
При операциях на печени, селезенке, желудке выбирают бандаж, который поддерживает брюшную стенку полностью.
При всех достоинствах, нужно понимать, что не всегда можно надевать бандаж после операции. Только врач решает, какой способ реабилитации выбрать. Например, при удачном удалении аппендицита будет достаточно повязки, т. к. заживление происходит быстро. А бандаж надевается на несколько часов и может замедлить процесс.
При хронических заболеваниях, сопровождающихся отечностью или операциях с плохим заживлением швов, бандаж запрещен. Аллергия на компоненты ткани или нарушения со стороны пищеварительной системы (язвы, вздутия) также являются противопоказанием.
Современный послеоперационный бандаж выполняется как эластичный широкий пояс. Его оборачивают вокруг талии. Сила натяжения регулируется. Это дает возможность идеальной подгонки изделия по фигуре. После операции на кишечнике применяют пояс со специальным отверстием для стомы.
У натуральных тканей меньший риск аллергии. Самые безопасные – хлопок, лайкра, эластан. Материал должен быть легким, дышащим. Панель, прилегающая к телу с содержанием хлопка. Латекс в составе не приветствуется – он аллергенен.
Качественный абдоминальный бандаж должен быть плотным, но не жестким.
Упаковка должна содержать описание и подтверждение, что изделие имеет медицинское назначение, и зарегистрировано соответствующим образом.
Главный параметр – обхват талии. Он замеряется сантиметровой лентой. Тело нужно обхватить плотно, но не стягивать.
Размеры у разных производителей приняты примерно одинаковые и варьируются от S (45–55 см) до XXL (128–140 см). Иногда бандажи подразделяются на женские и мужские.
Ширину нужно выбирать так, чтобы пояс был с запасом не менее 1 см, закрывал операционные швы. Слишком широкий пояс будет неудобен – края завернутся. Именно поэтому в основном выпускаются пояса шириной 21–30 см.
Если имеются поддерживающие вставки, то нужно следить за их положением. Они должны находиться в положенном месте и поддерживать живот, а не смещаться, сдавливая его.
Отлично будет, если первая примерка произойдет в присутствии врача. Он установит необходимую силу фиксации и объяснит, как правильно застегивать изделие.
Крючки, кнопки, шнуровки, завязки, застежки допускаются. Но важно следить, чтобы они не натирали кожу и не задевали область швов. Иногда надевание таких поясов требует посторонней помощи.
Вполне удобным считается пояс с многоступенчатой фиксацией. Его удобно регулировать на любой размер. Идеальная фиксация – широкой крепкой липучей лентой (велькро или липучка).
Полные пациенты должны выбрать бандаж с двумя – тремя широкими застежками.
Реабилитация в любом случае должна проходить под наблюдением лечащего врача. И все рекомендации нужно обязательно выполнять.
Бандаж после операции используют до двух недель. Риск расхождения швов становится неактуальным, внутренние органы стабилизируются. Возможно, при некоторых обстоятельствах срок увеличится, но не более чем до трех месяцев – чтобы не атрофировались мышечные ткани.
- Носить бандаж постоянно не рекомендуется. Достаточно 6–8 часов в день. Через 2 часа делается перерыв.
- Надевается пояс поверх хлопчатобумажной и бесшовной одежды.
- Первое время лучше надевать лежа. Внутренние органы должны быть в правильном физиологическом положении. Через несколько дней можно будет надевать уже стоя.
- Перед сном пояс обязательно снимается.
- Одномоментно послеоперационный бандаж прекращать носить нецелесообразно. Лучше это делать, постепенно увеличивая интервалы между ношением, ведь организму нужно привыкнуть к нагрузкам.
- После восстановления стоит носить его только в период физической активности. Например, выполняя домашнюю работу или направляясь на прогулку.
После успешного восстановления бандаж можно заменить специальным корректирующим бельем.
Эластичный пояс, безусловно, требует бережного ухода. Он не должен потерять свои свойства, изменить форму или размер.
- Прорезиненные модели моют в теплом мыльном растворе, при температуре 30о С.
- Хлопок стирают только вручную, используя гипоаллергенные средства.
- Изделие обязательно перед стиркой застегивают. Это сохраняет форму.
- Нельзя пользоваться отбеливателями или слишком ароматизированными средствами для стирки. Это вызывает дискомфорт или раздражение кожи.
- Полоскать и отжимать пояс рекомендуется только вручную.
- Сушится он в расправленном виде на мягком полотенце или сушильной решетке вдали от радиаторов.
Рекомендуется стирать раз в неделю. Гладить нельзя. Хранить в сухом помещении. Избегать попадания прямых солнечных лучей, влаги и воздействия высоких температур.
Любое операционное вмешательство – стресс для организма. Послеоперационный бандаж – отличное средство реабилитации. Необходимо только правильно подобрать размер, крепление, ткань.
Грамотно подобранный качественный бандаж предотвратит появление грыж, существенно уменьшит риск развития рецидива болезни, и поможет быстрому восстановлению здоровья.
источник



 ортопедические патологии – нарушение осанки, перелом костей, воспалительно-деструктивные заболевания позвоночника;
ортопедические патологии – нарушение осанки, перелом костей, воспалительно-деструктивные заболевания позвоночника; инфекция и воспалительные процессы маточных труб – при этом нарушении возникает целый комплекс симптомов, но начинается все с болезненности и легкого дискомфорта в области талии и внизу живота, затем ухудшается общее самочувствие;
инфекция и воспалительные процессы маточных труб – при этом нарушении возникает целый комплекс симптомов, но начинается все с болезненности и легкого дискомфорта в области талии и внизу живота, затем ухудшается общее самочувствие; сильные боли в боку нарастающего характера;
сильные боли в боку нарастающего характера;

